У ребенка повышены лейкоциты в крови глисты
Главная > Консультации > Детский врач > Противоглистный иммунитет — как организм защищается от глистов?
Противогельминтный иммунитет — эта форма иммунной защиты изучена меньше других.
На современном этапе развития иммунологии ведется изучение способности организма вырабатывать иммунитет к глистам. Ученые заинтересовались гельминтами не так давно, но уже установили систему ответной реакции хозяина на гельминтоз. Когда в организме заводятся глисты, иммунная система человека начинает вырабатывать антитела, чтобы побороть незваных гостей. Опасность глистов состоит в том, что со временем они приспосабливаются к внутренней среде организма человека и тем самым влияют на иммунитет.
Существует два типа локализации гельминтов — в кишечнике, куда они поступают с пищей, и в различных других органах (печени, легких, головном мозгу, стенке сосудов и т. д.), куда они проникают гематогенным путем (с потоком крови). Паразиты, локализующиеся в органах, часто окружены гликолипидной или гликопротеиновой оболочкой, формируемой клетками хозяина и защищающей гельминт от действия факторов иммунной системы. В кишечнике роль фактора изоляции играет сама слизистая оболочка.
Иммунитет против паразитов похож на бактериальный, выделяют два вида:
- первичный (врожденный);
- вторичный (приобретенный).
- Гельминт максимально адаптирован к условиям внутренней среды, что способствует успешному развитию с минимальной сопротивляемостью организма. Карликовый цепень — яркий тому пример.
- Вследствие небольшой ответной реакции хозяина формирование гельминтов происходит ограниченно, снижается плодовитость. Такое случается с аскаридами и кривоголовками.
- Сопротивление оказывается сильнее, что приводит к неполному развитию паразитов, а лишь до конкретной стадии. При этом они теряют способность к размножению, но играют значительную роль в появлении болезни.
- Первичный иммунитет доминирует и попавшие в тело хозяина глисты не способны преодолевать защитные преграды в виде кишечника, легких, любых внутренних органов. В итоге они гибнут.
Вторичный (приобретенный) иммунитет формируется, базируясь на опыте предшествующих заражений, и запоминается в виде иммунной памяти, что блокирует повторное заражение. Такой антипаразитарный иммунитет работает по двум направлениям:
- сопротивление токсинам (которые вырабатываются глистами);
- стойкость к тканевым антигенам.
Врожденный иммунитет вырабатывается в процессе исторического развития каждого вида животного. Он может иметь разную степень напряженности — от полной (чаще почти полной) невосприимчивости к данному виду паразита до частичной.
К числу факторов определяющих врожденную резистентность, относятся следующие:
- клеточная реактивность тканей, направленная на инкапсуляцию и разрушение личинок после внедрения;
- характер наружных покровов хозяина, препятствующих внедрению гельминтов через кожные покровы;
- возрастные физиологические изменения организма;
- неспецифические гуморальные факторы защиты (наличие активных специфических веществ в крови и слизи
- гормональная активность, особенно действие эстрогенов, и, наконец, генетическая предрасположенность или, наоборот, генетическая устойчивость к гельминтам.
Результаты исследований свидетельствуют о том, что понятие врожденного иммунитета являются очень сложным и емким, объединяющим в себе проявление конституционального иммунитета, элементы неспецифической защиты, гормональную активность зараженного организма, осуществляющую свое влияние на иммунологический гомеостаз через воздействие на формирование специфической и неспецифической форм иммунитета (клеточный и гуморальный).
Приобретенный (адаптивный) иммунитет, который, в свою очередь, разделяется на:
- естественный приобретенный, возникающий после переболевания за счет сохранения клеток памяти. При повторном заражении тем же возбудителем иммунная система быстро реагирует на него именно за счет лимфоцитов памяти, и заболевание может не развиться;
- пассивный — за счет введения в организм готовых антител (например, трансплацентарно от матери к ребенку или с помощью сывороток и препаратов иммуноглобулинов); этот тип защиты быстрый и эффективный, но сохранятся лишь короткое время; — не выражен при гельминтозах;
- активный — путем введения вакцин (н-р: противошистосомозная вакцина).
При вторичном противогельминтном иммунитете имеет место: слабая сопротивляемость, особенно при единичном заражении, короткая память, зависимость частоты иммунного ответа от количества глистов в теле, иммунным ответом на заражение паразитами может быть формирование антитоксического иммунитета.
В целом ряде работ было показано, что в тканях слизистой оболочки желудочно-кишечного тракта животных и человека, так же как и в бронхиальном эпителии легких, происходит как опосредованное иммунными комплексами, так и анафилактическое выделение слизи. Участие слизи в быстром изгнании личинок нематод изучалось на крысах. Так, в организме иммунных крыс около 40% паразитов прилипали к слизи в течение 1 часа после заражения, а через 2 часа их количество уменьшалось почти на 30%!
Слизистые оболочки богаты тканевыми базофилами или тучными клетками. Очевидна несомненная роль этих клеток в изгнании паразитов, которые при дегрануляции выделяют медиаторы воспаления (вазоамины, усиливающие проницаемость стенок сосудов). Реакция воспаления расценивается как положительная, однако в ряде случаев воспаление принимает характер патологии (анафилаксия, аллергия). Кроме тучных клеток в развитии реакции воспаления принимают участие эозинофилы, нейтрофилы, макрофаги, тромбоциты. Все они выделяют целый набор медиаторов, создающих постоянное воспаление в кишечнике. Выделяемые медиаторы выполняют, по всей видимости, двоякую функцию — способствуют изгнанию и уничтожению паразитов, а так же стимулируют транспорт к очагу воспаления новых действующих клеток, проникновению антител в пораженную зону (что обусловливает развитие аллергических воспалительных реакций немедленного типа, участвующих в защитных реакциях организма хозяина). Макрофаги или мононуклеарные фагоциты — это тип клеток, непосредственно участвующих в формировании гуморального и клеточного иммунных ответов.
Самое первое событие, происходящее при попадании в организм чужеродного материала, — это его поглощение фагоцитами, происходящее обычно неспецифическим образом. Макрофаги секретируют множество различных продуктов и в этом отношении могут соперничать даже с гепатоцитами (клетками печени). Очень большое значение среди прочего имеет способность макрофагов индуцировать клеточный иммунитет.
Иммунный ответ при гельминтозах, так же как и при бактериальных и вирусных инфекциях, представляет собой цепь дифференцировок иммунокомпетентных клеток организма хозяина под влиянием антигенов, выделяемых паразитом. Одна популяция клеток — В-лимфоциты — формирующаяся под влиянием костного мозга, трансформируется в плазматические клетки, продуцирующие антитела (гуморальный иммунитет), а другая — Т-лимфоциты — формирующаяся под контролем тимуса, трансформируется в иммунные малые лимфоциты, участвующие в реакциях клеточного иммунитета. Иммунные малые лимфоциты выделяют в кровь множество медиаторов, представляющих собой гуморальные факторы клеточного иммунитета. Антитела при гельминтозах относятся в основном к четырем классам иммуноглобулинов — IgG, IgM, IgE, IgA. Качественное и количественное содержание антител зависит от вида и стадии развития гельминтов. В ранний период заболевания в сыворотке крови обычно преобладают IgM, которые постепенно вытесняются IgG.
Очень мало пока известно о противопаразитарных антителах класса IgA. Их титры в сыворотке крови, как правило, невысоки. Имеются сведения, что эти антитела выделяются слизистыми оболочками кишечника, бронхов, влагалища. Сообщается о снижении содержания IgA в сыворотке крови при гименолепидозе, однако окончательно их функция пока не установлена. У хозяев, инвазированных гельминтами, особенно высока концентрация IgE. Полагают, что воспалительная реакция, обусловленная IgE, — это эволюционно сформировавшаяся форма противопаразитарной защиты позвоночных. Иммуноглобулины класса IgE, по-видимому, создают в коже, слизистых оболочках кишечного тракта и респираторных органах хозяина барьер, препятствующий свободной миграции личинок. В связи с усиленной местной продукцией IgE и их концентрацией непосредственно в зоне обитания гельминтов можно предполагать важное значение реакций местного иммунитета.
Помимо специфического ответа гельминты способны стимулировать продукцию неспецифических иммуноглобулинов всех классов (до 80% общего количества). При этом наблюдаются очень высокие уровни неспецифических IgE, особенно при аскаридозе, токсокарозе, трихинеллезе, шистосомозе, филяриидозах. С диагностической точки зрения высокие уровни IgE при отсутствии у пациента аллергических заболеваний с большой степенью вероятности свидетельствуют о наличии гельминтоза.
Гибель гельминтов в кишечнике сопровождается их эвакуацией из пищеварительного тракта. Гельминты, погибшие в органах, элиминируются клетками мононуклеарной фагоцитирующей системы.
Подводя итог приведенным данным, можно прийти к выводу, что иммунитет при гельминтозах представляет собой сложный процесс, включающий разнообразные механизмы защитных реакций, действующие одновременно или в определенной последовательности. Не исключено, что при различных видах гельминтов или на различных этапах их развития может преобладать какой-либо один из этих механизмов, но резко разграничивать действие гуморального и клеточного иммунитета в настоящее время едва ли возможно. Иммунная система высших организмов чрезвычайно сложна. Она способна выполнять широкий круг эффекторных функций, и в ее деятельности участвуют мощные и пока не все еще расшифрованные регуляторные процессы.
Против гельминтов формируется относительно слабая и кратковременная иммунологическая память, обычно не гарантирующая развития повторных заражений.
Эффективные антигельминтные вакцины пока не созданы.

Что у каждого в крови
Общий анализ крови. Для этого теста кровь берется из пальца. Что обозначают буквы, которые лаборанты помечают в медицинских бланках?
RBC. Так обозначаются эритроциты — красные кровяные тельца. В одном миллилитре крови здорового человека должно содержаться от 3,8 до 5,8 миллиона эритроцитов. Если их меньше, это признак анемии. Подтвердит заболевание следующий показатель.
HGB. Гемоглобин (норма 110 —165 г на литр крови). Если уровень гемоглобина ниже названных цифр, то речь действительно идет о железодефицитной анемии. Низкий уровень гемоглобина препятствует также свертываемости крови. Если цифры выше нормы, это намек на хронический лейкоз — доброкачественное заболевание крови.
НСТ — это тромбоциты, которые участвуют в свертываемости крови. В норме в одном миллиметре крови их должно быть от 350 до 500 тысяч. Пониженное содержание говорит о повышенной кровоточивости, склонности к образованию синяков и предупреждает о заболеваниях крови.
WBC. Так обозначаются лейкоциты — белые кровяные тельца. Их норма — 3,5 — 10 тысяч в одном миллилитре. Уменьшение или увеличение числа лейкоцитов — признак воспалительных процессов.
ЛИМ. В данном случае речь идет о лимфоузлах, которых должно быть до 30 процентов от общего числа лейкоцитов. Превышение нормы предупреждает о возможном туберкулезе или лимфолейкозе, но окончательные выводы может сделать только врач на основе дополнительных исследований.
ЭОЗ. Если эозонофилов, которые обозначаются — ЗОЗ, больше 5 процентов, значит, у человека аллергия.
СОЭ. Скорость оседания эритроцитов. Норма не должна превышать 17 — 18 мм в час. Если эритроциты оседают со скоростью выше 20 мм в час, это признак воспаления.
Ваша биохимия
Если общий анализ крови показал отклонения от нормы, назначается биохимия. Кровь берется из вены. Биохимия рассказывает, как работают почки, печень, каков водно-солевой обмен и баланс микроэлементов в организме.
Глюкоза. Ее норма — 3,50 — 5,80 мм на литр крови. Повышенный уровень свидетельствует об угрозе развития сахарного диабета.
Мочевина. Норма — 2,5 — 8,3 миллимоля на литр. Превышение говорит о плохой работе почек, в результате чего могут возникнуть такие болезни, как подагрический артрит.
Креатинин. Его норма — 44 — 106 микромиллилитров на литр. Низкий уровень предупреждает о развитии почечной недостаточности.
Холестерин. По уровню холестерина судят об интенсивности обмена веществ. Его норма — 2,6 — 6,7 миллимоля на литр. Высокий уровень холестерина грозит развитием атеросклероза, последствием которого может стать инфаркт.
Трансминазы АЛТ и АСТ отвечают за работу печени. Норма АЛТ — 5,37 МЕ (международных единиц), АСТ — 5-40 МЕ. Высокое содержание трансминаз свидетельствует о гепатитах.
Общий билирубин. В норме он не должен превышать 22,2 микромиллилитра на литр. Показатель растет при вирусных гепатитах А, В, С, D или при механической желтухе.
Общий белок. Определяет уровень белка в сыворотке крови. Норма — от 62 до 83 граммов на литр. Если человек плохо питается и истощен, уровень белка резко снижается. То же происходит при нарушении усвоения белка организмом.
Где притаилась болезнь, поможет определить и общий анализ мочи. Его применяют для оценки состояния организма в целом, а также для диагностики урологических и эндокринных заболеваний, сердца, сосудов, печени и почек.
Нормальные показатели общего анализа мочи следующие: прозрачность, цвет от соломенного до темно-желтого; нерезкий запах; отсутствие гемоглобина, глюкозы, цилиндров (кроме гиалиновых), кристаллов, дрожжевых грибков, паразитов и бактерий; реакция нейтральная, слабокислая или щелочная; относительная плотность — от 1,010 до 1,025; рН — от 5 до 7,0; белок — 0,00 — 0,14 г/л; глюкоза — 0,00 — 1,00 ммоль/л; кетоновые тела — 0 — 0,5 ммоль/л; билирубин — 0 — 8,5 мкмоль/л; уробилиноген — 0 — 35 мкмоль/л; эритроциты, лейкоциты и эпителий — от 0 до 2—5 в поле зрения.
Проба по Нечипоренко назначается при подозрении на заболевания почек, если есть отклонения в общем анализе мочи. В норме результаты анализа мочи по Нечипоренко следующие: содержание лейкоцитов — до 2000 в 1 мл (или 1— 5 в поле зрения), эритроцитов — до 1000 в 1 мл (или 1— 3 в поле зрения), цилиндров — до 20 в 1 мл.
Повышенная плотность бывает вызвана обезвоживанием организма, острым нефритом и сахарным диабетом. Пониженная обусловлена обильным употреблением жидкости, нарушением концентрационной способности почек, несахарным диабетом.
Реакция или показатель Ph зависит от особенностей принятой пищи. Растительная пища вызывает щелочную реакцию, животного происхождения — кислую. Конечно, реакция дает информацию не только о продуктах. Щелочная реакция может отмечаться при повышенной кислотности желудка, при щелочном цистите. Кислая реакция наблюдается при сахарном диабете, недостаточности почек, мочекаменной болезни.
Белок. Если в организме нет инфекции, белок в моче отсутствует.
Глюкоза. Выявление глюкозы может быть признаком сахарного диабета.
Эпителий. Повышенное количество (более 1 — 2 клеток в поле зрения) говорит о воспалительном процессе в почках или мочевыводящих путях.
Лейкоциты. Повышенное содержание лейкоцитов указывает на воспаление.
Бактерии. В моче здорового человека не присутствуют или содержатся в минимальном количестве.
Несветский разговор
Каждый из нас хотя бы один раз в жизни сдавал на исследование кал. А для тех, кто работает на предприятиях общественного питания или в детском саду, эта процедура становится нормой.
Напомним, что кал — это то, что выводится из нашего организма после переваривания и усвоения пищи. Он проходит через весь пищеварительный тракт. Поэтому по его составу можно судить о работе практически всех органов, связанных с пищеварительной системой. Кроме того, именно этот анализ позволит обнаружить в организме опасных паразитов, определить, в норме ли микрофлора кишечника.
Иногда уже по внешнему виду можно заподозрить заболевания:
— слабая окрашенность и белесый оттенок свидетельствуют о возможности желчно-каменной болезни;
— при повреждениях слизистой оболочки желудка, язве желудка или двенадцатиперстной кишки он приобретает черный цвет и по виду напоминает деготь;
— при геморрое, язвенном колите или дизентерии обнаруживается кровь;
— при хроническом панкреатите можно увидеть множество частичек неусвоенной пищи и почувствовать запах, напоминающий гниение;
— если в анализе обнаружена слизь, это говорит о колитах или иных воспалительных процессах в кишечнике.
Как бы хорошо вы ни научились самостоятельно читать анализы, заключение о состоянии здоровья должен делать ваш лечащий врач.
СПРАВКА
Врачи советуют проходить ежегодно:
1. Общие анализы крови, мочи.
2. Биохимический анализ крови.
3. Исследование на носительство вирусов гепатитов.
4. Из инструментальных методов — ЭКГ, ЭХО-кардиограмма, спирометрия, так называемый стресс-тест на переносимость физических нагрузок. Эти исследования позволяют выявить на ранней стадии проблемы сердечно-сосудистой системы.
5. УЗИ сосудов шеи и головы — для определения степени риска сердечно-сосудистых осложнений, прежде всего инфарктов и инсультов.
6. Контроль артериального давления. Если родители гипертоники, с 40 — 45 лет раз в неделю рекомендуется самостоятельно замерять давление утром и вечером.
7. УЗИ щитовидной железы, почек и брюшной полости.
8. Флюорографию легких.
9. Осмотр гинеколога — для женщин и уролога — для мужчин.
ФАКТ
Британские врачи вплотную приблизились к разгадке главной тайны человечества. Они собираются по анализу крови определять продолжительность жизни. В ходе тестирования измеряются теломеры — структуры в хромосомах человека.
30 марта 2019 в 13:33
Анна Крючкова, портал "Здоровые люди"

Фото: Дарья Бурякина, TUT.BY
— Отец болеет гемофилией А легкой степени. У меня после удаления зуба долго не останавливалась кровь. Сдавала анализы: фактор 8, результат 25% (норма — от 50). Нужно ли при операциях вводить препараты для остановки крови? Интересует также вопрос беременности и родов с таким значением фактора.
Людмила Смирнова: Вы являетесь кондуктором гемофилии А. Поэтому фактор VIII у вас снижен. При операциях вам следует вводить препараты VIII фактора, и вы должны поставить врачей в известность о вашей наследственности. С вопросом о беременности и родах лучше обратиться в Республиканский гемофилический центр к профессору Владимиру Арнольдовичу Змачинскому на кафедру клинической гематологии и трансфузиологии БелМАПО (Минск, Семашко, 8) или ко мне.
— Мне 41 год. Двадцать лет мой вес держался на одном уровне (49 кг), но буквально три месяца назад я стала набирать вес. Сейчас — 53 кг. В питании себя ограничиваю, но вес не теряю, наоборот, с каждой неделей прибавляю. С чем это может быть связано?
Людмила Смирнова: Вам следует обратиться к эндокринологу. Повышение веса обычно не связано с гематологическими заболеваниями.
У моего родственника 69 лет на протяжении 10 последних лет с периодичностью раз в месяц резко поднимается температура. Продолжается это в течение 1−2 суток и проходит. Исследования точного ответа не дают. Не может ли это быть связано с заболеванием крови, которое требует более глубокого обследования?
Людмила Смирнова: Рекомендую сделать общий анализ крови, С-реактивный белок, биохимическое исследование крови, показать анализы участковому терапевту. Если в показателях будут отклонения, необходимо обратиться к гематологу. Также следует сделать УЗИ органов брюшной полости.
— Возникают пятна на ногах. Все анализы в норме. Помогла только гормональная мазь, но пятна вернулись обратно. Такое только на правой ноге. Началось где-то в 2015—2016 году, до этого все было нормально. Что мне делать?
Людмила Смирнова: При повторном появлении пятен на ногах следует обратиться к ревматологу.
— Мне 34 года, высокий гемоглобин: 148−152. Брали кровь из вены, она темно-красная, очень густая, с иглы упала сгустками. Хотела стать донором, но у меня отрицательный келл-фактор. Не страшно ли это? Часто потею без нагрузок. Бывает головокружение. Что это может быть?
Людмила Смирнова: Норма гемоглобина для женщины вашего возраста — 120−160 г/л. То есть уровень гемоглобина у вас в норме. Головокружение не связано с гематологической причиной. Если у вас нет заболеваний, которые могут быть причиной отвода к донорству, вы можете стать донором. Начните с безвозмездного донорства.
— О каком заболевании говорят такие признаки: на венке на груди вздулись 3 маленьких шарика по 4−6 мм, через некоторое время после массажа они пропали, потом на пальце на венке надулся шарик размером 1 см, к утру прошел. Часто появляются синяки на ногах. Посоветуйте, что делать?
Людмила Смирнова: Сделайте общий анализ крови, коагулограмму. Когда появятся указанные шарики, обратитесь к сосудистому хирургу и гематологу.
— Стоит ли переживать и что делать, если несколько снизился уровень лейкоцитов и уровень гемоглобина в общем анализе крови? Изменения произошли в течение полугода, ранее все было в норме. Врачи говорят, что по анализам похоже, что я переболела гриппом либо перенесла какую-то инфекцию. Но такого не было. Единственное, что произошло, это резко вырос уровень гормона ТТГ, с 0,686 до 4,46 при диагнозе "аутоиммунный тиреоидит". Взаимосвязано ли это?
Людмила Смирнова: Снижение уровня лейкоцитов и гемоглобина может быть связано с аутоиммунным тиреоидитом. Продолжайте наблюдение у эндокринолога.
Мне 53 года, 3 года назад поставлен диагноз ХЛЛ 1−2 стадия (хронический лимфоцитарный лейкоз). Наблюдаюсь в областной клинической больнице, спецлечение не показано. Почему не назначается никакое лечение в начале заболевания?
— Дочери 25 лет. Со школьного возраста очень сильно потеет, всегда мокрые руки и ноги, прямо текут, особенно летом. Периодически повышается температура тела до 37,5 градуса. Повышается пролактин. Что делать?
Людмила Смирнова: Учитывая повышение пролактина, ей следует обратиться к эндокринологу и, возможно, к неврологу.
— У меня основной диагноз: моноклональная гаммапатия с секреций lgA. Сопутствующий: анемический синдром. Синдром гипервязкости. Врач рекомендует делать пункцию костного мозга раз в 3 месяца. Как часто необходимо это делать, чтобы контролировать заболевание и не навредить организму?
Людмила Смирнова: Вам необходим динамический контроль гематолога. Пункцию следует делать 1 раз в 3−6 месяцев. Это диагностическое исследование не вредно. Также нужно 1 раз в 3 месяца делать биохимическое исследование с протеинограммой и 1 раз в 3−6 месяцев обязательно исследовать уровни иммуноглобулина G, A, M.
— Моей дочери 16 лет, гемоглобин был всегда в норме. В 2018 году дочка попала с отравлением в больницу. Когда сдали анализы, гемоглобин был 82. Сделали развернутый анализ на ферритин и железо. Результаты: ферритин — 0,6, железо — 6,45. Пили таблетки. Гемоглобин 140, ферритин последний раз — 10,1, железо — 7,6. В меню включаю железосодержащие продукты. Врач-гематолог сейчас назначила таблетки и опять рекомендует посетить гастроэнтеролога для более полного обследования и сдать анализы после приема лекарств. Правильно ли назначено лечение?
— В феврале 2018 года ради интереса сделали ребенку 2011 г. р. биохимию и обнаружили повышенное содержание показателя ACT, после этого сдавали на глисты — ничего не показало, пил препараты — результата нет, сдавали иммунограмму — все хорошо. В начале марта 2019 года сдали кровь — снова ACT 73, как и был. Ребенок плохо кушает и медленно набирает вес, сейчас рост 128, вес 24 кг. Волнуют темные круги под глазами. Врачи сказали: они у всех детей, кто плохо кушает. Что нужно сдать и все ли у нас в порядке?
Наталья Климкович: Повышение фермента АСТ может указывать на инфекционные или метаболические заболевания печени. Поэтому вам следует обратиться за консультацией к гастроэнтерологу и инфекционисту. Высокая активность АСТ также может быть признаком нарушений в мышечной ткани. Поэтому показаны УЗИ сердца и консультация кардиолога. Изменения этого показателя вряд ли связаны с заболеваниями крови.
Ребенку 9 лет. У него постоянно повышены эозинофилы (9−10%). Аллергии нет. Сдавали кровь на антитела к паразитам. Все отрицательно. Что может служить причиной, или это такая особенность организма?
Наталья Климкович: При повышении количества эозинофилов следует сделать анализ крови на уровень иммуноглобулина Е. При его повышении — обратиться с аллергологу. Также показан анализ кала на гельминты (метод осаждения). При исключении аллергических и паразитарных заболеваний показана консультация ревматолога.
— Сыну поставили диагноз "синдром Жильбера". Он часто болеет, температура 37,1 держится круглый год. Где мы можем получить консультацию по вопросам данного заболевания? Педиатр не знает, генетики только выдали бланк с подтверждением.
Наталья Климкович: Ваш сын должен наблюдаться у гастроэнтеролога.
— У меня иммунная тромбоцитопения, обострение было в связи с беременностью и родами в 2017 г. Когда родила, говорили, что, возможно, будет предрасположенность к тромбоцитопении у сына. У сына в данный момент по анализам тромбоциты в норме. На что в здоровье сына (1,3 года) обращать внимание, какие анализы контролировать, есть ли какие-нибудь особенности в укреплении его иммунитета, связанные с наследственностью?
Наталья Климкович: Иммунная тромбоцитопения является приобретенным заболеванием и не передается по наследству. У вашего сына была вероятность снижения количества тромбоцитов максимум в первые 6 месяцев жизни из-за циркуляции ваших антител против тромбоцитов. Сейчас угрозы снижения тромбоцитов у ребенка из-за вашего заболевания нет. Мальчик должен наблюдаться педиатром по плану здорового ребенка, куда входит и ежегодный контроль общего анализа крови.
Ребенку 10 лет, в январе-феврале переболели ОРВИ с температурой до 39,5 градусов. Во время болезни и после уровень лейкоцитов был 1.5. После через неделю 2.4, через полторы — 3.1, сейчас — 3.5. Остальные показатели в норме, лимфоузлы не увеличены, жалоб нет, гемоглобин 135. Подскажите, пожалуйста, наши дальнейшие действия? Необходимо ли еще дополнительное обследование?
Наталья Климкович: Скорее всего, ребенок перенес вирусную инфекцию. Снижение количества лейкоцитов характерно для инфекции, вызванной вирусами, и, как правило, бывает транзиторным. Количество лейкоцитов самостоятельно восстанавливается после выздоровления. Срок восстановления зависит от вида и степени тяжести инфекции. Однако для оценки клинической ситуации только общего количества лейкоцитов в крови недостаточно. Важен анализ лейкоцитарной формулы. В любом случае не рекомендуется самостоятельно интерпретировать результаты анализа. Это может делать только врач. При необходимости ваш педиатр назначит дополнительное обследование, например, анализ крови на антитела к вирусам герпес-группы или консультацию узкого специалиста (инфекциониста, гематолога)
Моему ребенку 3 года, на протяжении 2,6 лет у него держится температура 37,2 — 37,4. По ночам — повышенное потоотделение. Два года подряд осенью в одно и то же время просыпается и начинает хромать от бедра. Исключили множество инфекций и артриты… Анализы всегда хорошие. Что это может быть?
Наталья Климкович: Причин такого незначительного подъема температуры может быть много. Если вы указываете на нормальные анализы крови, анемию из этого списка можно исключить. Рекомендовано обследовать вашего ребенка на гельминты, уровень в крови витамина D, ионизированного кальция, гормонов щитовидной железы и надпочечников. Показана консультация отоларинголога для контроля состояния небных миндалин и аденоидов.


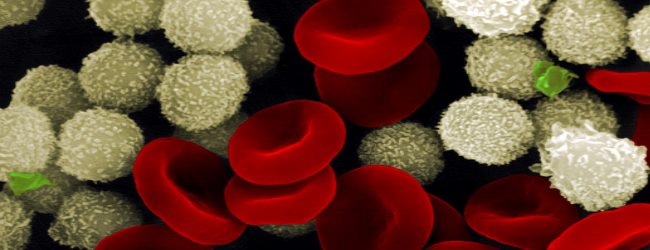
Лейкоциты — это клетки белой крови, способны целенаправленно проникать в очаг воспаления.
Лейкоциты – это разнородная группа клеток крови, отвечает за устойчивость организма против инфекций и инвазии чужеродных микроорганизмов. Образуются в красном костном мозге из стволовой клетки. Для того чтоб в полной мере выполнять свою миссию проходят серию преобразований, как структурно, так и функционально.
Белые клетки крови способны бороться не только с вирусами и бактериями, но и другими патогенами, опухолевыми клетками, генетически чужим для тела материалом.
Кроме крови, лейкоциты можно найти во всех жидкостях тела – в моче, спинно-мозговой и плевральной жидкости, в кале и желудочном соке. В норме они там присутствуют в минимальных количествах, например, нормальным для анализа мочи считается до 4-6 лейкоцитов в поле зрения, в ликворе — до 8 лимфоцитов. Если больше — всегда подозревается воспаление!
Строение лейкоцитов
Как было выше сказано, лейкоциты — сборное название для клеток крови, которые, в отличие от эритроцитов, бесцветны.
Виды лейкоцитов отличаются между собой размерами, формой ядра, развитием, специфичностью функцию. Но, у всех есть общая черта – наличие ядра. Не смотря на то, что прародительница у лейкоцитов общая, размеры клеток отличаются, так моноцит в 5 раз больше лимфоцита.
В зависимости от наличия специфических гранул лейкоциты делят на две группы:
У гранулоцитов – нейтрофилов, базофилов и эозинофилов — ядро неправильной формы, разделено на сегменты (от 2 до 7). Чем старше гранулоцит, тем больше в сегментов.
Агранулоциты – лимфоциты и моноциты — имеют одно, округло-овальное ядро.
В зависимости от характера гранул, гранулоцитарные лейкоциты делят на:
Макрофаги также содержат гранулы, но они очень мелкие.
По степени зрелости и строению ядра среди нейтрофилов выделяют три подгруппы:
— сегментноядерный
Лейкоциты, как и другие клетки тела, содержат полный спектр органелл – митохондрии, рибосомы, эндоплазматический ретикулум, аппарат Гольджи, лизосомы. При этом ассортимент согласован с основным заданием.
У моноцитов множество лизосом для переваривания бактерий, у лимфоцитов – рибосом для синтеза антител.
Функции лейкоцитов
Клетки белой крови нацелены на защиту организма и играют роль в иммунном ответе – способности бороться (и побеждать) патогенные микроорганизмы, раковые клетки, чужеродные частички. Благодаря амёбоидному движению лейкоциты проникать вглубь тканей, не оставляя без наблюдения ни один орган. Например, базофил все свои обязанности выполняет только вне кровеносного русла, только в органах.
Развитие воспалительного процесса всегда происходит при участии лейкоцита. Если лейкоцитам удается быстро удалить воспалительный очаг — наступает выздоровление, если только отграничить — развивается абсцесс (абсцесс легкого. паратонзиллярный абсцесс, парафарингеальный абсцесс, абсцесс головного мозга, абсцесс печени). Разлитое гнойное воспаление указывает на несостоятельность лейкоцитов побороть инфекцию, она распространяется на соседние ткани (флегмона средостения, забрюшинного пространства).
Механизмы реализации функций лейкоцитов
— фагоцитоз – поглощение и переваривание
— энкапсуляция – закрытие болезнетворного возбудителя внутри лейкоцита (гонококки поглощаются нейтрофилами, но не перевариваются – типичный микроскопический симптом гонорейного уретрита)
— свертывание крови – в базофилах содержатся факторы агрегации тромбоцитов

Количество лейкоцитов в крови
Лейкоциты постоянно присутствуют в крови, но их количество подвержено колебаниям. 1 мм 3 (1 микролитр) крови здорового человека содержит от 4 до 10 тысяч лейкоцитов.
Если говорить про объемные характеристики, то все лейкоциты занимают 1% общего объема крови, в то время как эритроциты – около 45%.
Факторы, влияющие на количество лейкоцитов в крови:
возраст – у новорожденных в 2 раза больше, чем у взрослых
время суток – утром меньше
физическая активность – увеличение после упражнений
прием пищи – повышение после приема пищи
температура – во время жары повышается
при менструальных кровотечениях наблюдается незначительное повышение
количество кислорода – в результате гипоксии увеличивается
Пол – НЕ влияет на количество лейкоцитов, нормы для мужчин и женщин – одинаковы.

Лейкоцитарная формула
Поскольку лейкоциты разнообразны, то и определяют количество каждого вида в отдельности. Считают под микроскопом 100 клеток, а полученный результат выражают в процентах (%). Итак, процентное соотношение отдельных видов лейкоцитов в крови называется лейкоцитарной формулой.
Количественные взаимоотношения между видами лейкоцитов относительно стабильны, поэтому сдвиг в ту или иную сторону в лейкоцитарной формуле свидетельствует о болезни, даже если количество лейкоцитов в норме.
Классическая ситуация: повышение температуры тела, озноб и потливость.
Формирование лейкоцитов
Постоянное образование лейкоцитов или лейкопоэз – обязательное условие жизнедеятельности.
При влиянии на общую клетку предшественницу миелопоза стимуляторов она превращается в миелобласт, из которого формируются нейтрофилы, эозинофилы, базофилы и моноциты.

При созревании, предшественники лейкоцитов проходят целый ряд структурных изменений, затачивая себя под главную функцию – борьба с вирусом или бактерией, работа в сосудах или тканях и т.д.
Для нейтрофилов, эозинофилов и базофилов процесс взросления начинается и заканчивается в костном мозге, поэтому их незрелые формы в крови отсутствуют. Моноциты направляются к тканям, где преобразуются в макрофаги и дендроциты – еще более типизированные клетки. А вот лимфоциты дозревают в селезенке, лимфатических узлах и тимусе.
Анализ на лейкоциты назначается:
- при каждом профилактическом обследовании (при планировании беременности, перед вакцинацией, детям в возрасте 1 года и т.д.)
- при всех заболеваниях, входит в общий анализ крови
- в случае обострения любого хронического заболевания – при хроническом бронхите, ревматизме, болезни Крона, гепатите
- при острой боли в животе, ночной потливости, снижении массы тела, затрудненном дыхании, диарее, увеличении лимфатических узлов
При следующих симптомах общий анализ крови с лейкоцитарной формулой выполнять обязательно:
- повышение температуры тела
- озноб
- боль в суставах
- ломота в теле
- головная боль
Норма количества лейкоцитов в крови, *10 9 /л
- новорожденные в первые сутки — 9-34
- дети до 1 года – 6-14
- дети от 2 до 12 лет – 4-12
- дети от 13 до 18 лет – 4-10,5
- взрослые 4-10
Что влияет на количество лейкоцитов в крови?
- повышают количество лейкоцитов: кортикостероиды
- снижают: некоторые антибиотики, сульфониламиды, барбитураты, диуретики, химиотерапевтические средства, цитостатики.

Причины повышения лейкоцитов в крови — лейкоцитоз
- инфекционные заболевания — уровень повышения зависит от тяжести болезни, общего состояния организма, наличия осложнений
- бактериальные — практически каждая бактериальная инфекция сопровождается лейкоцитозом — ангина,фарингит, синусит, аппендицит, менингит, пиелонефрит, пневмония
- вирусные —инфекционный мононуклеоз, эпидемический паротит, ветрянка, вирусный гепатит
- грибковые — пневмоцистная пневмония,аспергиллез, актиномикоз
- паразитарные — аскаридоз, цистицеркоз,токсоплазмоз
2. болезни крови – лейкозы,лейкемоидная реакция, гемолитическая анемия, острая, постгеморрагическая анемия, истинный пойкилоцитоз.
3. опухолевые заболевания – некроз тканей опухоли,рак легкого, рак шейки матки в поздних стадиях
4. аллергические заболевания — сенная лихорадка, отек Квинке
5. ревматоидные заболевания — системная красная волчанка, ревматоидный артрит
Лейкоцитоз также бывает при травмах, ожогах,инфаркте миокарда, отравлении угарным газом, эпилепсии. Как вариант нормы повышенные лейкоциты в крови бывают при беременности и после родов, во время кормления грудью.
Причины снижения лейкоцитов в крови – лейкопения
- инфекционные заболевания
- вирусные инфекции — грипп, гепатит, пситтакоз (орнитоз), краснуха, японская речная лихорадка (цуцугамуши), ВИЧ.
- бактериальные инфекции, подавляющие защитные реакции — брюшной тиф и паратифы, туляремия, возвратный тиф, милиарный туберкулез, септицемия в поздних стадиях
- грибковые — гистоплазмоз
- паразитарные — малярия
2. болезни крови — лейкозы, агранулоцитоз, В12- и фолиево-дефицитная анемия, апластическая анемия
3. опухолевые заболевания
Расшифровывать результат анализа крови и оценивать количество лейкоцитов в крови нужно с учетом симптомов заболевания, результатов предыдущих и текущих исследований, поскольку повышение и понижение уровня лейкоцитов может быть при огромном спектре заболеваний.
Читайте также:


