Интоксикация мозга при обморожении
Криминалистика

Справочник криминалиста
Судебная медицина

Курс судебной медицины
Оперативно розыскная деятельность

Основы ОРД
Криминология

Курс криминологии
Право охранительные органы

Органы и судебная система
Оледенение. При длительном пребывании трупа в условиях низкой температуры (ниже О °С) наступает промерзание тканей. Оно бывает поверхностным и полным. Оледенение «тканей мозга в ряде случаев приводит к увеличению объема мозга с последующим растрескиванием костей черепа и расхождением швов.
Оттаивание оледеневших трупов следует производить медленно при комнатной температуре. При оттаивании трупа возникает гемолиз эритроцитов, причем его степень зависит от скорости оттаивания. Если оно происходит при очень высокой температуре, то посмертные изменения от пропитывания тканей гемолизированной кровью будут значительными.
При микроскопическом исследовании органов, подвергшихся оледенению, обнаруживают щели и полости, образование которых связано с механическим действием льда. Погибшие в результате длительного действия холода клетки и ткани до их согревания не имеют признаков омертвения, которые можно бы было распознать современными морфологическими методами изучения.
В случаях смерти от переохлаждения в состоянии выраженного алкогольного опьянения при судебно-химическом исследовании в крови могут находить очень низкое содержание алкоголя (или его вообще не обнаруживают), в то время как в моче этиловый алкоголь регистрируется в значительных количествах. Это явление связано с утилизацией алкоголя организмом в процессе переохлаждения.
Имеются различия и в механизме умирания. Смертельная Гипотермия не протекает по асфиксическому типу, а отравление этиловым алкоголем сопровождается асфиксией с расстройством легочного и коронарного кровообращения. Как При смерти от охлаждения, так и при алкогольной интоксикации в слизистой оболочке желудка образуются кровоизлияния. В отличие от охлаждения при алкогольной интоксикации они глубокие, располагаются в подслизистом слое желудка и не снимаются при поглаживании спинкой ножа.
Обморожения. Местное действие холода приводит к возникновению обморожений. Различают четыре степени обморожения.
Обморожение I степени характеризуется багровой окраской кожи и отеком. Эти обморожения заживают бесследно через 3 — 7 дней. Иногда несколько дней наблюдается легкое шелушение на месте обморожения и сохраняется повышенная чувствительность к холоду.
При обморожении II степени характерны образование пузырей с кровянисто-серозным содержимым, гиперемия и отек тканей вокруг. Пузыри появляются на 1-й или 2-й день. Заживление происходит через 10- 20 дней без образования рубцов. Может длительно сохраняться повышенная чувствительность обмороженных участков к холоду.
При обморожении III степени наблюдаются некрозы мягких тканей. Кожа мертвенно-белая или синюшная, иногда образуются пузыри с геморрагическим содержимым. С развитием демаркационного воспаления отторгаются некротизиро- ванные ткани и происходит медленное заживление с образованием рубца. Заживление длится 1 -2 мес и более, в зависимости от глубины некроза.
При обморожении IV степени развиваются некроз костей и отторжение омертвевших частей тела (пальцы, кисти, стопы).
В судебно-медицинской практике описаны случаи обморожения людей при оставлении их в беспомощном состоянии в результате неосторожности, при алкогольном опьянении, длительном пребывании в холодном транспорте, при занятиях спортом — у лыжников и альпинистов. Возможны также умышленные самоповреждения путем обморожения.
Обморожения в основном встречаются в областях с холодным, суровым климатом, но могут наблюдаться и в условиях умеренного климата с повышенной влажностью. Следует иметь в виду возможность развития при обморожениях осложнений как общего характера — пневмония, сепсис, анаэробные инфекции, острый миоглобинурийный нефроз, так и местного характера — гнойно-воспалительные процессы, артриты, очаговые поражения сосудисто-нервных пучков и др.
1 Как установить степень тяжести причиненного вреда здоровью от воздействия низкой температуры?
2. Дайте характеристику патогенеза смерти вследствие переохлаждения.
3. Перечислите признаки, которые диагностируются на трупе и случаях смерти от действия низкой температуры: а) при наружном осмотре, 6) при внутреннем исследовании.
4. Вследствие чего в случаях смерти от переохлаждения труппы пятна могут быть розового или фиолетового цвета?
5. Назовите общие и локальные проявления воздействия высокой температуры на организм человека.
6. Каким способом можно определить площадь ожоговой поверхности тела и какое это имеет значение?
7 Каковы причины смерти при действии высокой температуры?
8. Можно ли установить, когда тело человека подвергалось воздействию высокой температуры (пламени) до или после наступления смерти?
Длительное действие низких температур может привести к замерзанию, при этом функции организма угнетаются, вплоть до их полного угасания.
Замечено, что переохлаждение наступает быстрее у стариков и детей. Повышенная влажность воздуха, сильный ветер.
Чем ниже температура воздуха, тем быстрее наступает 3. Быстрому 3. способствуют также утомление, голодание и алкогольное опьянение.
Пребывание в ледяной воде в течение '/г—1 часа смертельно опасно, а при внезапном погружении в такую воду возможен холодовый шок.
Холодовая болезнь. Хроническое повреждение холодом (иначе его называют озноблением, холодовой болезнью)—результат не одномоментного острого переохлаждения, а длительного, постоянного воздействия низких температур.
Переохлаждение организма – это общее состояние человека, когда на всю его поверхность тела воздействует холод, а температура тела при этом падает ниже 35°C. Длительное влияние низких температур приводит к замерзанию, функции организма угнетаются, а при длительном воздействии холода и вовсе угасают. Переохлаждение и обморожение – похожие понятия, но имеющие некоторые различия.
Степени переохлаждения организма
2 степень переохлаждения (средняя) — влечет за собой понижение температуры тела до 29-32 градусов. Пульс при этом значительно замедляется – до 50 ударов в минуту. Кожа становится синюшной, на ощупь холодной. Несколько снижается артериальное давление, а дыхание становится поверхностным и редким. Часто при переохлаждении средней тяжести нападает внезапная сонливость. Позволять спать в таких условиях нельзя категорически, потому что выработка энергии во время сна снижается значительно, человек в таком состоянии может погибнуть. При этой стадии переохлаждения возможны обморожения 1-4 степени.
3 степень переохлаждения (тяжелая) — температура тела становится ниже 31 градуса. Человек уже теряет сознание, пульс его замедляется до 36 биений в минуту. Часто возникают судороги и рвота. Дыхание становится совсем редким – до 3-4 в минуту. Происходит острое кислородное голодание головного мозга. Обморожения при этой степени переохлаждения очень тяжелые, и если не оказать немедленную помощь, наступит окоченение и смерть.
Первая помощь при переохлаждении
Прежде всего, нужно перенести пострадавшего в теплое место, или хотя бы безветренное, хорошо укутать шубой или теплым одеялом. Если пострадавший в сознании, дайте ему выпить горячий чай, морс или молоко, но категорически запрещается алкоголь и кофе! Не старайтесь быстро согреть человека, не набирайте ему горячую ванну, не тяните его в душ, интенсивно не растирайте, не обкладывайте грелками. При таких манипуляциях последствия переохлаждения могут быть губительными. Могут возникнуть нарушения сердечного ритма и внутренние кровоизлияния. Если произошло только переохлаждение ног или переохлаждение головы, то нужно снять с человека тесную и мокрую обувь и одеть на него шапку, таким образом согревая человека постепенно. Запомните, что оказание первой помощи при переохлаждении не должно навредить человеку.
Степени обморожения организма
— Отморожение I степени (наиболее лёгкое) — обычно наступает при непродолжительном воздействии холода. Первые признаки такого отморожения — чувство жжения, покалывания с последующим онемением поражённого участка.
— Отморожение II степени — возникает при более продолжительном воздействии холода. В начальном периоде имеется побледнение, похолодание, утрата чувствительности, но эти явления наблюдаются при всех степенях отморожения. Поэтому наиболее характерный признак — образование в первые дни после травмы пузырей, наполненных прозрачным содержимым.
— Отморожение III степени — продолжительность периода холодового воздействия и снижения температуры в тканях увеличивается. Образующиеся в начальном периоде пузыри наполнены кровянистым содержимым, дно их сине-багровое, нечувствительное к раздражениям.
— Отморожение IV степени — возникает при длительном воздействии холода, снижение температуры в тканях при нём наибольшее. Оно нередко сочетается с отморожением III и даже II степени. Повреждённый участок конечности резко синюшный, иногда с мраморной расцветкой. Отёк развивается сразу после согревания и быстро увеличивается. Отсутствие пузырей при развившемся значительно отёке, утрата чувствительности свидетельствуют об отморожении IV степени.
Часто встречаются и холодовые травмы, возникающие при соприкосновении теплой кожи с холодным металлическим предметом. Особенно часто такие виды обморожения встречаются у детей.
Во избежание таких ситуаций, зимой нельзя давать детям лопатки с металлическими ручками. А металлические части санок желательно обмотайте материей, клейкой лентой — скотчем или закройте старым одеялом. Обязательно защищайте их руки варежками.
Первая помощь при обморожениях
Для согревания потерпевшего нужно занести в теплое помещение, дать горячий чай или молоко. Укрыть поврежденные конечности теплоизолирующей повязкой.
Если обморожения незначительны, можно согреть пальцы рук, спрятав их под мышки. Если обморожен нос, тепла руки будет достаточно, чтобы согреть его. Не позволяйте согретому участку кожи замерзнуть снова. Чем чаще ткань замерзает и согревается, тем серьезнее может стать повреждение.
Если обморожены щеки или нос, отогревание можно сделать, растирая их на морозе, и затем отнести пострадавшего в помещение. Не рекомендуется растирать отмороженные участки снегом. Снег способствует еще большему охлаждению, а острые льдинки могут поранить кожу.
После оказания первой помощи больного необходимо быстро доставить в больницу, т.к. даже при незначительных переохлаждениях снижаются защитные силы организма.
Профилактика обморожений и переохлаждения организма
Есть несколько простых правил, которые позволят вам избежать переохлаждения и обморожений на сильном морозе:
— не пейте спиртного — алкогольное опьянение (впрочем, как и любое другое) на самом деле вызывает большую потерю тепла (в связи с расширением периферических сосудов), в то же время вызывая иллюзию согревания. Дополнительным фактором является невозможность сконцентрировать внимание на признаках отморожения;
— не курите на морозе — курение уменьшает периферийную циркуляцию крови, и таким образом делает конечности более уязвимыми;
— не ходите в морозную погоду по улице голодным, уставшим;
— нельзя гулять при морозе после травм, кровопотерь;
— носите свободную одежду — это способствует нормальной циркуляции крови;
— верхняя одежда обязательно должна быть непромокаемой;
— тесная обувь, отсутствие стельки часто служат основной предпосылкой для появления отморожения. Особое внимание уделять обуви необходимо тем, у кого часто потеют ноги. В сапоги нужно положить теплые стельки, а вместо хлопчатобумажных носков надеть шерстяные — они впитывают влагу, оставляя ноги сухими;
— не выходите на мороз без варежек, шапки и шарфа. Лучший вариант — варежки из влагоотталкивающей и непродуваемой ткани с мехом внутри. Перчатки же из натуральных материалов хоть и удобны, но от мороза не спасают. Щеки и подбородок можно защитить шарфом;
— в ветреную холодную погоду перед выходом на улицу открытые участки тела смажьте специальным кремом, салом или животным маслом (но не растительным!);
— не носите тяжелых предметов (сумок, корзин и тому подобное), которые сдавливают сосуды, в частности рук, что способствует замерзанию;
— не пользуйтесь увлажняющим кремом для лица и рук;
— пользуйтесь помощью друга — следите за лицом друга, особенно за ушами, носом и щеками;
— не позволяйте отмороженному месту снова замерзнуть — это вызовет куда более значительные повреждения кожи;
— не снимайте на морозе обувь с отмороженных конечностей — они распухнут, и вы не сможете снова надеть обувь. Необходимо как можно скорее дойти до теплого помещения. Если замерзли руки — попробуйте отогреть их под мышками;
— вернувшись домой после длительной прогулки по морозу, обязательно убедитесь в отсутствии отморожений конечностей, спины, ушей, носа и т. д;
— как только на прогулке вы почувствовали переохлаждение или замерзание конечностей, необходимо как можно скорее зайти в любое теплое место — магазин, кафе, подъезд — для согревания и осмотра потенциально уязвимых для отморожения мест;
— если у вас заглохла машина вдали от населенного пункта или в незнакомой для вас местности, лучше оставаться в машине, вызвать помощь по телефону или ждать, пока по дороге пройдет другой автомобиль;
— прячьтесь от ветра — вероятность отморожения на ветру значительно выше;
Следует учитывать, что у детей теплорегуляция организма еще не полностью настроена, а у пожилых людей и при некоторых болезнях эта функция бывает нарушена.
что лучший способ выйти из неприятного положения — это в него не попадать!
В сильный мороз старайтесь не выходить из дому без особой на то необходимости.
Сайт использует файлы cookie. Они позволяют узнавать Вас и получать информацию о Вашем пользовательском опыте. Если Вы не хотите, чтобы ваши данные обрабатывались, вы должны покинуть сайт. Если Вы продолжаете пользоваться сайтом, Вы ДАЕТЕ СОГЛАСИЕ на использование файлов cookie, обработку и хранение Ваших персональных данных.
Лекарства, которые назначают для лечения:
Обморожение - повреждение тканей организма под воздействием холода.
Общие сведения
Под влиянием низких температур и при продолжительном пребывании на открытом воздухе вероятно местное охлаждение организма (обморожение) или общее охлаждение (замерзание). Способствуют обморожению и замерзанию повышенная влажность и сильный ветер. Кроме неблагоприятных климатических факторов, вероятность обморожения возрастает при сосудистых болезнях, курении и употреблении спиртосодержащих напитков, несоответствии одежды и обуви условиям окружающей среды.
Чаще всего происходит отморожение тех частей тела, которые находятся далеко от сердца, а также тех, которые не закрыты одеждой: кончиков пальцев на руках и ногах, кончика носа, мочек ушей, губ. Тесная одежда и обувь сдавливает сосуды, нарушает кровообращение и способствует развитию отморожения.
Причины обморожения
При обморожении под действием низких температур поражаются кожные покровы и ткани, расположенные более глубоко. Воздействие холода не является само по себе причиной обморожения. Омертвение тканей происходит из-за нарушения кровообращения. Спазм и парез сосудов, уменьшение скорости циркуляции крови, застой кровяных телец и образование тромбов – основные причины некроза. С течением времени в стенках сосудов увеличивается эндотелиальный слой, который пропитывается плазмой, образуются участки некротической ткани, появляется соединительная ткань и возникает облитерация сосудистой стенки.
Следовательно, некроз при отморожении развивается постепенно и захватывает реактивную фазу. Причиной облитерирующих заболеваний и нарушения питания тканей становятся изменения, возникающие в сосудистой стенке.
Симптомы
В 95 % случаев при обморожении страдают конечности, так как под воздействием низких температур в них в первую очередь нарушается кровообращение. В течение заболевания различают латентный период (дореактивный) и реактивный. Первый продолжается несколько часов или сутки и охватывает время, прошедшее от появления первых симптомов обморожения до этапа согревания организма и восстановления нормальной работы системы кровообращения. Этот период называется ещё периодом гипотермии.
Следующий период, который начинается с момента согревания пострадавшего органа и восстановления кровотока, подразделяется на ранний и поздний. Ранний охватывает 12 часов и проявляется нарушением микроциркуляции, изменениями в сосудистой стенке, повышением свертываемости крови и тромбообразованием. В позднем периоде появляются участки некротизированной ткани, происходит присоединение инфекции. Характерными симптомами обморожения на этой стадии становятся: интоксикация, снижение гемоглобина в крови, понижение температуры тела.
В зависимости от глубины поражения тканей выделяют четыре степени обморожения. При первой и второй степени обморожение затрагивает поверхностно расположенные ткани, при третьей и четвертой процесс омертвения переходит на ткани, расположенные более глубоко.
- Первая степень обморожения характеризуется нарушением кровообращения. На этой стадии не развивается некроз тканей, а выздоровление происходит на пятые-седьмые сутки.
- При второй степени обморожения остается неповрежденным ростковый слой кожи. Все изменения происходят только в поверхностном слое, разрушенные клетки которого восстанавливаются через пару недель.
- При третьей степени обморожения некроз охватывает все слои кожных покровов. Пораженные участки кожи не восстанавливаются. Со временем происходит отторжение струпа, на его месте образуется грануляционная ткань, а затем рубец, появление которого может предотвратить пересадка кожи, сделанная на стадии образования грануляционной ткани.
- Четвертая степень обморожения характеризуется некрозом кожи и тканей, расположенных более глубоко. Патологический процесс затрагивает кости и суставы. Появляется гангрена конечностей (сухая или влажная), локализующаяся в большинстве случаев на стопах или кистях.
При осмотре больного для успешного лечения важно не только выявить симптомы обморожения, выслушав жалобы пострадавшего, но и прояснить условия, ставшие причиной их появления. В беседе с больным собирается анамнез, устанавливаются различные факторы: температура и влажность воздуха, наличие ветра, время пребывания в условиях низких температур, характер первой доврачебной помощи и её объем.
Симптомами обморожения, характерными для латентного периода заболевания, является появление парестезии в пораженных участках, онемение, иногда боль. В области обморожения отмечают бледность кожных покровов, в некоторых случаях – цианоз. Кожа холодная, малочувствительная или нечувствительная. Утрата чувствительности может быть первым симптомом тяжелой степени отморожения. Точно установить степень заболевания на данной стадии невозможно.
По мере отогревания участков обморожения восстанавливается их кровоснабжение и наступает реактивный период. Симптомами обморожения на этой стадии являются покалывание и жжение, кожа начинает зудеть, появляется или усиливается боль, поврежденные участки становятся теплыми на ощупь. Если отморожение затрагивает глубоколежащие слои кожи, то боль не усиливается. Кожные покровы в реактивный период становятся красными или цианотичными (при сильных обморожениях), ткани отекают. Сильные отеки свидетельствуют о глубоком отморожении.
Степень обморожения и характер его распространения устанавливают, как правило, спустя несколько дней.
Болезнь начинает проявляться ноющими болями в нижних конечностях, жжением, онемением. Появляется отек, кожа стопы бледная и холодная, чувствительность её утрачивается. Позднее кожа покрывается пузырями с геморрагическим содержимым, на их дне располагаются участки некротизированных тканей, присоединяются симптомы интоксикации: повышение температуры тела и частоты сердечных сокращений, слабость. Частым осложнением заболевания является сепсис.
Что можете сделать вы при обморожении
До того как пострадавший будет доставлен в травмпункт, необходимо оказать первую помощь. В первую очередь нужно согреть пострадавшего в теплом сухом помещении. Нельзя опускать руки или ноги сразу в горячую воду. Во время обморожения сужаются сосуды, а обмен веществ в тканях почти останавливается. При резком согревании происходит активация обмена веществ, но нормальный кровоток пока не восстановлен. Ткани испытывают повышенную потребность в кислороде, но не получают его. Это способно приводить к еще большим повреждениям.
Что может сделать врач
Отморожение I и II степени лечат без операции. Назначают противовоспалительные препараты, антибиотики, средства, улучшающие кровоток. Проводят профилактику столбняка. Лечение, в зависимости от площади поражения и тяжести состояния больного, можно проводить в поликлинике или в стационаре.
При III и IV степенях обморожений проводят хирургическое лечение в стационаре: все омертвевшие ткани иссекают.
В дальнейшем для полноценной реабилитации назначают физиотерапевтическое лечение, минеральные и грязевые ванны.
Сроки лечения зависят от тяжести обморожения.
Внимание! Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. Наш сайт не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Алкогольная энцефалопатия - неврологическое заболевание, вызванное негативным воздействием алкоголя на головной мозг. Болезнь сопровождается поражением клеток мозга и вытекающим из этого нарушением работы нервной системы и организма в целом. По сути, алкогольная энцефалопатия не является самостоятельной болезнью. Это комплекс заболеваний, протекающих одновременно в пределах клинического синдрома. Задействованы нервная, сердечно-сосудистая системы, и функции мозга.

- Функциональные пробы
- МРТ головы
- УЗИ
- Клинические анализы
- ЭЭГ
- Спектроскопия
При единовременной оплате услуг – скидка 20%
Причины развития заболевания
Причиной развития заболевания является употребление алкоголя, которое происходит часто и в больших дозах. Поначалу больной не может не замечать никаких симптомов, иногда они не заметны даже в течение нескольких лет ежедневного приема больших доз алкоголя. Особенно подвержены заболеванию лица, употребляющие алкогольные суррогаты, технические жидкость, не предназначенные для приема внутрь и оказывающие разрушительное воздействие.
Симптомы
Симптомы заболевания нарастают по мере усугубления ситуации. На начальной стадии появляются так называемые предвестники. К этим признакам относится астения, ухудшение аппетита, нарушение сна. Пациенты склонны отказываться от белковой и жирной пищи в пользу богатых углеводами продуктов. Это сопровождается нарушением обмена веществ, появлением рвоты, снижением массы тела, истощением организма.
Основные признаки алкогольной энцефалопатии:
- Тошнота, боль в животе, рвота, нарушение аппетита.
- Снижение массы тела.
- Головная боль.
- Нарушение работы ЖКТ.
- Слабость, озноб.
- Быстрая утомляемость, перепады настроения.
- Аритмия.
- Отек мозга.
- Поражение печени.
- Потливость.
- Судороги.
- Нарушение сна.
Виды заболевания
Алкогольная энцефалопатия развивается, как правило, на третьей стадии алкоголизма. Разделяют два основных вида заболевания:
- Функциональные пробы
- МРТ головы
- УЗИ
- Клинические анализы
- ЭЭГ
- Спектроскопия
При единовременной оплате услуг – скидка 20%

К какому врачу обратиться?
Проблемой алкогольной энцефалопатии занимается врач невролог. Для лечения также может потребоваться помощь профильных специалистов, которые помогут в восстановлении других систем организма.
Диагностика
Подход к постановке диагноза индивидуальный и зависит от конкретного клинического случая. Используется опрос пациента и его родных, определение симптомов. Проводятся функциональные пробы, МРТ диагностика головы, УЗИ, клинические анализы, электроэнцефалография, спектроскопия.
Лечение
Используется комплексный подход, включающий медикаментозные и немедикаментозные методы. Проводится терапия витаминами, ноотропными средствами, лекарствами для поддержания сосудов и нервных клеток. Также больным могут приписываться гормональные препараты, системы жизнеобеспечения, такие как диализ, гемоперфузия, парентеральное поступление пищи. Эффективны также меры по снятию внутричерепного давления и отека мозга, устранению интоксикации организма. Может быть показано хирургическое вмешательство с трепанацией черепа.
Чем раньше будет начато лечение – тем больше шансов на сохранение функций мозга и частичное возвращение работоспособности пациента.
Записаться на консультацию к неврологу
г. Москва, ул. Краснодарская, дом. 52, корп. 2
Работаем в будние дни и выходные с 8.00 до 21.00

Базовые навыки оказания первой помощи
Первая помощь — это комплекс срочных мер, направленных на спасение жизни человека. Несчастный случай, резкий приступ заболевания, отравление — в этих и других чрезвычайных ситуациях необходима грамотная первая помощь.
Согласно закону, первая помощь не является медицинской — она оказывается до прибытия медиков или доставки пострадавшего в больницу. Первую помощь может оказать любой человек, находящийся в критический момент рядом с пострадавшим. Для некоторых категорий граждан оказание первой помощи — служебная обязанность. Речь идёт о полицейских, сотрудниках ГИБДД и МЧС, военнослужащих, пожарных.
Умение оказать первую помощь — элементарный, но очень важный навык. В экстренной ситуации он может спасти чью-то жизнь. Представляем вашему вниманию 10 базовых навыков оказания первой помощи.
Чтобы не растеряться и грамотно оказать первую помощь, важно соблюдать следующую последовательность действий:
- Убедиться, что при оказании первой помощи вам ничего не угрожает и вы не подвергаете себя опасности.
- Обеспечить безопасность пострадавшему и окружающим (например, извлечь пострадавшего из горящего автомобиля).
- Проверить наличие у пострадавшего признаков жизни (пульс, дыхание, реакция зрачков на свет) и сознания. Для проверки дыхания необходимо запрокинуть голову пострадавшего, наклониться к его рту и носу и попытаться услышать или почувствовать дыхание. Для обнаружения пульса необходимо приложить подушечки пальцев к сонной артерии пострадавшего. Для оценки сознания необходимо (по возможности) взять пострадавшего за плечи, аккуратно встряхнуть и задать какой-либо вопрос.
- Вызвать специалистов: 112 — с мобильного телефона, с городского — 03 (скорая) или 01 (спасатели).
- Оказать неотложную первую помощь. В зависимости от ситуации это может быть:
- восстановление проходимости дыхательных путей;
- сердечно-лёгочная реанимация;
- остановка кровотечения и другие мероприятия.
- Обеспечить пострадавшему физический и психологический комфорт, дождаться прибытия специалистов.
Искусственная вентиляция лёгких (ИВЛ) — это введение воздуха (либо кислорода) в дыхательные пути человека с целью восстановления естественной вентиляции лёгких. Относится к элементарным реанимационным мероприятиям.
Типичные ситуации, требующие ИВЛ:
- автомобильная авария;
- происшествие на воде;
- удар током и другие.
Существуют различные способы ИВЛ. Наиболее эффективным при оказании первой помощи неспециалистом считается искусственное дыхание рот в рот и рот в нос.
Если при осмотре пострадавшего естественное дыхание не обнаружено, необходимо немедленно провести искусственную вентиляцию легких.
- Обеспечьте проходимость верхних дыхательных путей. Поверните голову пострадавшего набок и пальцем удалите из полости рта слизь, кровь, инородные предметы. Проверьте носовые ходы пострадавшего, при необходимости очистите их.
- Запрокиньте голову пострадавшего, удерживая шею одной рукой.
Не меняйте положение головы пострадавшего при травме позвоночника!
Первые 5–10 выдохов должны быть быстрыми (за 20–30 секунд), затем — 12–15 выдохов в минуту.
Если вместе с дыханием отсутствует пульс, необходимо сделать непрямой массаж сердца.
Непрямой (закрытый) массаж сердца, или компрессия грудной клетки, — это сжатие мышц сердца между грудиной и позвоночником в целях поддержания кровообращения человека при остановке сердца. Относится к элементарным реанимационным мероприятиям.
Внимание! Нельзя проводить закрытый массаж сердца при наличии пульса.
- Уложите пострадавшего на плоскую твёрдую поверхность. На кровати и других мягких поверхностях проводить компрессию грудной клетки нельзя.
- Определите расположение у пострадавшего мечевидного отростка. Мечевидный отросток — это самая короткая и узкая часть грудины, её окончание.
- Отмерьте 2–4 см вверх от мечевидного отростка — это точка компрессии.
- Положите основание ладони на точку компрессии. При этом большой палец должен указывать либо на подбородок, либо на живот пострадавшего, в зависимости от местоположения лица, осуществляющего реанимацию. Поверх одной руки положите вторую ладонь, пальцы сложите в замок. Надавливания проводятся строго основанием ладони — ваши пальцы не должны соприкасаться с грудиной пострадавшего.
- Осуществляйте ритмичные толчки грудной клетки сильно, плавно, строго вертикально, тяжестью верхней половины вашего тела. Частота — 100–110 надавливаний в минуту. При этом грудная клетка должна прогибаться на 3–4 см.
![]()
6. Грудным детям непрямой массаж сердца производится указательным и средним пальцем одной руки. Подросткам — ладонью одной руки.
Если одновременно с закрытым массажем сердца проводится ИВЛ, каждые два вдоха должны чередоваться с 30 надавливаниями на грудную клетку.
Если во время проведения реанимационных мероприятий у пострадавшего восстановилось дыхание или появился пульс, прекратите оказание первой помощи и уложите человека на бок, положив ладонь под голову. Следите за его состоянием до прибытия медиков.
При попадании пищи или инородных тел в трахею, она закупоривается (полностью или частично) — человек задыхается.
Признаки закупоривания дыхательных путей:
- Отсутствие полноценного дыхания. Если дыхательное горло закупорено не полностью, человек кашляет; если полностью — держится за горло.
- Неспособность говорить.
- Посинение кожи лица, набухание сосудов шеи.
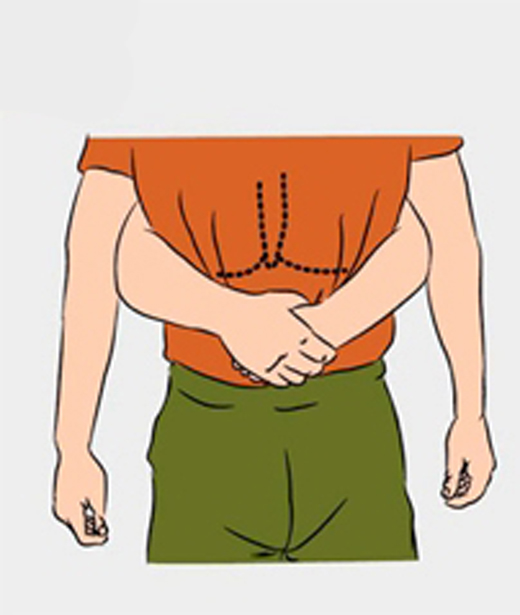
Очистку дыхательных путей чаще всего проводят по методу Геймлиха.
- Встаньте позади пострадавшего.
- Обхватите его руками, сцепив их в замок, чуть выше пупка, под рёберной дугой.
- Сильно надавите на живот пострадавшего, резко сгибая руки в локтях.
Не сдавливайте грудь пострадавшего, за исключением беременных женщин, которым надавливания осуществляются в нижнем отделе грудной клетки.
Если пострадавший потерял сознание и упал, положите его на спину, сядьте ему на бёдра и обеими руками надавите на рёберные дуги.
Для удаления инородных тел из дыхательных путей ребёнка необходимо повернуть его на живот и похлопать 2–3 раза между лопатками. Будьте очень осторожны. Даже если малыш быстро откашлялся, обратитесь к врачу для медицинского осмотра.
Остановка кровотечения — это меры, направленные на остановку потери крови. При оказании первой помощи речь идёт об остановке наружного кровотечения. В зависимости от типа сосуда выделяют капиллярное, венозное и артериальное кровотечения.
Остановка капиллярного кровотечения осуществляется путём наложения асептической повязки, а также, если ранены руки или ноги, поднятием конечностей выше уровня туловища.
При венозном кровотечении накладывается давящая повязка. Для этого выполняется тампонада раны: на рану накладывается марля, поверх неё укладывается несколько слоёв ваты (если нет ваты — чистое полотенце), туго бинтуется. Сдавленные такой повязкой вены быстро тромбируются, и кровотечение прекращается. Если давящая повязка промокает, сильно надавите на неё ладонью.
Чтобы остановить артериальное кровотечение, артерию необходимо пережать.
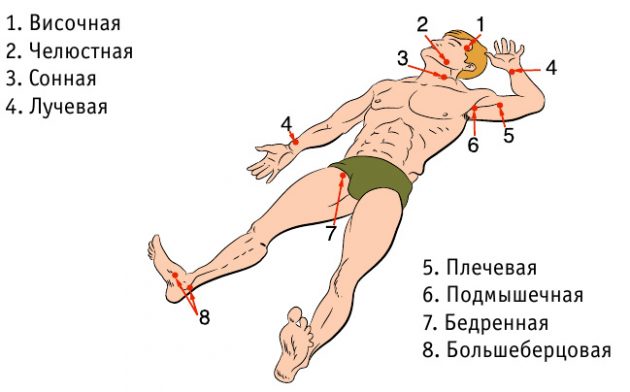
Техника пережатия артерии: сильно прижмите артерию пальцами или кулаком к подлежащим костным образованиям.
Артерии легкодоступны для пальпации, поэтому данный способ весьма эффективен. Однако он требует от лица, оказывающего первую помощь, физической силы.
Если кровотечение не остановилось после наложения тугой повязки и прижатия артерии, примените жгут. Помните, что это крайняя мера, когда другие способы не помогают.
- Наложите жгут на одежду или мягкую подкладку чуть выше раны.
- Затяните жгут и проверьте пульсацию сосудов: кровотечение должно прекратиться, а кожа ниже жгута — побледнеть.
- Наложите повязку на рану.
- Запишите точное время, когда наложен жгут.
Жгут на конечности можно накладывать максимум на 1 час. По его истечении жгут необходимо ослабить на 10–15 минут. При необходимости можно затянуть вновь, но не более чем на 20 минут.
Читайте также:



