Болит желудок и поджелудочная после отравления
Поджелудочная железа — один из главных внутренних органов человека, но большинство почти ничего не знает о его работе, заболеваниях и даже точном расположении. Однако это полезная информация, необходимая каждому: поджелудочная железа — деликатный орган, и нарушить его работу несложно. Боли в поджелудочной железе — серьезный симптом, который сопутствует многим заболеваниям.
Где находится важный орган пищеварительной системы — поджелудочная железа?
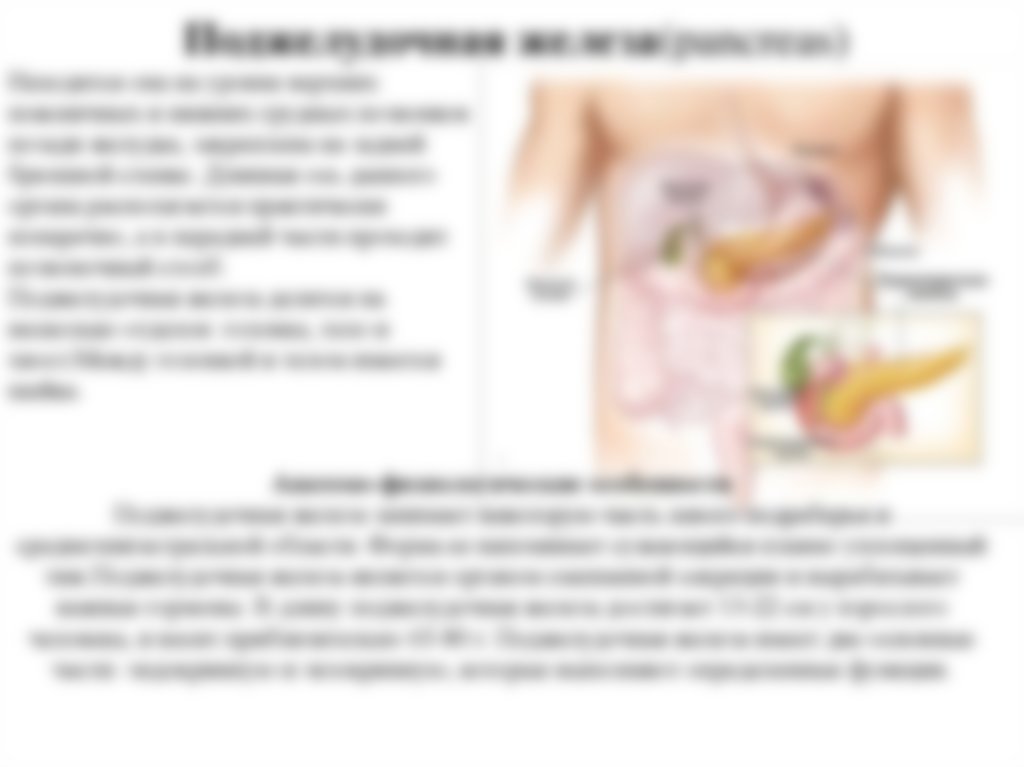
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять–десять сантиметров выше пупка. Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов, которые врачи называют головой, телом и хвостом. Головка прилегает к двенадцатиперстной кишке, тело расположено вплотную к желудку, а хвост находится рядом с селезенкой.
Каждый фермент предназначен для расщепления строго определенного типа веществ: одни занимаются белками, другие — соединительными тканями, третьи — углеводами, и так далее. Нехватка даже одного из них может привести к существенным проблемам с пищеварением.
Кроме того, поджелудочная железа вырабатывает гормоны, необходимые для обменных процессов — в частности, инсулин.
Боли в поджелудочной железе никогда не возникают просто так. Они всегда сигнализируют о неполадках, более или менее серьезных.
Боли в поджелудочной железе часто возникают при таких заболеваниях, как панкреатит, вирусные гепатиты, патологии желчевыводящих путей, при которых нарушается отток желчи, диабет, опухоли, аутоиммунные заболевания, глистные инвазии. Сильнее всего боль в поджелудочной железе проявляется при панкреатите.
Болевые ощущения нередко сопровождают прием некоторых лекарственных препаратов, таких как кортикостероиды, гормональные препараты, антибиотики тетрациклинового ряда.
Однако очень часто боль в поджелудочной вызывается не болезнями, а погрешностями в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить.
Боль в поджелудочной часто бывает настолько сильной, что у человека не остается иного выхода, кроме обращения к врачам. И это правильное решение: заподозрив неполадки с поджелудочной, ни в коем случае нельзя заниматься самолечением. Как мы уже говорили выше, эта боль сопровождает множество разных заболеваний, которые требуют различной терапии. А определить причину можно только после всесторонней диагностики: лабораторных исследований, УЗИ, томографии, рентген-исследования и, в некоторых случаях, диагностической лапароскопии.
Терапия основного заболевания всегда включает в себя комплекс мер.
Боль в поджелудочной железе — симптом, который нельзя игнорировать. Однако стоит помнить о том, что пусть и редко, но болезни поджелудочной могут развиваться практически бессимптомно. Поэтому желательно хотя бы раз в пару лет проходить общее обследование у гастроэнтеролога. Это особенно актуально для тех, кто не привык отказывать себе в алкоголе, жирной и жареной пище.
Какие ферментные препараты может назначить врач для помощи при боли в поджелудочной железе? При заболеваниях этого органа часто прописывают комбинированные средства, которые содержат панкреатические ферменты (амилазу, протеазу и липазу). Современные препараты — такие как, к примеру, Микразим® — выпускаются в доступной для организма форме. Микразим® — это не таблетки, а капсулы с гранулами ферментов. Каждая капсула покрыта оболочкой, которая защищает ферменты от воздействия желудочного сока. Они растворяются только в кишечнике, где и требуется их помощь. Без этой защиты желудочная кислота нейтрализовала бы большую часть средства. Ферменты препарата действуют очень быстро: уже спустя 30 минут после растворения гранул отмечается их максимальная активность, аналогичная активности ферментов человеческого организма. Под воздействием Микразима® улучшается переваривание и всасывание в организм необходимых питательных веществ. В процессе переваривания ферменты постепенно теряют свою активность и выводятся из желудочно-кишечного тракта.
Противопоказания препарата: индивидуальная непереносимость компонентов, обострение хронического панкреатита и острый панкреатит.
Регистрационный номер препарата Микразим® в Государственном реестре лекарственных средств — ЛС-000995 от 18 октября 2011 года, переоформлен бессрочно 16 января 2018 года. Лекарственный препарат включен в перечень ЖНВЛП.


Если симптомы нарушения пищеварения наблюдаются регулярно, это может свидетельствовать о дефиците ферментов поджелудочной железы.

Нарушение пищеварения — это не самостоятельное заболевание, а комбинация симптомов, характерных для заболеваний органов пищеварения.

Ощущения тяжести и переполнения желудка, боль в животе, тошнота и дискомфорт — все эти симптомы могут свидетельствовать о диспепсии.
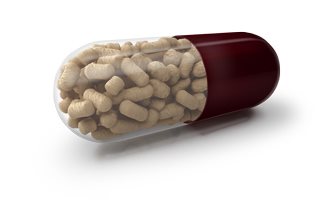
Для переваривания порции калорийной пищи (около 150 г) необходимо от 10 000 ЕД активных ферментов*. Именно столько их содержится в одной капсуле Микразим ® ,что позволяет средству способствовать улучшению пищеварения.
*При внешнесекреторной недостаточности поджелудочной железы при хроническом панкреатите.


Препарат Микразим ® может использоваться в составе комплексного лечения ряда заболеваний пищеварительной системы, в частности при болезнях, связанных с нарушением работы поджелудочной железы.

Боль в поджелудочной при панкреатите может напоминать боль при остеохондрозе, так как нередко она отдает в спину, и может казаться, что болит именно позвоночник. Однако для остеохондроза, в отличие от панкреатита, не характерна тошнота. Кроме того, при панкреатите боль не усиливается при пальпации позвонков.
Но вы же знаете мужчин - уговорить их поделиться своими впечатлениями очень сложно. Уже несколько лет нижняя часть ноги мужа была.

Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Как возникает острый панкреатит
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.

Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.

Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.

Поэтому при первых жалобах на то, что человека беспокоит боль в желудке или двенадцатиперстной кишке, нужно выяснить, не замешана ли тут злосчастная бактерия. Для уточнения диагноза используем эндоскопическое исследование, но можно провести дыхательные тесты или сдать анализ кала на антигены к хеликобактер пилори. Если диагноз подтвердится, надо обязательно пролечиться с помощью определенных антибиотиков, чтобы впоследствии из-за атрофии слизистой не начался онкологический процесс. После лечения также нужно время от времени проходить обследование.
— Сын ни на что не жалуется, разве что на дискомфорт при переедании.
— Возможно, играют роль спазмы сосудов, возникающие из-за холода. Мышечная стенка желудка обильно иннервируется, и при раздражении холодовых рецепторов рефлекторно усиливается секреция желудочного сока. Слизистая реагирует на это воспалением. Кроме того, зимой пищеварительная система может пострадать от систематического переедания, которое случается во время праздников. Большое количество тяжелой для переваривания снеди перегружает не только желудок и кишечник, но и поджелудочную железу, желчный пузырь, печень. Даже если человеку удается ограничивать себя дома, то в гостях, уважая труд хозяйки, он старается попробовать все. По ложечке салата (а сейчас в моде многокомпонентные блюда — с разными видами мяса, орехами, экзотическими фруктами), по кусочку сыра — и пищеварительная система уже изнемогает от обилия жирной пищи, а впереди еще более тяжелое испытание — жареное мясо, копченая рыба, всевозможные десерты со взбитыми сливками и масляным кремом.
Чтобы разгрузить пищеварительную систему, после праздников желательно провести неделю-другую на облегченном рационе. Готовьте вместо мясных салатов, заправленных майонезом, овощные, например, винегрет, политый ложечкой оливкового масла. На обед съешьте вегетарианский супчик, на ужин — запеканку из нежирного творога. При гастрите нельзя голодать, поэтому старайтесь принимать пищу пять-шесть раз в день. На второй завтрак и полдник можно съесть творог, йогурт, печенье или булочку с чаем, фрукты — яблоко или банан.
— Прямая линия? Это Любовь Николаевна из Киева. Мне посоветовали пить по утрам воду с медом и яблочным уксусом, чтобы запустить пищеварение. Теперь я периодически — каждые десять дней, с последующим десятидневным перерывом — начинаю утро со стакана такой воды. Это полезно?
— Думаю, не очень. Если вы нормально переносите воду с уксусом, запретить ее пить я не могу. Советую вместо уксуса подкислить воду несколькими каплями лимонного сока, а еще лучше — выяснить, какая у вас секреция, чтобы не навредить себе подобными напитками.
— А что лучше есть на завтрак?
— Алло! Звонит Людмила Николаевна из Киева. Хочу пожаловаться на изжогу. Утром ем кашу на воде, мяса почти не употребляю, а через некоторое время в желудке печет. Что делать?
— Вы проходили какие-то исследования?
— Раньше проверялась, мне поставили диагноз рефлюксный гастродуоденит.
— Изжогу вызывает кислое содержимое желудка, которое забрасывается в пищевод. Попробуйте заваривать перемолотые семена льна и утром натощак съедать ложечку кашицы. Это немного погасит кислоту и нейтрализует желчь. Можно попринимать один из препаратов против изжоги (альмагель, фосфалюгель, маалокс). Непременно проконсультируйтесь у гастроэнтеролога.
— Это Юлия из Днепродзержинска. Когда-то у меня были проблемы с поджелудочной железой, и в последнее время они вернулись. Когда наклоняюсь, начинает болеть левый бок. Что делать?
— Какая диета нужна при хроническом панкреатите?
— В случае обострения панкреатита для поджелудочной железы главное — голод, холод и покой. То есть следует обеспечить максимально щадящий режим. Полезно пить щелочную минеральную воду без газа, употреблять отварную, запеченную или приготовленную на пару пищу маленькими порциями. Под запретом — копчености, маринады, консервы, свежий хлеб, булочки, макароны, пельмени. Категорически недопустим алкоголь. Употребление спиртного и у здорового человека может вызвать первичный панкреатит, потому что стимулирует выработку соляной кислоты и усиливает желчеотделение, а это подстегивает производство ферментов поджелудочной железы. Панкреатические соки не могут выделиться на переработку пищи и начинают переваривать ткань самой железы. Она воспаляется, отекает, и при тяжелом течении может возникнуть опасное осложнение — некроз тканей.
— Галина Ивановна? Вас беспокоит Вадим из Киева. Мне 30 лет, в последнее время я хорошо ощущаю, где у меня печень. Какое обследование посоветуете пройти?
— Опытный врач может оценить работу печени уже при осмотре, прощупав ее размеры. Иногда человек беспокоится, что печень увеличена, а она просто опущена, как бывает у высоких и худых мужчин или у тех, кто похудел. Уточнить диагноз нам помогает развернутый анализ крови- так называемые печеночные пробы, а также осмотр на УЗИ. Современные технологии позволяют рассмотреть все до мельчайших деталей: размеры, структуру, сосудистый рисунок и кровоток (для этого меняют датчик), состояние желчного пузыря. Врач, работающий на УЗИ, по состоянию печени может определить и другие проблемы со здоровьем. Если у больного есть патология сердца, кровь застаивается, печень тогда темная, цвета мускатного ореха. А при жировой болезни (стеатогепатоз) печень белая. Такую часто видим у людей, страдающих сахарным диабетом, ожирением или злоупотребляющих алкоголем.
— Вы можете посоветовать препарат для поддержания печени, потому что рекламируют сейчас много и выбрать трудно?
— Могли навредить печени антибиотики, которые я принимал?
— Вполне. Целый ряд препаратов может вызвать лекарственный гепатит. Среди них антибиотики, особенно тетрациклинового ряда, некоторые сердечные средства. Если кардиолог рекомендует, например, статины, предотвращающие развитие атеросклероза (их приходится принимать длительно), следует параллельно пить гепатопротекторы — лекарства, поддерживающие работу печени. Плохо влияют на печень нестероидные противовоспалительные препараты, которыми лечат остеохондроз, артрит, и гормональные средства, в том числе противозачаточные, антидепрессанты.
— Доктор, вам звонит Анна, город Киев. Я очень люблю овощи и часто, иногда два раза в день, делаю большую порцию салата из капусты. Добавляю туда морковку, яблоко, сельдерей. Но иногда возникает дискомфорт, тяжесть в желудке. С чем это связано?
— Вообще, капуста в любом виде (особенно капустный сок) хороша для печени и поджелудочной железы. Она считается противоопухолевым средством, потому что содержит полезные соединения — антиоксиданты. Но грубые пищевые волокна свежей капусты могут вызвать раздражение слизистой и усиленную выработку пищеварительного сока. Все хорошо в меру. Чтобы не возникал дискомфорт, съедайте небольшую порцию свежего салата. Тушите капусту, например, с небольшим добавлением молока. Почаще готовьте блюда на пару.
— А боль в правом подреберье дает печень?
Важнейший внутренний орган системы пищеварения человека – поджелудочная железа. Дисфункции в ее деятельности – явление довольно частое. Поэтому важно своевременно обратиться за медицинской помощью. Ведь эта железа – единственный орган, в котором посредством расщепления ферментов образуется инсулин. Но для этого человек сам должен знать, где находится и как болит поджелудочная железа, какими симптомами проявляется.
Как лечить – скажет врач. Самолечение здесь может только навредить. Боли в поджелудочной железе говорят о том, что в ней началось воспаление. Такое заболевание называется панкреатит. Для его начала должны быть весомые причины, чтобы в поджелудочной образовалось воспаление.
Анатомическое расположение поджелудочной железы
ПЖ располагается в брюшной полости, ближе к I–II позвонкам поясничного отдела позвоночника. Орган плотно крепится на задней стенке желудка, а 12-перстная кишка окружает ее, поддерживая в необходимом положении.
Параметры ПЖ взрослого человека в норме должны быть 20-25 см, вес – 70-80 граммов.
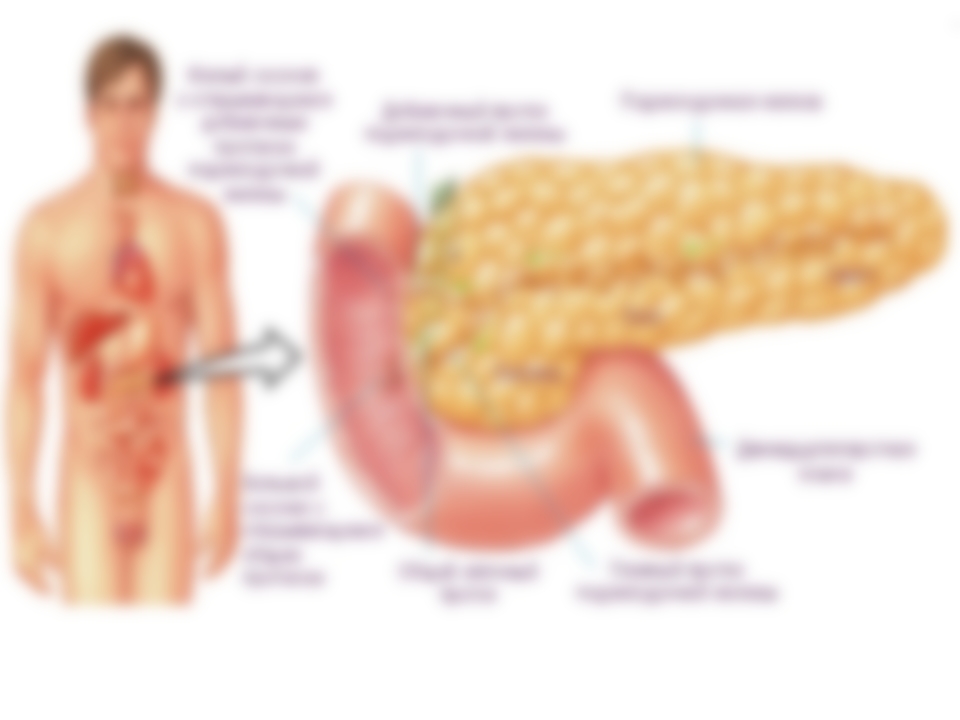
По анатомическому строению орган делится на 3 составных части: это головка, тело и хвост. Головкой ПЖ обращена к желчному протоку, тело находится за желудком, ближе к его нижней части. Рядом с телом в норме располагается поперечно-ободочная кишка. Хвостом ПЖ обращена к селезенке, и уходит к левому подреберью. По отношению к пупку, со стороны брюшной стенки, ПЖ расположена над ним, на 5-10 см выше.
Надо знать, где находится поджелудочная железа у человека, чтобы отличить боли от симптомов других патологий внутренних органов.
Как болит поджелудочная железа
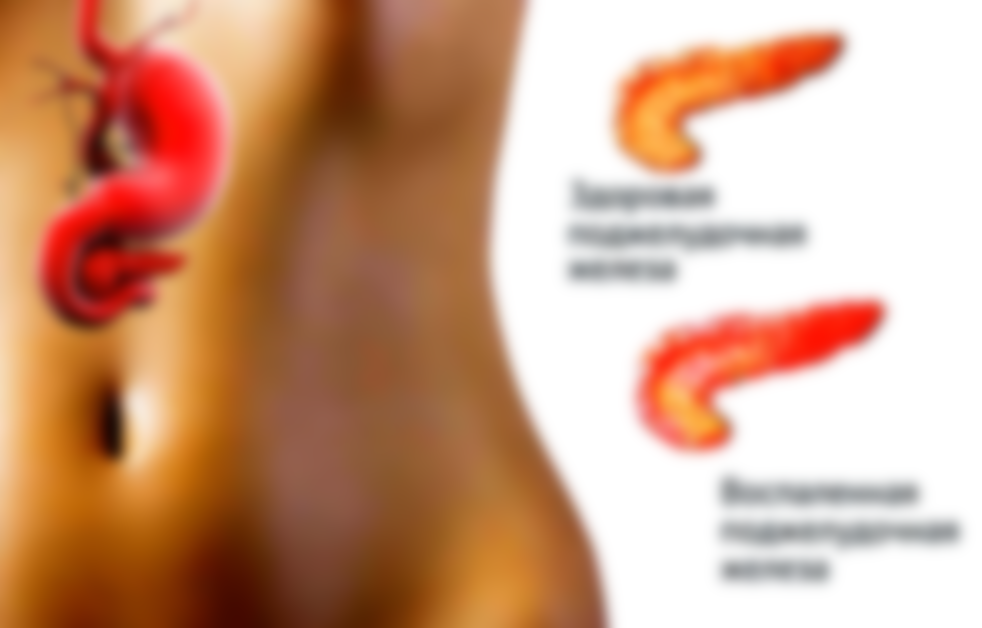
Оттого, где находится поджелудочная железа, зависит и как она болит. Боли, возникающие при нарушении функций ПЖ, носят разный характер. Это могут быть тянущие тупые, или режущие острые. Боли кинжального типа говорят о том, что заболевание запущено и возможно начало перитонита, когда в воспаление вовлечены оболочки брюшины.
Панкреатит острой формы, сопровождающийся отеками прилегающих к ПЖ тканей, дает резкую внезапную боль опоясывающего типа. Она распространяется вверх живота, в левое подреберье, в поясницу.
Отечность добавляет распирающее ощущение на месте ПЖ, поддавливание изнутри ребер.

При таких состояниях спазмолитики и другие обезболивающие неэффективные. Боль несколько стихает, если человек садится и наклоняется вперед, вниз. При отсутствии болей или на их пике может случиться рвота, неоднократная и не приносящая болевого облегчения.
Панкреатит хронической формы дает меньше боли, чаще всего после погрешности в еде. Его опасность заключается в развитии опухоли самой ПЖ, отечности соседних тканей. В это время важно не пропустить рост злокачественных новообразований.
Симптомы при заболевании ПЖ
Когда снижается синтез ферментов ПЖ, проявляются типичные симптомы, связанные с нарушением пищеварения. Их интенсивность зависит от выраженности диспепсии.
Наиболее информативные для врача симптомы:
- боль локализуется вверху брюшной полости, отдает под левые ребра, в спину;
- тошнота с частыми рвотными позывами;
- повышается температура;
- человек начинает сильно потеть;
- пропадает аппетит;
- появляется сильная жажда;
- вздувается и урчит живот;
- расстраивается стул, чаще случается диарея;
- видны признаки общей интоксикации;
- появляется горечь во рту;
- увеличивается в размерах печень;
- сильные приступы приводят к шоковому состоянию.
Зачастую меняют оттенок кожные покровы, на них появляется желтушность, особенно на животе, над расположением ПЖ. С такими симптомами человеку следует лечь в постель и вызвать скорую помощь.
Снижение синтеза ферментов вызывает заболевания:
- острого панкреатита;
- отеков ПЖ;
- диабета;
- панкреонекроза;
- кисты;
- муковисцидоза.
При повторяющихся приступах острый панкреатит переходит в хроническую форму. Боли проявляются после еды, если же аппетита нет, и человек ничего не ест, то боли не появляются вовсе. Зачастую больной ощущает признаки токсикоза, отвращение к некоторым продуктам.
Когда воспаление начинается в одной из частей ПЖ, то это выражается особыми симптомами:
- воспаленная головка дает боли под правыми ребрами;
- воспаление в теле шлет сигнал боли в подложечную зону;
- воспаление, затрагивающее хвост органа, отдает болями под левые ребра;
- воспаление, охватывающее весь орган, дает боли опоясывающего типа, простреливает спину, основные боли локализуются под левой лопаткой.
Где находится часть железы, там и проявляются основные боли. Однако при общем воспалении боль стреляет в пах, копчик, начинают болеть бедра, промежность. Такое разнообразие болей существенно затрудняет диагностику.
Боли в животе при нарушении пищеварения возникают от разных патологий. Врачу важно провести дифференциальную диагностику, выяснить причины, чтобы начать направленное лечение болезни.
Причины воспаления ПЖ
Поджелудочная железа участвует в переваривании пищи с высоким содержанием жиров, белков, углеводов. Одна из ее функций – регулирование обмена углеводов, при котором образуются и проникают в кровь глюкагон и инсулин. Насчитывается множество факторов, негативно влияющих на состояние органа.
Причинами заболевания ПЖ являются:
- употребление алкогольных напитков;
- генетическая расположенность;
- как вторичное заболевание при образовании конкрементов в органе и его протоках;
- отравления;
- вирусные заболевания;
- грибковые поражения;
- глистная инвазия;
- осложнения после хирургического вмешательства.
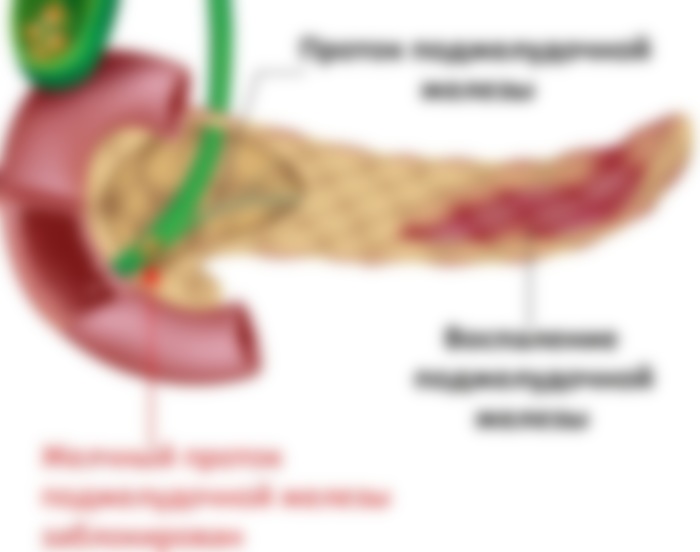
При наличии таких факторов развиваются симптомы болезни ПЖ. Однако статистика показывает, что болезнь может иметь латентное течение, когда уже развитый панкреатит долго не дает о себе знать острыми приступами, и человек относит небольшие боли и расстройства за счет погрешностей в питании.
Симптомами латентного течения являются частые нарушения стула, изменение цвета и структуры каловых масс, общая слабость, потеря веса.

Диагностические мероприятия
Лечение врач назначает после подробной диагностики. При болевых приступах в первую очередь проводится внешний осмотр пациента.
Затем назначается обследование:
- лабораторные – общие анализы крови, мочи;
- проверка содержания ферментов ПЖ в сыворотке;
- биохимия, показывающая наличие глюкозы, ферментов печени;
- анализ крови на определение показателей билирубина;
- анализ мочи на определение показателей амилазы;
- анализ кала на определение содержания остатков ферментов и жира;
- УЗИ брюшной полости, информативное обследование, дающее врачу сведения о структуре, контурах ПЖ, проходимости протоков, наличии конкрементов;
- Рентгенография проводится для получения таких же сведений;
- КТ или МРТ, они дают более точные сведения о состоянии всех органов, связанных с ПЖ.
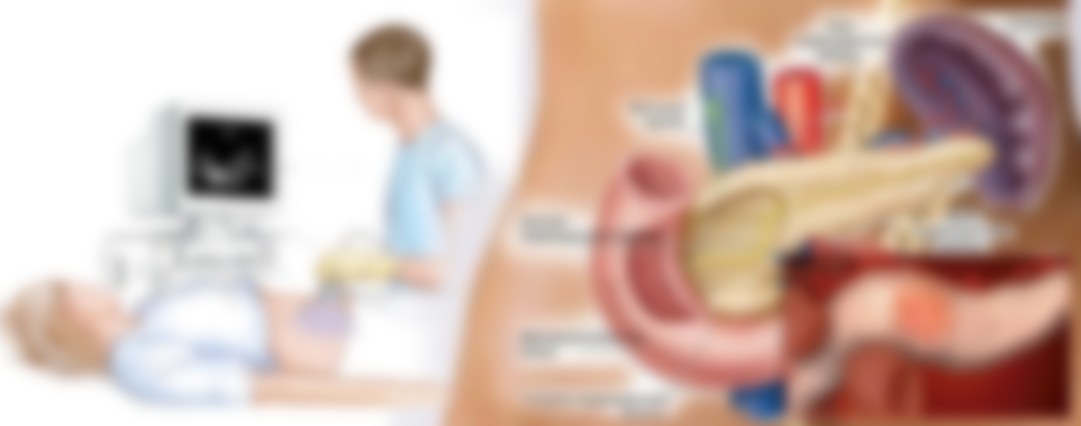
Обследование на аппаратах УЗИ, КТ, МРТ дают фото, по которому четко видно состояние всей железы и прилегающих органов и тканей.
Боли в железе, в связи с ее сложным анатомическим расположением, часто путают с симптомами других патологий пищеварения, поэтому обследование необходимо для четкой конкретизации воспаления ПЖ. Все обследование и дальнейшее лечение проводится под контролем гастроэнтеролога.

Как лечится болезнь ПЖ
Проведение всестороннего обследования для уточнения болезни обычно требует госпитализации. Все заболевания ПЖ лечатся в стационарных условиях. Иногда консилиум врачей приходит к выводу о необходимости проведения срочной операции.
Лечение острого приступа в стационаре обеспечивает пациенту двигательный покой, для этого назначается постельный режим. Тремя важными составными основного лечения являются холод, голод и покой.
Первые 2 дня рекомендуется голодание, силы организма поддерживаются внутривенными инфузиями на физрастворе, введение плазмозаменителей. Допускается выпивать до 6 стаканов в день отваров лекарственных трав.
Лечащий врач сразу же назначает:
- инъекции обезболивающих лекарств;
- инъекции спазмолитиков, обычно это Баралгин, Платифиллин, Но-Шпа, Дротаверин, Ацетаминофен, Ибупрофен;
- уколы холинолитиков, это всегда Атропин.
В течение дня несколько раз на ½ часа на эпигастральную зону прикладывают грелку со льдом. Пероральный прием лекарств назначается в случае отсутствия рвотных позывов. Здесь выбор лекарства остается за врачом.
- антигистаминные препараты;
- антибиотики;
- инсулиноглюкозные средства;
- анаболики;
- витамины.
На первой стадии острого заболевания хорошо помогают антацидные препараты. Они применяются в форме гелей, суспензий, хорошо нейтрализуют кислотную среду – Альмагель, Фосфалюгель. Снижают выработку кислоты в желудке Контралок, Омез, Омепразол, Гастрозол, Просептин, Оцид.
В условиях стационара назначают H2-блокаторы: Ранитидин, Фамотидин, Ацидекс, Зоран, Гастероген, Пепсидин.

Внутривенными капельницами вводят лекарства, понижающие синтез ферментов ПЖ. Как правило, это Трасилол, Контрикал, Гордокс, Апротинин. Чтобы не было обезвоживания в период голодания, капельницами вводят солевые и электролитные растворы дозами, выбранными врачом в соответствии с состоянием пациента, с наличием сопутствующих патологий.
Когда снимаются острые симптомы, пациент начинает получать щадящее питание и принимать таблетки ферментов – Креона, Мезима, Панкреатина, Панзинорма, Фестала, Энзистала, – что назначит врач.
Ферменты восстанавливают работу пищеварительного тракта, позволяют перейти на щадящую диету. Эффективными ферментными препаратами являются Контрикал, Апротинин. Они снижают синтез ферментов, облегчают пищеварение.

Однако распространенные ферменты выпускаются на основе белка свинины, при наличии аллергии на свиное мясо их использовать нельзя, чтобы не вызвать непроходимость кишечника.
На этот случай в арсенале врачей есть растительные препараты, выпускающиеся из рисового грибка или папаина: Юниэнзим, Сомилаза, Пепфиз.
Курс лечения ферментами длительный, в качестве поддерживающих средств они принимаются больным человеком всю жизнь, даже в стадии ремиссии заболевания. Пациенты сами определяют, где болит железа, и диету придерживаются строго. Даже на фоне диетического питания требуется прием ферментов.
Для стимуляции секрета ПЖ назначаются Пилокарпин, Морфин, витамин А, сульфат магния. Для понижения секреции используются Гистамин и Атропин. Когда заболевание приводит к диабету, врач включает в курс лечения препараты инсулина.

Рецепты народных целителей
Фитотерапевты и целители предлагают лечение травами для поддержания ПЖ в период ремиссии. Такие рецепты рекомендуют и терапевты, гастроэнтерологи, когда у пациента наступает стадия ремиссии и его выписывают на домашнее долечивание.
Даже если человек после больничного лечения едет в профильный санаторий, там врач обязательно назначит пить лекарственные настои, каждому человеку по своей схеме. Но можно готовить настои, отвары дома, самостоятельно, прежде получив консультацию своего лечащего врача.

Все рецепты предполагают соединение нескольких лекарственных растений. Поэтому предварительно следует проверить, не будет ли аллергии на какой-то компонент.
- Настой смеси сушеных трав. Ингредиенты: по 2 ст. л. зверобоя, пустырника, перечной мяты. Приготовление: травы залить 0,5 л кипятка, дать настояться в тепле 40 минут. Затем настой процедить через многослойную марлю. Пить по 150 мл за ½ часа перед каждым приемом пищи. Курс лечения – 2 недели, затем заменить другим рецептом.
- Отвар смеси трав. Ингредиенты: 2 ст. л. измельченного корневища девясила; 3 ст. л. измельченного корня валерианы; 1 ст. л. семян укропа; 1 ст. л. цветов фиалки. Приготовление: смешать все растения, из общей смеси взять 1 ст. л., залить стаканом кипятка, варить ½ часа на водяной бане, после дать настояться 15 минут. Полученный отвар отцедить, пить по 3 ст. л. перед каждым приемом пищи.
Избавиться от воспаления ПЖ навсегда при соблюдении диеты, использования лечения травами, практически невозможно.
Малейшее нарушение рекомендаций врача приводит к рецидиву. Признаки болезни ПЖ преследуют человека всю жизнь. Из-за этого лечение подбирается не для избавления от единичных болей, а для восстановления функций органа.
Читайте также:



