После внематочной беременности молочница
Внематочная беременность - патология с высоким риском развития тяжелых осложнений. Встречается у девушек разных возрастов. Характеризуется прикреплением яйцеклетки за пределами полости матки. Без оказания медицинской помощи может закончится летальным исходом.
Что это такое
Внематочная беременность - это патологический процесс, во время которого происходит прикрепление плодного яйца за пределами полости матки. Чаще всего, оплодотворенная яйцеклетка внедряется в ткани маточной трубы, реже - в полость яичника, брюшную полость. Данное заболевание имеет тенденцию к увеличению и сейчас является одной из самых главных причин женской смертности в первом триместре беременности.
Причины возникновения
Существует большое количество факторов, которые способствуют развитию этой патологии, к ним относят:
- Наличие острого сальпингита (воспаления маточных труб) в анамнезе.
- Наличие оперативных вмешательств на маточных трубах. Это сальпингостомии, трубная стерилизация.
- Формирование спаечного процесса в малом тазу.
- Использование внутриматочной спирали.
- Врожденные патологии формирования матки и маточных труб.
- Частые спринцевания влагалища.
- Проведение искусственного оплодотворения.
Известно, что чаще внематочная беременность возникает у женщин, которые уже имели беременность в анамнезе.
Симптомы и признаки. Как определить
Данное заболевание имеет яркую клиническую картину. К основным признакам болезни относятся:
- Боль внизу живота. Данный признак возникает при классическом течении патологии. Может иметь различную интенсивность и характер.
- Задержка менструаций.
- Наличие выделений кровянистого характера из влагалища. Количество может варьировать от умеренных до очень обильных.
При гинекологическом осмотре отмечается увеличение матки, но ее размеры меньше предполагаемого срока беременности. Также характерна болезненность придатков и шейки матки при смещении. Наличие объемного образования в малом тазу или в прямокишечно-маточном углублении. Также возможно нависание свода влагалища, положительные симптомы раздражения брюшины.
Важно, что данные симптомы возникают не всегда, клиническая картина может быть стерта. Поэтому на основании жалоб, данных анамнеза и гинекологического обследования поставить диагноз нельзя. Требуется проведения дополнительных методов диагностики.
В зависимости от зоны прикрепления плодного яйца выделяют такие разновидности внематочной беременности:
- Ампулярная. Возникает чаще всего. Плодное яйцо может формироваться до 12 недель, потому как ампулярная зона маточной трубы наиболее широкая.
- Истмическая. То есть развитие беременности в более узкой части трубы матки.
- Фимбриальная. Возникает достаточно редко, быстро заканчивается абортом.
- Интерстициальная. Часто заканчивается сильным кровотечением.
- Шеечная. Развивается в цервикальном канале матки.
- Яичниковая. Образуется при локализации яйцеклетки непосредственно в полости фолликула.
- Брюшная. Бывает первичной - когда плодное яйцо внедряется в брюшную полость сразу и вторичной, когда оплодотворенная яйцеклетка прикрепляется к брюшине уже после произошедшего трубного аборта.
- На месте рубцовой ткани после проведения кесарева сечения.
Также классифицируют патологию с разрывом маточной трубы - требует экстренной хирургической помощи и без разрыва.
Диагностика
Для того, чтобы подтвердить диагноз внематочной беременности используют метод ультразвуковой диагностики. Характерными признаками патологии являются:
- Отсутствие плодного яйца в полости матки.
- Скопление жидкости позади матки и увеличение придатков.
- Часто в области придатков обнаруживается образование, которое смещается отдельно.
- При шеечной локализации беременности - бочкообразный цервикальный канал, плодное яйцо ниже внутреннего зева шейки.
- Критерии интерстициальной - оплодотворенная яйцеклетка расположена кнаружи от интрамуральной части трубы и окружена миометрием.
Также дополнительным методом диагностики является исследование хорионического гонадотропина.
Внематочная беременность - лечение
Данное заболевания часто имеет тяжелое течение с развитием осложнений. Поэтому при постановке диагноза важно сразу начать лечение. Может использоваться консервативная коррекция и хирургическое лечение. К оперативным методам коррекции относят:
- Лапароскопическим метод. Это наиболее щадящий, органосохраняющий, малоинвазивный метод. Часто используется при интерстициальной беременности.
- Полостной метод. Проводится через разрез брюшной стенки. Может использоваться только в экстренных случаях, при тяжелом течении заболевания, спаечной болезни, обильном кровотечении.
- Сальпинготомия. Проводится только на ранних этапах болезни. Представляет собой сегментарное удаление маточной трубы с плодным яйцом, тем самым восстанавливая ее проходимость.
- Сальпингоэктомия. Проводится при разрыве маточной трубы, при размере плодного яйца более 3 см, значительных изменениях в структуре трубы.
Также может использоваться комбинированное лечение включающее консервативные и хирургические методы.
Осложнения
При несвоевременной или неправильно оказанной медицинской помощи заболевание может иметь тяжелые осложнения, к которым относят:
- Обильное кровотечение. При несвоевременной помощи может закончится геморрагическим шоком и даже летальным исходом.
- Удаление маточной трубы. Это в дальнейшем может привести к бесплодию.
- Разрыв маточной трубы. Приводит к клинической картине "острого живота" и требует экстренной хирургической помощи.
- Повторная внематочная беременность.
Поэтому очень важно при первых симптомах заболевания обращаться за медицинской помощью.
Возможность зачать и выносить ребенка после перенесенной внематочной беременности, всецело зависит от метода коррекции данной патологии. При использовании малоинвазивных, малотравматичных методов лечения, шанс на возможность забеременеть значительно возрастает. Важно помнить, что у женщин, которые перенесли внематочную беременности, риск ее повторного возникновения значительно возрастет. Кроме того, возможность возникновения этой патологии с возрастом только растет. Поэтому при планировании беременности у женщин с отягощенным анамнезом, важно посетить гинеколога и пройти все необходимые исследования.
Профилактика заболевания
Чтобы не столкнуться с данной проблемой рекомендуется:
- После перенесенной эктопической беременности, планирование следующей не ранее чем через год, под наблюдением врача.
- Использования средств барьерной контрацепции по предписаниям доктора.
- При отягощенном анамнезе, посещать врача не реже 1 раза в 6 месяцев.
- Лечение всех заболеваний органов малого таза своевременно и в полном объеме.
Также, немаловажным является ведение правильного образа жизни, отказ от привычных интоксикацией, сексуальная жизнь с одним партнером.
Вывод
Внематочная беременность - очень тяжелое заболевание, которое часто протекает с осложнениями. Классическая триада симптомов - боль внизу живота, задержка менструаций, кровянистые выделения из влагалища. Для диагностики используют гинекологическое исследование, УЗИ и тесты на концентрацию ХГЧ. Лечение может проводится консервативно или оперативно.
ЧТО ТАКОЕ ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ?
Внематочная беременность – это когда плод развивается не в полости матки. Такой процесс протекает в маточной трубе. Может иметь опасные последствия для жизни женщины. По статистике, подобное случается примерно у двух процентов забеременевших женщин.

СИМПТОМЫ ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ
К сожалению, внематочная беременность ничем не отличается от обычной беременности. Она так же имеет следующие проявления:
Если такая беременность прерывается вследствие разрыва маточной трубы, то это приводит к внутрибрюшному кровотечению, что вызывает:
- Острые боли внизу живота, которые отдают в анус;
- Тахикардию, учащение пульса, снижение артериального давления;
- Бледность кожи и даже потерю сознания.
ОСОБЕННОСТИ
Причиной такой беременности могут стать:
- Воспалительные заболевания половой системы;
- Наружная форма эндометриоза;
- Применение внутриматочных контрацептивных средств;
- Патологии маточных труб, нарушения их функциональности.
А также это может произойти вследствие:
- Абортов, выскабливаний, других внутриматочных вмешательств;
- Операций, проводимых на органах, расположенных в брюшине и в малом тазу.
Зачастую причиной внематочной беременности является непроходимость маточных труб. Плодное яйцо начинает расти внутри трубы, стенки последней становятся тоньше и тоньше. В итоге она разрывается, беременность прерывается, что может произойти и в случае так называемого трубного аборта, ведь маточная труба не предназначена для развития плода. Такое случается примерно на 7 неделе беременности. Как правило, это влечет внутрибрюшное кровотечение. Возникновение подобного очень опасно для жизни. Поэтому важно вовремя определить, что беременность протекает в нетипичном для этого месте, и произвести прерывание эффективным способом.
ДИАГНОСТИКА
Для диагностирования проводится текст на беременность, сдается анализ крови на ХГЧ. Последний позволяет не только установить, что беременность есть, но и определить ее срок. Обязательно проводится УЗИ, которое позволяет увидеть, где плодное яйцо развивается. Дополнительно производится допплерометрия, дающая возможность обнаружить кровоток эмбриона, прикрепившегося в маточной трубе.
При наличии подозрений на внутрибрюшное кровотечение пациентка осматривается, ей делается УЗИ, берется пункция брюшины, что делается через задний свод влагалища.
ЛЕЧЕНИЕ ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ
При выявлении внематочной беременности делается лапароскопия. Она позволяет и выявить проблему, и тут же произвести операцию по удалению органа, где прикрепился эмбрион, который так же подлежит удалению. При раннем обнаружении такой беременности чаще применяется вскрытие трубы, после чего ее содержимое удаляется, что позволяет сохранить трубу. Но следует знать, что после такой операции вполне возможно, что при следующей попытке забеременеть снова возникнет аналогичная ситуация. Сегодня применяется и медикаментозный способ лечения, когда вводится метотрексат, но, как показала практика, подобный метод редко дает положительный эффект.
Если произошло внутрибрюшное кровотечение вследствие прерывания внематочной беременности вследствие разрыва маточной трубы, выполняется экстренная операция. Как правило, проводится чревосечение, что позволяет быстро устранить последствия разрыва маточной трубы. При этом маточную трубу, которая разовралась, удаляют, а также удаляют кровь из брюшины, малого таза. Если кровотечение произошло менее 24 часов назад, то кровь собирают, при помощи специального аппарата фильтруют и запускают в кровяное русло женщины.
После внематочной беременности назначаются оральные контрацептивные средства, которые позволяют снизить риск, что повторно случится такая ситуация, а также исключить начало воспалительных процессов. Рекомендуется делать упражнения дыхательной гимнастики, назначается физиотерапия. Перед тем, как снова беременеть, нужно сделать лапароскопию, которая позволит определить, имеется ли непроходимость у маточных труб и при необходимости устранить обнаруженные спайки.
Для исключения повторной внутриматочной беременности сегодня используется особый противоспаечный гель. Его наносят по окончании лапароскопии на тканевые участки, где могут образоваться спайки. Он не позволяет склеиваться рядом лежащим органам. При применении такого геля гарантировано возникновение спаек. К тому же такой гель помогает уменьшить боль, улучшить процесс восстановления.
После внематочной беременности при наличии показаний может проводиться ЭКО. Но такая процедура может быть неэффективной, если имеются серьезные изменения маточных труб. Поэтому последние в некоторых случаях подлежат удалению.
ПРОФИЛАКТИКА ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ
Основные профилактические меры:
- Ведение здорового образа жизни;
- Безопасный и защищенный секс;
- Периодическое посещение гинеколога;
- Выполнение рекомендаций по выбору внутриматочных контрацептивов.
Конечно, стоит поискать врача, который относится к вам бережно, тактично и ответственно. А вот с последним страхом нужно решительно бороться. Некоторые серьёзные заболевания и состояния в гинекологии долгое время протекают бессимптомно. Именно поэтому к гинекологу нужно ходить регулярно, а если что-то беспокоит — посещать его сразу. Большинство гинекологических проблем вылечить легче, если выявить и раньше.
Мы составили список заболеваний и симптомов, которые можно предотвратить или вылечить полностью, если прийти на осмотр вовремя.
Оглавление
1. Эндометриоз
- Симптомы: тазовые боли перед месячными, длительные и обильные менструальные кровотечения, иногда — боли при половом акте.

Эндометриоз — крайне распространенное заболевание женщин репродуктивного возраста, причины которого до конца неизвестны. При эндометриозе клетки внутреннего слоя матки разрастаются за пределы этого слоя, в некоторых случаях формируя кисты в яичниках, брюшине, реже — во влагалище, прямой кишке и даже в более отдаленных локациях. Иногда эндометриоз может стать причиной бесплодия, в других случаях женщина много лет живёт с болезненными обильными месячными, считая это нормой.
Подробнее об эндометриозе
Своевременная диагностика эндометриоза поможет выбрать тактику обращения с ним — от наблюдения и снижения боли при месячных до лапароскопической операции.
2. Миома
- Симптомы в 50% случаев отсутствуют. При росте миомы менструальные кровотечения становятся слишком обильными, вплоть до развития анемии, возникает чувство давления и боли внизу живота.
Миома матки — доброкачественная опухоль, возникающая в мышечном слое матки. Она считается гормонозависимой опухолью, чаще возникает у женщин с повышенной выработкой женских половых гормонов — эстрогенов. Факторами риска считаются позднее начало месячных, отсутствие родов ожирение, сахарный диабет, артериальная гипертензия, нерегулярный цикл. Аборты, воспалительные заболевания половых органов не являются факторами риска развития миомы.
Еще больше информации о миоме матки здесь
Миома опасна тем, что деформирует матку и провоцирует кровотечения. Миомы могут мешать женщине забеременеть, а при беременности — расти вместе с плодом и вызывать выкидыши. Самые крупные миомы, к сожалению, могут быть удалены только вместе с маткой – невозможность удаления миомы зависит не от ее размеров, а от локализации, но если есть необходимость сохранить репродуктивную функцию, то в 90% случаев это можно сделать. То есть можно удалить миому, а можно матку. Это зависит от показаний и от репродуктивных планов женщины.
Впрочем, существуют щадящие органосберегающие методы удаления миомы матки, с помощью которых иногда удается удалить даже крупные узлы. Тем не менее, о миоме лучше узнать, как можно раньше и удалить её, пока она не велика. Небольшие миоматозные узлы до 4-5 см не является показаниями к операции, если они не беспокоят.
3. Полипы эндометрия
- Единичные полипы часто бессимптомны. При их разрастании возможна боль внизу живота, которая усиливается при половом акте, бели и выделения, кровотечения между месячными. Наиболее характерная картина для полипов – это нарушения менструального цикла, мажущие выделения после менструации и в середине цикла и др.
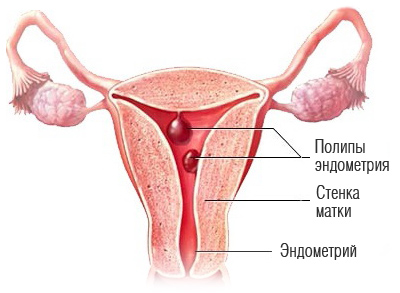
Полип эндометрия — это доброкачественный вырост на слизистой матки. Он висит на ножке, пронизанной кровеносными сосудами. Причины появления полипов неизвестны, но иногда они могут быть связаны с перенесенными абортами, недостатком прогестерона и избытком эстрогена, а также другими эндокринными расстройствами, такими как сахарный диабет, патологии щитовидной железы. Полипов может быть много, и они бывают разных типов. Полипы делятся на доброкачественные и с признаками атипии (в этом случае некоторые клетки полипа перерастают в раковые).
Железистые, железисто-фиброзные и фиброзные полипы гораздо менее опасны. Тем не менее, даже сравнительно безобидный маточный полип может мешать женщине забеременеть, стать причиной выкидыша, а при множественных полипах — вызывать сильные кровотечения.
Как правило, удаление полипов проводят одним днем, это операция, после которой женщина может идти домой. Иногда полипы рецидивируют и после операции могут появляться снова. В любом случае, лучше всего своевременно узнать о полипе, удалить его и выяснить его тип. При полипе с признаками атипии может потребоваться дополнительное лечение.
Больше информации о полипе эндометрия
4. Эндокринное бесплодие
- Симптомы: иногда бывает бессимптомным, иногда на эндокринное бесплодие может указывать отсутствие менструаций, редкие менструации, отсутствие беременности в течение года половой жизни без предохранения; в некоторых случаях — лишний вес, волосы на молочных железах и животе.
Эндокринное бесплодие — собирательное понятие. Его суть в том, что в результате неправильного функционирования какой-то части эндокринной системы у женщины не наступает овуляция. Гинеколог-эндокринолог проверяет, есть ли овуляция, и если в течение нескольких циклов её нет — просит женщину сдать анализы, проводит все необходимые исследования, находит проблему и предлагает методы решения.

Другой вид эндокринного бесплодия — синдром поликистозных яичников. Яичники постоянно находятся в ситуации гиперстимуляции инсулином, они вырабатывают слишком много эстрогенов и андрогенов, и овуляция не может наступить. И в этом случае своевременное лечение может помочь женщине забеременеть и снизить вес (при этом виде патологии бесплодие часто сочетается с ожирением). Существуют и многие другие виды эндокринного бесплодия, которые поддаются лечению при своевременном обнаружении.Одна из частых причин эндокринного бесплодия — гиперпролактинемия, то есть, повышенный пролактин — гормон, необходимый для выработки грудного молока. Избыток пролактина подавляет секрецию половых гормонов, и женщина не может забеременеть. После назначения препаратов, подавляющих секрецию пролактина, и препаратов прогестерона, гормональный фон приходит в норму, наступает овуляция, и женщина может забеременеть естественным путем.
Вывод прост: даже если сейчас вы не собираетесь беременеть и рожать — лучше знать о своём гормональном статусе, чтобы вовремя решить все возможные проблемы.
5. Кольпит (вагинит)
- Симптомы: бели (выделения из влагалища), зуд, боли во влагалище и внизу живота.
Кольпит — одно из самых распространенных гинекологических заболеваний. С ним сталкивались практически все. Кольпит — это воспаление слизистой оболочки влагалища в результате попадания туда различных возбудителей (хламидия, трихомонада, стрептококк, стафилококк, микоплазма и т.д.)

Степень серьёзности ситуации зависит и от возбудителя, и от состояния организма женщины. Частые кольпиты возникают при снижении эндокринной функции желез внутренней секреции (заболевания яичников, сахарный диабет, ожирение). Кольпит может возникнуть в результате повреждения слизистой оболочки влагалища; часто они развиваются при нарушении питания слизистой влагалища (например, в постменопаузе), при несоблюдении правил личной гигиены, в том числе во время секса.
6. Дисплазия и рак шейки матки
- Симптомы: дисплазия и рак шейки матки на начальных стадиях протекают бессимптомно.
Рак шейки матки никогда не развивается внезапно. Ему предшествует период дисплазии 1, 2 и 3 степени. Но даже если у вас обнаружили дисплазию — это не означает, что она обязательно перейдет в рак. Лишь у 1% женщин с дисплазией 1 степени она прогрессирует до 2 степени, лишь у 25% пациенток с дисплазией 2 степени она переходит в 3 степень, и только у 12-32% дисплазий 3 степени развивается рак. И происходит это медленно и постепенно, как правило — в течение нескольких лет.
Именно поэтому ПАП-мазок действительно спасает жизни. Как правило, операция на удаление дисплазии шейки матки завершается полным излечением. Эта операция не мешает беременности, хотя после неё необходим постоянный контроль шейки матки и может потребоваться профилактика преждевременных родов. С появлением вакцин против ВПЧ рак шейки матки вскоре будет побежден. Поэтому главный метод профилактики — обследоваться и раз в год сдавать ПАП-мазок. И этот метод достаточно эффективен: в странах, где массовый скрининг есть, за минувшие 40 лет смертность от рака шейки матки сократилась в четыре раза.
7. Воспаление маточных труб и яичников
- Симптомы: сильные боли внизу живота, которые могут отдавать в бок или поясницу, выделения из влагалища, повышение температуры
Острое воспаление труб и яичников может протекать сравнительно легко, а может и очень тяжело, вплоть до необходимости госпитализации. Лечить сальпингоофорит нужно обязательно, так как если он перейдет в хроническую форму, это может привести к формированию спаек и в перспективе к непроходимости маточных труб, а значит, к бесплодию. Внимание к своему здоровью и своевременное вмешательство гинеколога поможет вылечить воспаление полностью.
8. Боль при вагинальном сексе (диспареуния)
- Симптомы: заниматься сексом — больно.
Боль может возникать во время полового акта или после него, а также при проникновении во влагалище пальцем. Причины диспареунии могут быть разными. Самая частая — это сухость влагалища в результате нехватки смазки. Не следует думать, что сухость всегда связана с недостатком влечения: часто даже при сильном влечении смазки по каким-то причинам недостаточно. Иногда женщине может не хватать прелюдии, иногда сухость — следствие гормонального дисбаланса и приема лекарств (антидепрессантов, препаратов, понижающих давление или седативных, антигистаминных, некоторых противозачаточных).
Для женщин в постменопаузе сухость даже при сохранном либидо — обычное дело, в этом случае надо использовать лубриканты.

Другая распространенная причина диспареунии — травма влагалища, причем необязательно недавняя. Операции, трудные роды и другие ситуации могут вызывать боль при половом акте даже спустя месяцы и годы. Иногда проникающий секс бывает болезненным для женщины из-за инфекции или воспаления половых органов. Реже встречается вагинизм — болезненные спазмы при открытии влагалища, имеющие психологические причины. Чтобы установить, почему секс доставляет дискомфорт, посетите гинеколога. Чаще всего причины боли устранимы. Стыдиться и стесняться нечего — ведь мы хотим жить полной жизнью.
9. Внематочная беременность
- Симптомы: задержка месячных, менее обильные менструации, при разрыве трубы — кровотечение, резкая боль внизу живота.
Внематочная беременность — состояние, при котором оплодотворенная яйцеклетка прикрепляется не в матке, а в трубе или яичнике. Такая беременность нежизнеспособна, более того — она смертельно опасна для женщины, так как по мере роста плода он разрывает трубу и вызывает сильное кровотечение и шок.
При задержке месячных, если существует хотя бы небольшая вероятность, что вы беременны, необходимо обязательно обратиться к гинекологу. И не только для того, чтобы убедиться, что беременность есть, но и чтобы точно определить, что она — не внематочная. Чем меньше срок, тем больше шансов провести щадящую лапароскопическую операцию, в ходе которой удаляется только неправильно прикрепившееся плодное яйцо. В случае же разрыва трубы удаляют не только плодное яйцо, но и саму маточную трубу, что снижает вероятность последующей беременности. Сейчас признано, что сохранение и пластика маточной трубы неэффективно при любом сроке, то есть при любом сроке делают тубэктомию.

10. Молочница
- Симптомы: густые творожистые выделения с неприятным кислым запахом, зуд и жжение во влагалище.
Переохлаждение, прием антибиотиков, гормональные изменения при беременности или в менопаузе часто приводят к активизации грибка рода Candida, который и вызывает симптомы молочницы. С ней знакомы почти все женщины, и в отличие от многих описанных выше состояний и заболеваний молочница не кажется чем-то страшным.
Тем не менее, молочница может причинить массу неудобств, а в некоторых случаях распространиться на кишечник, мочевой пузырь и почки. Поэтому если молочница беспокоит вас сильно и часто — обратитесь к гинекологу и полностью решите проблему!
Читайте также:
Расскажем, когда организм может справиться с болезнью сам, а какие симптомы нельзя игнорировать. Напомним о важных анализах и прививках для детей и взрослых. Раскроем принципы доказательной медицины и разберемся с устаревшими мифами о лечении. Подпишитесь на нашу рассылку, чтобы быть в курсе!
Молочница (вагинальный кандидоз) – одно из наиболее распространенных воспалительных урогенитальных нарушений у женщин, которое вызывается дрожжеподобными грибами Candida albicans. До 80% женщин, хоть единожды, но сталкиваются с этой проблемой. Пройти диагностику, исключить развитие других вагинальных инфекций и избавиться от всех неприятных симптомов кандидоза поможет лечение молочницы в г. Киев в клинике МЕДИКОМ на Оболони и Печерске.
Консультация гинеколога
Грибки рода Кандида присутствуют в организме любой женщины. Однако, молочница возникает только при нарушении микрофлоры влагалища. Для исключения развития процесса и перехода его в более тяжелые формы очень важно записаться на консультацию к гинекологу при появлении первых признаков заболевания.
- болезненность при мочеиспускании;
- жжение и зуд;
- покраснение и отечность в области наружных половых органов;
- творожистые, светлого цвета выделения из влагалища;
- усиление симптомов после принятия теплой ванны или полового акта;
- неприятный рыбный запах выделений.
Кандидоз может поражать и мужчин, но гораздо реже. У мужчин симптомы молочницы проявляются в виде беловатого налета на головке пениса, отечности, зуда, жжения и покраснения.
Причины молочницы
Основной причиной развития кандидоза является ослабление иммунитета, что ведет к нарушению нормальной микрофлоры влагалища.
- Прием некоторых лекарственных препаратов, оказывающих губительное воздействие на все микроорганизмы в женском теле (противомикробные препараты).
- Прием гормональных лекарственных средств, изменяющих гормональный фон в организме.
- Сопутствующие заболевания (иммунодефициты, сахарный диабет, обострение аллергических заболеваний).
- Хронические инфекции (генитальный герпес, хламидиоз и др.).
- Перенесенные ранее венерические заболевания.
- Сильное психоэмоциональное потрясение.
- Хроническое переутомление.
- Беременность.
- Смена климатического пояса.
- Некачественные средства личной гигиены (ежедневные прокладки, гели для интимной гигиены, спреи и др.), содержащие синтетические ароматизаторы и красители.
- Несоблюдение правил личной гигиены (в т.ч. при использовании тампонов и гигиенических прокладок).
- Ношение тесного синтетического белья.
- Половой контакт (без предохранения) с партнером, больным кандидозом.
Возбудители молочницы грибы Candida albicans интенсивно размножаются в теплой и влажной среде. Именно поэтому, вероятность заразиться кандидозом значительно возрастает летом, при купании в водоемах, море, бассейне.
Последствия кандидоза
Молочница, которую не лечили, либо лечение которой было проведено в недостаточных объемах, может привести к распространению грибка Candida на другие органы и системы: органы желудочно-кишечного тракта, ногти и волосы, слизистую оболочку полости рта и др.
- Развитие эрозии шейки матки
- Бесплодие
- Цистит
- Воспаление мочевыводящих путей
- Внематочная беременность
- Воспаление придатков
- Осложнения при родах
Некачественное лечение молочницы у мужчин или вовсе отсутствие будь-каких лечебных мероприятий ведет к воспалительным процессам в крайней плоти полового члена, воспалению мочевыводящих каналов, заболеванию почек, бесплодию.
Диагностика молочницы
На консультации у гинеколога проводится первичный осмотр, берется влагалищный мазок, при лабораторном исследовании которого подтверждается наличие в нем спор грибка рода Candida. Лабораторные методы диагностики позволяют выявить наличие/ отсутствие дисбактериоза, установить истинное состояние микрофлоры, а также исключить другие гинекологические болезни.
ПЦР-диагностика грибка рода Candida – современный лабораторный метод молекулярно-генетического исследования, позволяющий выявить генетический материал возбудителей кандидоза.
Перед взятием мазка необходимо придерживаться простых правил: перед исследованием не подмываться и не мочиться за 2 часа до обследования.
Лечение молочницы
Гинеколог назначает индивидуальную схему лечения кандидоза, опираясь на данные осмотра, выраженность симптомов молочницы, результаты исследований в лаборатории, возраст пациентки, наличие сопутствующих заболеваний, переносимость лекарственных препаратов.
1 этап - Определение чувствительности к противогрибковым препаратам.
2 этап - Назначение лечебных мероприятий, выявление истинных причин, которые спровоцировали усиленное размножение грибков.
3 этап - Восстановление микрофлоры влагалища.
Гинекологи клиники МЕДИКОМ используют различные методы лечения молочницы: назначение пероральных противогрибковых лекарственных средств; медикаментозная вагинальная противогрибковая терапия (мази, кремы, свечи); иммунотерапия; общеукрепляющие методы лечения; бактериальные препараты конкурирующих микроорганизмов.
Лечение молочницы у женщин должно обязательно проводится одновременно с лечебными мероприятиями, используемыми в отношении ее сексуального партнера. Иначе, нельзя исключить развитие рецидивов заболевания.
Профилактика
Для профилактики молочницы важно придерживаться простых правил:
- соблюдайте правила личной гигиены;
- отдавайте предпочтение хлопчатобумажному белью, подобранному по размеру;
- принимайте антибактериальные препараты только по назначению врача;
- ограничьте употребление сахара и рафинированных продуктов;
- не используйте спринцевания с антисептическими целями;
- избегайте переохлаждения организма;
- помните о своей защите во время полового контакта.
Обязательно, как минимум 1 раз в 6 месяцев, проходите профилактический осмотр у гинеколога.
Преимущества лечения кандидоза в клинике МЕДИКОМ:
- Индивидуальный и поэтапный подход.
- Эффективность лечения молочницы, основанная на использовании новейших препаратов в лечении кандидоза.
- Использование современного лабораторного оборудования.
- Высококвалифицированные врачи-гинекологи, регулярно проходящие курсы повышения квалификации в странах Западной Европы.
Врачи
Читайте также:



