Понос при молочнице у грудничков
Современная медицина продвинулась далеко вперед. Сегодня многих болезней, ранее считавшихся неизлечимыми, легко избежать с помощью вакцинации. Однако до сих пор не придумали эффективного средства, предупреждающего развитие дрожжевых инфекций у детей. Причиной молочницы являются колонии грибов рода Candida. Кандидоз часто передается от матери ребенку при рождении. Чем лечить и как избавиться от молочницы во рту у маленьких крох? Постараемся разобраться в проблеме.

Немного медицинской терминологии
Кандидоз во рту у младенцев – очень распространенное явление, возникает из-за повышенной активности дрожжевого грибка. Инфекция чаще всего поражает малышей до года, так как у них еще недостаточно сформирована система иммунной защиты. Медицинская статистика не содержит точных данных о количестве детей, страдающих от молочницы. Иногда родители не сразу могут распознать заболевание, так как просто не замечают его. Однако, чтобы не пропустить патологию и вовремя ее вылечить, врачи рекомендуют периодически проверять ротовую полость ребенка.
Основные симптомы молочницы во рту у маленьких детей:
- беловатые пятна (бляшки) на деснах, нёбе, языке и внутренней поверхности щеки;
- недомогание, капризность;
- лихорадка в некоторых случаях;
- воспаление в уголках губ;
- плохой аппетит;
- отказ от груди.

С прогрессированием болезни в полости рта образуются белые зерна творожной консистенции. Неопытные мамы принимают их за остатки молочной пищи и не знают, чем обработать и надо ли. Если патологический процесс запустить и не убирать этот налет, а также не подвергать обработке слизистую оболочку рта, то ранки начинают кровоточить. Иногда наблюдается увеличение лимфатических узлов. При хроническом течении болезни может возникнуть аллергия, сформироваться предрасположенность к бронхиальной астме, которые так просто не вывести.
Причины молочницы у детей
Нередко ослабление детской иммунной системы связано с тем, что мать в период беременности болела. Какие еще могут быть предпосылки к распространению грибковой инфекции во рту у ребенка? Перечислим основные факторы риска:
1. Несоблюдение основных правил гигиены. Кандидоз может развиться через грязную соску, игрушку или если мать не моет грудь перед кормлением.
2. Дисбактериоз, рахит, некоторые инфекционные и вирусные заболевания.
3. Травмы полости рта.
4. Слишком частое срыгивание.
5. Прием антибиотиков.
6. Незрелость слизистой оболочки. Случается у недоношенных детей, которые чаще всего страдают от механического повреждения полости рта или от раздражения от искусственных смесей.
7. Слишком сухой воздух в детской комнате, который ведет к пересыханию слизистой глотки (вследствие уменьшения слюнообразования) и ослаблению защитных сил организма.
8. Частый и долгий плач ребенка.

Как лечить оральный кандидоз у детей?
Если запустить молочницу, избавиться от нее будет не так просто, как может показаться, поэтому действовать нужно при первых же симптомах болезни.
Самым безобидным народным средством от микотической инфекции в ротовой полости новорожденного является раствор соды. Чтобы приготовить лекарство, в стакан теплой кипяченой воды добавляют 1 чайную ложку пищевой соды. Далее, используя марлевую салфетку, смоченную в растворе, аккуратно протирают и чистят нёбо, десна, язычок и внутреннюю поверхность щек ребенка. Процедуру рекомендуется повторять после каждого кормления.

Чтобы предотвратить появление грибковой инфекции, необходимо после каждого кормления давать ребенку немного кипяченой воды. Она будет смывать остатки пищи, и тогда патогенные грибы и бактерии будут лишены питательной среды. Хороший эффект достигается при смазывании рта младенца смесью меда и сока калины (конечно, при отсутствии аллергии на эти продукты). Если молочница не проходит, можно применять и морковный сок.
Традиционная медицина в вопросах лечения кандидоза у младенцев не всегда приветствует домашние способы и схемы терапии. По мнению врачей, в первую очередь должны быть исключены такие заболевания, как экзема, герпес, красный плоский лишай. Любые терапевтические вмешательства должны проводиться только после консультации квалифицированного педиатра.

Профилактика молочницы
Женщина во время беременности должна внимательно следить за своим здоровьем и постараться избегать инфекционных заболеваний, ведь вывести и вылечить молочницу у новорожденного с ослабленным иммунитетом бывает непросто. Чтобы предотвратить вероятность повторного заражения, следует:
- тщательно заботиться о гигиене груди, если маленький ребенок находится на грудном вскармливании. Хорошо обрабатывать бутылочки до и после кормления;
- мыть игрушки, а также все предметы, которые ребенок может взять в рот;
- после кормления промывать ротик младенца чистой кипяченой водой, давая ее ложкой или из бутылочки;
- не забывать об укреплении детского иммунитета, чаще бывать на свежем воздухе.

Помните: всегда лучше предотвратить заболевание, чем пытаться его вылечить! Тщательный уход и внимание к малышу поможет ему перенести молочницу легко и безболезненно, а то и вовсе избежать этой напасти.
15 Февраля 20 в 10:00
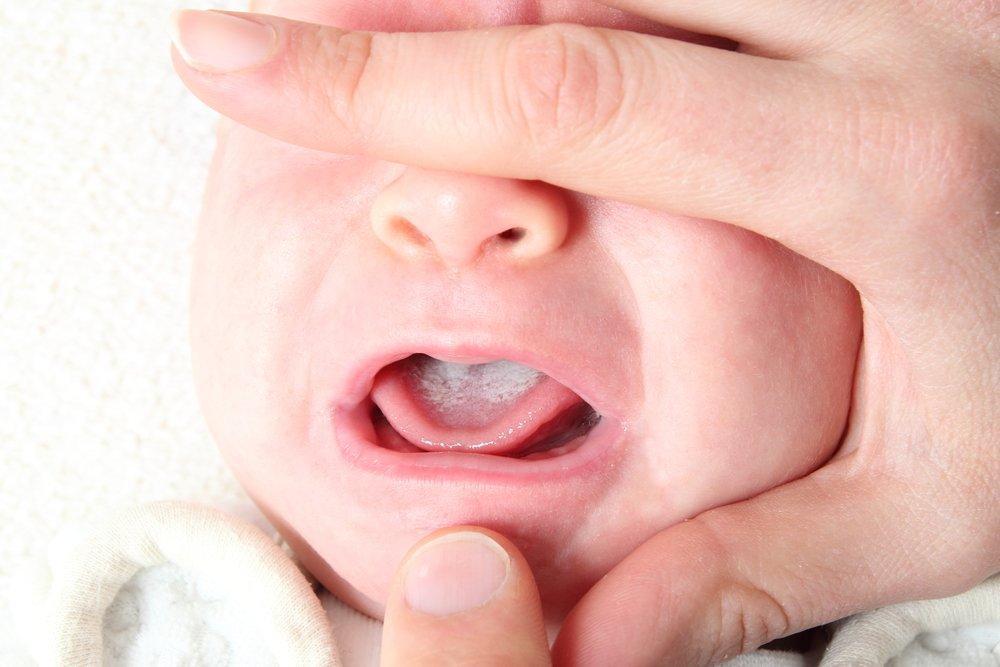
Что такое молочница?
Молочница во рту, или кандидозный стоматит – это инфекционное заболевание, которое вызывает дрожжеподобный грибок Candida (Candida albicans), или кандидоз. Он присутствует в организме каждого здорового человека, но под воздействием неблагоприятных факторов размножается и вызывает болезнь.
Молочница часто бывает у малышей в первый год жизни. Поводом для беспокойства должен стать белый налет на язычке и во рту грудничка.
Симптомы молочницы у новорожденного ребенка
Если налет сопровождается следующими симптомами, нужно бить тревогу:
малыш отказывается брать грудь, становится капризным, выплевывает соску;
сонливость, ухудшение аппетита;
отечность слизистой ротовой полости;
формирование неглубоких болезненных язвочек под слоем налета;
сам налет снимается пальцем;
белесые выделения имеют кисловатый запах;
под налетом есть покраснение и/или отек;
пятнышки налета увеличиваются;
появление творожистых бляшек поверх налета;
температура тела постоянно держится в районе 37,5 градуса.
Причины возникновения
Условий возникновения молочницы множество:
при несоблюдении правил гигиены новорожденного – отсутствует режим кипячения принадлежностей для кормления, не соблюдается гигиена грудного вскармливания, немытые игрушки, необрабатываемые ежедневно прорезыватели и вообще все предметы, которые используются в уходе за ребенком;
если мать болеет кандидозом, то, скорее всего, заболевание передастся и малышу при контактах;
если у матери вагинальный кандидоз – он передастся ребенку при родах (причем даже при кесаревом сечении);
при частых срыгиваниях во рту образуется благоприятная среда для развития грибка;
если малыш употребляет мало жидкости, то на пересохшей слизистой рта тоже может начаться молочница;
грибки кандида быстро размножаются в сладкой среде, поэтому нежелательно давать ребенку сладкое, особенно питье;
режутся зубки, диарея, простуда – это все ослабление иммунитета, а значит, и возможность роста грибка;
недоношенные детки также часто болеют молочницей;
антибиотики подавляют естественную микрофлору организма и дают возможность активизироваться болезни;
заразиться можно при длительном лечении в больнице;
при хронических заболеваниях – например, при сахарном диабете.
Лечение молочницы у ребенка
Обязательно обратитесь к врачу, чтобы он оценил степень развития болезни и назначил правильное лечение!
если молочница передалась от матери или малыш находится на грудном вскармливании – обязательно необходимо пролечиться и маме;
ввести режим гигиены младенца и матери: обрабатывать содовым раствором (4 чайные ложки на 1 л воды) ротовую полость и все предметы, которые малыш берет в рот (соски, прорезыватели, игрушки);
после кормления нужно убирать налет из ротовой полости;
вещи малыша стираются при температуре воды не ниже 50-60 градусов;
тщательно обрабатывать соски и грудь перед каждым кормлением ребенка;
при грудном вскармливании нужно исключить из питания матери жареное, сладкое, жирное, мучное, маринады, соленья, цитрусовые и плоды красного цвета;
ввести для ребенка питьевой режим, соответствующий его возрасту и весу;
ежедневно гулять с малышом на свежем воздухе;
соблюдать температурный режим в комнате ребенка, следить за уровнем влажности.
делается раствор соды: в 200 мл теплой кипяченой воды растворить 5 г соды;
смачивается стерильный бинт или марлевая салфетка, предварительно обернутые вокруг пальца;
протирается слизистая рта и язычок малыша, без нажима, мягко. Важно не снимать налет, а именно протирать, чтобы не травмировать и без того воспаленную полость рта ребенка;
чтобы ребенок открыл ротик, нужно плавно нажать на подбородок большим пальцем и постараться удерживать его в таком положении до конца обработки;
рот и язык обрабатываются через каждые 2-3 часа в течение 5-7 дней;
содовым раствором обязательно обрабатываются соски, грудь и все соски и пустышки, которыми пользуется малыш;
перед кормлением обработать содовым раствором соску – если ребенок на искусственном вскармливании, либо сосок – при грудном вскармливании.
системные противогрибковые препараты – только по назначению врача, если местная обработка очагов поражения не дала результатов;
детские жаропонижающие и болеутоляющие препараты.

при отсутствии аллергии на мед можно делать медовые протирания, поскольку мед, несмотря на то, что он сладкий, обладает противомикробным эффектом и убивает грибки. Мед и вода смешиваются в соотношении 1 : 2, как и содой, протирать каждые 2-3 часа несколько дней подряд;
настои коры дуба, шалфея, ромашки, цветков календулы: 1 г травы на 200 мл кипятка, настаивать 1 час. Для каждой процедуры нужно делать свежий настой;
очень слабый, чуть розовый раствор марганцовки. Протирать по той же схеме.
Не используйте зеленку или буру! Они могут вызвать ожог чувствительной слизистой младенца.
Профилактика молочницы у грудничков
Простые ежедневные правила позволят избежать риска заболеть молочницей:
всегда (!) мыть руки с мылом, особенно после улицы и перед тем, как брать на руки ребенка или его вещи;
перед каждым (!) кормлением мыть с мылом и сосок, и грудь;
при использовании вкладышей для бюстгальтера менять их не реже, чем через каждые 4 часа;
следить, чтобы при кормлении малыш захватывал весь сосок и кружок вокруг него;
при искусственном вскармливании обязательно (!) давать ребенку пить после каждого кормления;
следить за питанием кормящей матери (см. рекомендацию выше);
каждый (!) день дезинфицировать молокоотсос и его детали;
делать профилактику срыгиваний после кормления (держать ребенка вертикально, столбиком, чтобы вышел воздух);
обрабатывать все предметы, которые малыш тянет в рот (соски, игрушки, одежду и пеленки и т. д.);
никогда не целуйте сами и не позволяйте домочадцам целовать ребенка в губы, так можно передать не только молочницу, но и массу других инфекций;
соблюдать режим влажности и температуры в детской;
проводить комплекс процедур для укрепления иммунитета ребенка – воздушные ванны, закаливание, массаж и зарядка, прогулки на свежем воздухе;
никогда (!) не заниматься самолечением, особенно с помощью медицинских препаратов!
Соблюдая правила гигиены, можно не только избавиться от молочницы на раннем этапе, но и вовсе не допустить ее появления.
Помощь Беременным женщинам и мамам
Бесплатная горячая линия в сложной жизненной ситуации
Аннотация научной статьи по клинической медицине, автор научной работы — Белоусова О.Ю.
Обсуждаются роль грибов рода Candida в этиологии кишечного дисбиоза у детей , клинические формы заболевания, подходы к диагностике и лечению.
Похожие темы научных работ по клинической медицине , автор научной работы — Белоусова О.Ю.
Moniliasis Intestinal Dysbiosis in Children
The role of Candida fungi in intestinal dysbiosis etiology in children , clinical forms, approaches to diagnosis and treatment are discussed
УДК 616.34-008.87:582.28]-053.2 БЕЛОУСОВА О.Ю.
Харьковская медицинская академия последипломного образования
КАНДИДОЗНЫЙ ДИСБИОЗ КИШЕЧНИКА У ДЕТЕЙ
Резюме. Обсуждаются роль грибов рода Candida в этиологии кишечного дисбиоза у детей, клинические формы заболевания, подходы к диагностике и лечению. Ключевые слова: кандидозный дисбиоз, кишечник, дети.
Одним из наиболее широко обсуждаемых вопросов не только педиатрической гастроэнтерологии, но педиатрии в целом является вопрос кишечного дисбиоза. При этом мнения, высказываемые авторами, порой диаметрально противоположны: от полного неприятия не только термина, но понятия в целом [17] до разработки новых лечебных препаратов для лечения дисбиоза кишечника [4].
Дисбиоз кишечника на начальных этапах может не иметь четких кишечных проявлений, однако даже легкие степени кишечного дисбиоза, часто не имеющие клинического эквивалента, негативно сказываются на состоянии макроорганизма, снижая его общую резистентность и сопровождаясь метаболическими и пищеварительными дисфункциями [9, 10].
Кроме различных вариантов микробного толстокишечного дисбиоза, в последние годы все большее внимание привлекает к себе кандидозный дисбиоз [14, 20].
Кандидозный дисбиоз характеризуется увеличением представительства грибов рода Candida в составе микрофлоры кишечника на фоне устойчивого дефицита нормальной бактериальной флоры. Развитию кандидозного дисбиоза кишечника как варианта кандидоза слизистых оболочек способствуют широко распространенная практика применения антибактериальной терапии, создающая условия для уничтожения естественных конкурентов грибов — бактерий, а также увеличение числа пациентов с иммунодефи-цитными состояниями различного происхождения [12, 13].
Род Candida представляет собой дрожжевые грибы, родственные Ascomycetes, и включает разнообразные виды (Candida spp.), среди которых основное значение как возбудители кандидоза имеют: Candida albicans, Candida tropicalis, Candidaparapsilosis, Candida glabrata, Candida dubliniensis, Candida lusitaniae, Candida krusei. Candida spp. представляют собой компонент микрофлоры, симбионтной для человека. У 10—25 % населения, не имеющих клинических признаков грибкового поражения, Candida spp. непостоянно выявляются в полости рта, у 65—80 % — в содержимом кишечника [13].
Одним из важнейших факторов риска развития кандидоза кишечника у детей является антибиотико-терапия, особенно длительное применение препаратов широкого спектра действия. Это может приводить к нарушению равновесия в микробном биоценозе кишечника, вследствие чего возможно избыточное развитие кандидозной популяции. Существенную роль играет и несбалансированное нерациональное питание, особенно детей первого года жизни (дефицит в рационе белков, витаминов). В эксперименте на животных показано, что недостаточное поступление белка в организм сопровождается снижением фагоцитарной и бактерицидной активности макрофагаль-ного звена, незавершенным фагоцитозом и повышением проницаемости кишечного барьера для Candida albicans [5, 16].
По современным представлениям, можно выделить два принципиально различных механизма патогенеза кандидоза органов пищеварения: инвазивный и неинвазивный кандидоз [11, 13].
Инвазивный кандидоз кишечника, связанный с трансформацией грибов в псевдомицелий и внедрением последнего в ткани кишечника, развивается у больных с глубокими иммунодефицитными состояниями вследствие основного заболевания.
Однако в практике педиатра чаще встречается неинвазивное поражение — дисбиоз кишечника с избыточным ростом Candida spp. В его основе лежит действие метаболитов грибов, резорбируемых в кишечнике при массивном росте последних в просвете кишки. Около 36 % всех дисбиозов кишечника протекает с избыточным интестинальным ростом Candida spp. [11, 12]. При кандидозном дисбиозе кишечника состояние больных, как правило, удовлетворительное. Симптомы заболевания характеризуются флатуленцией, умеренным абдоминальным дискомфортом, изменением консистенции кала и частоты стула (обычно кал кашицеобразный, чаще 2—3 раза в сутки), отмечаются признаки умеренной интоксикации и тенденция к обострению аллергических процессов.
Важно отметить, что кандидоз слизистых оболочек кишечника часто протекает как микст-инфекция. Это происходит из-за того, что дисбиоз (т.е. дефицит облигатных бифидобактерий и лактобацилл) создает условия для адгезии на слизистой оболочке кишечника не только дрожжеподобных грибов, но и условно-патогенной бактериобиоты. Так, частота микст-инфекции при дисбиозе кишечника с повышенной пролиферацией грибов рода Candida составляет 63 %. При этом чаще обнаруживают ассоциацию со значительным количеством бактерий с так называемым протеолитическим основным путем метаболизма (условно-патогенными): Esherichia coli, Ristella spp.,
Clostridium pefringens, Klebsiella spp., Morganella spp., Bacteroidesspp., Staphilococcus aureus, Pseudomonas [12].
Клинические варианты проявления роста микро-мицетов Candida spp. в кишечнике могут быть представлены следующим образом.
Кандидоносительство. Характеризуется транзитор-ностью, охватывает 60—80 % общей популяции.
Дисбактериоз кишечника с избыточным ростом Candida spp. Избыточное прогрессирование роста микро-мицетов в просвете кишечника на фоне дефицита нормобиоты. Факторы риска: терапия антибиотиками, острые кишечные инфекции, ферментные энте-ропатии.
Кандидозный колит. Трансформация гриба в псевдомицелий и инвазия тканей кишечника на фоне цитопенического синдрома с развитием воспалительных изменений кишечной стенки разной степени тяжести. Факторы риска: СПИД, ВИЧ-инфекция, высокодозная полихимиотерапия, генетически де-терминированые иммунодефициты, инсулинозави-симый сахарный диабет, гемодиализ, трансплантация органов, неспецифический язвенный колит, коло-ректальный рак.
Определенная роль кандидозного дисбиоза в патологии детского возраста подтверждена исследованиями, проведенными совместно кафедрой педиатрической гастроэнтерологии и нутрициологии Харьковской медицинской академии последипломного образования (проф. О.Ю. Белоусова) и бактериологической лабораторией (проф. Е.М. Савинова) Института вакцин и сывороток им. И. И. Мечникова НАМН Украины. Изучено состояние кишечного биоценоза у 134 больных с хроническим неспецифическим неязвенным колитом (ХННК). Диагноз заболевания устанавливался на основании ректоромано-скопического исследования, выявившего у всех детей явления катарального или катарально-фолликулярно-го проктосигмоидита. У значительной части больных (86 %) диагноз ХННК подтверждался также результатами морфологического исследования — кафедра патологической анатомии ХМАПО (проф. Садчиков).
Исследования микробного пейзажа кишечника показали, что у всех 134 детей с ХННК имеют место те или иные нарушения кишечного биоценоза, которые носили преимущественно однонаправленный характер. Изменения кишечной микрофлоры при ХННК у детей представлены в табл. 1.
При анализе полученных данных прежде всего обращают на себя внимание количественные нарушения, характеризующиеся умеренным снижением количества бифидо- и лактобактерий. Несмотря на относительно незначительное уменьшение облигат-ной микрофлоры, значение этого показателя нельзя недооценивать, т.к. снижение ферментативной активности бифидо- и лактобактерий, а также сдвиг рН кишечника в щелочную сторону обусловливают торможение процессов утилизации организмом ребенка биологически активных веществ, усиление бродильных и гнилостных процессов. Нарушение колонизационной резистентности вызывает адгезию и колони-
Таблица 1. Характер изменений кишечной микрофлоры при ХННК у детей
— снижение бифидобактерий 107 20,9
Атипичные формы кишечной палочки:
Грибы рода Candida spp. 18 ± 4
Из них грибы рода Candida albicans в концентрации > 104-107 КОЕ/г фекалий 90,60 ± 3,17
Грибы рода Candida cruzei в концентрации > 104-105 9,40 ± 3,17
Золотистый и гемолизирующий стафилококк 8,2
зацию на слизистой оболочке кишечника патогенных и условно-патогенных бактерий и обусловливает поступление токсинов в кровь.
Кроме количественных, выявляются нарушения качественного состава микрофлоры. Прежде всего это касается изменения качественных свойств кишечной палочки: появление форм со сниженной ферментативной активностью и атипичных форм — лактозоне-гативной, гемолизирующей. Если принять во внимание, что штаммы Exoli содержат достаточно широкий набор факторов патогенности — эндо-, экзо- и цито-токсинов, факторы адгезии и тому подобные, то недооценивать ее роль в развитии патологического процесса невозможно [2, 3].
Качественные изменения микрофлоры при ХННК у детей заключались также в появлении условно-патогенной микрофлоры (золотистый и гемолизирующий стафилококк, грибы рода Candida, протей), что свидетельствует об ослаблении защитных возможностей индигенной анаэробной микрофлоры. При этом не может не обращать на себя внимание значительное содержание грибов рода Candida в высокой концентрации.
Таким образом, выявленные изменения биоценоза кишечника свидетельствуют о значительных дисбио-тических сдвигах у всех больных ХННК, причем нарушения носят не столько количественный, сколько качественный характер. Количественные изменения состоят в незначительном снижении индигенной микрофлоры, качественные — в снижении ее защитных свойств, росте кишечной палочки с измененными свойствами и условно-патогенной микрофлоры (прежде всего грибов рода Candida). Полученные данные дают основание полагать, что дисбиотические нарушения являются одним из важнейших звеньев формирования патологического процесса при ХННК у детей наряду с нарушениями нервной регуляции пищева-
рения и иммунологическими расстройствами, причем в ряде случаев именно дисбиоз кишечника может послужить пусковым механизмом патологического процесса, который можно представить следующим образом: дисбиоз ^ нарушение слизеобразования ^ изменение градиента пролиферации и дифференциации клеток ^ изменение местного иммунитета ^ развитие транзиторного иммунодефицита ^ развитие воспалительного процесса, факторами риска которого являются: длительное течение заболевания, обильный рост условно-патогенных бактерий на фоне дефицита физиологической флоры, снижение местной защиты СО кишечника, угнетение системы местного иммунитета с активацией процесса перекисного окисления липидов. Несмотря на то, что в наших наблюдениях наличие грибов рода Candida не свидетельствует об их безусловной роли в развитии воспалительного процесса (ХННК) в кишечнике, тем не менее и отрицать эту роль не представляется возможным. По-видимому, в развитии воспаления принимает участие смешанная (бактериальная и грибковая) флора, но наличие кан-дидозного дисбиоза при ХННК тем не менее можно считать доказанным.
Вышеизложенное не только пополняет представления о механизмах формирования ХННК у детей, но и определяет необходимость комплексной терапии дис-биоза с учетом его особенностей в каждом конкретном случае заболевания. При диагностике неинвазивного кишечного кандидоза к биопсионному материалу для микологического исследования не прибегают, в качестве стандарта диагностики используют следующие критерии: рост свыше 1000 КОЕ/г Candida spp. при посеве кишечного содержимого, взятого в стерильных условиях, в сочетании с явлениями кишечной диспепсии и положительной клинико-лабораторной динамикой при лечении антимикотическими препаратами [5]. К сожалению, правильный забор кишечного содержимого для культурального исследования технически сложен; широко распространенная в нашей стране методика посева кала на дисбактериоз не может служить опорой в оценке реального состава микрофлоры кишечника [13].
Неинвазивную форму кандидоза следует дифференцировать с широким спектром энтеритов и колитов другой этиологии. Косвенным свидетельством в пользу наличия кандидоза кишечника могут выступать внекишечные системные проявления кандидоза.
Обнаружение грибов рода Candida в большом количестве при бактериологическом анализе испражнений в сочетании с симптомом кишечной диспепсии,
особенно при безуспешности антибактериальной терапии, может служить показанием для назначения пациенту антимикотических средств в сочетаниии с про- и пребиотиками, способствующими восстановлению естественной антимикробной резистентности слизистой оболочки кишечника с целью предотвращения рецидивов дисбиоза [7, 12].
Во время лечения больным рекомендован пищевой рацион с ограничением простых углеводов (сахара, сладких фруктов и ягод, кондитерских изделий, меда, молока, яблок, винограда, белокочанной капусты, бобовых, сладких напитков). По показаниям допускается применение ферментных препаратов, энтеросорбентов, спазмолитиков, энтеросептиков. Назначаются антимикотические препараты, неадсор-бирующиеся из просвета кишечника [5].
Лечение кандидозного дисбиоза кишечника не требует назначения резорбируемых имидоазоловых антимикотиков (флуконазол). Чаще всего для селективной деконтаминации кишечника от микромице-тов рода Candida назначают нистатин и натамицин (пимафуцин) [5]. В отличие от имидазоловых антимикотиков, нистатин и натамицин (пимафуцин) практически не резорбируются в кишечнике, что обусловливает стабильно высокую их концентрацию именно в просвете кишечника. Самым частым нежелательным эффектом при назначении этих средств является раздражение слизистых оболочек и обусловленные этим тошнота и диарея. Необходимо отметить, что у пима-фуцина эти явления выражены в меньшей степени, чем у нистатина. В отличие от нистатина натамицин (пимафуцин) разрешен для применения у беременных, кормящих, новорожденных, назначают препарат в таблетках взрослым по 100 мг четыре раза в день, а детям по 100 мг 2 раза в день. Курсы лечения этим средством длительностью 5—10 дней обычно приводят к элиминации дрожжеподобных грибов из кишечника, однако при сохранении факторов, снижающих эффективность местных антифунгальных барьеров, возможна реинфекция. Поэтому на фоне лечения кандидозного дисбиоза и после его окончания широко используются пре- и пробиотики [19].
Следует помнить, что своевременное выявление и эффективная терапия кандидозного дисбиоза позволит предупредить развитие более тяжелой формы дисбиозного колита, лечение которого потребует значительно большего времени и использования более широкого спектра препаратов.
1. Баранов А.А. Научные и организационные приоритеты в детской гастроэнтерологии //Педиатрия. — 2002. — № 3. — С. 12-18.
2. Белоусова О.Ю. Хронический неспецифический неязвенный колит у детей. — X.: Оберк, 2009. — 184с.
3. Белоусова О.Ю. Дисбиоз кишечника как фактор риска развития хронических заболеваний кишечника у детей // Здоровье ребенка. — 2011. — № 1. — С. 73-75.
4. Бережной В.В. Микроэкологические нарушения у детей и современные возможности повышения эффективности их коррекции /Бережной В.В, Крамарев С.А., Мартынюк В.Ю. // Здоровье женщины. — 2002. — № 4. — С. 79-91.
5. ЗлаткинаА..Р, ИсаковВА., ИваниковИ.О. Кандидозкишеч-ника как новая проблема гастроэнтерологии // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. — 2001. — № 6. — С. 33-38.
6. Каширская Н.Ю. Значение пробиотиков и пребиотиков в регуляции кишечной микрофлоры // Рус. мед. журн. — 2000. — № 13— 14. — С. 3-612.
7. Сергеев А..Ю, Сергеев Ю.В. Кандидоз. Природа инфекции, механизмы агрессии и защиты, лабораторная диагностика, клиника и лечение. — М., 2001. — 472с.
8. Урсова Н.И. Проблемы функциональных расстройств би-лиарного тракта у детей и их коррекция // Русский медицинский журнал. — 2003. — № 3. — С. 138-142.
9. Хмельницкий О.К. О кандидозе слизистых оболочек//Архив патологии. — 2000. — Т. 62, № 6. — С. 3-10.
10. Циммерман Я.С. Гастроэнтерология. — М.: ГЭОТАР-Ме-диа, 2012. — С. 220-266.
11. Шевяков М.А., Авалуева Е.Б., Барышникова Н.В. Кишечный кандидоз //Здоровье Украины. — 2009. — 6(1). — С. 48-49.
12. Шевяков М.А. Диагностика и лечение кандидоза кишечника //Терапевтический архив. — 2003. — Т. 75, № 11. — С. 77-79.
13. Шульпекова Ю.О. Кандидоз кишечника// Русский медицинский журнал. — 2002. — Т. 4, № 1. — С. 25-28.
14. Forbes D., Ee L., Camer-Pesci P., Ward P.B. Faecal Candida and diarrhea //Arch. Dis. Child. — 2001. — Vol. 84. —P. 328-331.
15. Gores G.J. Mechanisms ofcellinjury and death sn cholestasis and hepatoprotectson by ursodeocsy choli acid // J. Hepatology. — 2000. — Vol. 32. — P. 11-13.
16. Danna P.L., Urban C, Bellin E, Rahal J.J. Role of Candida in pathogenesis of antibiotic-associated diarrhoea in elderly patients // Lancet. — 1991. — Vol. 337. — P. 511-514.
17. Hyams J.S. Inflammatory bowel disease/Hyams J.S. // Pediatr. Rew. — 2000. — № 21(9). — P. 291-295.
18. Levis L.G Gastroentestinal infection in children / Levis L.J. // Pediatr. — 1994. — V. 5. — P. 573-579.
19. Pancheva-Dimitrova R.Z., Georgieva-Shakola M., Tzaneva V. Probiotics and antibiotic-associated diarrhea in children //Abstracts of12 UEGW, Gut. — 2004. — 53 (Suppl. VI). — A137.
20. Segal E. Candida, still number one — what do we know and where are we goingfrom there// Mikol. Lek. — 2004. — 11(2). — Р. 133138.
21. Ott S.J. Reduction in diversity of the colonic mucosa associated bacterial microflora in patients with active inflammatory bowel diseas / S.J. Ott, M. Vusfeld, D.F. Wenderoth et al.//Gut. — 2004. — №53. — P. 685-693.
Харювська мелична академя пюлядипломно! освпи КАНДИДОЗНИЙ ДИСБЮЗ КИШЕЧНИКА У Д|ТЕЙ
Резюме. Обговорюються роль гр^в роду Candida в етю-логи кишечного дисбюзу у дггей, клшчш форми захворю-вання, тдходи до дiагностики та л^вання.
Kro40Bi слова: кандидозний дисбюз, кишечник, дни.
Kharkiv Medical Academy of Postgraduate Education, Kharkiv, Ukraine
MONILIASIS INTESTINAL DYSBIOSIS IN CHILDREN
Summary. The role of Candida fungi in intestinal dysbiosis etiology in children, clinical forms, approaches to diagnosis and treatment are discussed.
Key words: moniliasis dysbiosis, intestine, children.
Читайте также:


