Может ли быть анэмбриония от молочницы
Наиболее часто возникает замершая беременность на раннем сроке развития плода, хотя встречается и в более поздний период. Определить патологию самостоятельно не всегда легко. Беременность внешне может протекать по традиционной схеме – имплантация оплодотворенной яйцеклетки в матку, прекращение менструации, увеличение молочных желез и иные признаки, сигнализирующие о произошедшем зачатии. Плод развивается до определенного момента, затем он погибает. Согласно исследованиям ученых, замершая беременность может возникнуть у каждой женщины. С возрастом риск появления этого состояния возрастает.
Как диагностировать патологию
Чаще всего проявляется подобное невынашивание плода на ранних сроках, реже во втором и третьем триместре. Эмбрион в большинстве случаев погибает без каких-либо явных внешних проявлений в самочувствии будущей матери. Плод может умереть, но его изгнания из матки может не произойти. Поэтому относиться к беременности следует внимательно. Важно своевременно посещать гинеколога для проведения соответствующих осмотров и обследований. Не стоит пугаться, что однажды проявившаяся замершая беременность на раннем сроке – это приговор, из-за которого не состоявшаяся мать не сможет иметь детей в дальнейшем. В большинстве случаев негативный фактор не оказывает существенного влияния на дальнейшую репродуктивную функцию женщины.
Диагностировать неразвивающуюся беременность можно при помощи:
- осмотра гинеколога, когда при прощупывании ощущается несоответствие размера матки установленному сроку жизни эмбриона;
- УЗИ, во время которого не прослушивается биение сердца плода, наблюдается анэмбриония;
- анализов крови на состояние гормонального фона, в данных которых отмечается остановка динамики гормона беременности, ХГЧ.
При подозрении на замершую беременность на раннем или позднем сроке врач направляет беременную на комплексное обследование, по результатам которого можно сделать соответствующий вывод. Что касается готовящейся к материнству женщины, то состояние замершей беременности не всегда заметно сразу после гибели плода. Поэтому на протяжении всего срока вынашивания ей следует внимательно относиться к малейшим изменениям собственного состояния. Особенно должны насторожить:
- внезапное повышение температуры или, напротив, понижение базальной температуры тела;
- ухудшение самочувствия;
- слабость и озноб;
- прекращение болей в молочных железах;
- исчезновение присущего ранее токсикоза;
- болевые ощущения внизу живота;
- открывшееся кровотечение или появление мажущих кровянистых выделений из влагалища преимущественно темных тонов.
Если речь ведется о позднем сроке беременности, должно насторожить отсутствие реакций шевеления плода. Заметив у себя эти проявления, женщина должна незамедлительно обратиться за консультацией к наблюдающему ее врачу.
Причины замирания беременности на раннем сроке – основные факторы
Несмотря на стремительное развитие медицинской практики и появление совершенного по многим параметрам оборудования, врачи не всегда могут с точностью определить причины, повлекшие за собой гибель эмбриона внутри матери. Однако основные факторы, способные вызвать замершую беременность на раннем сроке, специалисты называют. В их числе:
Генетика – эмбрион изначально может обладать несовместимыми с жизнью хромосомными аномалиями и генетическими патологиями в виде пороков жизненно важных систем организма и органов. Это может стать следствием несовместимой комбинации генов родителей, хотя у каждого из них набор хромосом может быть в норме. Нежизнеспособность плода на ранних сроках врачи относят к фактору естественного отбора, когда сильный организм развивается и растет, а слабый погибает. Паре, планирующей стать родителями, необходимо обратиться к генетику, если:
- женщина перешагнула порог в 35 лет;
- у нее были выкидыши или дети с врожденными пороками;
- если у обоих родителей есть родственники с генетическими заболеваниями, болезнями гомеостаза;
- при наличии близкородственных браков по одной из линий семьи.
Игнорировать подобный анамнез нельзя, лучше довериться специалисту и пройти рекомендованные им обследования еще до момента зачатия.
Воспалительные процессы и инфекционные болезни – болезнетворные бактерии становятся провоцирующим фактором в остановке развития эмбриона. К наиболее распространенным возбудителям можно отнести стрептококки, вирус краснухи, стафилококки, кишечную палочку, вирус герпеса, хламидии, грибы молочницы и другие патогенные микроорганизмы. Инфекционный фактор становится причиной развития серьезных болезней плода, которые не всегда приводят к фатальному исходу. Многое зависит от:
- степени активности возбудителя инфекции;
- общего количества вредоносных микроорганизмов;
- пути проникновения инфекции;
- защитных возможностей организма матери и эмбриона.
Инфекция попадает к плоду разными путями, но одним из наиболее распространенных являются органы репродуктивной системы.
Гормональный дисбаланс – может стать причиной низкой выработки прогестерона, что скажется на нарушении маточно-плацентарной циркуляции крови. Это нарушает нормальное кровообращение плода и может спровоцировать его смерть. Наиболее часто замершая беременность на раннем сроке проявляется при перенасыщении женского организма мужскими половыми гормонами – в медицине подобный феномен называется синдромом Штейна-Левенталя, при избыточной или недостаточной функции щитовидной железы, повышенном синтезе пролактина.
Иммунологические болезни – если мать перенесла иммунологическое заболевание или наблюдается иммунная несовместимость супругов, планирующих беременность, то велика вероятность, что плод не доживет до 12 недель срока.
Не менее важным фактором, способным повлиять на замирание беременности на раннем сроке, является образ жизни будущей матери. На проявление патологии влияют:
- курение, алкогольная зависимость, тяга к наркотическим препаратам;
- проживание в экологически неблагоприятном районе;
- работа на вредном производстве;
- негармоничный режим сна и отдыха;
- множественные аборты в прошлом.
Следует понимать, что чувствительность эмбриона выше на более ранних стадиях его развития, когда происходит закладка основных систем и органов жизнедеятельности ребенка. Принято обозначать основные периоды, во время которых матери следует проявлять особую бдительность по отношению к своему здоровью и самочувствию плода. К ним относятся:
- 7-12 день от момента зачатия;
- 3-8 неделя развития плода;
- 11-12 неделя, когда плацента заканчивает период своего формирования;
- 20-24 недели, когда идет формирование функциональных систем эмбриона.
Наиболее опасным для возникновения риска гибели плода внутри матери считается период 8-ми недель. Если замершая беременность на раннем сроке проявилась у женщины один раз, вероятность повторения клинической картины составляет 8%, три раза – 40%, четыре - 60%. Об этом свидетельствуют данные зарубежной литературы. Необходимо отметить, что хромосомные патологии практически неизлечимы, в то время, как генетический дисбаланс в большинстве случаев поддается профилактическому лечению. Единых норм и правил в патологии не существует. Каждый случай требует незамедлительного вмешательства специалиста, консультации акушера-гинеколога и врача генетика.
Последствия неразвивающейся беременности
Наиболее распространенным последствием несвоевременного обращения женщины к врачу после смерти плода в утробе становится инфицирование несостоявшейся матери. Умерший в матке плод начинает стремительно разлагаться, затрагивая гнилостными процессами окружающие ткани. В организме начинается асептическое воспаление, отягощенное попаданием в очаг его локализации инфекции.
Разлагающийся эмбрион становится источником развития патологической микрофлоры и губительных токсинов, проникающих в кровь женщины. В случае такого развития событий велика вероятность появления сепсиса или ДВС-синдрома, что может стать причиной летального исхода матери.
Кроме этого, женщина подвергается состоянию стресса. Она может перестать есть, пить, следить за собой, общаться с окружающими людьми. Избавиться от затяжного пагубного состояния опустошенности сложно, в этом поможет только хороший специалист. Особенно, если речь идет о женщине, не обладающей силой характера и внутренним стержнем.
Наиболее редким осложнением замершей беременности на раннем сроке является окаменение плода или литопедионизация. Окаменелость погибший эмбрион получает из-за воздействия на него солей кальция. Под их влиянием он превращается в камень, который может храниться в организме женщины длительный срок. Известно не более 300 случаев окаменелости плода по всему миру. Бывает, что женщина не подозревает о своей беременности и ее замирании. Открывается ситуация при дальнейших обследованиях под контролем врачей.
Лечение замершей беременности – методы и технологии
Когда беременность прервалась самопроизвольно с изгнанием из организма плодного яйца, риск развития дальнейшего воспаления минимален. Если этого не произошло, необходима помощь квалифицированных врачей и специалистов. При минимальном сроке беременности (до 8 недель) доктор может обойтись назначением профильных лекарственных препаратов, провоцирующих выкидыш.
В более поздний период используется вакуум-аспиративное удаление плода или выскабливание. Проводятся обе процедуры с применением общего наркоза. Затягивать с неприятным процессом нельзя, иначе возрастает возможность распространения инфекции и токсического отравления организма матери продуктами распада.
Перед изгнанием плодного яйца из маточной полости женщине необходимо пройти обследование, сдать назначенные врачом анализы, исследовать степень чистоты влагалища, улучшив ее при необходимости. В числе обязательных процедур значатся общие анализы крови и мочи, забор крови из вены на ВИЧ и другие инфекции, мазок на чистоту и гемастизиограмма.
Как планировать беременность после гибели плода
Из практики известно, что пережившие замершую беременность на раннем сроке семейные пары стремятся к новому зачатию, не откладывая важное дело на долгий срок. Однако делать это необходимо с большой ответственностью и осторожностью, чтобы максимально снизить риски повторения негативного сценария. Первое, что необходимо осуществить несостоявшимся родителям – пройти полное комплексное обследование. Сдать цитогенетический анализ крови и пройти исследование на скрытые в организме инфекции.
Обязательно посещение генетика и акушера-гинеколога. После изучения ситуации, проведения полного обследования и получения результатов, врач разработает программу коррекции, где будут отмечены необходимые терапевтические процедуры и лекарственные препараты, указаны сроки, когда следует планировать повторное зачатие. Вся подготовка может занять длительный период. Иногда она достигает года. Этот срок оправдан, поэтому его соблюдение носит обязательный характер.
Выбирая медицинский центр после замершей беременности на раннем сроке, уделяйте внимание профессионализму и компетентности персонала, уровню оснащения клиники и использованию в ней передовых технологий профилактики и лечения болезней. Не пропускайте назначенные вам процедуры и не игнорируйте советы специалистов. Соблюдение рекомендаций создаст хорошую базу в планировании новой беременности.
Клиника ISIDA делает подарок будущим мамам – предлагает воспользоваться следующими специальными предложениями:
А также – пройти УЗ-исследование в этих отделениях.
Молочница – это бытовое название дрожжевого кольпита. Вызывает данное состояние дрожжевой грибок Candida albiсans. Отсюда еще одно название – кандидозный кольпит.
Данный вид грибка есть абсолютно у всех. Поэтому относить кандидозный кольпит к половым инфекциям неправильно. Молочница не является самостоятельным заболеванием, она лишь симптом иммунодефицита. И лечить надо не молочницу, а иммунодефицит, а точнее понимать факторы, которые будут провоцировать эти состояния, и бороться с ними.
Причины
Состояния, когда микробы, обычно живущие в нашем организме в небольших количествах, вдруг начинают активно размножаться, называются дисбактериозами. Наиболее известное всем понятие: дисбактериоз кишечника. Проявления данной проблемы – понос или, наоборот, запор, вздутие и даже боли. Наиболее частая причина – антибактериальная терапия. А последствия, о которых, начиная прием антибиотиков, мало кто думает, – нарушение нормального переваривания и всасывания пищи. Отсюда: авитаминоз, анемия, нарушение работы печени, снижение иммунитета – при наличие нормального количества витаминов в пище. Причем, синтетические поливитамины будут усугублять нарушение работы печени, как органа ответственного за их утилизацию! Поэтому, еще раз хочется напомнить о том, что написано в любой аннотации к антибиотику: прежде чем принимать проконсультируйтесь с врачом, взвесьте пользу и побочные действия! Нарушать работу кишечника будет неправильное питание. Несбалансированное количество углеводов в диете, шипучие напитки, жвачки – очень серьезно нарушают работу желудочно-кишечного тракта. А одной из его функций является иммунная. Но не только антибиотики являются иммунодепрессантами. Этим действием будут обладать гормоны, включая гормональные контрацептивы. Недаром симптомом многих нарушений гормонального обмена (сахарный диабет, гипотиреоз, болезнь или синдром Иценко-Кушинга) является молочница. Крайне негативно на иммунитете сказываются стрессовые ситуации, как острые, так и хронические. Cпровоцировать молочницу может любое ОРВИ.

Молочница во время беременности
Если у женщины до беременности был дисбактериоз, то во время вынашивания ребенка он может проявиться более ярко. Это особенность гормонального статуса и иммунитета беременных. В 1-м триместре идет перестройка иммунного ответа с более агрессивного на более лояльный, в противном случае беременность отторгается (иммунное бесплодие, невынашивание). Процесс перестройки очень тонкий и вмешиваться в него сложно, можно навредить. Поэтому самое логичное и полезное: нормализовать режим дня и питание. Постараться избегать стрессовых ситуаций, там, где это возможно, а где это невозможно, найти конструктивное решение этим ситуациям. Т.к. стрессовый фактор – это серьезный провокатор нарушений иммунитета.
Иногда обострение молочницы провоцируют сексуальные отношения, тогда от них лучше отказаться. Лечить при этом партнера, особенно, если его ничего не беспокоит, нет смысла. Дрожжевой грибок жил у вас до секса, просто в данном состоянии секс был последней каплей в терпении вашего иммунитета.
Итак, лечить или не лечить медикаментозно дрожжевой кольпит во время беременности?
Доказано и признано уже не только во всем мире, но и на постсоветском пространстве, что никакого вреда Candida albiсans принести плоду не может. Лечить, если есть симптомы воспаления (зуд, покраснение, выделения, воспалительная реакция в анализе выделений), но понимать, что зачастую вопрос не решается, и с помощью лечения можно на некоторое время подавить симптомы молочницы, которая может снова рецидивировать. Не лечить при отсутствии жалоб и воспалительной реакции в анализе выделений, даже если Candida albiсans высевается в бактериологическом посеве. Выбор препарата обязательно следует обсудить с доктором.

Все не так страшно!
Что такое молочница и каковы ее симптомы?
Для нее характерны такие симптомы:
- Зуд, раздражение, жжение, покраснение в области гениталий
- Белые выделения, которые по консистенции напоминают творог
- Дискомфорт или боль во время секса
- Жжение при мочеиспускании
Почему беременные — в зоне риска?
Во время беременности иммунитет снижается, и это нередко провоцирует бурное размножение Candida albiсans. В этот период происходит резкий рост эстрогенов, из-за которого слизистая оболочка влагалища производит больше гликогена, и в результате грибкам становится просто там размножаться.
Что делать, если вы обнаружили у себя симптомы молочницы?
Прежде, чем приступать к лечению молочницы, проконсультируйтесь с врачом, который ведет вашу беременность — доктор возьмет анализы, чтобы удостовериться в том, что это именно молочница, а не другое заболевание, и подберет правильное лечение. (Похожие на молочницу симптомы могут быть при хламидиозе, гонорее или трихомониазе).
Может ли молочница навредить плоду?
Нет, эта инфекция не повредит растущему внутри вас ребенку. Но если вы не вылечите молочницу до родов, есть опасность заразить ею младенца во время прохода по родовым путям. Если это произойдет, у него может развиться молочница во рту (обычно она проявляется белым налетом на внутренней стороне щек и на языке), которая может вызвать дискомфорт, но легко лечится и не опасна (впрочем, молочница во рту ребенка может возникнуть и в том случае, если у вас ее нет).
Можно ли заразить молочницей партнера?
Случаи передачи молочницы половым путем настолько редки, что современная медицина не рекомендует лечить партнера, даже если у вас обнаружилась молочница. Тем не менее, если симптомы молочницы проявляются у вашего партнера (у мужчин они включают покраснение, сыпь, зуд или жжение), он тоже должен обратиться к врачу. Скорее всего, в этом случае вам порекомендуют некоторое время воздержаться от секса.
Как выбрать препарат, подходящий для лечения молочницы при беременности?
Противогрибковые средства, которые используются при лечении молочницы для применения внутрь (например, флуконазол), специалисты не рекомендуют применять во время беременности, так как нельзя исключить влияния действующего вещества на плод. С народными средствами от молочницы тоже не стоит экспериментировать: во-первых, это неэффективно, во-вторых, не всегда безопасно по мнению врачей — гинекологов.
Хорошая новость в том, что, по мнению гинекологов, с молочницей могут справляться препараты для местного применения. Именно их назначают беременным женщинам. Врач может назначить вам, например, ПРИМАФУНГИН® 4.
В чем заключается особенность действия ПРИМАФУНГИН®?
ПРИМАФУНГИН®, который выпускается в виде вагинальных суппозиториев, не всасывается в системный кровоток, воздействует только местно, поэтому его применение возможно на всех сроках беременности и даже при грудном вскармливании. Особенностью вагинальных суппозиториев ПРИМАФУНГИН® является основа суппозитория, благодаря которой действующее вещество начинает работать сразу же после введения и проникает в самые труднодоступные места. Это свойство помогает снять неприятные симптомы молочницы — зуд, выделения и жжение. К тому же, благодаря основе Суппоцир АМ, свеча вспенивается с образованием объемной пенистой массы, легко проникает в самые труднодоступные складки слизистой влагалища, не нарушая привычных планов и активности. Еще одно преимущество суппозиториев ПРИМАФУНГИН® — сравнительно скромная цена по сравнению с аналогичными препаратами5.
Как предупредить развитие бактериального вагиноза при планировании беременности?
В связи с гормональными изменениями во время беременности естественная микрофлора ослаблена, а иммунная система женщины подвергается трансформации: подавление специфического ответа, снижение фагоцитарной активности лейкоцитов, угнетение синтеза интерферона и снова по кругу. Именно поэтому беременные женщины более других подвержены высокому риску развития бактериального вагиноза и вагинита.
Бактериальный вагиноз — инфекционный невоспалительный синдром полимикробной этиологии, обусловленный изменением биоценоза влагалища за счет значительного снижения количества или полного отсутствия лактобактерий при увеличении количества условно-патогенных микроорганизмов.
Если заподозрен бактериальный вагиноз, то необходимо немедленно обратиться к врачу-гинекологу для уточнения диагноза и назначения своевременного лечения. Самостоятельно проводить лечение в данном случае не рекомендуется, так как точный диагноз и возбудителей бактериального вагиноза устанавливает только врач-гинеколог.
Бактериальный вагиноз грозит внутриутробным инфицированием плода, может спровоцировать преждевременные роды и влечет за собой нарушения в развитии плода. При бактериальном вагинозе осложнения могут коснуться и женщину: повышается риск гнойных осложнений у рожениц, особенно после кесарева сечения.
Лечение назначает только врач-гинеколог. Одной из наиболее часто назначаемых комбинаций для местного лечения бактериального вагиноза является метронидазол 500 мг и миконазола нитрат 100 мг — это синергия широкого спектра действия метронидазола против наиболее частых возбудителей бактериального вагиноза и миконазола для профилактики кандидозной суперинфекции 1,2,3. Метронидазол 500 мг + миконазола нитрат 100 мг имеют широкую доказательную базу и положительный опыт применения у практикующих врачей-гинекологов.
Как предотвратить возвращение молочницы и бактериального вагиноза?
Существуют рекомендации, которые помогут вам уменьшить риск повторного появления молочницы и бактериального вагиноза. Они совсем несложные.
- Носите свободную одежду из натуральных материалов и хлопковое белье.
- Регулярно ходите в душ, используйте нежное мыло без отдушек, а после душа убедитесь, что интимная зона хорошо высушена.
- Носите свободную одежду из натуральных материалов и хлопковое белье.
- Регулярно ходите в душ, используйте нежное мыло без отдушек, а после душа убедитесь, что интимная зона хорошо высушена.
- Принимайте душ сразу после плавания в бассейне или водоеме (или хотя бы как можно быстрее снимайте мокрый купальник).
- Сразу после тренировок переодевайтесь из спортивного костюма и меняйте белье.
- Не пользуйтесь прокладками или тампонами с отдушкой.
- Не принимайте ванну с пеной.
- Не пользуйтесь парфюмированной или цветной туалетной бумагой.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ ОЗНАКОМЬТЕСЬ С ИНСТРУКЦИЕЙ ИЛИ ПРОКОНСУЛЬТИРУЙТЕСЬ У СПЕЦИАЛИСТА
2. Инструкция к лекарственному препарату МЕТРОМИКОН-НЕО® РУ ЛП-001676 от 28.04.2012г
4. Инструкция к лекарственному препарату ПРИМАФУНГИН® РУ ЛП-000411 от 28.02.2011г.

Дата публикации: 23.04.2018 2018-04-23
Статья просмотрена: 7625 раз
Невынашивание беременности — патология, при которой плод прекращает свое развитие и гибнет. Другое название — замершая беременность. Так же, как разновидность невынашивания беременности, является пустое плодное яйцо. В этом случае оплодотворение яйцеклетки происходит нормально, но дальше эмбрион не развивается.
Причины неразвивающейся беременности весьма разнообразны, рассмотрим их. Воспалительным процессом в результате действия различных микроорганизмов. Чаще всего возбудителями воспаления являются: стрептококки (20–25 %), стафилококки, кишечная палочка, клебсиеллы, вирус краснухи, цитомегаловирус, вирус простого герепеса, вирус Коксаки, микоплазмы, хламидии, трепонемы, микобактерии, токсоплазмы, плазмодии, грибы (молочница).
Причиной гибели эмбриона может быть нарушение иммунных взаимоотношений, принимаем во внимание, что плодное яйцо является наполовину чужеродным для материнского организма. При этом активируются реакции отторжения, направленные на поражение плодного яйца и удаление его из матки. Замершая беременность может быть обусловлена нарушением в хромосомах: в первые 6–7 недель беременности хромосомные изменения имеются в 60–75 % случаев самопроизвольного прерывания беременности, в 12–17 нед. — в 20–25 %, в 17–28 нед. — у 2–7 %. С возрастом родителей вероятность возникновения хромосомных нарушений увеличивается. Так же на развитие хромосомных нарушений влияют неблагоприятные внешние факторы. Остановка роста и развития эмбриона/плода может быть обусловленна генетическими дефектами системы свертывания крови у беременной, что приводит к тромбообразованию. Наиболее распространенными среди них являются: мутация фактора V Лейден, мутация протромбина G202110А, мутация метилтетрагидрофолатредуктазы, полиморфизм гена активатора плазминогена, полиморфизм тромбоцитарных рецепторов.
Нарушения свертывающей системы крови, вызванные антифосфолипидным синдромом, также определяют неблагоприятное развитие эмбриона/плода. В ранние сроки беременности не исключена роль прямого повреждающего воздействия антифосфолипидных антител на структуры плодного яйца с последующим самопроизвольным прерыванием беременности. При данной патологии нарушается процесс имплантации плодного яйца. Кроме того, при антифосфолипидном синдроме наблюдается уменьшение образования сосудов плаценты и снижение ее функции, что может стать причиной неразвивающейся беременности. Другая причина нарушения развития эмбриона и плаценты при антифосфолипидном синдроме — тромбирование и повреждение маточно-плацентарных сосудов.
К причинам невынашивания беременности также относятся гормональные изменения. Нарушение в образовании и функционировании желтого тела в яичнике приводит к уменьшению прогестерона и неполноценной подготовке матки к имплантации плодного яйца. Нарушается формирование маточно-плацентарного кровообращения, что неизменно влечет за собой уменьшение поступления крови к эмбриону/плоду, и его гибели. Нередко подобные нарушения имеют место при избыточном накоплении в организме женщины мужских половых гормонов (синдром Штейна-Левенталя, адреногенитальный синдром), при пониженной или повышенной функции щитовидной железы.
Чем меньше срок беременности, тем выше чувствительность эмбриона к воздействию повреждающих факторов. Выделяют критические периоды во время беременности, в которые плодное яйцо, эмбрион, плод особенно уязвимы для неблагоприятных воздействий: период имплантации плодного яйца (7–12 день), период эмбриогенезе (3–8 неделя), период формирования плаценты (до 12 недель), период формирования функциональных систем плода (20–24 недели).
Выделяют следующие клинические признаки замершей беременности: снижение и прекращение маточно-плацентарного кровообращения на фоне повреждения структур плаценты; прекращение маточно-плацентарного кровообращения; нарушение структуры внутреннего слоя матки (эндометрия), вызванное присутствием погибшего плодного яйца в полости матки.
Однако клинические признаки неразвивающейся беременности могут быть крайне скудными, один из главных признаков: прекращения увеличения размеров матки и их несоответствия сроку беременности. Однако матка может быть и нормальных размеров, может быть уменьшена, и может быть даже увеличена в случае наполнения ее кровью при отслойке плодного яйца.
Какое-то время после гибели эмбриона пациентка может ощущать все признаки беременности. Однако с течением времени субъективные ощущения беременности постепенно исчезают. Периодически отмечаются мажущие кровянистые выделения из половых путей и спастические боли в животе. Хорионический гонадотропин в крови женщины, как правило, находится на предельно низком уровне или даже полностью отсутствует.
Наша работа актуальна, так как процент замершей беременности на раннем сроке от всех репродуктивных потерь составляет приблизительно 15 %, а среди самопроизвольных выкидышей до 12-ти недель — 45–85 %.
Целью нашей работы является возможность прогнозирования исхода беременности, учитывая факторы риска: возраст, образ жизни, данные анамнеза на вероятность развития неразвивающейся беременности на сроке до 12-ти недель.
Мы ставим перед собой следующие задачи:
- Проанализировать анамнез жизни женщин с разными формами замершей беременности.
- Определить зависимость замерших беременностей от наличия воспалительных заболеваний органов таза в анамнезе, абортов и лечебно-диагностических выскабливаний стенок полости матки.
Были изучены данные истории болезней 83 женщин, которые поступили в УЗ “Столбцовская ЦРБ” гинекологическое отделение за 2015–2016 год с диагнозом неразвивающаяся беременность (НБ) на сроке до 12-ти недель. Выделены две группы, в I группу вошли 49 (59,04 %) женщин с ЗБ по типу гибели эмбриона, а во II группу — 34 (40,96 %) женщины с ЗБ по типу анэмбрионии. В контрольную группу вошли 100 женщин, с нормально развивающейся беременностью.
Средний возраст женщин I-ой группы составил 31,02+(-)6,43 лет, а II-ой — 29,03+(-)5,98 лет (рисунок 1).
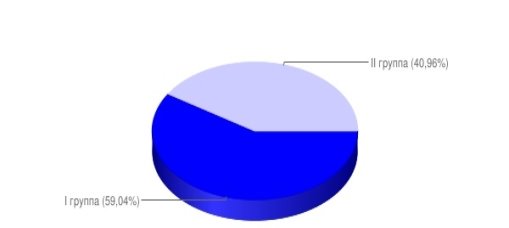
Рис. 1. Распределение женщин с замершей беременностью по группам
Существует взаимосвязь между ЗБ и частотой встречаемости воспалительных заболеваний органов малого таза. Среди женщин с ЗБ воспалительные заболевания органов малого таза в анамнезе были выявлены у 47,2 %, а в контрольной группе 18,9 % (р=0,01) (рисунок 2).
Также была выявлена зависимость между частотой искусственных абортов и лечебно-диагностических выскабливаний в анамнезе и последующей ЗБ (р=0,02). В группе женщин с ЗБ у 39 (46,99 %) в анамнезе были искусственные аборты или лечебно-диагностические выскабливания, а это почти в 2 раза больше, чем в контрольной группе (25,66 %) (рисунок 2)..
Среди женщин с ЗБ по типу гибели эмбриона искусственное прерывание беременности в анамнезе было у 25 (51,02 %), в группе с анэмбрионией у 13 (38,24 %) женщин. Выскабливание стенок полости матки по медицинским показаниям в анамнезе было у 48 (57,83 %) женщин с ЗБ, в контрольной группе у 32 (32 %) женщин (рисунок 2).
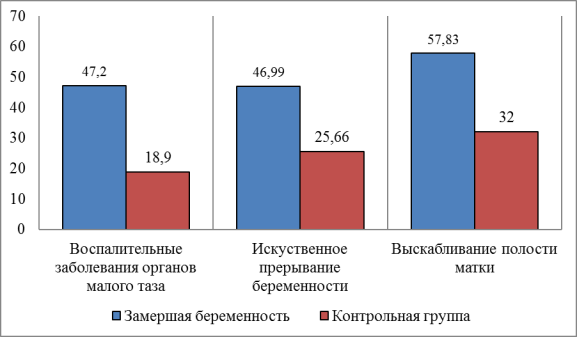
Рис. 2. Основные причины замерших беременностей
По данным анамнеза выявлена зависимость формы ЗБ от срока гестации. Среди женщин с ЗБ по типу гибели эмбриона средний гестационный срок прерывания беременности составил 7,58+(-)1,38 недель. В 31,02 % случаев гибель эмбриона произошла на 8 неделе, а в 28,26 % — 7 недель гестации. В группе с анэмбрионией средний срок прерывания беременности составил 4,1+(-)1,23 недели. В 43,53 % случаев ЗБ наступала на сроке до 5 недель (р=0,03).
При обеих формах ЗБ преобладали женщины, начавшие половую жизнь позже 18 лет. Начало половой жизни до 18 лет в анамнезе наблюдалось у 13 (26,53 %) женщин с ЗБ по типу гибели эмбриона и у 9 (26,47 %) с анэмбрионией.
Сравнительный анализ частоты разных форм ЗБ в зависимости от течения и исхода предыдущих беременностей выявил достоверные различия. Женщин с первой беременностью в анамнезе с гибелью плода было 10 (20,41 %), с анэмбрионией 11 (32,35 %) (р=0,03). Две и более потерь было в анамнезе у 8 (16,32 %) женщин с ЗБ по типу гибели эмбриона и у 7 (20,59 %) с анэмбрионией (р=0,04).
Заключение. Таким образом, для женщин с замершей беременностью характерно более частое наличие воспалительных заболеваний органов таза в анамнезе (у женщин с ЗБ воспалительные заболевания органов малого таза в анамнезе были выявлены у 47,2 %, а в контрольной группе 18,9 %), абортов и лечебно-диагностических выскабливаний стенок полости матки (у женщин с ЗБ в 46,99 % в анамнезе были искусственные аборты или лечебно-диагностические выскабливания, а в контрольной группе 25,66 %). Анализ анамнеза жизни женщин с разными формами ЗБ позволил сделать следующие выводы: анэмбриония наблюдается на ранних сроках гестации (4,1 недели) и чаще у женщин с первой беременностью в анамнезе (32,35 %); гибель эмбриона — более поздние сроки гестации (7,58 недель), наблюдается чаще у первобеременных женщин (20,41 %).
Читайте также:


