Мирамистин при кандидозе ротовой полости

В последние годы во всем мире, и особенно в развитых странах, наблюдается значительный рост грибковых заболеваний, вызываемых дрожжеподобными грибами рода Candida.
Известно, что грибковые инфекции занимают одну из ключевых позиций среди заболеваний слизистой оболочки полости рта по распространенности среди населения и тяжести возможных осложнений для организма пациента.
Кандиданосительство статистически определяется у 5% младенцев, у лиц же пожилого возраста этот показатель увеличивается до 60% [1]. Однако истинное проявление патогенных свойств грибов рода Candida зависит главным образом от состояния макроорганизма. Главную роль в развитии кандидоза играет ослабление иммунной системы. Именно уровень состояния функциональной системы ротовой полости у каждого индивидуума с учетом его возраста, гигиенических навыков и других факторов характеризует экосистему в целом. Кандидоз возникает, как правило, на фоне более или менее выраженного иммунодефицита или дисбаланса иммунной системы [2].
Развитию кандидоза могут способствовать тяжелые сопутствующие заболевания: злокачественные новообразования, ВИЧ - инфекция, туберкулез, эндокринопатии (сахарный диабет, гипотиреоз, гипопаратиреоз, гипо и гиперфункция надпочечников). Заболевания желудочнокишечного тракта, особенно пониженная кислотность желудочного сока и ахилия, часто обусловливают развитие кандидоза слизистой оболочки рта. Развитию кандидоза полости рта способствует длительное лечение кортикостероидными препаратами, цитостатиками, которые подавляют иммунную систему организма и усиливают вирулентность дрожжеподобных грибов [3].
Вследствие широкого применения антибиотиков за последние годы значительно увеличилось количество больных кандидозом слизистой оболочки рта. Длительный прием антибиотиков нарушает состав резидентной микрофлоры полости рта, в результате чего формируется дисбактериоз. Происходят угнетение резидентной микрофлоры полости рта и резкий рост вирулентности условнопатогенных грибов Candida, вызывающих заболевание слизистой оболочки рта (суперинфекция, аутоинфекция). Прием антибиотиков может вызвать также дисбактериоз кишечника, следствием чего являются гипо- и авитаминозы В, В2, В6, С, РР, что в свою очередь отрицательно сказывается на функциональном состоянии слизистой оболочки рта (она становится подверженной влиянию кандидозной инфекции).
В настоящее время, с учетом всего вышеперечисленного, кандидоз рассматривается как иммуннодефицитное состояние, возникшее в результате глубокой разбалансировки экосистемы в целом. Такое представление о заболевании обуславливает принципиальную необходимость комплексного лечения кандидоза, в состав которого будут непременно включаться:
- мероприятия, направленные на устранение местных проявлений заболевания;
- мероприятия для системного лечения проявлений кандидоза;
- мероприятия, направленные на восстановление и нормализацию иммунной системы.
Целью данного исследования явилось определение эффективности комплексного лечения кандидоза полости рта.
Материалы и методы исследования
Изучение данного вопроса осуществлялось на кафедре стоматологии ФУВ ВолгГМУ, на базе терапевтического отделения ГСП №1 г. Волгограда. В исследовании участвовали 50 человек, диагноз "кандидоз" которым ставили на основании ряда критериев – жалоб пациента, клинической картины заболевания и данных бактериологического посева материала, забранного с поверхности дорзальной части языка. Для реализации исследования были сформированы 2 группы пациентов – основная и контрольная. Основную группу составили 28 человек в возрасте 31 – 55 лет, страдающие кандидозом полости рта. По форме клинических проявлений больные распределялись следующим образом: острая псевдомембранозная форма – 13 пациентов, хроническая псевдомембранозная – 8, хроническая атрофическая – 7 человек. В контрольную группу были включены пациенты с тождественной возрастной категорией, в количестве 22 - х человек. В данной группе острая псевдомембранозная форма определялась у 7 пациентов, хроническая псевдомембранозная – у 10, хроническая атрофическая форма регистрировалась у 5 человек.
Пациентам обеих групп назначалось лечение, направленное на ликвидацию возбудителя заболевания. Оно включало в себя антимикотическую терапию, системную и местную.
Для применения системной антимикотической терапии необходимо наличие ряда показаний, в первую очередь определенной клинической формы поражения (острый псевдомембранозный кандидоз, клинические признаки диссеминации, хронические формы заболевания, резистентные к ранее проводимой местной терапии и т.д.), поэтому отбор пациентов в группы осуществлялся с учетом данных показаний. Фунгицидные средства назначались по данным результатов бактериологического посева на чувствительность к препаратам. При этом у 83% пациентов выявлялась высокая чувствительность к флуконазолу, у 17% - к итраконазолу. Данные препараты принимались больными внутрь в таблетированной форме по общепринятой схеме.
Местная противогрибковая терапия осуществлялась 0,5% мирамистином в виде мази, аппликации препарата проводились 3 раза в сутки. Мирамистин – антисептик с выраженным антимикробным, фунгицидным и противовирусным действием, усиливающий местные иммунные реакции и регенераторные процессы. Кроме этого, всем пациентам 4 раза в день назначались полоскания ротовой полости 2% бикарбоната натрия.
Всем пациентам назначалась также десенсебилизирующая терапия, этой целью рекомендовался эриус (5 мг 1 раз в сутки).
Помимо данной схемы, пациенты основной группы получали лечение, направленное на повышение иммунологической резистентности организма. Известно, что при кандидозе резко снижается усвояемость таких жизненно важных элементов как витамины и минералы (особенно железо). Учитывая этот факт, оптимальным в данном случае представляется препарат ферроглобин В12 – комплекс, содержащий железо, витамины группы В и С, фолиевая и пантеноновая кислоты, а также экстракт корня солодки. Корень солодки оказывает стимулирующее действие на неспецифическую резистентность организма. Препарат назначали пациентам внутрь, после еды по 1 ч.л. 3 раза в сутки.
Высокой эффективностью в борьбе с кандидозной инфекцией обладают конкурентные пробиотики. Их использование обусловлено антагонистическими свойствами относительно грибов рода Candida, которые реализуются путем конкуренции за питательные субстраты и синтеза антикандидозных метаболитов. Наш клинический опыт подтверждает высокую эффективность самоэлиминирующего пробиотика Бактистатин. Препарат назначался пациентам основной группы по 1 капсуле 3 раза в день во время еды.
Таким образом, пациенты основной группы помимо антимикотической и десенсебилизирующей терапии получали дополнительное лечение, направленное на коррекцию иммунных механизмов организма в виде двух препаратов – Ферроглобин В12 и Бактистатин.
Курс лечения кандидоза в обеих группах составил 21 день.
Далее состояние пациентов оценивали с учетом наличия или отсутствия жалоб и динамики клинической картины заболевания, а также данных повторного бактериологического посева материала спустя 21 день (3 недели) и шести месяцев после окончания лечения и отдаленной реколонизации экосистемы.
и их обсуждение
Оценка эффективности лечения складывалась из совокупности субъективных и объективных данных, полученных в процессе исследования. В качестве субъективных данных рассматривались наличие или отсутствие жалоб у пациента, а также оценка врачом клинической картины заболевания. При анализе полученных фактов выяснилось, что в краткие сроки после проведенного лечения (через 3 недели) отсутствие признаков заболевания было зарегистрировано в основной группе в 92, 8% случаев, в контрольной – у 68,2% пациентов. В отдаленные сроки, через 6 месяцев после лечения, в основной группе ситуация принципиально не изменилась, и в 89,3% случаев не было зафиксировано случаев рецидива заболевания. В контрольной группе пациентов с отсутствием рецидива было зарегистрировано значительно меньше – в 36,4% случаев (табл. 1).
Исчезновение признаков заболевания у пациентов в динамике
Отсутствие признаков заболевания через 3 недели после лечения
Отсутствие признаков заболевания через 6 месяцев после лечения

Показания

Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Рисунок 1 - Кандидоз – распространенное заболевание
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Рисунок 2 - Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Рисунок 3 - Невылеченное заболевание быстро распростроняется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение.

Рисунок 4 - Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Рисунок 5 - Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Рисунок 6 - Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Рисунок 7 - Невылеченная вовремя молочница чревата серьезными проблемами
Диагностированное заболевание нужно обязательно лечить. Несмотря на то, что грибок Candida является условно-патогенным микроорганизмом, организму нужна помощь, чтобы справиться с разросшимися колониями и нейтрализовать последствия их жизнедеятельности. Невылеченное вовремя заболевание:
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.
Рисунок 8 - Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Рисунок 9 - Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.
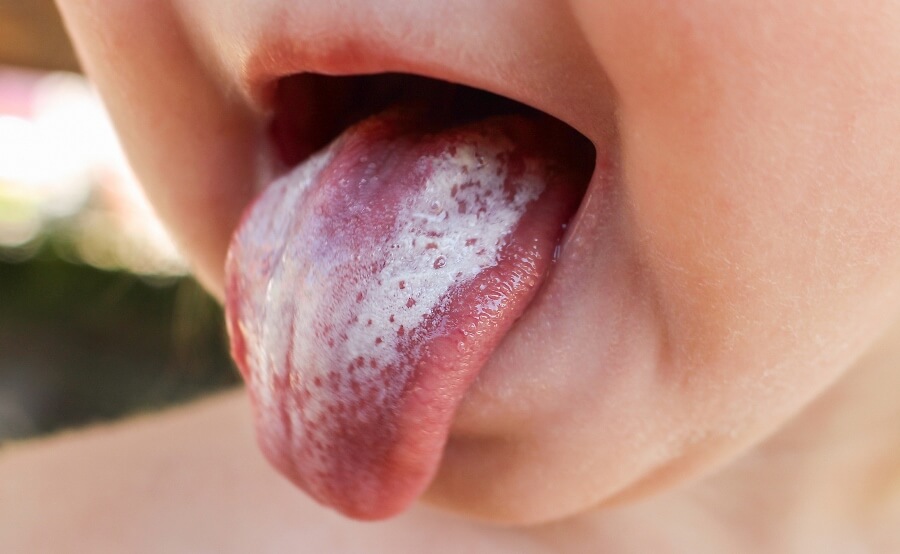
Рисунок 10 - Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
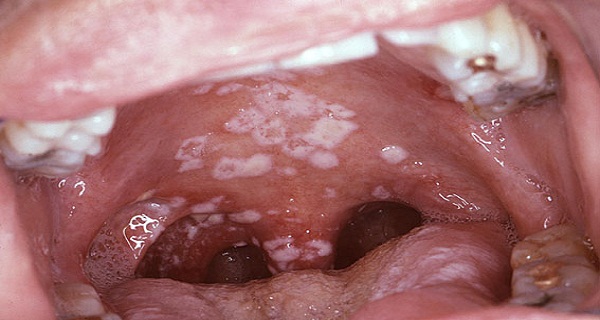
Рисунок 11 - Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Видео 1: Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Видео 2: Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Видео 3: Лечение молочницы во рту у грудничка
Видео 4: О самолечении молочницы: почему не стоит
Действующее вещество
Фармакологическая группа
Нозологическая классификация (МКБ-10)
Состав
| Раствор для местного применения | |
| активное вещество: | |
| бензилдиметил[3-(миристоиламино)пропил]аммоний хлорида моногидрат (в пересчете на безводное вещество) | 0,1 г |
| вспомогательное вещество: вода очищенная — до 1 л |
Описание лекарственной формы
Бесцветная прозрачная жидкость, пенящаяся при встряхивании.
Фармакологическое действие
Фармакодинамика
Мирамистин ® обладает широким спектром антимикробного действия, включая госпитальные штаммы, резистентные к антибиотикам.
Препарат оказывает выраженное бактерицидное действие в отношении грамположительных ( в т.ч. Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae), грамотрицательных ( в т.ч. Pseudomonas aeruginosa, Escherichia coli, Klebsiella spp.), аэробных и анаэробных бактерий, определяемых в виде монокультур и микробных ассоциаций, включая госпитальные штаммы с полирезистентностью к антибиотикам.
Оказывает противогрибковое действие на аскомицеты рода Aspergillus и рода Penicillium, дрожжевые ( в т.ч. Rhodotorula rubra, Torulopsis glabrata) и дрожжеподобные грибы ( в т.ч. Candida albicans, Candida tropicalis, Candida krusei, Pityrosporum orbiculare (Malassezia furfur), дерматофиты ( в т.ч. Trichophyton rubrum, Trichophyton mentagrophytes, Trichophyton verrucosum, Trichophyton schoenleini, Trichophyton violacent, Epidermophyton Kaufman-Wolf, Epidermophyton floccosum, Microsporum gypseum, Microsporum canis), а также на другие патогенные грибы в виде монокультур и микробных ассоциаций, включая грибковую микрофлору с резистентностью к химиотерапевтическим препаратам.
Обладает противовирусным действием, активен в отношении сложноустроенных вирусов (включая вирусы герпеса, ВИЧ).
Мирамистин ® действует на возбудителей заболеваний, передающихся половым путем ( в т.ч. Chlamydia spp., Treponema spp., Trichomonas vaginalis, Neisseria gonorrhoeae).
Эффективно предотвращает инфицирование ран и ожогов. Активизирует процессы регенерации. Стимулирует защитные реакции в месте применения за счет активации поглотительной и переваривающей функции фагоцитов, потенцирует активность моноцитарно-макрофагальной системы. Обладает выраженной гиперосмолярной активностью, вследствие чего купирует раневое и перифокальное воспаление, абсорбирует гнойный экссудат, способствуя формированию сухого струпа. Не повреждает грануляции и жизнеспособные клетки кожи, не угнетает краевую эпителизацию.
Не обладает местнораздражающим действием и аллергизирующими свойствами.
Фармакокинетика
При местном применении мирамистин не обладает способностью всасываться через кожу и слизистые оболочки.
Показания препарата Мирамистин ®
Оториноларингология: комплексное лечение острых и хронических отитов, гайморитов, тонзиллитов, ларингитов, фарингитов. У детей от 3 до 14 лет — комплексное лечение острого фарингита и/или обострения хронического тонзиллита.
Стоматология: лечение и профилактика инфекционно-воспалительных заболеваний полости рта: стоматитов, гингивитов, пародонтитов, периодонтитов. Гигиеническая обработка съемных протезов.
Хирургия, травматология: профилактика нагноений и лечение гнойных ран. Лечение гнойно-воспалительных процессов опорно-двигательного аппарата.
Акушерство, гинекология: профилактика и лечение нагноений послеродовых травм, ран промежности и влагалища, послеродовых инфекций, воспалительных заболеваний (вульвовагинит, эндометрит).
Комбустиология: лечение поверхностных и глубоких ожогов II и IIIA степени, подготовка ожоговых ран к дерматопластике.
Дерматология, венерология: лечение и профилактика пиодермий и дерматомикозов, кандидозов кожи и слизистых оболочек, микозов стоп.
Индивидуальная профилактика заболеваний, передаваемых половым путем ( в т.ч. сифилис, гонорея, хламидиоз, трихомониаз, генитальный герпес, генитальный кандидоз).
Урология: комплексное лечение острых и хронических уретритов и уретропростатитов специфической (хламидиоз, трихомониаз, гонорея) и неспецифической природы.
Противопоказания
Индивидуальная непереносимость препарата.
Побочные действия
В отдельных случаях в месте применения может возникнуть чувство легкого жжения, которое проходит самостоятельно через 15–20 с и не требует отмены препарата.
Взаимодействие
При одновременном применении с антибиотиками отмечено усиление их противобактериальных и противогрибковых свойств.
Способ применения и дозы
Местно. Препарат готов к применению.
Указания по использованию упаковки с насадкой-распылителем.
1. Удалить колпачок с флакона; с флакона 50 мл удалить также аппликатор урологический.
2. Извлечь прилагаемую насадку-распылитель из защитной упаковки.
3. Присоединить насадку-распылитель к флакону.
4. Активировать насадку-распылитель повторным нажатием.
Указания по использованию упаковки 50 или 100 мл с гинекологической насадкой.
1. Удалить колпачок с флакона.
2. Извлечь прилагаемую гинекологическую насадку из защитной упаковки.
3. Присоединить гинекологическую насадку к флакону, не снимая аппликатор урологический.
Оториноларингология. При гнойных гайморитах — во время пункции верхнечелюстную пазуху промывают достаточным количеством препарата.
Тонзиллиты, фарингиты и ларингиты лечат полосканием горла и/или орошением с помощью насадки-распылителя 3–4-кратным нажатием 3–4 раза в сутки. Количество препарата на 1 полоскание — 10–15 мл.
Дети. При остром фарингите и/или обострении хронического тонзиллита проводят орошение глотки с помощью насадки-распылителя. В возрасте 3–6 лет — 3–5 мл на одно орошение (однократное нажатие на головку насадки-распылителя) 3–4 раза в сутки; 7–14 лет — 5–7 мл на одно орошение (двукратное нажатие) 3–4 раза в сутки; старше 14 лет — 10–15 мл на одно орошение (3–4-кратное нажатие) 3–4 раза в сутки. Длительность терапии составляет от 4 до 10 дней, в зависимости от сроков наступления ремиссии.
Стоматология. При стоматитах, гингивитах, пародонтитах рекомендуется полоскание ротовой полости 10–15 мл препарата 3–4 раза в сутки.
Хирургия, травматология, комбустиология. С профилактической и лечебной целью орошают поверхность ран и ожогов, рыхло тампонируют раны и свищевые ходы, фиксируют марлевые тампоны, смоченные препаратом. Лечебная процедура повторяется 2–3 раза в сутки в течение 3–5 дней. Высокоэффективен метод активного дренирования ран и полостей с суточным расходом до 1 л препарата.
Акушерство, гинекология. С целью профилактики послеродовой инфекции применяется в виде влагалищных орошений до родов (5–7 дней), в родах после каждого влагалищного исследования и в послеродовом периоде по 50 мл препарата в виде тампона с экспозицией 2 ч в течение 5 дней. Для удобства влагалищного орошения рекомендуется использование гинекологической насадки, входящей в комплект. При родоразрешении женщин путем кесарева сечения непосредственно перед операцией обрабатывают влагалище, во время операции — полость матки и разрез на ней, а в послеоперационном периоде вводят тампоны, смоченные препаратом, во влагалище с экспозицией 2 ч в течение 7 дней. Лечение воспалительных заболеваний проводится курсом в течение 2 нед путем внутривлагалищного введения тампонов с препаратом, а также методом лекарственного электрофореза.
Венерология. Для профилактики венерических заболеваний препарат эффективен, если он применяется не позже 2 ч после полового акта. Содержимое флакона с помощью аппликатора урологического ввести в мочеиспускательный канал на 2–3 мин: мужчинам — 2–3 мл, женщинам — 1–2 мл и во влагалище — 5–10 мл. Для удобства рекомендуется использование гинекологической насадки. Обработать кожу внутренних поверхностей бедер, лобка, половых органов. После процедуры рекомендуется не мочиться в течение 2 ч.
Урология. В комплексном лечении уретритов и уретропростатитов проводят впрыскивание в уретру 2–3 мл препарата 1–2 раза в день, курс — 10 дней.
Форма выпуска
Раствор для местного применения 0,01%. Во флаконах ПЭ с аппликатором урологическим, с навинчиваемым колпачком, 50, 100 мл. Во флаконах ПЭ с аппликатором урологическим, с навинчиваемым колпачком в комплекте с насадкой-распылителем, 50 мл. Во флаконах ПЭ с аппликатором урологическим с навинчиваемым колпачком в комплекте с насадкой гинекологической, 50, 100 мл. Во флаконах ПЭ , снабженных распылительным насосом и защитным колпачком или в комплекте с насадкой-распылителем, 100, 150, 200 мл. Во флаконах ПЭ с навинчиваемой крышкой с контролем первого вскрытия, 500 мл.
Каждый флакон 50, 100, 150, 200, 500 мл помещают в картонную пачку.
Для стационаров: во флаконах ПЭ с навинчиваемой крышкой с контролем первого вскрытия, 500 мл. 12 фл. без пачки в коробке из картона для потребительской тары.
Производитель
Тел.: (4012) 31-03-66.
Тел.: (495) 775-83-20.
Условия отпуска из аптек
Условия хранения препарата Мирамистин ®
Хранить в недоступном для детей месте.
Срок годности препарата Мирамистин ®
Не применять по истечении срока годности, указанного на упаковке.
Известно, что грибковые инфекции занимают одну из ключевых позиций среди заболеваний слизистой оболочки полости рта по распространенности среди населения и тяжести возможных осложнений для организма пациента.
В последние годы во всем мире, и особенно в развитых странах, наблюдается значительное увеличение числа грибковых заболеваний, вызываемых дрожжеподобными грибами рода Candida.
Согласно последним исследованиям, кандидоз слизистой оболочки рта относится к наиболее распространенным заболеваниям, что подтверждается увеличением его распространенности среди других заболеваний слизистой оболочки рта до 63% [30].
Основываясь на данных современных литературных источников, лечение кандидоза должно быть комплексным, с повторными курсами и индивидуальным подходом. При проведении лечебных мероприятий учитывают этиологию, характер и продолжительность заболевания 17.
Кандидоносительство статистически определяется у 5% младенцев, у лиц же пожилого возраста этот показатель увеличивается до 60% [6]. Однако истинное проявление патогенных свойств грибов рода Candida зависит главным образом от состояния макроорганизма. Главную роль в развитии кандидоза играет ослабление иммунной системы. Именно состояние функциональной системы ротовой полости у каждого индивидуума с учетом его возраста, гигиенических навыков и других факторов характеризует экосистему в целом. Кандидоз возникает, как правило, на фоне более или менее выраженного иммунодефицита или дисбаланса иммунной системы [14].
Развитию кандидоза могут способствовать тяжелые сопутствующие заболевания: злокачественные новообразования, ВИЧ-инфекция, туберкулез, эндокринопатии (сахарный диабет, гипотиреоз, гипопаратиреоз, гипо- и гиперфункция надпочечников). Заболевания желудочно-кишечного тракта, особенно пониженная кислотность желудочного сока и ахилия, часто обусловливают развитие кандидоза слизистой оболочки рта.
Возникновению кандидоза слизистой оболочки полости рта способствует длительное лечение кортикостероидными препаратами, цитостатиками, которые подавляют иммунную систему организма и усиливают вирулентность дрожжеподобных грибов [15].
Однако следует отметить, что используемые большинством пародонтологов антисептики при их разведении ротовой жидкостью явно снижают свою активность, а некоторые антисептики, например, хлоргексидин, оказывают побочное действие [6,13,23 и др.]. Что касается применяемых в настоящее время иммунотерапевтических препаратов, то иммуномодулятор левамизол обладает пирогенными свойствами [24], а имудон эффективен лишь при легких формах заболеваний пародонта [3].
Вследствие широкого применения антибиотиков за последние годы значительно увеличилось количество больных кандидозом слизистой оболочки рта. Длительный прием антибиотиков нарушает состав резидентной микрофлоры полости рта, в результате чего формируется дисбактериоз. Происходят угнетение резидентной микрофлоры полости рта и резкий рост вирулентности условно патогенных грибов рода Candida, вызывающих заболевание слизистой оболочки рта (суперинфекция, аутоинфекция). Прием антибиотиков может вызвать также дисбактериоз кишечника, следствием чего являются гипо- и авитаминозы В, В2, В6, С, РР, что в свою очередь отрицательно сказывается на функциональном состоянии слизистой оболочки рта (она становится подверженной влиянию кандидозной инфекции).
В настоящее время, с учетом всего вышеперечисленного, кандидоз рассматривается как иммуннодефицитное состояние, возникшее в результате существенной разбалансировки экосистемы в целом. Такое представление о заболевании обуславливает принципиальную необходимость комплексного лечения кандидоза, в состав которого будут непременно включаться:
- мероприятия, направленные на устранение местных проявлений заболевания;
- мероприятия для системного лечения проявлений кандидоза;
- мероприятия, направленные на восстановление и нормализацию функций иммунной системы.
Материалы и методы исследования
Таблица 1. Общее количество пациентов
| Возраст | Количество пациентов | ||
| муж. | жен. | Всего | |
| 20-30 | 5 | 7 | 12 |
| 31-40 | 10 | 8 | 18 |
| 41-50 | 9 | 11 | 20 |
| Общее число | 24 | 26 | 50 |
По мнению Шумского А.В. (2009), системная терапия кандидоза слизистой оболочки рта назначается при определенных показаниях: хронический гиперпластический кандидоз, эрозивно-язвенная форма кандидоза, кандидоз рта на фоне сахарного диабета, иммунодефицитного состояния, при неэффективной местной терапии [32].
В схему местного лечения входит комплекс мероприятий, включающих профессиональную гигиену полости рта, санацию рта, ортопедическое лечение, коррекцию протезов и др. [7].
По данным современных литературных источников, используемые в лечении кандидоза противогрибковые средства подразделяются на полиеновые антибиотики (нистатин), азольные соединения (флуконазол), аллиламиновые средства (нафтифин и тербинафин), смешанные вещества (антисептики, щелочные полоскания и анилиновые красители) [31].
Антисептическим препаратом из группы четвертичных аммониевых соединений является Мирамистин ® , который обладает широким спектром антимикробного действия, включая госпитальные штаммы, резистентные к антибиотикам.
Рис. 1. Бензилдиметил[3-(миристоиламино)пропил] аммоний хлорид, моногидрат
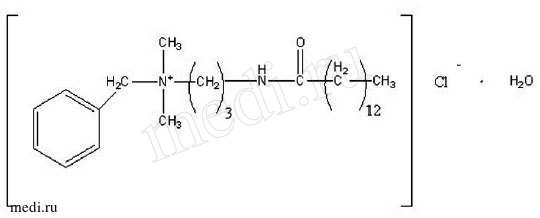
Активное вещество препарата -бензилдиметил[3-(миристоиламино) пропил]аммоний хлорид, моногидрат - относится к классу поверхностно-активных веществ (см. рис. 1).
Проведенные экспериментальные исследования показали, что препарат оказывает выраженное бактерицидное действие в отношении грамположительных (Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae и др.), грамотрицательных (Pseudomonas aeruginosa, Escherichia coli, Klebsiella spp. и др.), аэробных и анаэробных бактерий, определяемых в виде монокультур и микробных ассоциаций, включая госпитальные штаммы с полирезистентностью к антибиотикам. Оказывает противогрибковое действие на аскомицеты рода Aspergillus и рода Penicillium, дрожжевые (Rhodotorula rubra, Torulopsis glabrata и т.д.) и дрожжеподобные грибы (Candida albicans, Candida tropicalis, Candida krusei, Pityrosporum orbiculare (Malassezia furfur) и т.д.), дерматофиты (Trichophyton rubrum, Trichophyton mentagrophytes, Trichophyton verrucosum, Trichophyton schoenleini, Trichophyton violacent, Epidermophyton Kaufman-Wolf, Epidermophyton floccosum, Microsporum gypseum, Microsporum canis и т.д.), атакже на др. патогенные грибы в виде монокультур и микробных ассоциаций, включая грибковую микрофлору с резистентностью кхимиотерапевтическим препаратам (см. рис. 2) [1, 9].
Рис. 2. Преобладающий механизм действия мирамистина
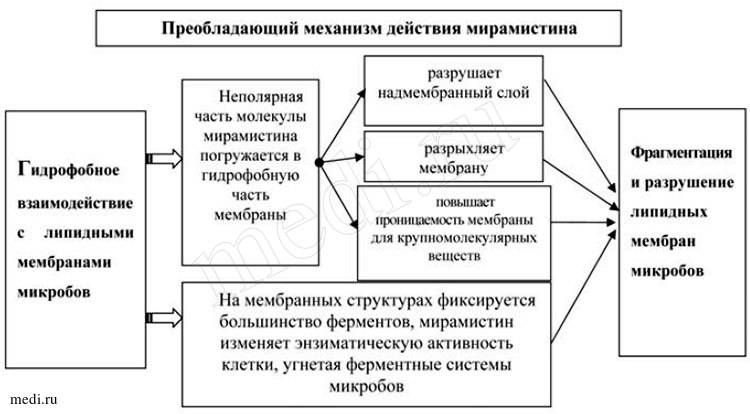
Кроме того, мирамистин характеризуется низкой токсичностью, отсутствием аллергизирующего и раздражающего действия. Мирамистин ускоряет репаративную активность, а также усиливает действие антибиотиков, снижая устойчивость бактерий и грибов к ним; обладает противовоспалительным действием; эффективно действует на патогенные микроорганизмы, не оказывая при этом отрицательного действия на ткани организма человека; повышает местный иммунитет - стимулирует защитные реакции в месте применения за счет активации поглотительной и переваривающей функции фагоцитов; потенцирует активность моноцитарно-макрофагальной системы (см. рис. 2) [25].
В ходе исследования мирамистин применялся для лечения кандидоза слизистой оболочки полости рта в виде бактерицидной повязки. Курс лечения кандидоза составил 21 день.
Спектр антимикробного действия мирамистина довольно широк и включает грамположительные (стрептококки, стафиллококки), грамотрицательные (гонококки, эшерихии, вибрионы, спирохеты, шигеллы, сальмонеллы), а также вирусы гриппа, герпеса, грибы рода Candida и простейшие [9, 11, 12, 20, 33].
Изучение фармакодинамических свойств мирамистина показало, что наряду с антимикробным действием препарат стимулирует репаративные процессы и функциональную активность иммунокомпетентных клеток, оказывая иммуномодулирующее действие в патологическом очаге [18]. При комбинированном применении мирамистина с антибиотиками он замедляет развитие резистентности микрофлоры к антибиотикам [21]. Мирамистин устойчив во внешней среде. Действие мирамистина представлено на рис. 3.
Рис. 3. Действие мирамистина
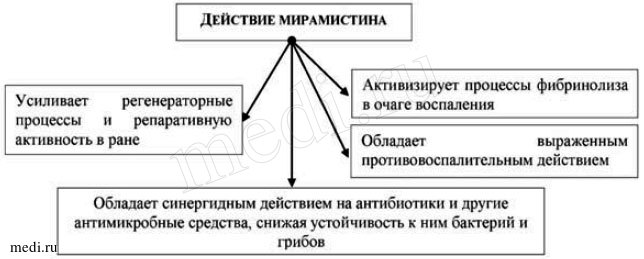
Конечно, нельзя исключать и возможность общего воздействия на обменные процессы. Поэтому автор статьи рекомендует включать в комплекс терапии расшлаковку (детоксикацию) ЖКТ (полисорб, лактофильтрум, активированный уголь), лечение дисбактериоза (нормофлорин-Л и нормофлорин-Б, биовестин-лакто) [2].
Таблица 2. Количественное определение состояния индексов индивидуальной гигиены полости рта до лечения
| Возраст | Индексы индивидуальной гигиены полости рта | |||
| Silness-Loe | РМА | Kotzschke | SBI | |
| 20-30 | 0,95 | 30% | II степень | 4 |
| 31-40 | 1,5 | 45% | II степень | 4 |
| 41-50 | 2,6 | 60% | II степень | 4 |
| Средний показатель | 1,68 | от 30% до 60% (средняя степень тяжести гингивита) | II степень | 4 |
Таблица 3. Количественное определение состояния индексов индивидуальной гигиены полости рта при лечении кандидоза в динамике
| Возраст | Индексы индивидуальной гигиены полости рта | |||||||
| Silness-Loe | РМА | Kotzschke | SBI | |||||
| 3 нед. | 3 мес. | 3 нед. | 3 мес. | 3 нед. | 3 мес. | 3 нед. | 3 мес. | |
| 20-30 | 0,3 | 0,2 | 6% | 5% | I степень | I степень | 1 | 1 |
| 31-40 | 0,8 | 0,7 | 16% | 14% | I степень | I степень | 1 | 1 |
| 41-50 | 1,6 | 1,4 | 22% | 20% | I степень | I степень | 1 | 1 |
| Средний показатель | 0,9 | 0,77 | от 6% до 22% | от 5% до 30% | I степень | I степень | 1 | 1 |
| легкая степень тяжести гингивита | ||||||||
Таблица 4. Количественные данные исследования применения мирамистина в комплексе с медикаментозной терапией при лечении пациентов с диагнозом кандидоз слизистой оболочки полости рта*
| Кол-во пациентов** | Отсутствие признаков заболевания | ||
| Через 3 нед.*** | Через 3 мес.*** | ||
| Число пациентов | 50 человек | 84% (43 человек) | 90% (45 человек) |
Таблица 5. Данные бактериологического исследования материала при применении мирамистина в комплексе с медикаментозной терапией при лечении пациентов с диагнозом кандидоз слизистой оболочки полости рта*
| Динамика изменения количества пациентов с наличием грибов рода Candida | |||
| До начала лечения | Через 3 нед.** | Через 3 мес.** | |
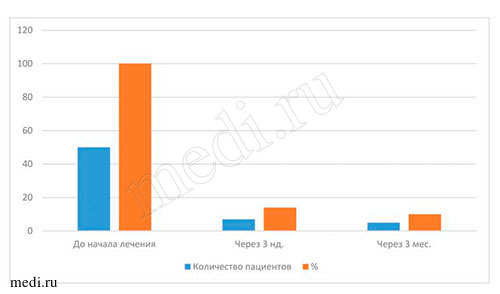
| Число пациентов | 50 | 7 | 5 |
| % | 100 | 14 | 10 |
Результаты исследования и их обсуждение
Оценка эффективности лечения складывалась из совокупности субъективных и объективных данных, полученных в процессе исследования. В качестве субъективных данных рассматривались наличие или отсутствие жалоб у пациента, а также оценка врачом клинической картины заболевания.
Оценка основных показателей пародонтологического статуса включала: количественное определение уровня гигиены полости рта с использованием индекса РМА, индекса Silness-Loe (Silness I., Loe H.), индекса Kotzschke (1975), индекса кровоточивости десневой борозды (SBI) (Muehlemann, Son, 1971) [28].
Оценка гигиенического состояния полости рта проводилась по количеству зубного налёта. Индекс гигиены Silness-Loe основан на определении количества мягкого зубного налёта в придесневой борозде. Папиллярно-маргинально-альвеолярный индекс предназначен для оценки тяжести гингивита. Наличие воспалительных заболеваний пародонта является одним из показателей кандидоза. Индекс Kotzschke (1975) фиксирует кровоточивость по данным анамнеза. Индекс кровоточивости десневой борозды (SBI) (Muehlemann, Son, 1971) учитывает кровотечение из десневой борозды, возникающее при зондировании, а также гиперемию, припухлость и отек десны (см. табл. 2-3 и рис. 4-5).
Рис. 4. Количественное определение индекса Silness-Loe
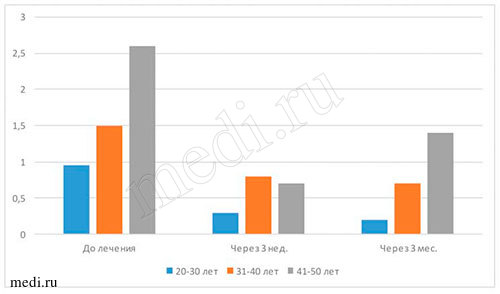
Рис. 5. Количественное определение индекса РМА
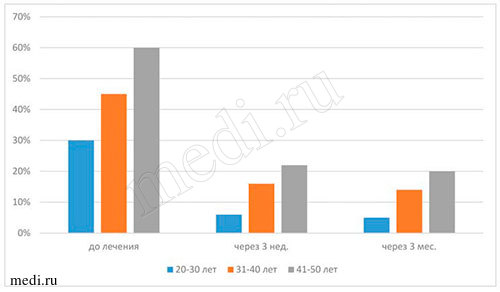
Рис. 6. Данные бактериального посева на определение содержания грибов рода Candida и отсутствие почкующегося мицелия на дорсальной поверхности языка во всех возрастных группах исследуемых при применении мирамистина в комплексе с медикаментозной терапией пациентов с диагнозом кандидоз слизистой оболочки полости рта
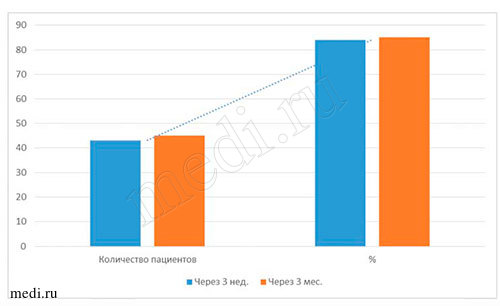
Рис. 7. Данные бактериологического исследования материала при применении мирамистина в комплексе с медикаментозной терапией пациентов с диагнозом кандидоз слизистой оболочки полости рта
Изучение динамики воспалительного процесса на фоне лечения в различных возрастных группах пациентов свидетельствует о следующем:
- кровоточивость десен при чистке зубов(индекс Kotzschke) - до начала лечения II степень, после лечения - снизилась до I степени; припухлость и отек десен отсутствовали, отмечались незначительная гиперемия десен и кровотечение из десневой борозды при зондировании (индекс SBI до начала лечения соответствовал 4, а после лечения равен 1); снизилось количество мягкого зубного налета в придесневой борозде (индекс Silness-Loe - до начале лечения - 1,68, а в конце лечения - 0,9); индекс РМАдо начала лечения находился в интервале от 30% до 60%, в конце лечения - от 6% до 22% (до начала лечения отмечалась средняя степень гингивита, а в конце лечения - легкая степень гингивита).
Следует отметить, что числовые значения вышеуказанных показателей через 3 месяца после лечения незначительно снизились.
Наиболее объективными показателями эффективности лечения пациентов всех возрастных групп с диагнозом кандидоз слизистой оболочки полости рта являются результаты, полученные при бактериологических исследованиях материала на определение содержания грибов рода Candida на дорсальной поверхности языка. По полученным данным, во всех исследуемых возрастных группах пациентов до начала лечения мирамистином грибы рода Candida были выявлены у 100% (50 человек), через 3 нед. - приближались к норме (14% - у 7 чел.), через 3 мес. - отмечены единичные проявления (10% - 5 человек). Данные, полученные через 3 нед. и 3 мес. после курса лечения, свидетельствуют о прогрессирующей динамике лечения мирамистином в комплексе с другими препаратами (см. выше) пациентов с диагнозом кандидоз слизистой оболочки полости рта во всех возрастных группах. По моему мнению, незначительное количество грибов рода Candida на дорсальной поверхности языка у пациентов всех возрастных групп могло быть обусловлено многими факторами, например, ремиссией заболевания, возрастными изменениями организма, особенностями иммунитета, географией проживания,экологией местности и т.д. (см. табл. 4-5 и рис. 6-7).
Заключение
Применение мирамистина в комплексе с медикаментозной терапией кандидоза полости рта в течение 3 мес. уменьшает тяжесть воспалительного процесса и образование зубного налета и обеспечивает стойкий положительный клинический эффект, что подтверждается длительной нормализацией цитологических и микробиологических показателей.
Данные, полученные при проведенном исследовании, ярко свидетельствуют о том, что при лечении кандидоза слизистой оболочки полости рта необходимо воздействовать не только на возбудителя инфекционного процесса, но и на все предрасполагающие факторы заболевания. Терапия, направленная на все звенья патологического процесса, позволяет повысить эффективность лечения и, кроме того, способствует достижению длительного периода ремиссии заболевания.
Читайте также:


