Микозов гладкой кожи лечения йодом
Клиническая микология – это грибковые заболевания и инфекции, передающиеся спорами грибов. Микология изучает строение и появление грибов и грибковых заболеваний, влияние на окружающую среду и на человека. Многие инфекционные заболевания передаются грибами – они невидимы невооруженному глазу человека, но слишком много проблем они доставляют пациентам.
Микозами называют группу заболеваний, вызываемых патогенными или условно-патогенными микроскопическими грибами. Грибы, паразитирующие на коже человека, питаются частицами эпидермиса, роговыми массами ногтевых пластинок, а продукты их жизни - белки - вызывают аллергическую реакцию.
Характеризуется появлением узелков на волосах в подмышечных ямках, или, реже, на волосах усов и бороды или лобка. С клинической точки зрения, заболевание не вызывает опасений, и лечение назначается только из косметических или гигиенических соображений.
Поражение кожи коринебактериями - приводит к появлению на коже в области крупных складок (подмышечных, пахово-бедренных, межпальцевых), в зоне около соска, под молочными железами пятен и очагов шелушения красного, светло-коричневого, кораллово-красного цвета.
Разноцветный или отрубевидный лишай
Вызывается патогенным грибом, поражающим только роговой слой эпидермиса. На коже появляются четко очерченные желтовато-коричневые шелушащиеся пятна и бляшки, которые после загара образуют очаги гипопигментации. Для подтверждения диагноза можно применить пробу с 5 % спиртовой настойкой йода. После смазывания йодом участки разноцветного, отрубевидного лишая приобретают более темную окраску, чем окружающая кожа. Это объясняется тем, что микроорганизм разрушил частично целостность рогового слоя эпидермиса, и йод проник в местах поражения глубже, обусловив большую концентрацию. Заболевание мало заразно. Провоцирующими факторами служат изменения рН кожи, потливость, себорея, нарушения обмена гормонов.
Заболевания, вызванные грибами, которые поражают роговой слой эпидермиса, а также ногти и волосы. К возбудителям относятся более 40 видов грибов - это представители родов Epydermophyton, Microsporium, Trichophyton. Примерно 10 из них наиболее часто вызывают микозы.
Дерматофитии разделяют в зависимости от принципа классификации:
- по пораженной ткани - эпидермомикозы, трихомикозы, онихомикозы;
- по локализации - дерматофития стоп, паховая дерматофития, лица и т. д.
Возраст заболевших также отражается на специфике заболевания.
Дети чаще болеют микозами волосистой части головы; молодые люди - микозами межпальцевых и пахово-бедренных складок; пожилые и старые люди - онихомикозами.
Для правильной ориентировки и выбора тактики лечения при обнаружении кожных высыпаний у пациента необходимо дифференцировать микозы от других поражений кожи. Наиболее общими характерными признаками дерматофитий служат:
- красноватые шелушащиеся пятна с четкими границами - на гладкой коже;
- очаги с обломанными волосами в виде "пеньков" или "черных точек" - на волосистой части головы;
- тусклые, утолщенные с неровными краями ногтевые пластинки желтого, серого, оранжевого, серо-желтого цвета.
Как уже упоминалось, в зависимости от типа поражаемой ткани различают следующие виды дерматофитий:
- эпидермофитии - поражается роговой слой эпидермиса;
- трихофитии - поражаются роговой слой эпидермиса, волосы;
- онихомикозы - поражаются роговые массы ногтей.
Эпидермофития или эпидермомикоз
Проявляется в виде красных шелушащихся пятен или бляшек с четкими границами и приподнятыми краями.
К внутренним, эндогенным, факторам относятся:
- эндокринопатии (особенно сахарный диабет);
- ангиопатии, т. е. сосудистые заболевания, в частности стоп;
Внешними, экзогенными, факторами служат:
- ношение закрытой обуви и одежды;
- высокая влажность, тропический климат;
- контакты с источниками инфекции во время работы;
Дерматофития стоп - характеризуется появлением красноты, т. е. эритемы, шелушения, ороговения кожи, образованием везикул (пузырьков) и пузырей. По клиническим формам, наиболее часто встречающимся в современной практике, различают:
- межпальцевую дерматофитию, симптомами которой являются мацерация, шелушение, отслойка эпидермиса, трещины, мокнутие, краснота, шелушение между пальцами, эрозии, ороговение;
- подошвенную дерматофитию, характеризующуюся шелушением и ороговением подошв, так что верхняя граница очага поражения как бы соответствует краю "подследника", "балетной туфли";
- дисгидротическую дерматофитию, для которой характерно образование везикул и пузырей, содержащих прозрачную жидкость. Более выраженное воспаление по клинической картине напоминает аллергический дерматит. Появление гноя свидетельствует о вторичном присоединении золотистого стафилококка;
- глубокую дерматофитию, которая возникает как осложнение межпальцевой дерматофитии и проявляется высыпаниями, характерными для межпальцевой дерматофитии, распространяющимися на подошву и тыльную поверхность стопы.
Профилактика дерматофитии заключается в соблюдении основных гигиенических правил:
- пользоваться собственной обувью в общественных банях, саунах, бассейнах, фитнесс-клубах, соляриях и пр.;
- после водных процедур хорошо вытирать кожу, а после посещения общественных заведений - обрабатывать стопы противогрибковой мазью, 1-2 % салициловым спиртом или порошком "Борозин", который рекомендуется в качестве эффективного средства для борьбы с неприятным запахом ног, для защиты кожи ног от повреждения и воспаления, как средство профилактики инфекции и грибковых заболеваний и для уменьшения повышенного потоотделения.
Прием внутрь фунгицидных антибиотиков строго по показаниям специалиста-дерматолога.
Дерматофития кистей часто сочетается с дерматофитией стоп. В зависимости от клинических проявлений различают:
- дисгидротическую дерматофитию кистей (папулы, везикулы, пузыри);
- сквамозно-гиперкератозную дерматофитию (четко очерченные шелушащиеся очаги и эритема, ороговение и шелушение в ладонных складках, трещины на ладонях).
При лечении дерматофитии кистей следует учитывать ряд особенностей:
- рецидивы заболевания возникают до тех пор, пока не будет устранен сопутствующий онихомикоз или дерматофития стоп;
- трещины и эрозии служат воротами для бактериальных инфекций;
- наличие толстого рогового слоя эпидермиса на ладонях обусловливает малую эффективность только наружного лечения;
- необходим, как правило, прием внутрь фунгицидных средств.
Паховая дерматофития - подострое или хроническое заболевание с поражением кожи бедер, лобковой и паховой областей (синоним - паховая эпидермофития).
Клиническая картина характеризуется появлением больших шелушащихся очагов - бляшек дугообразной, полициклической формы с четкими границами, эритемы. Цвет бляшек красный, красноватый, желто-коричневый, бурый, по краям бляшек - папулы и пустулы.
Лечение и предотвращение рецидивов возможно только после устранения сопутствующих дерматофитии стоп и онихомикозов.
Встречаются также дерматофития туловища (мелкие или крупные шелушащиеся бляшки с четкими границами на коже туловища) и дерматофития лица (розово-красное пятно или бляшка любого размера с четкими границами, приподнятыми краями и разрешением в центре).
Следует отметить, что группу риска составляют люди, работающие с животными - фермеры, ветеринары, кинологи, работники вивариев и т.д., а также пациенты, длительное время проводившие лечение кортикостероидами.
Болезни, которые возникают при поражении волос грибами Microsporium, Trichophyton. Источником заражения служит человек (больной или носитель), животные и загрязненные спорами грибов предметы обихода.
Пути заражения - контактный и контактно-бытовой (стрижка волос, через головные уборы, спинки кресел в общественных местах и т. д.).
В группе трихомикозов различают:
- дерматофитию волосистой части головы (синонимы "стригущий лишай", трихофития, микроспория);
- дерматофитию бороды и усов (синонимы инфильтративно-нагноительная трихофития лица, паразитарный сикоз).
Лечение трихомикозов очень длительное, комплексное, с обязательным приемом внутрь фунгицидных антибиотиков.
Микроспория - в настоящее время является такой же распространенной грибковой инфекцией среди дерматомикозов, как и онихомикозы. По данным журнала "Дерматология", в России ежегодно регистрируется до 100 000 больных микроспорией. Микроспория очень заразна. Чаще всего страдают дети - вспышки заболеваемости наблюдаются каждую осень, после контакта летом с бездомными животными и больными детьми. Отмечают рост заболеваемости даже среди новорожденных. Взрослые болеют редко, благодаря наличию в волосах ундециленовой кислоты и других органических кислот, а также водно-липидной мантии кожи, которая имеет противогрибковые свойства.
Самая распространенная форма микроспории (90-97 % больных) вызывается зоофильным грибом (Microsporium cavis). Он паразитирует на шерсти котят, редко - собак. Почва является только передаточным звеном, если в нее попали пораженные волосы или чешуйки, возбудитель в ней сохраняет жизнеспособность не более 100 дней. У животных грибковое поражение проявляется в виде участков облысения на морде, ушных раковинах, реже - на лапах. У кошек часто не бывает клинических проявлений заболевания. В качестве методов диагностики используют бактериологический посев, и - самое удобное -люминесцентный анализ. Под лампой Вуда появляется ярко-зеленое или изумрудное свечение пораженного участка в темной комнате. При этом светятся как длинные, так и пушковые волосы.
Инкубационный период микроспории составляет около недели.
Микроспория гладкой кожи характеризуется розовым пятном с четкими границами, которое постепенно увеличивается в размере, по периферии появляются мелкие узелки, пузырьки, корочки в виде валика, а в центральной части происходит разрешение воспалительных явлений - цвет бледнеет, появляется шелушение и в результате очаг на коже приобретает форму кольца (или "кольца в кольце" при антропонозной микроспории). Количество очагов небольшое - 1-3, диаметр составляет от 0,5 до 2-3 см. Места излюбленной локализации - лицо, шея, предплечья, но могут быть и закрытые одеждой участки тела - если животное берут в постель, греют под одеждой и т. д. К редким разновидностям микроспории относят узелковые формы поражения ладоней, подошв, наружных половых органов, ногтевых пластинок по типу онихомикоза.
Микроспория волосистой части головы выявляется чаще всего у детей 5-12 лет и характеризуется появлением на волосистой части головы округлых или овальных 1-2 очагов, в которых на 6-7-й день волосы обламываются на высоте 5-8 мм и выглядят "подстриженными".
Включают грибковые инфекции, при которых поражаются ногти рук и ног. Заболевание ногтей вызывают и разные виды дрожжеподобных грибов (представители естественной микрофлоры человека), плесневые грибы (встречаются повсеместно в окружающей среде) и дерматофиты. Известно около 50 видов возбудителей онихомикозов.
Различают первичный онихомикоз (поражаются здоровые ногти) и вторичный (поражаются больные ногти вследствие травмы, псориаза и т. д.).У ВИЧ-инфицированных больных заболевание приводит к быстрому разрушению ногтя из-за сочетания проксимального, дистально-латерального и белого поверхностного онихомикозов.
Клинические проявления заболевания однотипны и не зависят от возбудителя. Пораженные ногти выглядят одинаково: они утолщаются, имеют серовато-грязный цвет, частично разрушены по свободному краю.
Онихомикозы никогда не проходят самостоятельно!
Лечение онихомикозов включает использование наружных лекарственных форм - лосьонов и лаков - и хирургического удаления ногтей. Средства для наружного лечения эффективны только на ранних стадиях белого поверхностного и дистально-латерального онихомикозов. Применяют их длительно, в течение многих месяцев.
При оценке эффективности лечения врач принимает во внимание данные микроскопии и посевов, т. е. лабораторной диагностики до, во время и после лечения.
Профилактика грибковых заболеваний имеет большое значение в борьбе с онихомикозами: патогенные грибы удивительно стойки во внешней среде. Они приспособились к действию высоких температур, многих средств дезинфекции, годами живут на внутренней поверхности домашней и другой обуви, долгое время сохраняют свои болезнетворные свойства в отшелушившихся чешуйках кожи и частичках разрушенных ногтей, особенно во влажной среде (на мокрых ковриках, настилах бань, душевых и т. д.). Поэтому все предметы личной гигиены должны быть индивидуальными. Исключение не следует делать и для членов семьи. Вы посещаете сауну, тренажерный зал, бассейн, баню? На здоровье! Но возьмите с собой противогрибковые средства (мазь, спрей или порошок) и после водных процедур, тщательно просушив ноги, профилактически обработайте кожу одним из этих средств.
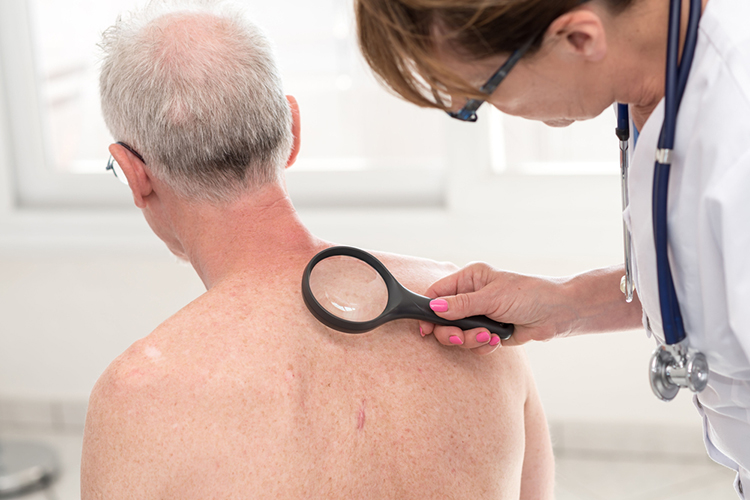
Одним из самых неприятных дерматологических заболеваний является микоз гладкой кожи. Эта группа болезней вызывается инфицированием кожной поверхности различными патогенными грибками. Есть несколько видов микоза гладкой кожи, и все они обладают своими особенностями протекания и терапии.
Почему возникает микоз гладкой кожи?
Возбудителями любых микозов на коже являются патогенные грибки. Больной может заражаться грибком от других людей, домашних или диких животных, предметов обихода. Нередко человек может быть носителем грибка, не подозревая об этом и не имея никаких видимых симптомов. Способствуют развитию кожных микозов:
- гормональные нарушения;
- гормональные всплески у подростков;
- неправильное питание;
- недостаток в организме витаминов;
- сниженный иммунитет;
- продолжительный курс приема антибиотиков, который подавляет нормальную бактериальную микрофлору кожи;
- неблагоприятная экологическая обстановка (радиация, агрессивные химикаты);
- хронические заболевания;
- вредные привычки;
- генетическая предрасположенность;
- заболевания органов ЖКТ;
- повреждения, ожоги кожи;
- трофические язвы;
- сахарный диабет;
- длительный прием стероидных препаратов;
- ВИЧ-носительство и СПИД;
- химиотерапевтическое лечение;
- престарелый возраст.
Заболеванием могут страдать взрослые и дети. Дети болеют чаще вследствие менее развитого иммунитета. Другая возрастная группа риска – пожилые люди. Микоз гладкой кожи хоть раз в жизни проявляется у каждого второго человека.
Кожа – орган, защищающий организм, поэтому повреждение кожи грибком приводит к ослаблению защиты, проникновению в организм различных инфекций. Микоз на коже головы нередко приводит к уничтожению волосяного покрова.
Болезнь возникает не сразу после инфицирования кожи. Латентный период длится от одной до трех недель. Затем болезнь проявляется в острой форме.
При отсутствии лечения грибковые заболевания гладкой кожи переходят в хроническую форму.
Симптомы микоза гладкой кожи
Симптомы микоза гладкой кожи зависят от типа возбудителя. Однако есть и общие симптомы, характерные для разных форм болезни. Это зуд, шелушение кожи, отслаивание кусочков кожи, опрелости, покраснение или изменение цвета кожи (в форме пятен), образование папул. Иногда появляются сыпь, опрелости. Области, пораженные грибком, могут располагаться в различных частях тела, хотя существует ошибочное мнение, что заражению могут подвергаться только стопы. Не всегда возможно отличить грибковое поражение кожи от пиодермии (бактериальной инфекции). Тем не менее, оба заболевания нередко могут сочетаться.
Разновидности кожного микоза
Микозы относятся к различным типам в зависимости от возбудителя. Основные формы возбудителей микоза:
- Histoplasma capsulatum,
- Сandida albicans,
- грибки рода Microsporum,
- Epidermophyton floccosum,
- Malassezia furfur (Pityrosporum ovale),
- Sporotrichum schenckii,
- Exophiala werneckii,
- грибки рода Aspergillus.
Кожные микозы также делятся на глубокие и поверхностные. К первым относятся споротрихоз и хромобластомикоз, ко вторым – кандидоз, дерматомикозы (микроспория и трихофития) и кератомикоз.
Кератомикозы – заболевания, при котором поражается самый верхний, роговой слой кожи. Единственный представитель группы кератомикозов – разноцветный лишай. Также часто встречаются:
- кандидозы, вызываемые грибками рода кандида,
- черный лишай (возбудитель – грибок Exophiala werneckii),
- споротрихоз (возбудитель – грибок рода Sporotrichium),
- себорея (возбудитель Pityrosporum ovale),
- аспергиллёз (возбудитель – грибы рода Aspergillus).
Также существует группа микозов, поражающих кожу стоп (микозы стоп). Эти болезни обычно вызываются дерматофитами.
Глубокие кожные микозы обычно протекают тяжелее поверхностных и вылечить их труднее. К счастью, глубокие микозы встречаются реже поверхностных.
Различные формы кожного микоза в международной классификации болезней МКБ-10 обозначены индексами от В35 до В49.
Микроспория – кожное заболевание, вызываемое грибками Microsporum canis. Другое название заболевания – стригущий лишай. Этой наиболее часто встречающийся вид микоза. Особенно часто страдают от этого заболевания дети. Обычно передача грибка происходит при контакте с домашними животными, чаще всего, молодыми кошками. Могут заразиться микроспорумом и дети, играя на улице. Основные симптомы микроспории – появление на коже круглых или овальных пятен розового или красного оттенков. На периферии пятен образуется кожный валик. Диаметр пятен небольшой – в среднем 2 см (от 0,5 до 3 см). Зуд, как правило, умеренный, может и отсутствовать. Лечение микоза необходимо проводить при помощи наружных антимикотических средств. Также применяется настойка йода (2-5%), серная, серно-салициловая, серно-дегтярная мази.
Также часто микозы вызываются грибками рода трихофитон. Эта разновидность заболевания называется трихофитией. Болезнь, вызываемая видом Trichophyton rubrum, называется руброфитией. Грибки трихофитон могут передаваться как другими людьми, так и животными. Заражение может происходить при тесном контакте между людьми или через предметы обихода, маникюрные принадлежности и т.д. Среди животных переносчиками микоза являются грызуны и рогатый скот. Заразиться этим вариантом грибка люди могут во время работ в поле, на ферме, в саду, огороде, и т.д. Инкубационный период для разных видов трихофитов может составлять от недели до 2 месяцев.
Симптомы трихофитии имеют свои отличительные черты. Трихофития может возникать на любом участке кожного покрова. Но чаще всего страдает лицо, шея, грудь, предплечья, кожа стоп. При хронической форме также могут затрагиваться ягодицы, коленные суставы, тыльная сторона кистей. На коже появляются отечные красновато-синюшные круглые или овальные пятна с четкими очертаниями. Пятна могут быть отделены от здоровых кожных покровов красным валиком. Пятна при трихофитии крупнее, чем при микроспории. Также наблюдается шелушение, затрагиваются пушковые волосы.
При хронической форме микоза четких очертаний может и не быть, валик вокруг пятен отсутствует. Хронической трихотифией чаще страдают женщины. Обычно хронический тип заболевания развивается из невылеченной трихофитии в детском возрасте. При хронической трихофитии поражается кожа голеней, ягодиц, предплечий, локтей. Реже болезнь затрагивает лицо и туловище. Методика лечения трихофитии аналогична методике лечения микроспории.
Разновидность микоза, поражающая преимущественно кожные складки в паху. Возбудитель – Epidermophyton floccosum. Инфекция может выходить далеко за переделы паха, поражая кожу бедер, мошонку, промежность. Также могут быть инфицированы подколенные и локтевые ямки, складки под молочными железами у женщин. Реже поражаются прочие участки кожного покрова, в том числе, и волосистая часть головы. Внешними симптомами болезни являются круглые розовые пятна с резко очерченными границами. Уменьшение воспаления сопровождается шелушением. Ощущается сильный зуд.
Лечение микоза проводится при помощи фунгицидных средств. Применяется также борная кислота (1-2%), мази со стероидными препаратами, системные антигистаминные таблетки. При вторичной бактериальной инфекции применяются мази с антибактериальными компонентами (Акридерм, Пимафукорт).
Разноцветный (пестрый или отрубевидный) лишай – одна из часто встречающихся форм микоза, вызываемая грибком Malassezia furfur. Этот дрожжевой грибок может постоянно обитать на коже у здоровых людей, а заболевание вызывает только при благоприятных для него обстоятельствах. Факторы, способствующие развитию разноцветного лишая:
- повышенная потливость,
- изменения химического состава пота,
- заболевания ЖКТ,
- эндокринные нарушения,
- иммунная недостаточность.
Основными симптомами разноцветного лишая являются небольшие пятна на коже. Располагаться они могут на различных участках тела, но чаще всего на груди, шее, животе, спине. Реже поражаются конечности, голова.
Начинается разноцветный лишай с появления крохотных желтоватых пятен, расположенных возле фолликулов. Затем пятна увеличиваются до размера в 1 см, становятся резко очерченными. Пятна могут быть не только желтоватыми, но и бледно-кремовыми, бурыми. После воздействия солнечного света пятна могут становиться белыми. Именно из-за этих разноцветных пятен, характерных для микоза, он и получил свое название. Пятна могут сливаться, образуя обширные очаги (шириной 10-15 см). На поверхности пятен образуются чешуйки, напоминающие хлопья отрубей. Наблюдается шелушение.
Лечат разноцветный лишай производными имидазола и триазола. Применяются также системные противогрибковые препараты – кетоконазол (200 мг в день в течение 2 недель), итраконазол (200 мг в день в течение недели). Наносят на кожу также кератолитические средства (салициловый спирт). Фунгицидные наружные средства применяются 2 раза в день, курс лечения – 2-3 недели.
Вызывается дрожжеподобными грибками кандида. Они в норме могут обнаруживаться и у здорового человека. Триггерами микоза могут быть:
- эндокринные заболевания;
- сахарный диабет;
- лечение антибиотиками, лекарствами, подавляющими иммунитет;
- ослабленный иммунитет;
- частое увлажнение кожных покровов.
Часто болеют кандидозом дети (в основном грудного возраста).
Кандидоз чаще всего развивается в кожных складках (мелких и крупных). Например, это складки между пальцами рук, ягодицами, пахово-бедренные складки, складки под молочными железами у женщин и т.д. Однако кандидоз может появляться и на совершенно гладкой коже, прежде всего, рядом со складками. Особенно часто это происходит в тех случаях, когда организм ослаблен тяжелыми соматическими заболеваниями. Также подвержены болезни груднички. Грибок может попасть на гладкую кожу и со слизистых оболочек.
- гиперемия;
- мацерация;
- шелушение;
- образование пузырьков на коже;
- зуд, жжение, болезненность;
Область на коже, пораженная грибком, подвергается сильной эрозии. Эрозии имеют малиновый цвет, а также могут принимать синеватый или фиолетовый оттенок. Поверхность эрозий обычно блестит. Вокруг эрозий наблюдается ободок, образованный отслаивающимся эпидермисом. Рядом с эрозиями на здоровой коже также можно заметить отдельные высыпания или пузырьки.
Терапии легче поддаются кандидозы, вызванные приемом антибиотиков. В некоторых случаях для избавления от симптомов достаточно прекращения приема данного вида лекарств. В остальных случаях необходимы фунгицидные препараты. В тяжелых случаях могут назначаться флуконазол, натамицин, итроконазол, нистатин внутрь. Также необходимо соблюдение диеты, уменьшающей потребление углеводов и богатой белками, прием витаминов В2, В6, С, PP.
Микоз кожи: лечение, препараты
При первых симптомах микоза необходимо обращаться к дерматологу. Лечение микозов проводиться в домашних условиях методами терапии.

Фото: paulynn / Shutterstock.com
Основные направления терапии:
- прием системных препаратов внутрь (в таблетках и капсулах);
- нанесение на кожные покровы местных препаратов – спреев, гелей, мазей, кремов;
- народные средства.
Также в некоторых случаях врач назначает диету, прием минерально-витаминных комплексов. Все виды лечения могут дополнять друг друга.
Тем не менее, основной тип лекарств для терапии кожных микозов – местные средства. Обычные антибиотики или антисептики для лечения микозов не подойдут, необходимы специальные фунгицидные средства. Этот класс средств не относится к антибиотикам, более того, при микозах антибиотики часто могут быть противопоказаны. Фунгицидные препараты выпускаются в виде кремов, гелей, лосьонов и мазей, содержащих:
- итраконазол,
- миконазол,
- нистатин,
- эконазол,
- кетоконазол,
- клотримазол,
- натамицин,
- нафтифин,
- тербинафин.
Фунгицидные лекарственные средства по химической структуре относятся к следующим группам:
- производные имидазола (клотримазол, кетоконазол, миконазол, эконазол),
- производные триазола (флуконазол, итраконазол),
- производные аллиламина (тербинафин, нафтифин),
- средства полиенового ряда (нистатин, натамицин).
На рынке немало торговых марок мазей, содержащих эти противогрибковые компоненты. Нередко врач указывает необходимый компонент и его дозировку, чтобы больной мог самостоятельно подобрать в аптеке лекарство, соответствующее его финансовым возможностям. Противогрибковые мази обычно необходимо наносить на пораженную кожу два раза в день. Курс лечения мазями индивидуален и может продолжаться несколько месяцев.
Противогрибковыми спреями рекомендуется орошать кожу стоп в целях профилактики, при посещении мест общего пользования – спортзалов, душевых, и т.д., а также обрабатывать ими обувь.
Для борьбы с сопровождающей микозы бактериальной инфекцией пораженные области на коже также рекомендуется смазывать раствором йода или серно-салициловой мазью, борной кислотой. Используются также кератолитические средства – салициловая, бензойная, борная, молочная кислоты, серная и дегтярная мази. Кератолитические средства способствуют скорейшему отшелушиванию верхнего кожного слоя и его регенерации. Пораженные пушковые волосы на коже удаляются.
Помимо мазей врач также может назначить таблетки с антимикотическими компонентами. Чаще всего они содержат флуконазол, итраконазол, тербинафин, гризеофульвин. Также, если грибковая инфекция осложнена проявлениями аллергии, назначают антигистаминные средства.
При назначении нужных средств и их дозировки врач учитывает следующие факторы:
- вид возбудителя,
- обширность и интенсивность инфекционного процесса,
- тяжесть заболевания,
- возможная непереносимость лекарства,
- состояние иммунной системы,
- наличие хронических заболеваний.
При беременности и лактации разрешены далеко не все антимикотические средства.
Длительность лечения может различаться в зависимости от возбудителя. В среднем курс лечения длится 2-3 недели. Однако, даже если симптомы микоза уменьшаются, бросать лечение не стоит еще как минимум на протяжении недели.
В период лечения необходимо тщательное обеззараживание одежды, постельного белья. Обследование необходимо пройти также родственникам больного.
Большинство кожных микозов имеет благоприятный прогноз и успешно излечивается. Тем не менее, заболевание значительно ухудшает качество жизни.
Важно не запускать заболевание и начинать лечение микозов при первых симптомах патологии. Правильное лечение и соблюдение предписаний врача поможет быстро избавиться от заболевания.
- КЛЮЧЕВЫЕ СЛОВА: Ламизил, ирритантный дерматит, микроспория
Микроспория – зооантропонозный антропургический микоз кожи, волос, а иногда и ногтей, обусловленный различными видами грибов рода Microsporum, с контактным механизмом передачи возбудителя.
Венгерский ученый D. Gruby в 1843 г. впервые описал грибы Microsporum, позднее французский дерматолог и миколог R. Sabouraud связал обнаружение микромицетов с развитием определенной клинической картины заболевания. Микроспория занимает второе место по распространенности среди заболеваний микотической этиологии у человека, уступая только микозам стоп [2].
Заражение антропофильными грибами происходит при непосредственном контакте либо опосредованно, через предметы обихода. В настоящее время антропонозная микроспория встречается гораздо реже, чем зоонозная, преимущественно в азиатской части России и в Сибири [5, 6].
Основными источниками заражения людей зоофильными грибами являются кошки, и особенно котята, поскольку последние, с одной стороны, более подвержены заболеванию вследствие несовершенства иммунной системы и относительно сильно развитого нежного подшерстка – питательной среды для микроспорумов, с другой стороны, дети чаще контактируют и играют с котятами, чем со взрослыми кошками. До 80% всех случаев заражения происходит при непосредственном контакте [3]. Основной контингент – дети в возрасте 6–14 лет. Взрослые составляют 9–18% больных, но такое соотношение существовало не всегда: в 1970–1980-х годах доля взрослых среди больных микроспорией была всего 3–5% [3, 7].
Антропофильные возбудители (M. ferrugineum и M. audouinii) передаются непосредственно от человека к человеку или через предметы обихода. Микоз, вызванный M. canis, чаще всего передается от животных, реже – от человека к человеку или через предметы быта [3, 4].
Начальные проявления антропонозной микроспории гладкой кожи имеют сходство с признаками поверхностной трихофитии. Очаги с четкими границами, часто сливаются в фигуры причудливых очертаний. В очагах первичными элементами могут быть пузырьки или узелки (в зависимости от реактивности организма и формирования аллергии), вторичными – корочки. Чаще наблюдаются 1–2 крупных очага, в классическом варианте – в форме iris.
При зоонозной микроспории гладкой кожи очаги мелкие, чаще множественные, с тенденцией к слиянию, размером 1–2 см, визуально трудно отличимые от очагов при поверхностной трихофитии, хотя при микроспории очагов обычно больше; чаще поражаются брови и ресницы, пушковые волосы вовлекаются в процесс в 80–90% случаев. Часто регистрируются микроспориды – аллергические высыпания в виде эритематозно-сквамозных или лихеноидных узелков, редко – с нарушением общего состояния, повышением температуры [2, 6].
С середины 1990-х гг. возросла встречаемость инфильтративно-нагноительной микроспории, иногда вплоть до формирования kerion Celsii; чаще встречаются везикулезные высыпания в очагах (свидетельство выраженной аллергии на грибы). Такие формы микроспории при локализации на волосистой части головы нередко сопровождаются реакцией лимфоузлов.
Для лечения микроспории гладкой кожи без поражения пушковых волос обычно требуется до 12 дней (исключая контроль излеченности, на который уходит еще 15 дней), микроспории с поражением пушковых волос и многоочаговой микроспории – 20 дней, микроспории с поражением волосистой части головы – 30 дней (при условии системной гризеофульвинотерапии, поскольку без таковой лечение микроспории волосистой части головы затягивается на 4–6 месяцев).
До настоящего времени считалось, что наилучшей методикой лечения микроспории гладкой кожи без поражения пушковых волос является сочетанное применение 2% йодной настойки и противогрибковых мазей: серно-салицилово-дегтярной, клотримазола (Кандид), бифоназола (Микоспор), циклопироксоламина (Батрафен). Препараты кетоконазола (Низорал) и тербинафина хорошо действуют при микозах, вызванных грибами рода Тrichophyton, но при микроспории не столь активны при системном применении [11, 12], в отличие от наружного, при котором тербинафин создает фунгицидные концентрации [13, 14].
Основным осложнением наружной терапии является так называемый ирритантный дерматит – раздражение кожи, вызываемое йодом, дегтем и другими противогрибковыми препаратами, поэтому постоянно ведется поиск новых наружных препаратов, лишенных раздражающего действия. Одним из таких препаратов является Ламизил спрей, 1% препарат тербинафина. Ламизил® – оригинальный препарат тербинафина.
Фунгицидное действие тербинафина на дерматомицеты, как известно, обусловлено накоплением сквалена вследствие блокирования ферментного каскада на этапе синтеза эргостерола клеточной стенки [12, 15].
Препарат обладает широким спектром действия на патогенные грибы: дерматомицеты, плесневые грибы, грибы рода Malassezia, а также грибы рода Candida (для лечения которых препаратами выбора являются азолы).
Обращают на себя внимание особенности фармакокинетики тербинафина: быстрое накопление во всех слоях эпидермиса в фунгицидной концентрации после однократного нанесения. Быстрое формирование фунгицидной концентрации вообще характерно для всех лекарственных форм тербинафина (крем, дерм-гель, спрей).
0,003 мкг/мл, для микроспорумов – 0,01 мкг/мл [11, 13].
Еще очень важное свойство наружных препаратов тербинафина – после окончания курса лечения фунгицидная концентрация в коже сохраняется до 10 дней.
При дерматомикозе гладкой кожи, обусловленном Trichophyton rubrum, а также при экссудативном микозе стоп курс лечения достаточно короткий – 2 недели (2 раза в день), его эффективность подтверждается лабораторными тестами [11].
При наружном применении препарат оказывает помимо фунгицидного противовоспалительное и антибактериальное действие; спрей 1% Ламизил® оказывает также охлаждающее, подсушивающее, противозудное действие [16].
Спрей 1% Ламизил® показан при микозах стоп и кистей (особенно с экссудативным компонентом), микозах гладкой кожи, отрубевидном (разноцветном) лишае, микозах крупных складок, микроспории и трихофитии волосистой части головы (в составе комбинированной терапии).
Под нашим наблюдением находилось 12 больных, 10 больных с распространенной микроспорией гладкой кожи (более 5 очагов), 2 больных с микроспорией волосистой кожи подбородка (юноши 16 лет) и лобка (девушка 14 лет). Возраст больных составил от 12 до 16 лет.
У 5 из 12 больных кожный процесс характеризовался как очень распространенный, с количеством очагов 12–16, с локализацией в области спины, груди, предплечий и плеч. У 4 больных процесс характеризовался как распространенный, был представлен 7–8 очагами, с локализацией на коже живота и бедер. Еще у 3 больных процесс носил ограниченный характер с количеством очагов 3–5, но среди этих больных были 2 пациента с поражением волосистой кожи подбородка (рис. 2) и лобка.
Поражение волосистой кожи головы у одного юноши было представлено диффузным мелкопластинчатым шелушением на слабоэритематозном фоне, без формирования периферического валика, и такая форма микроспории была охарактеризована нами как себорейная. В лучах лампы Вуда наблюдалось интенсивное свечение пораженных длинных волос (рис. 3).
На гладкой коже у 7 больных из 12 в лучах лампы Вуда определялось свечение пушковых волос.
Спрей 1% Ламизил® назначали 5 больным по комбинированной методике: утром наносился Ламизил спрей, вечером втирали крем Экзодерил.
Еще 5 больным спрей 1% Ламизил® назначали 2 раза в день, утром и вечером. В эту группу вошли 2 мальчика и 3 девочки с распространенной микроспорией в области шеи и груди и развитым покровом из пушковых волос.
У 2 больных с поражением волосистой кожи подбородка и лобка двухразовое применение спрея 1% Ламизил® сочеталось с назначением итраконазола внутрь по 200 мг 1 раз в день в течение 21 дня. Спрей 1% Ламизил® у этих двух больных применялся 2 раза в день на протяжении 14 дней, после чего лечение было продолжено с помощью крема, содержащего бифоназол.
Эффективность терапии у больных микроспорией оценивали по следующим критериям: разрешение воспалительных явлений, прекращение образования экссудативных корко-чешуек, отсутствие свечения в очагах, разрешение периферического валика, отсутствие элементов патогенных грибов в соскобах, определяемое троекратно в соответствии с Инструкциями по лечению и профилактике микроспории МЗ и СР РФ.
В первые три дня применения спрея 1% Ламизил® четверо из 12 больных отмечали ощущение пощипывания, в том числе двое больных с экссудативной формой микоза. В дальнейшем эти ощущения исчезли. К 5-му дню терапии спреем 1% Ламизил® наблюдалось уменьшение выраженности экссудации в очагах.
Отчетливо выраженная тенденция к разрешению очагов на гладкой коже без поражения пушковых волос была отмечена к 7-му дню лечения в обеих группах (рис. 4). К 12-му дню терапии практически разрешалась гиперемия в очагах, уплощался и исчезал периферический валик (рис. 4).
Сроки исчезновения свечения пораженных волос в группах с сочетанным применением спрея 1% Ламизил® и крема Экзодерил и в группах с двухразовым применением спрея 1% Ламизил® существенно не отличались и составили 9–12 дней.
В первой группе больных, получавших утром спрей 1% Ламизил®, а вечером крем Экзодерил, у пациентов с экссудативной формой наблюдалось более быстрое, на 1–2 дня раньше, отхождение и разрешение корко-чешуек. Вместе с тем разрешение инфильтративных элементов, папулезного периферического валика шло более быстро, также в среднем на 1–2 дня, во второй группе с применением спрея 1% Ламизил® 2 раза в день.
Эффективность лечения тербинафином больных микроспорией гладкой кожи, в том числе с поражением пушковых волос, была неоднократно продемонстрирована во многих рандомизированных исследованиях. Наш опыт также может служить примером эффективности препаратов тербинафина.
Лекарственная форма спрей 1% Ламизил® удобна для лечения распространенных микозов с большой областью поражения. При этом достигается как противогрибковый эффект, так и воздействие на другие компоненты патологического процесса (устранение или уменьшение зуда, разрешение инфильтрации и шелушения).
Отличительной и очень ценной особенностью лекарственной формы спрея 1% Ламизил® является очень хорошее проникновение действующего вещества в роговые структуры и даже в пушковые волосы при практически полном отсутствии поступления его в системный кровоток.
При множественных очагах целесообразно назначить системную терапию гризеофульвином, но на более короткий срок, чем при микроспории волосистой части головы, – 2–3 недели [17].
Читайте также:


