Микоз половых губ женщин
Поражения и болезни вульвы многообразны. К ним относят дематозы: атопический дерматит, атрофические изменения на фоне гипоэстрогенного состояния, нейродермит, аллергический контактный дерматит, интертриго (механический дерматоз), псориаз, склерозирующий лишай, красный плоский лишай и другие; кисты вульвы, вестибулярный папилломатоз, доброкачественные опухоли вульвы, системные болезни, инфекции вульвы и другие. Все перечисленные заболевания сопровождаются гиперемией (покраснение) и зудом, жжением, но поставить правильный диагноз возможно только при осмотре у врача и иногда использовании дополнительного метода – вульвоскопии.
Лечение и осмотр дерматозов включают в себя консультацию двух специалистов – врача акушер-гинеколога и врача дерматолога.
Рассмотрим каждое заболевание в отдельности.
Атопический дерматит вульвы
Атрофические изменения на фоне гипоэстрогенного состояния
Контактный дерматит вульвы
Аллергический контактный дерматит вульвы
Интертригинозный дерматит вульвы
Склероатрофичесский лишай вульвы
Красный плоский лишай вульвы
Доброкачественные опухоли вульвы
Атопический дерматит вульвы
– это самый частый вид дерматита. Страдает около 20% населения. Обычно возникает у девочек раннего возраста, имеющих отегощенную каким – либо атопическим расстройством (бронхиальной астмой, аллергическими реакциями, сенной лихорадкой, крапивницей) наследственность или страдающим им. Атопический дерматит склонен к рецидивам и сопровождается сильным зудом.
Заболевание стало понятным недавно, когда у страдающих ею обнаружили наследственный дефект ороговения, повышающий проницаемость эпидермиса и приводящий к его сухости. В мелкие трещины пересохшего эпидермиса легко проникают аллергены, раздражающие вещества и патогенные микроорганизмы. Мыло или гигиенические средства, усиливая повреждение барьерной функции эпидермиса, способствуют проникновению в его дефекты других раздражающих веществ и аллергенов. Атопический дерматит возникает в результате сложного взаимодействия радражающих и аллергенных химических веществ или лекарственных средств на фоне наследственного иммунодефицитного состояния, в части случаев на фоне наследственного дефекта барьерной функции эпидермиса, инфекции кожи, грибковые, бактериальные, протозойные или вирусные, приводят к обострениям атопического дерматита за счет прямого действия и дополнительной аллергизации. Наиболее часто вызывает и поддерживает обострения атопического дерматита Staphylococcus aureus.
В лечении в первую очередь необходимо устранить причины и пусковые факторы дерматита.
Нейродермит вульвы
Изменения кожи происходят такие же, как и при атопическом дерматите, но важными пусковыми механизмами является психическое перенапряжение. Самый характерный симптом нейродермита вульвы является упорный зуд, часто на протяжении многих лет, усиливающийся в тепле, во время менструации и под воздействием стрессовых факторов. Расчесывание носит привычный, почти навязчивый характер. Кожа вульвы утолщается, становится более или менее пигментированной, процесс постоянно распространяется на паховые складки и бедро.
Лечение многогранно и сложно. Наблюдаются частые рецидивы.
Атрофические изменения на фоне гипоэстрогенного состояния
сопровождаются падением уровня гормона эстрогена в крови, вследствие наступления естественной менопаузы и других состояний: удаление яичников, резецирование яичников, дисфункция яичников, применение антиэстрогенов, избирательное подавление эстрогенных рецепторов.
До менархе ( становления менструального цикла, половое созревание) и в период вскармливания грудью уровень эстрогенов относительно низок. Это приводит к истончению и сухости эпителия вульвы и влагалища с ослаблением его барьерной функции, предрасполагающим к раздражению и инфекции.
Атрофический вульвовагинит, так называется данное заболевание, сопровождается симптомами, как жжение и зуд, болезненность вульвы, затруднения при мочеиспускании ,связанное с учащением и болезненностью, появление боли во время полового акта. Эпителий вульвы и влагалища истончается и становится бледным. Иногда отмечается сужение входа во влагалище, трещины и кровоизлияния. В тяжелых случаях появляются обильные выделения с неприятным запахом.
Лечение включает в себя гормональную терапию и при присоединении вторичной инфекции антибактериальную.
Контактный дерматит вульвы
— это воспаление кожи, вызванное экзогенным раздражающим веществом. Важно отличить простой контактный дерматит от аллергического дерматита. И тот, и другой может иметь острое, подострое и хроническое течение.
Возникает контактный дерматит вульвы в результате постоянного прямого, не связанного с иммунными механизмами химического или физического повреждения кожи. Причины его многообразны, например, воздействие мочи, испражнений. Предрасполагает к нему низкий уровень эстрогенов, сопутствующие заболевания кожи, инфекция, травма – все, что ослабляет барьерную функцию эпителия и делает кожу более чувствительной к повреждающим воздействиям. Однако, повторный контакт с химическими средствами приводит к развитию истинного аллергического контактного дерматита.
Контактный дерматит вульвы – заболевание очень распространенное. Беспокоит повышенная чувствительность кожи, зуд и жжение вульвы. Больные нередко прибегают к самолечению противогрибковыми препаратами, противозудным или анестезирующими мазями, накладывая их уже на воспаленную кожу, а медицинские работники, к которым обращаются данные пациенты, уже затрудняются установить причину контактного дерматита. Поэтому обращаться к врачу следует при первых появившихся беспокойствах, чтобы врач мог выявить причину и назначить правильное лечение. Итак, самые частые причины простого контактного дерматита вульвы: мыло и его заменители, недержание мочи и кала, потливость, выделения из влагалища, раздражение прокладками и нижним бельем.
Лечение поэтапное, с исключением причины заболевания.
Аллергический контактный дерматит вульвы
представляет собой выраженную аллергическую реакцию на небольшие количества какого-либо химического вещества.
Аллергичекий контактный дерматит вульвы как правило начинается остро, в отличии простого контактного дерматита. Зуд и жжение возникают внезапно. Иногда больная сама указывает причину. Зуд может сочетаться с жжением. Причиной может служить какой-либо радражающий фактор: высокощелочные или сильно ароматизированные сорта мыла и его заменители, сильно ароматизированные прокладки и другие аллергены, перечень возможных аллергенов весьма велик. Нередко к моменту обращения заболевание принимает подострую или хроническую фазу течения. Тяжелая острая воспалительная реакция сопровождается гиперемией (покраснением), образованием везикул (пузырьков), и даже пузырей, мокнутием (влажность), расчесами с кровянистыми или желтыми корками, иногда присоединяется вторичная инфекция.
Лечение основывается на разных методах, но в первую очередь исключение главного –аллергена, в ином случае оно безуспешно.
Интертригинозный дерматит вульвы
— это воспаление кожи в складках, вызванное трением, воздействием тепла, потливостью, скоплением влагой под одеждой. Заболевание особо распространенное у женщин с глубокими кожными складками.
Для такого дерматита характерны в бедренно – половых и паховых складках, и нависающей складке внизу живота, и на коже под молочными железами повышенная чувствительность кожи, жжение, выраженный в той или иной степени неприятный запах. Кожа во всех этих складках подвергается постоянному трению. Нельзя данный вид дерматита путать с псориазом, склероатрофическим лишаем, доброкачественной семейной пузырчаткой. Лечение комплексное, при присоединении вторичной инфекции показана и антибактериальная терапия.
Псориаз вульвы
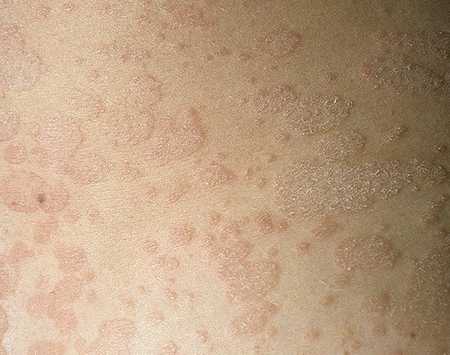
Хронический наследственно обусловленный дерматоз, для которого характерны красноватые папулы и бляшки, покрытые плотно прикрепленными серебристо-белыми чешуйками. Псориазом страдает 2% населения. Поражение вульвы при нем наблюдается нередко, но во многих случаях остается нераспознанным, так как больные и врачи не замечают его. Обращаясь к дерматологам, больные не предъявляют соответствующих жалоб.
Провокатором псориаза вульвы являются мелкие травмы (трение, расчесы), инфекции (бактериальная или грибковая), химические раздражители (косметические средства), некоторые лекарственные препараты. Психическое перенапряжение ослабляет барьерную функцию эпидермиса (кожи). Высыпания псориаза на месте расчесов вследствие зуда, сопровождающего депрессию и тревогу. Способствует проявлению псориаза и колебанию уровня гормонов. Наиболее часто псориаз вульвы возникает в периоде полового созревания и в менопаузе. Провоцирует его развитие употребления алкоголя и курение. Высыпаниям псориаза вульвы способствует в основном травматизация кожи. Основное беспокойство при псориазе это зуд той или иной интенсивности. Он приводит к расчесам, которые в свою очередь приводят к жжению и боли.
Лечение псориаза вульвы сложно и состоит из местной терапии и системной.
Склероатрофичесский лишай вульвы
Один из хронических воспалительных дерматозов, наиболее часто поражающих вульву.
Для него характерно, в том числе и на вульве истончение и депигментация кожи и образование рубцов, беспокойство на зуд, жжение, реже боль. Склероатрофический лишай приводит к деформации вульвы и обусловленным его функциональным нарушениям. Распространенность данного заболевания неизвестна, так как заболевание не всегда сопровождается жалобами, вследствие чего часть больных к врачам не обращается. Склероатрофический лишай встречается в любом возрасте , от 6 месяцев до глубокой старости, но преимущественно между 40 и 70 годами. Причины и развитие обусловлено множеством факторов: наследственных, относящихся к клеточному иммунитету (Т и В-лимфоциты) и аутоиммунных, гормональных, инфекционных, местных. Отмечена его связь с определенными антигенами HLA II класса, антителами к некоторым тканевым антигенам и аутоиммунными расстройствами. Роль гормональных факторов подтверждается тем, что заболевание чаще начинается на фоне дефицита эстрогенов – в детстве или постменопаузе. Предполагается, но не доказаны расстройства метаболизма андрогенов. Однако этиологическая роль гормонов пока не доказана. Развитие склероатрофического лишая связывают и с патогенными микроорганизмами, особенно спирохетой Borrelia burgdorferi, но истинным возбудителем заболевания она, по – видимому не является. Не подтверждена роль и других микроорганизмов. Однако сомнений в важном значении местных воздействий, от расчесов до радиоактивного облучения, как пусковых факторов нет. Клиническая картина разнообразна. Типичные жалобы на зуд или его сочетание с саднящей болью, повышенной чувствительностью кожи, затруднение мочеиспускания, связанное с учащением и болезненностью, появление боли во время полового акта.
В 20% случаев очаги склероатрофического лишая имеются на других участках кожи, обычно на шее, в подмышечных областях, на молочных железах. Слизистая влагалища не поражается. Изредка наблюдается поражение слизистой рта.
Лечение включает местную и общую терапии.
Красный плоский лишай вульвы
относительно распространенный дерматоз и мукозит (воспалительный процесс полости рта), опосредованный механизмами клеточного иммунитета. Обычно поражается кожа и слизистая полости рта, в 25% случаев только слизистые. Поражению слизистой рта у женщин в 57% случаев сопутствует поражение вульвы и влагалища. Истинная распространенность неизвестна, так как он нередко остается недиагностированным. Даже у больных с поражением слизистой рта и кожи половые органы осматривают не всегда. Синонимы: эрозивный красный плоский лишай, десквамативный воспалительный вагинит, вульвовагинально – десневой синдром.
Причины красного плоского лишая неизвестны, но многие данные четко указывают на его аутоиммунную природу, опосредованную механизмами клеточного иммунитета. По последним данным, возможно, имеется связь между антигеном DQB1*0201 системы HLA и красным плоским лишаем вульвы, влагалища и десен. Обнаруживается распространенное повреждение зоны базальной мембраны эпидермиса, по-видимому, аутоиммунной природы.
- Классический – зудящие многоугольные папулы и бляшки на запястьях и лодыжках, на лобке и половых губах, но не сопровождаются атрофией и образованием рубцов;
- Вульвовагинально – десневой синдром – эрозивное поражение слизистых рта, вульвы, конъюктивы и пищевода с атрофией и образованием рубцов.
Повреждения могут быть и на волосистой части головы, и на ногтях, глазах, слизистых рта, носа, пищевода, гортани, мочевого пузыря, заднего прохода. В большинстве случаев заболевание развивается в возрасте 30-60 лет и сопровождается разнообразными жалобами. Наиболее распространенные из них: болезненность при дотрагивании и боль, и зуд по отдельности и в сочетании. Однако жалобы, даже при характерных изменениях бывают не всегда. Иногда может присоединяться зуд, который проявляется по-разному в зависимости от формы.
Лечение включает местную и общую системные терапии.
Кисты вульвы
На вульве можно иногда обнаружить кисты разных размеров и разного происхождения, которые появляются в результате воспаления или травмы.
Кисты бартолиновых желез можно увидеть невооруженным взглядом.
Клиническая картина воспалительного процесса бартолиновой железы и ее выводного протока находится в зависимости от анатомического строения. Бартолиновая железа находится глубоко в толще мышц промежности. Из нее выходит несколько мелких выводных протоков, сливающихся в ампулу, из которой выходит затем главный выводной проток большой длины, но суживающийся по направлению к своему наружному отверстию. Выводной проток железы поражается чаще, чем сама она. К заболеваниям бартолиновой железы и ее протока – бартолинитам – относятся: каналикулит, абсцесс бартолиниевой железы, киста бартолиниевой железы, редко эндометриоз.
По всей поверхности половых губ, чаще между зоной оволосения и малыми губами, наблюдаются небольшие сальные ретенционные кисты. Они содержат желтоватое содержимое. Беспокоит как правило только зуд. Часто при осмотре в кольпоскоп обнаруживаются мелкие эрозивные поверхности. Иногда кисты встречаются больших размеров.
Лечение консервативное, в запущенных случаях оперативное.
Вестибулярный папилломатоз
Представляет собой собирательный термин, в клиническом отношении включающий типичные мелкие острые кондиломы, обусловленные папилломавирусной инфекцией и микропапилломы (псевдокандиломы), ассоциация которых с папилломавирусной инфекцией отсутствует.
Часто бывает бессимптомным, обнаруживается случайно, хотя иногда сопровождается белями, болями и жжением вульвы, проявлением боли во время полового акта.
Лечение назначается при беспокойствах. В зависимости от ситуации иногда требуется биопсия с последующим хирургическим лечением. Подход индивидуальный. Основная тактика при данном заболевании наблюдение у врача гинеколога.
Доброкачественные опухоли вульвы
Опухоли вульвы разнообразны, требуют хирургического лечения с последующим гистологическим исследованием.
Системные болезни
Наиболее выраженные изменения на вульве наблюдаются при болезни Бехчета и болезни Крона.
Инфекции вульвы
Это различные воспалительные заболевания, симптомы и кольпоскопическая картина которых зависит от вида возбудителя.
К инфекциям вульвы относят генитальный герпес, хламидиоз, уреаплазмоз, кондиломы, контагиозный моллюск, микозы, чесотка, энтеробиоз, педикулез, фурункулез, донованоз, сифилис, туберкулез, венерическая гранулема, вирус папилломы человека.
Микоз (грибок) – особо распространенное инфекционное заболевание, провоцируемое заражением организма болезнетворными микроорганизмами грибковой природы. По подсчетам данных в природе существуют более 50 000 видов грибковых микроорганизмов. Из них порядка 200 видов представляют серьезную угрозу для здоровья человека. По всему миру грибок стоит на первом месте среди инфекционных заболеваний.
Грибковые заболевания характеризуются высокой контагиозной степенью (заразностью), провоцируются на фоне иммунодефицитных состояний и могут поражать кожу, ЦНС, глаза, уши, волосы, ногти, внутренние органы и слизистые оболочки. В запущенной стадии микозы могут привести к поражению всего организма.
Симптомы
- сыпь;
- покраснение кожи;
- кожный зуд и жжение;
- трещины;
- пятна на коже;
- язвы;
- шелушение;
- воспаления на коже;
- водянистые пузырьки;
- гнойнички;
- опрелости;
- обильное выпадение волос;
- перхоть;
- отслоение ногтевой пластины, желтый налет на ногтях или искривление ногтевой пластины;
- изменения структуры или утолщение кожного покрова;
- выделения из половых органов;
- белый налет на половых органах;
- боль и резь при мочеиспускании.
На человеческом теле нет такого места, где бы не мог поселиться грибок. Большинство грибковых микроорганизмов относятся к естественной микрофлоре человеческого организма и благотворно влияют на него, при условии хорошей работы иммунной системы. Такие виды называются условно-патогенные. Но некоторые виды, относящиеся к патогенным, могут нанести значительный вред человеческому здоровью.
КЛАССИФИКАЦИЯ ГРИБКОВЫХ ИНФЕКЦИЙ
Грибок рода Кандида (Candida) относится к условно-патогенным микроорганизмам. Пока иммунитет работает бесперебойно, то организм контролирует процесс размножения дрожжевых грибов. Как только иммунная система ухудшается, грибок разрастается и начинаются проблемы со здоровьем. Поражает половые органы, кожу, ногти и внутренние органы.
Возбудители - грибы рода Микроспорум (Microsporum), Трихофитон (Trichophyton), Эпидермофитон (Epidermophytia), Руброфития (Тrichophyton rubrum), Фавус (Trihophyton schonleinii). Эти возбудители носят патогенный характер и являются заразными. Грибы проникают в глубокие слои кожи и без надлежащего лечения избавиться от инфекции невозможно. Поражают волосистую часть головы, ногти и кожу.
Возбудитель – гриб рода Аспегрилл (Aspergillus), включающий в себя несколько сотен видов плесневых грибов. Грибы поражают верхние слои кожи, ногти, а также затрагивают волосяные фолликулы. Провоцируют такие заболевания как отрубевидный лишай и себорейный дерматит. Грибы постоянно находятся на кожных покровах человека.
Возбудитель – дрожжевой гриб Криптококк (Cryptococcus neoformans), глубокий микоз условно-патогенного характера, поражает ЦНС, кожу, легкие и слизистые оболочки. К развитию инфекции ведет снижение иммунной защиты организма. Инфицирование происходит воздушно-капельным путем.
ПУТИ ПЕРЕДАЧИ ГРИБКОВЫХ ИНФЕКЦИЙ
Возникает в случае прямого контакта с носителем поверхностных грибковых инфекций или через совместное использование вещей (расческа, обувь, носки, полотенце и др.)
Некоторые виды грибов длительное время могут находиться в окружающей среде сохраняя жизнеспособность и возможность заражать восприимчивый организм, при вдохе они моментально попадают в легкие, но агрессивно воздействуют на организм только при слабом иммунитете.
Грибковые споры рода Кандида передаются при незащищенном сексе, поражая женскую слизистую оболочку влагалища и провоцируя развитие молочницы. У мужчин, зачастую, молочница протекает бессимптомно, поэтому лечение необходимо проходить обоим партнерам.
Редкий путь передачи, когда заражение возникает через ротовую полость. Например, если грибок рода Кандида с пищей попадает в рот, где на слизистой начинается развитие молочницы или при грудном вскармливании передается через зараженный сосок матери ребенку (молочница слизистой ротовой полости у детей).
ФОРМЫ ПРОТЕКАНИЯ ГРИБКА
Данная форма грибкового заболевания протекает в хронической форме и обостряется в жаркое время года. Пораженным может быть любой участок тела человека, очаги воспаления формируются группами и внешне напоминают кольца. Сопровождается недуг сильным зудом и жжением. Так как симптомы очень схожи с большинством видов грибка, поставить точный диагноз поможет только обследование.
Данная форма имеет более острый и выраженный характер протекания. Недуг поражает глубокие слои эпидермиса, стремительно разрастаясь в размерах и количествах. По внешнему виду пораженные очаги напоминают гематомы красного или фиолетового цвета, покрытые гнойными корками, болезненные на ощупь. Если своевременно не начать лечение, то со временем это может привести к серьезным осложнениям.
Причины появления грибка
- наличие травм кожи (порезы, ссадины, язвы, ожоги и пр.);
- нарушение работы иммунной системы;
- нарушение обмена веществ;
- тесный контакт с носителем грибковой инфекции;
- посещение общественных мест (баня, сауна, бассейн и пр.);
- авитаминоз;
- долгое голодание;
- дисбактериоз кишечника;
- наследственная предрасположенность;
- плохая экология;
- аллергия;
- психическое переутомление;
- продолжительное лечение антибиотиками/антидепрессантами;
- злоупотребление алкогольными напитками;
- малоподвижный образ жизни;
- болезни нервной системы;
- сбой работы эндокринной системы;
- несоблюдение личной гигиены;
- избыточное потоотделение;
- неблагополучные условия места проживания;
- повышенный радиационный фон;
- наличие таких заболеваний как сахарный диабет, варикозное расширение вен, красная волчанка, бронхиальная астма;
- ВИЧ-инфекция;
- избыточная масса тела.
Запись на прием
Факт №24 – Зона отдыха для посетителей
Если у Вас есть пожелания или претензии по работе нашей клиники, вы можете написать их управляющей клиники — Васкановой Светлане Анатольевне по электронной почте: dalimanager@mail.ru
Маяковская, Достоевская, Владимирская, Площадь Восстания, Гостиный двор, Чернышевская
Клиника находится в 10 минутах пешком от станций метро Маяковская, Достоевская и Владимирская. И в 15 минутах пешком от станций метро Площадь Восстания, Гостиный двор и Чернышевская.
- Троллейбусы: 3, 8, 15
- Маршрутки: К90, К177, К258
Пн-Пт 9:00 — 18:00
Сб-Вс — выходной
Лицензии Федеральной службы по надзору в сфере здравоохранения:
№ Л0-78-01-009468 от 18.12.2018 г.

Как показывают исследования, в Израиле только 35% женщин, жалующихся на зуд в области влагалища / наружных половых органов, страдают грибковой инфекцией. В большинстве случаев основная причина зуда заключается в других заболеваниях. Для подтверждения диагноза необходимо микроскопическое исследование или посев мазка из влагалища. Существуют специальные диагностические наборы, разработанные для определения грибковой инфекции.
(Целевая терапия текущей инфекции вместе с профилактическим лечением)
(Целевая терапия текущей инфекции)
Более 3 случаев за год
Отдельные, случайные события
Женщины из группы риска развития более серьезных заболеваний: беременные, женщины с сопутствующими заболеваниями, такими как сахарный диабет, иммунодефицитные заболевания или заболевания наружных половых органов
Покраснение и опухание указывают на наличие острого воспаления
Без признаков острого воспаления при обследовании
Грибок рода Кандида, за исключением Кандиды белой, такие как Кандида глабрата, Кандида парапсилозис и Кандида тропическая
Что такое грибок (дрожжевые грибки)?
Грибок – это одноклеточный организм, имеющий ядро, органеллы и мембрану. Грибок относится к большой группе микроорганизмов, чья естественная среда обитания – тело человека. В результате некоторых изменений, природа которых не всегда ясна, иммунная система идентифицирует патоген и действует против него с помощью белков (цитокина), которые являются одной из причин воспалительного процесса.
Какие виды грибков вызывают симптомы?
В большинстве случаев (80% -90%), грибок, вызывающий вагинальные инфекции – это Candida Albicans (Кандида белая). Другие грибки, которые могут вызвать вагинальные инфекции, также относятся к роду Кандида и включают в себя: Candida Glabrata (Кандида глабрата), Candida Parapsilosis (Кандида парапсилозис) и Candida Tropicalis (Кандида тропическая).
Как происходит заражение вагинальной грибковой инфекцией. Каковы факторы риска?
Вероятно, источник грибка находится в пищеварительном тракте и его проникновение во влагалище осуществляется прямо из заднего прохода. Кроме того, заражение вагинальной инфекцией может происходить при непосредственном контакте с другими частями тела, в которых имеется грибок. Некоторые женщины сообщают о том, что у них инфекция может развиться в результате приема антибиотиков, воздействия эстрогена (женский гормон), диеты, богатой сахарами, и после полового акта. Тем не менее, более половины женщин, которые страдают рецидивирующим вагинальным кандидозом, не в состоянии определить фактор, вызывающий очередной рецидив инфекции.
Кандидоз является распространенной причиной вагинита (воспаления влагалища). Около 75% женщин детородного возраста сообщают о случаях вагинальной грибковой инфекции, по крайней мере один раз в своей жизни. Более половины из них заболеют этой инфекцией по крайней мере еще один раз в жизни.
Каковы симптомы кандидоза?
Женщины жалуются в основном на зуд, выделения, жжение при мочеиспускании и боли во время полового акта. Как показывают исследования, в Израиле 15% женщин детородного возраста являются носителями возбудителей вагинального кандидоза, протекающего полностью бессимптомно.
Что показывает осмотр?
Исследование начинается с надлежащего осмотра наружных половых органов и влагалища. Проверяются вагинальные выделения, выявляются покраснение, отек половых губ, трещины на коже и покраснение наружных половых органов.
Какова вероятность, что причина жалоб – вагинальный кандидоз?
Как диагностируют грибковое заболевание ?
В 50% -70% случаев грибок можно определить при рассмотрении мазка из влагалища через микроскоп. Если есть подозрение на грибковую инфекцию, которую невозможно определить с помощью микроскопа, мазок отсылают на посев и через 48 часов получают первичный результат. Для диагностики грибковых заболеваний созданы наборы, действующие на основе молекулярных методов, но их более высокая, по сравнению с посевом, эффективность пока не доказана.
Кто нуждается в лечении?
Как лечится это заболевание?
Лечение направлено против грибков и назначается в соответствии с видом грибка. В большинстве случаев патогеном является Кандида белая. Предпочтительное лечение – прием противогрибковых препаратов группы азолов ( azole ), которые ингибируют создание клеточной мембраны грибка. Эти препараты используются в качестве топического средства в виде свечей или крема или в качестве системной терапии: в таком случае их принимают перорально в виде таблеток. Топическое лечение по эффективности сравнимо с системным лечением. От 5% до 10% женщин, принимающих топическое средство, жалуются на жжение и дискомфорт, следовательно, системная терапия с этой точки зрения имеет преимущество.
В тех случаях, когда патогеном является грибок вида Кандида глабрата, важно убедиться, что симптомы на самом деле вызваны наличием грибка и никаким иным фактором, так как Кандида глабрата считается грибком с низкой патогенностью, не приводит к значительной воспалительной реакции и вполне возможно, что не он вызывает дискомфорт у женщины.
Какова продолжительность лечения и его эффективность?
Продолжительность лечения и вид лечения определяется в зависимости от тяжести инфекции. Обычно грибковые воспаления относят к простому воспалению, встречающемуся примерно в 80% -90% случаях. Заболевание носит случайный, единичный характер у здоровых женщин, с симптомами легкой степени выраженности и без признаков острого воспаления влагалища при осмотре. В таких случаях можно назначить одноразовое лечение, направленное на текущую инфекцию без необходимости профилактики. В 80% -90% случаев получают хороший ответ на лечение и симптомы исчезают.
В отличие от этого, женщинам со сложной инфекцией, которая определяется частотой рецидивов (больше трех случаев в год), и женщинам из группы риска, таким как беременные или женщины, имеющие сопутствующие заболевания (сахарный диабет, иммунодефицитные заболевания и заболевания наружных половых органов), требуется длительное лечение, который включает в себя первичное лечение текущей инфекции, а затем поддерживающая терапия один раз в неделю в течение нескольких месяцев. После этого лечения у более 90% женщин жалобы исчезают.
Важно отметить, что 57% женщин страдают рецидивами грибковой инфекции в течение 6 месяцев после прекращения профилактической терапии. Предсказать, у каких именно женщин будет рецидив, не представляется возможным.
Эффективность лечения кандидоза, вызванного грибком Кандида глабрата, достаточно низкая. Только 50% женщин отвечают на лечение препаратами группы азолов. В качестве лечения рекомендуют препарат борной кислоты, который помогает 70% пациенток.
Какова дифференциальная диагностика при зуде, когда исключен вагинальный кандидоз?
Другие условия, при которых могут возникнуть подобные жалобы – реакция на аллергены или химические вещества, содержащиеся в мазях, мыле и гигиенических прокладках. Иногда мазь, использование которой не обосновано, содержит химические вещества, вызывающие раздражение кожи и зуд. Прекращение использования мази решает эту проблему. Важно отметить, что различные кожные заболевания, таких как псориаз, склерозирующий лишай, простой хронический лишай, экзема и сухая кожа также могут вызвать зуд в области наружных половых органов.
В каждом случае зуда в области наружных половых органов и влагалища обязательно нужно провериться, чтобы поставить правильный диагноз и назначить соответствующее лечение.
Читайте также:


