Лечение микозов гладкой кожи препаратом итраконазол
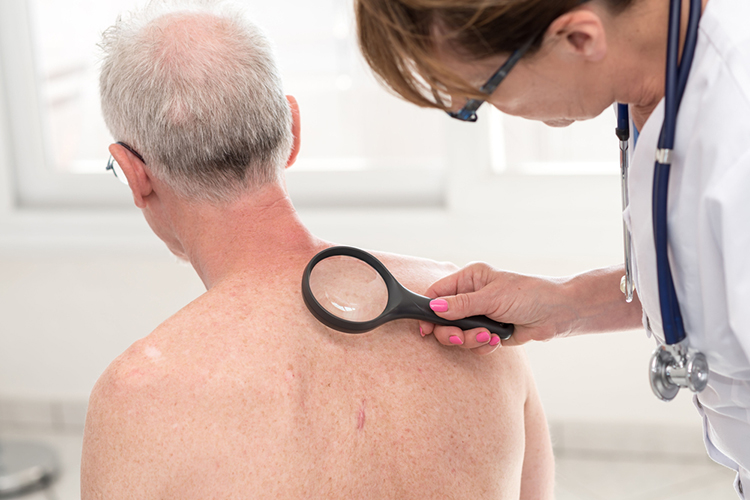
Одним из самых неприятных дерматологических заболеваний является микоз гладкой кожи. Эта группа болезней вызывается инфицированием кожной поверхности различными патогенными грибками. Есть несколько видов микоза гладкой кожи, и все они обладают своими особенностями протекания и терапии.
Почему возникает микоз гладкой кожи?
Возбудителями любых микозов на коже являются патогенные грибки. Больной может заражаться грибком от других людей, домашних или диких животных, предметов обихода. Нередко человек может быть носителем грибка, не подозревая об этом и не имея никаких видимых симптомов. Способствуют развитию кожных микозов:
- гормональные нарушения;
- гормональные всплески у подростков;
- неправильное питание;
- недостаток в организме витаминов;
- сниженный иммунитет;
- продолжительный курс приема антибиотиков, который подавляет нормальную бактериальную микрофлору кожи;
- неблагоприятная экологическая обстановка (радиация, агрессивные химикаты);
- хронические заболевания;
- вредные привычки;
- генетическая предрасположенность;
- заболевания органов ЖКТ;
- повреждения, ожоги кожи;
- трофические язвы;
- сахарный диабет;
- длительный прием стероидных препаратов;
- ВИЧ-носительство и СПИД;
- химиотерапевтическое лечение;
- престарелый возраст.
Заболеванием могут страдать взрослые и дети. Дети болеют чаще вследствие менее развитого иммунитета. Другая возрастная группа риска – пожилые люди. Микоз гладкой кожи хоть раз в жизни проявляется у каждого второго человека.
Кожа – орган, защищающий организм, поэтому повреждение кожи грибком приводит к ослаблению защиты, проникновению в организм различных инфекций. Микоз на коже головы нередко приводит к уничтожению волосяного покрова.
Болезнь возникает не сразу после инфицирования кожи. Латентный период длится от одной до трех недель. Затем болезнь проявляется в острой форме.
При отсутствии лечения грибковые заболевания гладкой кожи переходят в хроническую форму.
Симптомы микоза гладкой кожи
Симптомы микоза гладкой кожи зависят от типа возбудителя. Однако есть и общие симптомы, характерные для разных форм болезни. Это зуд, шелушение кожи, отслаивание кусочков кожи, опрелости, покраснение или изменение цвета кожи (в форме пятен), образование папул. Иногда появляются сыпь, опрелости. Области, пораженные грибком, могут располагаться в различных частях тела, хотя существует ошибочное мнение, что заражению могут подвергаться только стопы. Не всегда возможно отличить грибковое поражение кожи от пиодермии (бактериальной инфекции). Тем не менее, оба заболевания нередко могут сочетаться.
Разновидности кожного микоза
Микозы относятся к различным типам в зависимости от возбудителя. Основные формы возбудителей микоза:
- Histoplasma capsulatum,
- Сandida albicans,
- грибки рода Microsporum,
- Epidermophyton floccosum,
- Malassezia furfur (Pityrosporum ovale),
- Sporotrichum schenckii,
- Exophiala werneckii,
- грибки рода Aspergillus.
Кожные микозы также делятся на глубокие и поверхностные. К первым относятся споротрихоз и хромобластомикоз, ко вторым – кандидоз, дерматомикозы (микроспория и трихофития) и кератомикоз.
Кератомикозы – заболевания, при котором поражается самый верхний, роговой слой кожи. Единственный представитель группы кератомикозов – разноцветный лишай. Также часто встречаются:
- кандидозы, вызываемые грибками рода кандида,
- черный лишай (возбудитель – грибок Exophiala werneckii),
- споротрихоз (возбудитель – грибок рода Sporotrichium),
- себорея (возбудитель Pityrosporum ovale),
- аспергиллёз (возбудитель – грибы рода Aspergillus).
Также существует группа микозов, поражающих кожу стоп (микозы стоп). Эти болезни обычно вызываются дерматофитами.
Глубокие кожные микозы обычно протекают тяжелее поверхностных и вылечить их труднее. К счастью, глубокие микозы встречаются реже поверхностных.
Различные формы кожного микоза в международной классификации болезней МКБ-10 обозначены индексами от В35 до В49.
Микроспория – кожное заболевание, вызываемое грибками Microsporum canis. Другое название заболевания – стригущий лишай. Этой наиболее часто встречающийся вид микоза. Особенно часто страдают от этого заболевания дети. Обычно передача грибка происходит при контакте с домашними животными, чаще всего, молодыми кошками. Могут заразиться микроспорумом и дети, играя на улице. Основные симптомы микроспории – появление на коже круглых или овальных пятен розового или красного оттенков. На периферии пятен образуется кожный валик. Диаметр пятен небольшой – в среднем 2 см (от 0,5 до 3 см). Зуд, как правило, умеренный, может и отсутствовать. Лечение микоза необходимо проводить при помощи наружных антимикотических средств. Также применяется настойка йода (2-5%), серная, серно-салициловая, серно-дегтярная мази.
Также часто микозы вызываются грибками рода трихофитон. Эта разновидность заболевания называется трихофитией. Болезнь, вызываемая видом Trichophyton rubrum, называется руброфитией. Грибки трихофитон могут передаваться как другими людьми, так и животными. Заражение может происходить при тесном контакте между людьми или через предметы обихода, маникюрные принадлежности и т.д. Среди животных переносчиками микоза являются грызуны и рогатый скот. Заразиться этим вариантом грибка люди могут во время работ в поле, на ферме, в саду, огороде, и т.д. Инкубационный период для разных видов трихофитов может составлять от недели до 2 месяцев.
Симптомы трихофитии имеют свои отличительные черты. Трихофития может возникать на любом участке кожного покрова. Но чаще всего страдает лицо, шея, грудь, предплечья, кожа стоп. При хронической форме также могут затрагиваться ягодицы, коленные суставы, тыльная сторона кистей. На коже появляются отечные красновато-синюшные круглые или овальные пятна с четкими очертаниями. Пятна могут быть отделены от здоровых кожных покровов красным валиком. Пятна при трихофитии крупнее, чем при микроспории. Также наблюдается шелушение, затрагиваются пушковые волосы.
При хронической форме микоза четких очертаний может и не быть, валик вокруг пятен отсутствует. Хронической трихотифией чаще страдают женщины. Обычно хронический тип заболевания развивается из невылеченной трихофитии в детском возрасте. При хронической трихофитии поражается кожа голеней, ягодиц, предплечий, локтей. Реже болезнь затрагивает лицо и туловище. Методика лечения трихофитии аналогична методике лечения микроспории.
Разновидность микоза, поражающая преимущественно кожные складки в паху. Возбудитель – Epidermophyton floccosum. Инфекция может выходить далеко за переделы паха, поражая кожу бедер, мошонку, промежность. Также могут быть инфицированы подколенные и локтевые ямки, складки под молочными железами у женщин. Реже поражаются прочие участки кожного покрова, в том числе, и волосистая часть головы. Внешними симптомами болезни являются круглые розовые пятна с резко очерченными границами. Уменьшение воспаления сопровождается шелушением. Ощущается сильный зуд.
Лечение микоза проводится при помощи фунгицидных средств. Применяется также борная кислота (1-2%), мази со стероидными препаратами, системные антигистаминные таблетки. При вторичной бактериальной инфекции применяются мази с антибактериальными компонентами (Акридерм, Пимафукорт).
Разноцветный (пестрый или отрубевидный) лишай – одна из часто встречающихся форм микоза, вызываемая грибком Malassezia furfur. Этот дрожжевой грибок может постоянно обитать на коже у здоровых людей, а заболевание вызывает только при благоприятных для него обстоятельствах. Факторы, способствующие развитию разноцветного лишая:
- повышенная потливость,
- изменения химического состава пота,
- заболевания ЖКТ,
- эндокринные нарушения,
- иммунная недостаточность.
Основными симптомами разноцветного лишая являются небольшие пятна на коже. Располагаться они могут на различных участках тела, но чаще всего на груди, шее, животе, спине. Реже поражаются конечности, голова.
Начинается разноцветный лишай с появления крохотных желтоватых пятен, расположенных возле фолликулов. Затем пятна увеличиваются до размера в 1 см, становятся резко очерченными. Пятна могут быть не только желтоватыми, но и бледно-кремовыми, бурыми. После воздействия солнечного света пятна могут становиться белыми. Именно из-за этих разноцветных пятен, характерных для микоза, он и получил свое название. Пятна могут сливаться, образуя обширные очаги (шириной 10-15 см). На поверхности пятен образуются чешуйки, напоминающие хлопья отрубей. Наблюдается шелушение.
Лечат разноцветный лишай производными имидазола и триазола. Применяются также системные противогрибковые препараты – кетоконазол (200 мг в день в течение 2 недель), итраконазол (200 мг в день в течение недели). Наносят на кожу также кератолитические средства (салициловый спирт). Фунгицидные наружные средства применяются 2 раза в день, курс лечения – 2-3 недели.
Вызывается дрожжеподобными грибками кандида. Они в норме могут обнаруживаться и у здорового человека. Триггерами микоза могут быть:
- эндокринные заболевания;
- сахарный диабет;
- лечение антибиотиками, лекарствами, подавляющими иммунитет;
- ослабленный иммунитет;
- частое увлажнение кожных покровов.
Часто болеют кандидозом дети (в основном грудного возраста).
Кандидоз чаще всего развивается в кожных складках (мелких и крупных). Например, это складки между пальцами рук, ягодицами, пахово-бедренные складки, складки под молочными железами у женщин и т.д. Однако кандидоз может появляться и на совершенно гладкой коже, прежде всего, рядом со складками. Особенно часто это происходит в тех случаях, когда организм ослаблен тяжелыми соматическими заболеваниями. Также подвержены болезни груднички. Грибок может попасть на гладкую кожу и со слизистых оболочек.
- гиперемия;
- мацерация;
- шелушение;
- образование пузырьков на коже;
- зуд, жжение, болезненность;
Область на коже, пораженная грибком, подвергается сильной эрозии. Эрозии имеют малиновый цвет, а также могут принимать синеватый или фиолетовый оттенок. Поверхность эрозий обычно блестит. Вокруг эрозий наблюдается ободок, образованный отслаивающимся эпидермисом. Рядом с эрозиями на здоровой коже также можно заметить отдельные высыпания или пузырьки.
Терапии легче поддаются кандидозы, вызванные приемом антибиотиков. В некоторых случаях для избавления от симптомов достаточно прекращения приема данного вида лекарств. В остальных случаях необходимы фунгицидные препараты. В тяжелых случаях могут назначаться флуконазол, натамицин, итроконазол, нистатин внутрь. Также необходимо соблюдение диеты, уменьшающей потребление углеводов и богатой белками, прием витаминов В2, В6, С, PP.
Микоз кожи: лечение, препараты
При первых симптомах микоза необходимо обращаться к дерматологу. Лечение микозов проводиться в домашних условиях методами терапии.

Фото: paulynn / Shutterstock.com
Основные направления терапии:
- прием системных препаратов внутрь (в таблетках и капсулах);
- нанесение на кожные покровы местных препаратов – спреев, гелей, мазей, кремов;
- народные средства.
Также в некоторых случаях врач назначает диету, прием минерально-витаминных комплексов. Все виды лечения могут дополнять друг друга.
Тем не менее, основной тип лекарств для терапии кожных микозов – местные средства. Обычные антибиотики или антисептики для лечения микозов не подойдут, необходимы специальные фунгицидные средства. Этот класс средств не относится к антибиотикам, более того, при микозах антибиотики часто могут быть противопоказаны. Фунгицидные препараты выпускаются в виде кремов, гелей, лосьонов и мазей, содержащих:
- итраконазол,
- миконазол,
- нистатин,
- эконазол,
- кетоконазол,
- клотримазол,
- натамицин,
- нафтифин,
- тербинафин.
Фунгицидные лекарственные средства по химической структуре относятся к следующим группам:
- производные имидазола (клотримазол, кетоконазол, миконазол, эконазол),
- производные триазола (флуконазол, итраконазол),
- производные аллиламина (тербинафин, нафтифин),
- средства полиенового ряда (нистатин, натамицин).
На рынке немало торговых марок мазей, содержащих эти противогрибковые компоненты. Нередко врач указывает необходимый компонент и его дозировку, чтобы больной мог самостоятельно подобрать в аптеке лекарство, соответствующее его финансовым возможностям. Противогрибковые мази обычно необходимо наносить на пораженную кожу два раза в день. Курс лечения мазями индивидуален и может продолжаться несколько месяцев.
Противогрибковыми спреями рекомендуется орошать кожу стоп в целях профилактики, при посещении мест общего пользования – спортзалов, душевых, и т.д., а также обрабатывать ими обувь.
Для борьбы с сопровождающей микозы бактериальной инфекцией пораженные области на коже также рекомендуется смазывать раствором йода или серно-салициловой мазью, борной кислотой. Используются также кератолитические средства – салициловая, бензойная, борная, молочная кислоты, серная и дегтярная мази. Кератолитические средства способствуют скорейшему отшелушиванию верхнего кожного слоя и его регенерации. Пораженные пушковые волосы на коже удаляются.
Помимо мазей врач также может назначить таблетки с антимикотическими компонентами. Чаще всего они содержат флуконазол, итраконазол, тербинафин, гризеофульвин. Также, если грибковая инфекция осложнена проявлениями аллергии, назначают антигистаминные средства.
При назначении нужных средств и их дозировки врач учитывает следующие факторы:
- вид возбудителя,
- обширность и интенсивность инфекционного процесса,
- тяжесть заболевания,
- возможная непереносимость лекарства,
- состояние иммунной системы,
- наличие хронических заболеваний.
При беременности и лактации разрешены далеко не все антимикотические средства.
Длительность лечения может различаться в зависимости от возбудителя. В среднем курс лечения длится 2-3 недели. Однако, даже если симптомы микоза уменьшаются, бросать лечение не стоит еще как минимум на протяжении недели.
В период лечения необходимо тщательное обеззараживание одежды, постельного белья. Обследование необходимо пройти также родственникам больного.
Большинство кожных микозов имеет благоприятный прогноз и успешно излечивается. Тем не менее, заболевание значительно ухудшает качество жизни.
Важно не запускать заболевание и начинать лечение микозов при первых симптомах патологии. Правильное лечение и соблюдение предписаний врача поможет быстро избавиться от заболевания.
Аннотация научной статьи по клинической медицине, автор научной работы — Смирнова Ольга, Литвак Николай
В то время как ряд инфекций уходит на второй план и почти забывается, инфекционные заболевания, вызываемые грибами (микозы), только набирают силу. Почти каждый четвертый носитель поверхностных (кожных) форм этих болезней.
Похожие темы научных работ по клинической медицине , автор научной работы — Смирнова Ольга, Литвак Николай
While a number of infections are moving backstage and almost into oblivion, infectious diseases caused by fungi (mycoses) are just gaining momentum. Nearly one in four people is a carrier of superficial (cutaneous) mycosis.
В то время как ряд инфекций уходит на второй план и почти забывается, инфекционные заболевания, вызываемые грибами (микозы), только набирают силу. Почти каждый четвертый — носитель поверхностных (кожных) форм этих болезней.
Рост заболеваемости, который демонстрируется мировой и российской статистикой, во многом обусловлен ростом распространенности эндогенных факторов развития заболевания. К ним относят сахарный диабет, иммунодефицитные состояния, нарушения кровообращения в дистальных отделах нижних конечностей и плоскостопие. То же самое касается и онихомикозов. К их появлению достоверно предрасполагают заболевания сосудов (21%), ожирение (16%) и патология стопы (15%) [15, 16]. Причиной грибковых болезней кожи могут быть паразитические или условно-патогенные грибы. Практически все глубокие микозы имеют кожные проявления. Важнейшие возбудители данных заболеваний — дерматофиты, грибы родов Trichophyton, Microsporum и Epider-mophyton, способные усваивать кератин, большинство из них — облигатные паразиты [3]. Указанные три рода грибов включают 43 вида, из них можно выделить 5—6 наиболее активных патогенов. Сводное название для вызываемых ими патологий — дерматофитии. В отдельную группу выделяют керато-микозы, при которых поражения не выходят за роговой слой кожи и кутикулу волос. К ним относят разноцветный лишай и себорейный дерматит (возбудитель — Malassezia furfur), белую пьедру и черную пьедру.
В последние годы растет роль условно-патогенных грибов, или комменсалов, например Candida spp. — оппортунистических патогенов, проявляющих себя под действием локальных или системных условий [5]. Кожный кандидоз — преимущественно болезнь старых или ослабленных болезнью людей. Однако известны случаи передачи инфекции, в т. ч. внутригоспитально [6].
микозы стоп, лечение, итраконазол, Ирунин
Keywords: tinea pedis, treatment, itraconazole, lrunine
While a number of infections are moving backstage and almost into oblivion, infectious diseases caused by fungi (mycoses) are just gaining momentum. Nearly one in four people is a carrier of superficial (cutaneous) mycosis.
Плесневые грибы вызывают вторичные поражения ногтей. Их кератиназная и протеиназная активность слаба, поэтому они поражают людей, уже страдающих онихопатиями разного характера. Наиболее часто возбудителями плесне-
♦ Дерматофитии — наиболее распространенные кожные заболевания [10].
♦ Trichophyton rubrum вызывает 65-75% всех дерматомикозов [11].
♦ Микозы стоп выявляются у 22,3% пациентов семейных врачей [13].
♦ В 2010 г. в России было зарегистрировано 220,6 тыс. новых случаев заболеваний микозами стоп, 58,1% из них сопровождались онихомикозом [14].
вых поражений кожи и ногтей становятся Scopulariopsis brevicaulis, Pyreno-chaeta unguis-hominis, Aspergillus spp., Fusarium spp., Alternaria spp., Clado-sporium spp. и др. [4].
Сегодня в России используется классификация НД. Шеклакова 1976 г.:
1) кератомикозы (разноцветный лишай, пьедра, черепитчатый микоз),
2) дерматомикозы (эпидермофития, микоз, обусловленный красным трихо-фитоном; трихофития, микроспория, фавус),
3) кандидоз (поверхностный кандидоз кожи и слизистых оболочек и др.),
4) глубокие микозы (кокцидиоз, крип-тококкоз и др.),
5) псевдомикозы (нокардиоз, эритразма и др.).
Включение сюда псевдомикозов - скорее дань традиции [1]. Многие считают более удобной классификацию по локализации поражения, принятую во многих странах и соответствующую МКБ-10 (табл. 1). Она более удобна в клинике, но не отражает этиологию заболевания.
• КЛИНИКА МИКОЗА СТОП
Выделяют 4 основные клинические формы микоза стоп.
+ Интертригинозная форма наиболее распространена. Для нее характерны мацерация, покраснение, шелушение и трещины кожи между пальцами ног. Больной предъявляет жалобы на жжение и зуд. Поражение может распространяться на подошву, часто присоединяется бактериальная инфекция.
+ Дисгидротическая форма похожа на экзему стоп. Появляются зудящие везикулезные высыпания, которые имеют тенденцию к слиянию. Со временем они вскрываются с образованием эрозий. Осложнениями могут быть
таблица^! Классификация дерматофитий по МКБ-10 [9]
Код Нозология Синоним
В35 Дерматофития Tinea
В35.0 Микоз головы и бороды Tinea capitis et barbae, трихофития и микроспория волосистой части головы, бороды и усов
В35.1 Микоз ногтей Tinea unguium, дерматофитный онихомикоз
В35.2 Микоз кистей Tinea manuum, руброфития ладоней
В35.3 Микоз стоп Tinea pedis, эпидермофития и руброфития стоп (подошвы и межпальцевых складок)
В35.4 Микоз туловища Tinea corporis s. circinata s. cutis glabrae, дерматофития гладкой кожи (в т. ч. лица, тыла кистей и стоп)
В35.5 Черепитчатый микоз Tinea imbricata, токело
В35.6 Микоз паховый Tinea crurus, паховая эпидермофития и руброфития
В35.8 Другие дерматофитии Включает глубокие варианты дерматофитий
В35.9 Дерматофития неуточненная Дерматофития без указания локализации/этиологии
присоединение бактериальной инфекции, лимфаденит, лимфангит и симптомы общей интоксикации. Возможна сенсибилизация к грибам и развитие микотической экземы, что может приводить к высыпаниям на других участках кожного покрова. + При стертой форме больные часто не предъявляют жалоб. Отмечается му-ковидное шелушение и микротрещины в промежутках между первым и вторым или четвертым и пятым пальцами. Микоз стоп часто сопровождается они-хомикозом пальцев ног, микозом кистей и крупных складок кожи [17]. Они-хомикоз возникает примерно в трети случаев микоза стоп, но только в 50% он обусловлен дерматофитами [20].
• ДИАГНОСТИКА МИКОЗОВ СТОП
Алгоритм обследования, предлагаемый в российских клинических рекомендациях, предполагает проведение микроскопического исследования патологического материала (соскобов с ногтей, чешуек с очагов на гладкой коже) до и после лечения.
Многие болезни ногтей похожи на грибковые поражения, но около 45% тестов на микозы оказываются отрицательными. 91% точных положительных диагнозов дает микроскопия. Культу-ральное исследование может помочь уточнить сочетание различных форм грибов и повлиять на подбор терапии. При назначении антимикотиков системного действия необходимо биохимическое исследование функции пече-
ни (кровь на билирубин, АСТ, АЛТ, ГГТ, щелочную фосфатазу) [18, 29].
• НАРУЖНОЕ ЛЕЧЕНИЕ МИКОЗОВ СТОП
По данным IMS Health, объем рынка противогрибковых препаратов для местного применения в дерматологии по
рисунок^1 Динамика продаж противогрибковых препаратов для системного применения в дерматологии в стоимостном выражении
рисунок!2 Динамика продаж противогрибковых препаратов для системного применения в дерматологии в натуральном выражении
итогам 2014 г. составил 6,7 млрд руб. в ценах закупки аптек, или 23,8 млн упаковок [36].
Топическое лечение микозов стоп показано при изолированном поражении и на начальных стадиях инфекции. Важнейшие группы препаратов — азо-лы и аллиламины. Азолы дают фунгис-татический эффект, заключающийся в нарушении целостности мембраны клеток грибов. Они действуют на синтез эргостерола, ее важного компонента, ингибируя цитохром P450-зависимые ферменты. Аллиламины — фунгицид-ные препараты, блокирующие синтез эргостерола на ранних стадиях путем ингибирования фермента скваленэпок-сидазы.
Согласно трем системным обзорам с метаанализом, азолы и аллиламины существенно эффективнее, чем плацебо в лечении микозов стоп [23—25]. Было отмечено, что эффективность азолов увеличивалась с появлением новых препаратов.
Два обзора показали, что аллиламины эффективнее азолов [23, 24]. Другой обзор не обнаружил разницы в действенности этих групп, но в нем было отмечено, что эффект аллиламинов более устойчив [25].
Все топические антимикотики хорошо переносились, их профиль безопасности статистически не отличался от такового плацебо.
Лечение аллиламинами более дорогое. В этом свете азолы, возможно, могут рекомендоваться как более фармакоэ-кономически эффективный вариант.
рисунок Долевое соотношение объемов продаж препаратов итраконазола по итогам 2014 г.
Ирунин Орунгал Орунгамин Румикоз Итразол Другие
1 4К I 17 -1 20 ^-i 17 П руб. -1 7 □ уп. I 7 ;—i 4
10 20 30 40 50 Источник: IMS Health
Однако специальные исследования этого вопроса не проводились [26].
Исследование показывает, что местное противогрибковое лечение не дает эффекта у трети пациентов с микозом стоп. Указывается, что отсутствие успеха в этих случаях во многом связано с плохим ком-плаенсом [27]. Соответственно, препараты, которые проще применять, имеют определенное преимущество. В случае гиперкератоза лечение антимикотиками следует предварять курсом кератолитической терапии, например 10—30% салициловой мази [34].
• СИСТЕМНОЕ ЛЕЧЕНИЕ МИКОЗОВ СТОП
По данным IMS Health, объем рынка противогрибковых препаратов для системного применения в дерматологии по итогам 2014 г. составил 452,1 млн руб. в ценах закупки аптек, или 1,1 млн упаковок (рис. 1,2) [37].
Системное назначение антимикотиков показано пациентам с хроническими инфекциями, не поддающимися топическому лечению, распространенными микозами, поражением ногтей и обширными гиперкератозами. Дополнительными показаниями могут быть выраженные воспалительные реакции и болезни периферических сосудов. Основные показания для системного лечения микозов стоп: ф Поражение ногтей. + Грибковые поражения более одного участка тела.
РШШиим|ИоП1Н5 1 45
4 Микозы стоп с обширным вовлечением пятки, подошвенной или тыльной поверхности стопы.
Повторяющаяся уртикар-ная сыпь, причиняющая неудобство.
+ Рецидивы после местной терапии, способные оправдать риски системной терапии [35].
Ирунин - противогрибковый препарат широкого спектра действия
Повсеместная распространенность различных микозов делает актуальным поиск эффективных и безопасных средств терапии. К ним относят производное триазо-ла — итраконазол, ингибирующий синтез эргостерола клеточной мембраны грибов и оказывающий фунгицидное действие [1]. Например, российский препарат Ирунин выпускается в форме капсул 100 мг №6, 10, 14 и отличается рядом преимуществ:
♦ обеспечивает поддержание терапевтических концентраций в коже в течение 2—4 нед. после 4-недельного курса лечения [2, 3],
♦ обнаруживается в кератине ногтей через 1 нед. после начала применения и сохраняется в течение 6 мес. после 3-месячного курса терапии [2, 3],
♦ обладает высокой эффективностью, доказанной в многоцентровом клиническом исследовании [2],
♦ может быть рекомендован для широкого использования в практике лечения у пациентов при онихомикозах с неуточ-ненной этиологией заболевания [2].
Ирунин применяется в терапии дерматомикозов, грибкового кератита, онихомикозов, вызванных дерматофитами и/или дрожжами и плесневыми грибами различных системных микозов и многих других грибковых поражений [3]. Терапевтическая эффективность препарата Ирунин в лечении дерматомикозов и онихомикозов доказана по результатам
проведенных исследований. При этом наиболее эффективно использование препарата при лечении грибкового поражения ногтевой пластины, т. к. он обладает способностью на длительный период аккумулироваться в керати-новых тканях (до 6 мес.) [2]. Лечение проводится в виде 2—3 курсов пульс-терапии, каждый из которых заключается в применении итраконазола по 200 мг 2 раза в сутки в течение 7 дней. В ряде случаев может быть назначено непрерывное лечение. При проведении терапии дерматомикозов рекомендуется принимать препарат Ирунин по 200 мг/сут в течение 7 дней. В случае поражения кожи кистей и стоп необходимо проводить дополнительное лечение: ЛС назначается в дозировке 100 мг для приема 1 раз в сутки в течение 15 дней [3].
1. Muhannad Al Hasan, S Matthew Fitzgerald, Mahnaz Saoudian, Guha Krishnaswamy, Dermatology for the practicing allergist: Tinea pedis and its complications, Clin Mol Allergy, 2004, 2: 5.
2. Файзуллина Е.В., Силина Л.В., Файзуллин В.А. Эффективность терапии онихомикоза Ирунином (по результатам многоцентрового исследования 2010 и 2011 гг.). Фармакотерапия в дерматовенерологии, 2012, 2: 64-69.
3. Инструкция по медицинскому применению препарата Ирунин.
является неоспоримым лидером рынка ЛС на основе итраконазола (рис. 3). Только появившись, он оттеснил оригинальный препарат Орунгал на вторую строчку в рейтинге продаж и с тех пор не только занимает наибольшую долю в данном сегменте, но и увеличивает ее. По итогам 2014 г. продажи препарата Ирунин в натуральном выражении составили почти половину объема реализации всех итраконазолов (48%, 627 тыс. упаковок). В стоимостном рей-
тинге Ирунин также находится на первом месте по объему продаж с долей 41% (278 млн руб. в ценах закупки аптек). Препарат выпускается в виде капсул с содержанием итраконазола 100 мг по 6, 10 и 14 штук в упаковке. Широкая популярность Ирунина на рынке обусловлена оптимальным сочетанием цены и качества препарата. По сравнению с большинством других ЛС аналогичного состава препарат отличается низкой стоимостью, что делает
его более доступным для пациентов. Средневзвешенная цена за одну упаковку Ирунина в 2014 г. составила 378 руб. в ценах закупки аптек, в то время как средняя стоимость всех препаратов итраконазола находилась на уровне 847 руб.
На рынке системных препаратов для лечения дерматомикозов и онихомико-зов Ирунин зарекомендовал себя как одно из самых эффективных ЛС.
1. Родионов А.Н. Грибковые заболевания кожи. Руководство для врачей, 2-е издание, 2000, Питер.
2. WHO, 2005. Epidemiology and management of common skin diseases in children in developing countries. World Health Organization, Geneva.
3. Ay R. Ecology and epidemiology of dermatophyte infections. J Am Acad Dermatol, 1994, 31: 21-25.
4. Курбатова И.В., Плахотная Г.А. Грибковые инфекции кожи. Лечащий врач, 2009, 5.
5. Степанова Ж.В. Микозы гладкой кожи. Лечащий врач, 2002, 12.
6. Burie JP, Odds FC, Lee W et al. Outbreak of systemic Candida albicans in an intensive care unit caused by cross infection. Br Med J, 1985, 290: 746-748.
7. Male O. The significance of mycology in medicine. In: Hawksworth DL (ed.), Frontiers in Mycology. Wallingford: CAB International, 1990: 131-56. 2 Macura AB. Dermatophyte infections. Int J Dermatol, 1993, 32: 313-323.
8. Farah CS, Ashman RB, Challacombe SJ. Oral candidosis. Clin Dermatol, 2000, 18: 553-62.
9. Сергеев А.Ю., Сергеев Ю.В. Дерматофитии. Русский медицинский журнал, 2003, 15: 845-891.
10. Сергеев А.Ю., Иванов О.Л., Сергеев Ю.В., Вахлаков А.Н., Седова Т.Н., Дудник В.С. Исследование современной эпидемиологии онихомикоза. Вестник дерматологии и венерологии, 2002, 3: 31-35.
11. Халдин А.А., Сергеев В.Ю., Изюмова И.М. Современные представления о паховых дерматофитиях: этиология, эпидемиология, клиника и эффективная терапия. Рос. журн. кож. и вен. бол., 2005, 5: 43-48.
12. Blanka Havlickova, Viktor A. Czaika, Markus Friedrich, Epidemiological trends in skin mycoses worldwide, Mycoses, 2008, 51: 2-15.
15. Руковишникова В.М. Микозы стоп. М., 1999: 317.
17. Котрехова Л.П. Этиология, патогенез, клинические формы микоза стоп и основные методы его лечения. РМЖ, 2010, 18, 12: 770.
18. Российское общество деоматовенерологов. Дерматовенерология. Клинические рекомендации. Четвертое издание переработанное и дополненное. М.: ДЭКС-ПРЕСС, 2010.
19. Baddour LM. Cellulitis syndromes: an update. Int J Antimicrob Agents.,
2000, 14: 113-116. doi: 10.1016/S0924-8579(99)00169-7.
20. Rodgers P, Bassler M. Treating onychomycosis. Am Fam Physician.,
21. Fitzpatrick TB, Johnson RA, Wolff K, Suurmond D. Fungal Infections of the Skin and Hair. In: Cooke Darlene, Englis Mariapaz Ramos, Morriss John
M, editor. Color Atlas and Synopsis of Clinical Dermatology Common and Serious Diseases. 4. McGraw Hill Medical Publishing Division, 2001: 684-707.
22. Ward GW, Jr, Karlsson G, Rose G, Platts-Mills TA. Trichophyton asthma: sensitisation of bronchi and upper airways to dermatophyte antigen. Lancet. 1989;1:859-862. doi: 10.1016/S0140-6736(89)92863-8.
23. Crawford F, Hollis S. Topical treatments for fungal infections of the skin and nails of the foot. Cochrane Database Syst Rev 2007; 3:1-157. 9 Hainer BL. Dermatophyte infections. Am Fam Physician, 2003, 67: 101-8. 10.
24. Hart R, Bell-Syer SE, Crawford F et al. Systematic review of topical treatments for fungal infections of the skin and nails of the feet, BMJ, 1999, 319: 79-82.
25. Rotta I, Sanchez A, Gonc alves PR, Otuki MF and Correr CJ. Efficacy and safety of topical antifungals in the treatment of dermatomycosis: a systematic review, British Journal of Dermatology, 2012, 166: 927-93.
26. Williams H. Fungal infections of skin and nails of feet. Pragmatic clinical trial is now needed. BMJ, 1999, 319: 1070-1B.
27. Bell-Syer SE, Hart R, Crawford F, Torgerson DJ, Young P, Tyrrell W, Williams H, Russell I. A systematic review of oral treatments for fungal infections of the skin of the feet. J Dermatolog Treat., 2001, 12: 69-74. Doi: 10.1080/09546630131708533.
28. Leidich SD, Isham N, Leitner I, Ryder NS, Ghannoum M A. Primary resistance to terbinafine in a clinical isolate of the dermatophyte Trichophyton rubrum (abstract). 41 st Interscience Conference on Antimicrob Agents and Chemother, Chicago, American Society for Microbiology, Washington DC, 2001.
29. Public Health England, Fungal skin and nail infections: diagnosis and laboratory investigation guide for primary care. Updated:18 September 2014.
30. Moossavi M, Bagheri B, Scher RK, Systemic antifungal therapy, Dermatol Clin., 2001, 19(1): 35-52.
31. Salo H1, Pekurinen M. Cost effectiveness of oral terbinafine (Lamisil) compared with oral fluconazole (Diflucan) in the treatment of patients with toenail onychomycosis., Pharmacoeconomics, 2002, 20(5): 319-24.
32. Bell-Syer SE1, Khan SM, Torgerson DJ. Cochrane Database Syst Rev. Oral treatments for fungal infections of the skin of the foot., 2012 Oct 17;10:CD003584. doi: 10.1002/14651858.CD003584.pub2.
33. Muhannad Al Hasan, S Matthew Fitzgerald, Mahnaz Saoudian, Guha Krishnaswamy, Dermatology for the practicing allergist: Tinea pedis and its complications. Clin Mol Allergy, 2004, 2: 5.
34. Наружная терапия микозов стоп. Пособие для врачей. Под редакцией Сергеева Ю.В. М.: Национальная академия микологии. 2005: 20.
35. David Ellis, Systemic antifungal agents for cutaneus fungal infections, Australian Prescriber, First published online July 1996.
36. По данным IMS Health, учитывались объемы продаж препаратов ATC-группы D01A [Противогрибковые препараты для местного применения].
37. По данным IMS Health, учитывались объемы продаж препаратов ATC-группы D01B [Противогрибковые препараты для системного применения].
Читайте также:


