Что такое микоз пищевода и как его лечить
Оппортунистические инфекции, включая микозы органов пищеварения, представляют собой актуальную проблему современной гастроэнтерологии.
Оппортунистические инфекции, включая микозы органов пищеварения, представляют собой актуальную проблему современной гастроэнтерологии. Диагностика и лечение кандидоза пищевода в ряде случаев сопряжены с определенными трудностями.
Дрожжеподобные грибы рода Candida — одноклеточные микроорганизмы размерами 6–10 мкм. Эти дрожжи диморфны: в различных условиях они образуют бластоспоры (клетки-почки) и псевдомицелий (нити удлиненных клеток). Эта морфологическая особенность имеет, как будет показано ниже, важное клиническое значение.
Исход контакта с дрожжеподобными грибами рода Candida обусловлен состоянием системы антифунгальной резистентности индивида. В большинстве случаев такой контакт формирует транзиторное кандидоносительство, когда структуры и механизмы антифунгальной резистентности обеспечивают деконтаминацию макроорганизма. В то же время у лиц с нарушениями в системе антифунгальной резистентности контакт может сформировать как персистирующее носительство, так и кандидоз. Таким образом, кандидоз пищеварительного тракта имеет типичные черты оппортунистический инфекции.
Однако решающее значение в системе антифунгальной резистентности имеет функция клеток фагоцитарного ряда — полиморфноядерных лейкоцитов, в первую очередь, и, в меньшей степени, мононуклеарных фагоцитов и естественных киллеров. Специфический антифунгальный гуморальный ответ реализуется за счет синтеза В-клетками специфических противокандидозных антител классов IgA, IgM, IgG и в определенной степени IgE. Наконец, сложная кооперация дендритных клеток, Т-хелперов 1 и 2 типа, а также Т-регуляторных клеток обеспечивает адекватный специфический клеточный иммунный ответ.
Дефекты в описанной выше системе антифунгальной резистентности являются факторами, способствующими возникновению кандидоза, или так называемыми факторами риска. Группы риска по развитию кандидоза пищеварительного тракта представлены ниже.
В указанных группах кандидоз выявляют чаще обычного. Отметим, что иногда причину нарушения антифунгальной резистентности определить не удается.
Патогенез кандидоза пищеварительного тракта характеризуется последовательным прохождением грибами следующих этапов — адгезии, инвазии, кандидемии и висцеральных поражений. На первом этапе дрожжи адгезируются к эпителиоцитам какого-либо участка слизистой оболочки. В дальнейшем дефекты в системе резистентности позволяют дрожжам через трансформацию в псевдомицелий внедряться (инвазироваться) в слизистую оболочку и подлежащие ткани. Цитопения — решающий фактор, который позволяет инвазирующим грибам достигать стенки сосудов, разрушать ее и циркулировать в сосудистом русле. Такой этап называют кандидемией. В отсутствие адекватной терапии кандидемия приводит к образованию очагов инвазивного кандидоза в висцеральных органах, например, печени, легких, центральной нервной системе и др.
Парадоксально, но внедрение грибов рода Candida чаще наблюдается в участках, представленных многослойным эпителием (полость рта, пищевод) и значительно реже в однослойный эпителий (желудок, кишечник).
На практике клиницисту приходится сталкиваться преимущественно с кандидоносительством, частота которого у здоровых лиц достигает в полости рта 25%, а в кишечнике — до 65–80%.
Объем обследования при кандидозе органов пищеварения включает изучение анамнеза и клинической картины, оценку рутинных клинических тестов, эндоскопические исследования, микологические (культуральные, морфологические и серологические) и иммунологические тесты.
Кандидоз пищевода встречается у больных общего профиля в 1–2% случаев, у больных сахарным диабетом 1 типа — в 5–10% случаев, у больных СПИДом — в 15–30% случаев. В то же время, по сообщению Yoo S.S. и соавт., при эндоскопическом исследовании 6683 практически здоровых лиц у 0,25% выявлен кандидоз пищевода. Среди местных факторов риска называют ожог, ахалазию, дивертикулез, полипоз пищевода. Характерными жалобами являются дисфагия, одинофагия, ретростернальный дискомфорт, однако встречается и латентное течение. Симптомы кандидоза пищевода могут нарушить акт глотания, что в свою очередь приводит к нарушению питания и значительному снижению качества жизни.
Показаниями для эндоскопического исследования с целью исключения кандидоза пищевода является: группа риска, клинические признаки эзофагита и верифицированный кандидоз других локализаций (например, орофарингеальный, кандидоз урогенитальной системы, диссеминированный кандидоз).
Эндоскопические признаки кандидоза пищевода — гиперемия и контактная ранимость слизистой оболочки, а также фибринозные налеты различной локализации, конфигурации и размеров. Среди всего разнообразия визуальных признаков кандидоза пищевода можно выделить три группы типичных изменений:
Напомним, что схожие эндоскопические изменения могут наблюдаться при рефлюкс-эзофагите, пищеводе Барретта, герпес-эзофагите, плоских лейкоплакиях, красном плоском лишае, ожоге или опухоли пищевода. Поэтому диагностика кандидоза пищевода основана на эндоскопическом исследовании и лабораторном изучении биопсийных материалов из пораженных участков. Необходимо учитывать, что при однократной биопсии чувствительность лабораторных методов недостаточна.
С целью обнаружения псевдомицелия используют морфологические микологические методы: цитологический — с окраской мазков по Романовскому–Гимза, и гистологический — с окраской биоптатов ШИК-реакцией. Таким образом, учет диморфности Candida spp. является ключом к дифференциальному диагнозу между кандидозом и кандидоносительством. В современных условиях клиницист должен требовать от морфолога точного описания морфологических структур гриба, ведь обнаружение отдельных дрожжевых клеток, как правило, свидетельствует о кандидоносительстве, а обнаружение псевдомицелия позволяет подтвердить диагноз кандидоза.
К недостатку морфологических методов можно отнести их ограниченную чувствительность при эндоскопической биопсии. Известно, что биопсионные щипцы позволяют получить для изучения миниатюрный фрагмент ткани, и вероятность обнаружения информативного признака при однократной биопсии недостаточна.
Культуральное исследование биоматериалов слизистых оболочек с определением вида возбудителя становится строго необходимым при рецидивирующем течении кандидоза или резистентности к стандартной антимикотической терапии.
Чувствительность и специфичность серологических тестов диагностики кандидоза пищевода (иммуноферментный анализ с антигеном Candida, уровень специфического IgE, тест латекс-агглютинации Platelia) пока не достигли требуемой точности и в практике применяются редко.
Кандидоз пищевода, даже протекающий субклинически, опасен своими осложнениями — стриктурой, кровотечением, перфорацией и диссеминацией микотического поражения.
Рентгенографический метод при кандидозе органов пищеварения малоинформативен, так как не уточняет этиологии процесса, но при развитии осложнений (например, стриктура, язва, перфорация) приобретает решающее значение.
Развитие стриктуры пищевода отмечают у 8–9% пациентов с кандидозным эзофагитом. Чаще они локализованы в верхней или средней трети грудного отдела пищевода и вызывают перманентную дисфагию. Другим частым осложнением кандидоза верхних отделов органов пищеварения является кровотечение, вызванное контактной ранимостью слизистой оболочки. Такое хроническое малоинтенсивное кровотечение приводит к анемии, а у пациентов с цитопенией кровотечение может развиваться стремительно (нередко наблюдается рвота алой кровью и псевдомембранозными массами) и приводить к серьезной потери крови. Клиническая картина перфорации пищевода характеризуется, кроме интенсивного болевого синдрома, развитием пневмомедиастинума и подкожной эмфиземы в области шеи.
Лечение кандидоза пищевода основано на применении антифунгальных препаратов. Общий принцип действия всех антифунгальных средств — угнетение биосинтеза эргостерина клеточной стенки дрожжей. Антифунгальные средства, используемые для лечения кандидоза в целом, можно разделить на три группы. Первая группа — полиеновые антимикотики, практически нерезорбируемые при приеме per os. К ним относят амфотерицин В, нистатин и натамицин. Вторая группа — азольные антимикотики, относительно хорошо резорбируемые при приеме per os. К ним относятся: кетоконазол, флуконазол, итраконазол, вориконазол, позаконазол. Третья группа — эхинокандины: каспофунгин, анидулафунгин, микафунгин.
Цель лечения кандидоза слизистых оболочек верхних отделов пищеварительного тракта — устранение симптомов и клинико-лабораторных признаков заболевания, а также предотвращение рецидивов.
Нужно подчеркнуть, что при кандидозе пищевода местная терапия неэффективна. У больных с выраженной одинодисфагией, которые не способны глотать, должна использоваться парентеральная терапия.
Препаратом выбора для лечения кандидоза пищевода является флуконазол 100–200 мг/сут, назначаемый перорально или внутривенно в течение 2–4 нед. Подчеркнем, что как средство лечения кандидоза пищевода флуконазол превосходит по эффективности и кетоконазол, и итраконазол в капсулах из-за непостоянной абсорбции последних.
Лишь в случаях непереносимости флуконазола или резистентности возбудителя (чаще это C. krusei, C. glabrata, C. pseudotropicalis) показаны препараты второй линии (также в течение 2–4 недель ). Препаратами второй линии при кандидозе пищевода являются:
Необходимо добавить, что применение нерезорбируемых антимикотиков (нистатин, натамицин) неэффективно.
Несмотря на высокую эффективность флуконазола у пациентов с сохраняющимся иммунодефицитным состоянием высока вероятность рецидивов кандидоза пищевода. Необходимо помнить, что безрецидивного течения кандидоза можно достичь только у больных с полной коррекцией фонового состояния. Так, например, при СПИДе рецидивы кандидоза прекращаются только при успешной антиретровирусной терапии, обеспечивающей снижение вирусной нагрузки и увеличение числа CD4-лимфоцитов.
Для предотвращении рецидивов может быть эффективна длительная поддерживающая терапия флуконазолом (100мг/день) или назначение дозы флуконазола 200 мг еженедельно.
Литература
М.А. Шевяков, доктор медицинских наук, профессор СПбМАПО, Санкт-Петербург
Оппортунистические инфекции, включая микозы органов пищеварения, представляют собой актуальную проблему современной гастроэнтерологии. Диагностика и лечение кандидоза пищевода в ряде случаев сопряжены с определенными трудностями.
Патогенез
Дрожжеподобные грибы рода Candida — одноклеточные микроорганизмы размерами 6-10 мкм. В различных условиях они образуют бластоспоры (клетки-почки) и псевдомицелий (нити удлиненных клеток). Дрожжи рода Candida широко распространены в окружающей среде: в почве, питьевой воде, пищевых продуктах, на коже и слизистых оболочках человека и животных. Исход контакта с дрожжеподобными грибами рода Candida обусловлен состоянием системы антифунгальной резистентности индивида. В большинстве случаев такой контакт формирует транзиторное кандидоносительство. В то же время у лиц с нарушениями в системе антифунгальной резистентности контакт может сформировать как персистирующее носительство и как кандидоз.
Перечисленным факторам патогенности естественным образом противостоят многочисленные факторы:
- целостность слизистой оболочки и мукополисахариды слизи;
- антагонизм дрожжеподобных грибов и бактерий пищеварительного тракта;
- активность пищеварительных ферментов и фунгистатического действия неспецифических гуморальных факторов, таких как лизоцим;
- функция клеток фагоцитарного ряда — полиморфноядерных лейкоцитов;
- специфический антифунгальный гуморальный ответ (реализуется за счет синтеза В-клетками специфических противокандидозных антител).
Дефекты в описанной выше системе антифунгальной резистентности являются факторами, способствующими возникновению кандидоза.
1. Физиологические иммунодефициты (детский, старческий возраст, беременность).
2. Генетически детерминированные (первичные) иммунодефициты.
4. Онкологические заболевания, особенно на фоне лучевой и химиотерапии.
5. Аллергические и аутоиммунные болезни, особенно на фоне лечения глюкокортикостероидами.
6. Заболевания эндокринной системы, в первую очередь, сахарный диабет, аутоиммунный полиэндокринный синдром, гипотиреоз, ожирение и др.
7. Дисбиоз на фоне антибиотикотерапии.
9. Трансплантация органов и тканей.
Внедрение грибов рода Candida чаще наблюдается в участках, представленных многослойным эпителием (полость рта, пищевод) и значительно реже - в однослойный эпителий (желудок, кишечник).
На практике клиницисту приходится сталкиваться, преимущественно, с кандидоносительством, частота которого у здоровых лиц достигает в полости рта 25%, а в кишечнике — до 65–80%.
Диагностика
Объем обследования органов пищеварения при кандидозе включает изучение анамнеза и клинической картины, оценку рутинных клинических тестов, эндоскопические исследования, микологические (культуральные, морфологические и серологические) и иммунологические тесты.
Кандидоз пищевода встречается у больных общего профиля в 1–2% случаев, у больных сахарным диабетом 1 типа — в 5–10% случаев, у больных СПИДом — в 15–30% случаев.
Среди местных факторов риска называют ожог, ахалазию, дивертикулез, полипоз пищевода.
Характерными жалобами являются дисфагия, одинофагия, ретростернальный дискомфорт, однако встречается и латентное течение.
Симптомы кандидоза пищевода могут нарушить акт глотания, что в свою очередь, приводит к нарушению питания и значительному снижению качества жизни.
Показаниями для эндоскопического исследования с целью исключения кандидоза пищевода является: группа риска, клинические признаки эзофагита и верифицированный кандидоз других локализаций.
Среди всего разнообразия визуальных признаков кандидоза пищевода можно выделить три группы типичных изменений:
2. Фибринозный (псевдомембранозный) эзофагит. Наблюдают бело-серые или бело-желтые рыхлые налеты в виде округлых бляшек диаметром от 1 до 5 мм, выступающие над ярко гиперемированной и отечной слизистой оболочкой. Контактная ранимость и гиперемия слизистой оболочки заметно выражены.
Схожие эндоскопические изменения могут наблюдаться при рефлюкс-эзофагите, пищеводе Барретта, герпес-эзофагите, плоских лейкоплакиях, красном плоском лишае, ожоге или опухоли пищевода, поэтому диагностика кандидоза пищевода основана на эндоскопическом исследовании и лабораторном изучении биопсийных материалов из пораженных участков.
Культуральный микологический метод основан на посеве биоматериалов слизистых оболочек на среду Сабуро. Преимущество данного метода — в возможности видовой идентификации грибов рода Candida и тестировании культуры на чувствительность к антимикотикам. Культуральное исследование биоматериалов слизистых оболочек с определением вида возбудителя становится строго необходимым при рецидивирующем течении кандидоза или резистентности к стандартной антимикотической терапии.
Осложнения
Кандидоз пищевода опасен своими осложнениями: стриктурой, кровотечением, перфорацией и диссеминацией микотического поражения.
Развитие стриктуры пищевода отмечают у 8–9% пациентов с кандидозным эзофагитом. Чаще они локализованы в верхней или средней трети грудного отдела пищевода и вызывают перманентную дисфагию.
Хроническое кровотечение вызвано контактной ранимостью слизистой оболочки, оно малоинтенсивное, приводит к анемии.
Клиническая картина перфорации пищевода характеризуется, кроме интенсивного болевого синдрома, развитием пневмомедиастинума и подкожной эмфиземы в области шеи.
Лечение
В план ведения пациентов с кандидозом пищевода необходимо включить диагностику и коррекцию фоновых заболеваний, других очагов кандидозной инфекции, рациональную антифунгальную терапию и иммунокоррекцию. Также необходимо исключение злокачественных опухолей, рентгенография легких, фиброколоноскопия, дополнительно для мужчин — УЗИ предстательной железы, дополнительно для женщин — УЗИ молочных желез и малого таза с консультацией гинеколога.
Лечение кандидоза пищевода основано на применении антифунгальных препаратов:
- полиеновые антимикотики (амфотерицин В, нистатин и натамицин);
- азольные антимикотики (кетоконазол, флуконазол, итраконазол, вориконазол, позаконазол);\
- эхинокандины (каспофунгин, анидулафунгин, микафунгин).
Цель лечения кандидоза слизистых оболочек верхних отделов пищеварительного тракта — устранение симптомов и клинико-лабораторных признаков заболевания, а также предотвращение рецидивов.
Нужно подчеркнуть, что при кандидозе пищевода местная терапия неэффективна. У больных с выраженной одинодисфагией, которые не способны глотать, должна использоваться парентеральная терапия.
Несмотря на высокую эффективность флуконазола у пациентов с сохраняющимся иммунодефицитным состоянием высока вероятность рецидивов кандидоза пищевода. Необходимо помнить, что безрецидивного течения кандидоза можно достичь только у больных с полной коррекцией фонового состояния. Так, например, при СПИДе рецидивы кандидоза прекращаются только при успешной антиретровирусной терапии, обеспечивающей снижение вирусной нагрузки и увеличение числа CD4-лимфоцитов.
Зав. эндоскопическим отделением
Новополоцкой городской больницы
Кожушкевич А.Ю.
Приемная главного врача
(+375 214) 50-62-70
(+375 214) 50-62-11 (факс)
Канцелярия
(+375 214) 50-15-39 (факс)
• ЧТО ТАКОЕ КАНДИДОЗ?
• МОЖНО ЛИ ЕГО ПРЕДОТВРАТИТЬ?
• КАК ОН ЛЕЧИТСЯ?
• ЛЕЧЕНИЕ БЕЗ ИСПОЛЬЗОВАНИЯ МЕДИЦИНСКИХ ПРЕПАРАТОВ
• ИТОГ
Кандидоз – одна из оппортунистических инфекций, которая часто встречается у людей с ВИЧ. Эта инфекция вызвана довольно распространенным грибком, который называется кандида. Этот грибок присутствует в организме у большинства людей, но здоровая иммунная система держит его под контролем.
Кандида чаще всего поражает ротовую полость, горло или половые органы. Она может возникнуть за месяцы или даже годы до появления другой, более серьезной оппортунистической инфекции. Для получения более подробной информации об оппортунистических инфекциях см. брошюру 500.
Инфекция, поражающая рот, называется кандидозом ротовой полости. Если инфекция проникает в горло, то она называется эзофагит. Инфекция проявляется в возникновении белых или красных пятен. Она также может вызвать боль в горле, боль во время глотания, тошноту и потерю аппетита.
Инфекция, которая поражает половые органы, называется вагинитом. Это довольно распространенная инфекция половых органов. Симптомы: зуд, ощущение жжения, мутные выделения белого цвета.
Кандида также может поражать мозг, сердце, суставы и глаза.
Возникновение кандидоза невозможно предотвратить. Обычно медицинские препараты не используются для предотвращения этой инфекции. Для этого существует несколько причин:
• Она не очень опасна
• Для ее лечения существуют эффективные лекарства
• Грибок может развить резистентность к лекарствам.
Самое лучшее средство предотвращения начала кандидоза – это укрепление иммунной системы с помощью комбинированной антиретровирусной терапии (АРТ).
Здоровая иммунная система поддерживает баланс кандиды в организме. Также этому способствуют некоторые бактерии, находящиеся в организме. Некоторые антибиотики уничтожают эти полезные бактерии и могут вызвать вспышку кандидоза. Лечение кандидоза не избавит организм от грибка, но поможет держать его под контролем.
• Местное лечение включает:
o Кремы;
o Суппозитории для лечения вагинита;
o Сиропы;
o Таблетки, которые растворяются во рту.
Местное лечение может вызвать некоторое жжение или раздражение.
• Системное лечение требуется в том случае, если местное лечение не подействовало, если инфекция проникла в горло или распространилась на другие органы. Некоторые препараты принимают в виде таблеток. Самые распространенные побочные эффекты: тошнота, рвота и боль в животе. Эти побочные эффекты встречаются у менее 20% людей.
Кандидоз может быстро возникнуть вновь, поэтому некоторые врачи прописывают анти-грибковые лекарства на долгосрочной основе. Но это может вызвать резистентность. Грибок способен мутировать таким образом, что препарат перестает действовать.
В некоторых случаях обычные препараты не действуют. Тогда используют амфотерицин В – очень сильный и токсичный препарат. Его глотают, или вводят внутривенно. Самые серьезные побочные эффекты – это проблемы с почками и анемия. Также могут возникнуть жар, озноб, тошнота, рвота и головная боль. Но после нескольких доз эти побочные эффекты становятся менее острыми.
Существует несколько немедицинских способов лечения кандидоза, которые еще не были достаточно хорошо изучены. Рекомендуется:
• Снизить употребление продуктов, содержащих сахар.
• Пить чай (Pau d'Arco), который изготавливается из коры дерева, растущего в Южной Америке.
• Использовать чесночные добавки или есть сырой чеснок. Чеснок обладает анти-грибковыми и антибактериальными свойствами. Однако он может затруднять действие ингибиторов протеазы.
• Делать полоскания с чайным маслом, разбавленным водой.
• Употреблять молочнокислые бактерии в капсулах или есть йогурты, в которых содержатся эти бактерии. Убедись, что на этикетке сказано, что в продукте содержатся натуральные культуры. Тогда продукт можно будет принимать вместе с антибиотиками.
• Принимать добавки гамма-линолиевой кислоты(GLA) и Биотина. Они замедляют распространение кандиды. GLA можно найти в некоторых маслах, прессованных в холодном состоянии. Биотин – это витамин В.
Кандидоз – это довольно распространенная грибковая инфекция. Как правило, грибок живет в организме. Его невозможно уничтожить. Лучший способ предотвращения развития кандидоза – это укрепление иммунной системы с помощью принятия антиретровирусных препаратов (АРВ).
В большинстве случаев кандидоз без проблем лечится местно. У людей со слабой иммунной системой эти инфекции могут быть более продолжительными. Также возможно системное лечение, но в этих случаях кандида может развить резистентность к лекарствам. Наиболее сильным анти-грибковым средством является амфотерицин В, но он вызывает серьезные побочные действия.
Существуют некоторые немедицинские способы, позволяющие контролировать кандиду.
В нормальной микрофлоре человека всегда есть в наличии грибок Candida, однако размножаться он может только при определенных условиях. Например, если очень ослаблены иммунные силы организма либо была перенесена тяжелая болезнь. Сам же грибок этого рода насчитывает более 100 разновидностей. В кишечнике он занимает около 80 % всей микрофлоры, а в полости рта - 25 %.
Грибки этого рода являются одноклеточными организмами, которые размером едва достигают 6-10 мкм. Они находятся не только в организме человека, но и во всей окружающей среде. Грибки Candida можно найти в воде, пище, почве, на слизистой оболочке и кожном покрове людей и животных. Фактически человек контактирует с этими одноклеточными микроорганизмами на постоянной основе.
Микоз пищевода может появиться на фоне контакта с больным человеком либо при употреблении продуктов питания, которые заражены грибками из группы дрожжевых. Причиной могут быть и предметы обихода, которые заражены этими микроорганизмами.
Однако не только ослабленный иммунитет и контакт с зараженным лицом могут стать причиной микоза пищевода. К факторам риска можно отнести:
- сахарный диабет (грибок встречается примерно у 7 % больных диабетом первого типа);
- повреждения пищевода обыкновенными косточками или колюще-режущими предметами;
- алкоголизм и табакокурение;
- онкологические заболевания;
- прием антибактериальных и гормональных препаратов;
- недоедание;
- недостаточное употребление белковой пищи;
- дисбактериоз;
- отравления (чаще всего химическими веществами);
- беременность;
- аллергию;
- ранний детский или пожилой возраст;
- СПИД (грибок встречается у 2 % больных).
Как понять, что началось заболевание?
Симптомы микоза пищевода мало выражены, поэтому часто остаются незамеченным. По статистике, примерно 30 % пациентов даже не подозревают, что у них есть заболевание. Однако все же есть некоторые характерные особенности течения болезни, которые позволят заподозрить наличие патологии:
- изжога;
- утрата аппетита;
- болевые ощущения в момент глотания;
- тошнота, часто переходящая в рвоту, с одновременным поднятием температуры тела;
- першение в горле;
- потеря в весе;
- диарея.
Причем последний симптом характеризуется не просто жидким стулом, но и наличием в каловых массах вкраплений слизи, белой пленки и крови.
У некоторых больных параллельно развивается микоз в ротовой полости. На фоне этого заболевания белая пленка опускается вниз из ротовой полости в желудочно-кишечный тракт и может перекрыть просвет пищевода, что становится следствием образования язв на слизистой оболочке.
Как правило, диагностируют недуг случайно, при обследовании организма в связи с жалобами на другие заболевания.
Как протекает недуг?
Несмотря на то что микоз пищевода имеет слабо выраженные симптомы, все же заболевание прогрессирует. Вначале формируются небольшие пятна белого или желтоватого цвета, которые приподняты над поверхностью стенок пищевода. Со временем они начинают сливаться, образуя налет с большой площадью поражения. Микроорганизмы в это время активно размножаются, проникают в сосуды, оболочки и ткани.
Сам же налет, смешанный с грибками, на стенках пищевода представляет собой отмерший эпителий с воспаленными клетками. Если рассмотреть его под микроскопом, то можно четко увидеть нити мицелия грибка Candida.
Типы заболевания
Микоз пищевода может иметь одну из трех разновидностей, которые характеризуются определенными симптомами:
- Катаральный тип. На слизистой оболочке пищевода наблюдается отечность, гиперемия. Бляшки имеют белесый цвет.
- Фибринозный эзофагит. У пациента наблюдаются болевые ощущения, могут быть кровотечения в местах поражения грибком.
- Фиброзно-эрозивная разновидность характеризуется появлением рыхлого налета, белого или желтоватого оттенка. Внешне такой налет напоминает бахрому. Гиперемия наблюдается на слизистой под налетом.
Чаще всего встречается именно фиброзно-эрозивный микоз.
Если появляются язвочки, то, скорее всего, есть еще какая-то патология в пищеварительном тракте, так как для микоза не характерно их появление.
Эндоскопическая классификация
На фоне трех разновидностей заболевания выделяют 4 степени, которые можно определить только при эндоскопическом обследовании:
- Микоз пищевода 1 степени характеризуется наличием небольшого количества бляшек, которые едва достигают 2 миллиметров. На этой стадии еще нет язв и отеков.
- На второй стадии бляшки уже увеличиваются в размерах, появляется гиперемия и отечность, но язвочки еще не формируются.
- Третья стадия уже характеризуется слиянием бляшек в узловатые и линейные налеты, уже могут появляться язвочки.
- На последней стадии отмечаются все симптомы характерные для третьей, но к ним еще добавляется рыхлость слизистого покрова, на фоне чего может формироваться сужение просвета.
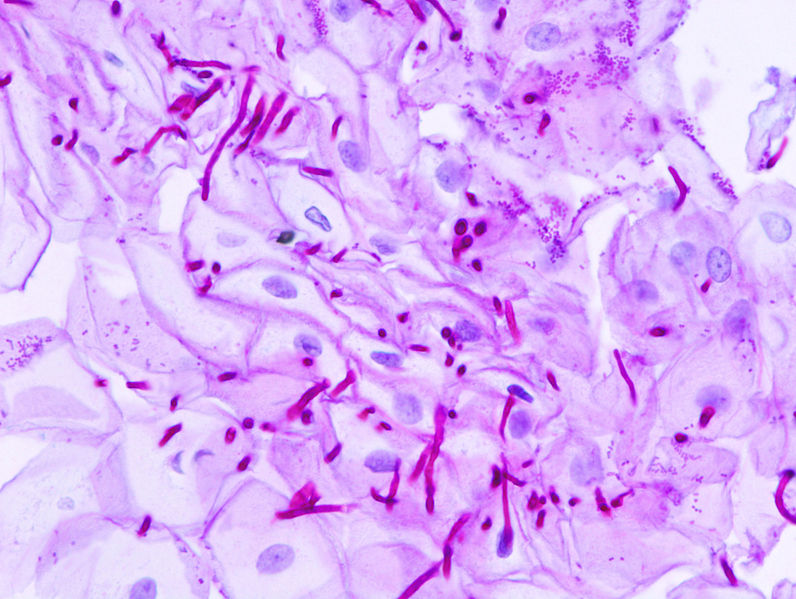
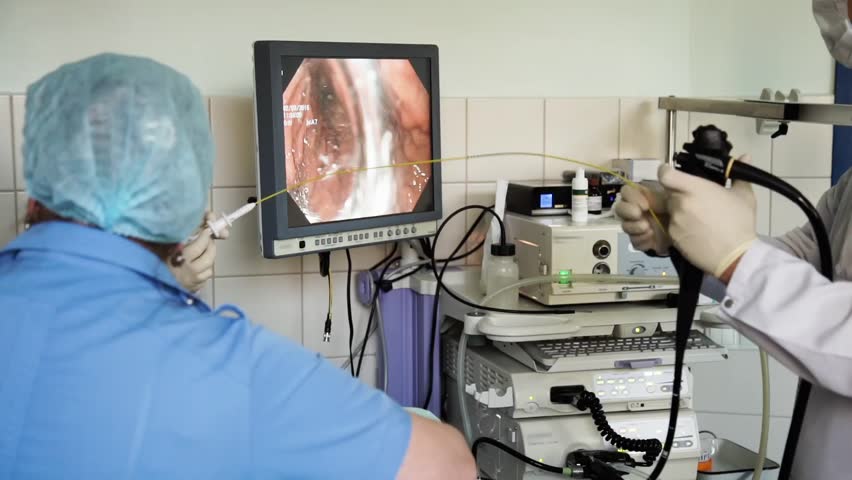
Диагностические мероприятия
Чтобы определить наличие микоза пищевода, чаще всего проводится эндоскопическое исследование. При тяжелом состоянии пациента может проводиться диагностика при помощи специального инструмента, который после извлечения имеет на своей поверхности фрагменты слизи. Она затем исследуется в лаборатории для уточнения диагноза. Одновременно слизь может передаваться на посев, чтобы определить чувствительность грибка к лекарственным средствам.
Помимо этого, у больного обязательно собирается анамнез, проводится общий анализ крови и на определение уровня гликозилированного гемоглобина. Проще говоря, проводятся те исследования, которые позволяют исключить наличие раковых образований.
В тяжелых случаях может быть сделана рентгенография с контрастным веществом.
Терапевтические мероприятия
Как лечить микоз пищевода? Естественно, что самостоятельно справиться с таким недугом будет достаточно сложно. Медики в таких случаях назначают противогрибковые препараты. Подбор этих лекарственных средств проводится на основе результатов анализа материала после инструментальной диагностики, он зависит от чувствительности грибка к определенным медикаментам.
Если при обследовании было выявлено, что у пациента снижен иммунитет, то назначаются иммуномодуляторы.
В случаях, когда при обследовании было установлено, что очагов поражения много (и не только в пищеводе), то лечению подвергается весь организм. Нельзя запускать грибковые заболевания в ротовой полости, так как есть огромный риск проникновения бактерий в пищевой тракт.
Лечение микоза пищевода может проводиться не только путем употребления таблеток, но и посредством эндоскопического введения концентрированных форм лекарственных средств. Существует также лазерная методика лечения.
Препараты
Скорее всего, чтобы облегчить состояние пациента, доктор посоветует прибегнуть к диете и нетрадиционной медицине.

Диетическое питание
Огромную роль в лечебных мероприятиях играет питание при микозе пищевода. Большинству пациентов приходится отказываться от привычного режима питания. Лучшие продукты, которые позволяют ускорить процесс выздоровления, это те, что содержат полезные бактерии:
Однако при употреблении кисломолочных продуктов придется придерживаться определенного правила: обязательно чередовать их, чтобы исключить привыкание грибка к определенным полезным бактериям.
В рацион питания рекомендуется ввести овсяный кисель и квашеные овощи. Но придется отказаться от сладостей, шоколада, жирных и жареных блюд, копченостей и приправ, то есть убрать все, что может раздражать пищевод.
Если соблюдать все рекомендации врача, то есть большой шанс полностью избавиться от недуга и не допустить его рецидива.
Нетрадиционная медицина
Не запрещается проводить лечение микоза пищевода и народными средствами, такие рекомендации даже можно услышать от лечащего врача. Ведь лекарственные растения улучшают действие консервативной терапии.
Можно сделать настойку на керосине. Подойдут молодые ветки сосны, шишки, почки черного тополя, побеги туи, кипариса и других хвойных растений. В банку помещается хвоя и заливается керосином. Через три месяца можно начинать лечение, употребляя по половине чайной ложки по три раза перед приемом пищи (за 30 минут). Хранить такое средство необходимо в прохладном и темном месте.
Если микоз стал прогрессировать в ротовой полости, то ее рекомендуется полоскать раствором с пищевой содой. На один стакан теплой воды потребуется 1 чайная ложка соды. Процедуру полоскания надо проводить 3 раза на протяжении дня.

Можно делать отвары из сборов трав (шалфей, ромашка, тысячелистник и календула). В другой рецепт входит календула, зверобой, кора дуба и чистотел. Все компоненты смешивают, из них затем делают отвар, который можно пить вместо чая.
Хорошими антимикробными свойствами обладает морковный сок, его можно употреблять на регулярной основе.
Опасность микоза пищевода
Отчего он бывает? Причин появления такого недуга достаточно много, а само заболевание очень опасно. Поэтому так важно при малейшем подозрении на микоз сразу же обратиться к врачу. Если же не будет адекватного лечения, то могут возникнуть следующие осложнения:
- внутренние кровоизлияния;
- гнойные процессы в соединительной ткани;
- отмирание тканей кишечника;
- сужение просвета пищевода;
- язвочки на слизистой оболочке, которые провоцируют развитие воспалительного процесса.
Все эти осложнения не только будут приносить дискомфорт и болевые ощущения, но и угрожают жизни человека.
Профилактика развития заболевания
Чтобы предупредить развитие микоза, следует соблюдать простейшие правила гигиены:
- регулярно мыть руки, особенно перед приемом пищи;
- дважды в день чистить зубы;
- ограничить потребление сладостей;
- если пришлось лечиться антибактериальными или противогрибковыми средствами, то обязательно параллельно следует принимать пробиотики, чтобы снизить отрицательное влияние таких лекарственных препаратов.
Не стоит забывать об укреплении защитных сил организма. Занимайтесь спортом и не допускайте переохлаждения. Питание должно быть сбалансированным.
Читайте также:


