Что такое кандидозный пиелоцистит

Пиелоцистит выявляется у мужчин и женщин, является осложнением и следствием обыкновенного цистита.
Формы и виды
Термин “пиелоцистит” уже устарел, и в последней редакции Международной классификации болезней его нет, соответственно, кода по МКБ-10 эта болезнь не имеет. Используется два отдельных понятия: пиелит и цистопиелонефрит.
Если первичный очаг инфекции находится в почках и оттуда начался патологический процесс, который затем спустился в мочевой пузырь, то это заболевание называется пиелитом.
Если же бактерии первоначально оккупировали мочевой пузырь, а уже затем попали в почечные лоханки, то болезнь классифицируется как цистопиелонефрит.
Выделяют 3 формы пиелоцистита:
Симптоматика острой формы выражена ярко и проявляется стремительно. Часто возникает у детей как осложнение других патологических процессов и вследствие проведенной ранее неправильной терапии. Неверное лечение способно привести к затиханию процесса на некоторое время и последующим вспышкам с усилением неприятных симптомов болезни. Острому пиелоциститу присущ сильный болевой синдром, из-за которого требуется срочная госпитализация. В стационаре проводится тщательная диагностика для назначения адекватного медикаментозного лечения.
Заболевание хронической формы имеет не столь сильно выраженные симптомы, иногда они могут и вовсе отсутствовать. Воспаление обостряется при снижении иммунитета или любой стрессовой ситуации для организма (простудные заболевания, переохлаждение). Терапии такой пиелоцистит поддается чрезвычайно сложно. Лечение сводится к профилактике рецидивов, заключающейся в повышении защитных функций организма, умеренных физических нагрузках, соблюдении диетического питания и правил личной гигиены.
При заражении дрожжевым грибком Candida развивается кандидоз, который служит фактором, провоцирующим развитие кандидозного пиелоцистита. Этот воспалительный процесс часто развивается на фоне молочницы и является ее осложнением, в результате которого поражаются почки и мочевой пузырь. Заболеванием страдают представители обоих полов. Инфицирование происходит во время полового акта, когда бактерии проникают в мочеполовую систему.

При заражении дрожжевым грибком Candida развивается кандидоз, который служит фактором, провоцирующим развитие кандидозного пиелоцистита.
Причины заболевания
Пиелоцистит развивается в результате попадания в организм таких микроорганизмов, как:
- хламидии;
- стрептококки;
- гонококки;
- микоплазмы;
- стафилококки;
- вирусы и пр.
Инфекция может попасть в мочевой пузырь несколькими путями:
- Восходящий путь. Первоначально возникший вагинит или вульвовагинит провоцирует инфекционный цистит, потому что инфекция поднимается по уретре к мочевому пузырю. При стечении обстоятельств и наличии благоприятных факторов она идет дальше по мочеточнику и может вызвать воспаление почки (пиелит, нефрит, пиелонефрит). Патологический воспалительный процесс в лоханке начинается часто из-за запущенного или нелеченого цистита.
- Нисходящий путь. В этом варианте инфекция из почек спускается. Появившиеся в урине бактерии из-за нелеченого пиелонефрита, попадая в здоровый мочевой пузырь, вызывают воспалительный процесс на слизистой (цистит). Этот путь развития пиелоцистита встречается гораздо реже первого варианта.
- С током крови или лимфы. Инфекция распространяется из больного органа по сосудистой системе с током крови. Любой хронический инфекционный очаг (бронхит, абсцесс простаты, тонзиллит, эндометрит, вагинит и пр.), который остается невылеченным, может привести к пиелоциститу.
Слизистая пузыря достаточно легко справляется с проникновением инфекции. Чтобы воспаление перешло на мочевой пузырь и лоханки, необходимо наличие предрасполагающих факторов:
- нарушений процесса кровообращения в органах малого таза;
- нарушений и задержки оттока мочи;
- переохлаждения;
- пороков в строении мочевыделительной системы;
- снижения иммунитета;
- гормональных сбоев;
- стрессов и волнений;
- травм;
- плохой личной гигиены;
- незащищенного секса.
Симптомы пиелоцистита
Симптоматика данной болезни достаточно обширна, поскольку воспаление захватывает два органа сразу (мочевой пузырь и почки). Для назначения комплексного лечения, направленного на борьбу с патологией обоих пораженных органов, диагностировать нужно оба процесса.
Пиелоцистит проявляет себя такими признаками, как:
- повышенные температуры и ощущение озноба;
- мигрени и головокружения;
- заторможенность;
- вялость и слабость;
- ухудшение или отсутствие аппетита;
- снижение веса;
- усиленная потливость;
- изменение цвета и запаха мочи.

При пиелоцистите повышается температура.
Болезнь вызывает воспалительные процессы, протекающие в почках и мочевом пузыре, поэтому болевой синдром при пиелоцистите особенно проявляется в пояснице и может иррадиировать в паховую область. Наблюдается болезненность мочеиспускания, иногда сопровождаемая кровянистыми выделениями.
При лабораторных анализах мочи выявляются такие признаки:
- лейкоцитурия (лейкоциты в моче);
- протеинурия (белок в моче).
Диагностика
При подозрениях на пиелоцистит необходимо осуществить тщательную диагностику.
Подобными заболеваниями занимается уролог.Врач назначит необходимые обследования, которые требуются для постановки диагноза. Проводятся следующие исследования:
- УЗИ почек и мочевого пузыря. Определяются размеры органов и качественные изменения, произошедшие в их тканях.
- Цистоскопия. С помощью специального катетера (эндоскопа), оснащенного подсветкой и оптикой, осуществляется осмотр мочевого пузыря. Инструмент вводится через уретру.
- МРТ. Исследуются все внутренние органы.
- Контрастная уропиелография. В почки вводится специальное контрастное вещество и оценивается качество оттока урины.
- Биопсия слизистой. Для выявления воспалительного процесса и наличия грибковых поражений, а также для исключения онкологии.
- Общий анализ мочи. Определяется количество лейкоцитов и белков.
- Анализ крови.

Для определения размеров органа и качественных изменений, произошедших в их тканях назначают УЗИ почек.
Основываясь на результатах анализов и проведенных исследований, доктор назначает курс комплексной терапии. Обязательно потребуется консультация гинеколога и венеролога для исключения венерических заболеваний.
Лечение пиелоцистита
Вылечить пиелоцистит возможно в стационаре или под наблюдением врача. Начинать терапию возможно только после выявления причины, спровоцировавшей данное заболевание. Лечение должно быть направлено на устранение фактора, вызвавшего патологию. Для назначения антибактериального курса необходимо выявить штамм вируса и его резистентность по отношению к антибиотикам. Лишь после этого врачом назначаются фармакологические средства.
Для лечения пиелоцистита используется комплексная терапия, в которую входят следующие группы препаратов:
- антибиотики (Моксифлоксацин, Ломефлоксацин, Норфлоксацин, Офлоксацин);
- спазмолитики и анальгетики (Дротаверин, Но-шпа, Кетонал, Темпалгин и пр.);
- противомикробные препараты (Фуразолин, Уросульфан, Фурадонин, Сульфален);
- фитопрепараты (Урохолум, Фитолизин);
- средства народной медицины (медвежьи ушки, можжевельник, хвощ полевой, толокнянка, барбарис, семена укропа и пр.).

Но-шпа как обезболивающее при пиелоцистите.
При необходимости, если есть аномалии мочевыводящей системы (например, камни), проводится хирургическое вмешательство для устранения проблемы.
Эффективность проводимой терапии напрямую зависит от правильного питания и соблюдения диеты во время лечения пиелоцистита. Необходимо пить больше жидкости (не менее 2,5 л в сутки), а также сильно уменьшить употребление соли или совсем исключить ее из рациона. Запрещены копченые, соленые, жирные, пряные продукты и алкоголь. Рекомендуется отдать предпочтение растительной пище и молочным продуктам. Питание должно быть частым (4-6 раз в день) и небольшими порциями.
Осложнения
При отсутствии лечения или неверно выбранной тактике терапии пиелоцистита процесс усиливается и может перейти в хроническую стадию, которая трудно поддается излечению и может преследовать человека всю жизнь. На фоне ослабления иммунной системы в организме способны проявиться другие инфекции (хламидии, кишечная палочка, гонококки). Такая патология имеет осложненный характер течения.
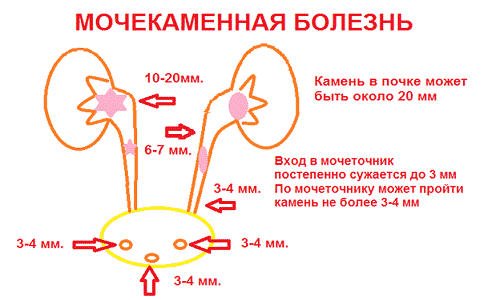
Схема мочекаменной болезни.
Вследствие неправильной работы органов происходит оседание различных солей на стенках мочевого пузыря, что приводит к мочекаменной болезни. Возможны и другие осложнения в виде поражений почек, приводящих к отказу работы органа.
Профилактика
Для предотвращения возможных рецидивов и осложнений пиелоцистита необходимы следующие профилактические мероприятия:
- правильное питание;
- соблюдение режима сна и отдыха;
- соблюдение гигиены;
- ношение хлопкового белья.
Особенности болезни у разных категорий пациентов
Этот воспалительный процесс имеет некоторые особенности у разных категорий больных, хотя симптоматика похожа и лечение одинаковое
Мужчины страдают пиелоциститом гораздо реже представительниц прекрасного пола. Часто он возникает как осложнение других воспалительных процессов, происходящих в близлежащих органах (воспаление яичек, простаты и пр.).
Заболеванием чаще страдают женщины. Это обуславливается строением мочеполовой системы. Короткий и широкий уретральный канал позволяет инфекции и патологическим микроорганизмам с легкостью проникать в вышележащие органы. Свою роль играет в этом и колебание уровня гормонов, которое способно спровоцировать болезнь.
Пиелоцистит достаточно часто можно наблюдать у новорожденного ребенка.
Почечная лоханка еще недостаточно хорошо опорожняется, и моча застаивается, что способно привести к воспалительному процессу. Особенно это касается девочек. Инфицирование может происходить из-за рефлюкса, который развивается на фоне неправильной работы мочеточников.

При наличии подобной симптоматики требуется немедленно обратиться к педиатру для консультации и проведения необходимого обследования.
Клиническая картина пиелоцистита у детей немного отличается. Кроме общих симптомов, часто бывают:
- западение родничка;
- диарея;
- сухость слизистых и кожных покровов;
- дискомфорт и боли в животе;
- судороги;
- сокращение выделения мочи.
При наличии подобной симптоматики требуется немедленно обратиться к педиатру для консультации и проведения необходимого обследования.
Пиелоцистит является тяжелым заболеванием. Терапия должна проводиться исключительно под наблюдением опытного специалиста и с соблюдением всех назначений.

Воспаление мочевого пузыря происходит в результате размножения патогенных микроорганизмов, которые нарушают микрофлору влагалища. В результате молочница и цистит одновременно появляются в организме женщины.
Одновременное развитие молочницы и цистита
Часто воспаление в мочевом пузыре вызывают бактерии, попавшие в мочевые пути. К ним относятся кишечная палочка, стрептококк, стафилококк. Бывают случаи, когда возникает кандидозный цистит на фоне молочницы, вызванной грибком Кандида.
Во время цистита, протекающего параллельно с молочницей, женщина испытывает боль и зуд при мочеиспускании. Чтобы справиться с неприятными симптомами, следует посетить гинеколога и начать лечение.

Часто воспаление в мочевом пузыре вызывают бактерии, попавшие в мочевые пути.
У женщин во время беременности цистит и молочница встречаются чаще всего на ранних сроках. Это происходит из-за снижения иммунитета и гормональных изменений. При ослабленном иммунитете организм не справляется с болезнетворными микроорганизмами, и начинается воспаление мочевого пузыря.
При появлении первых симптомов во время беременности следует обратиться к лечащему врачу, чтобы избежать осложнений, в частности, пиелонефрита (инфицирования почек).
Причины цистита и молочницы
В медицинской практике цистит чаще всего появляется после молочницы. При отсутствии правильной терапии грибок проникает в мочевой пузырь. Это объясняется анатомическими особенностями половой системы женщины: уретра находится в непосредственной близости с влагалищем и имеет небольшую длину. Поэтому часто молочница и цистит возникают вместе.
Бывает, что молочница появляется после секса, передаваясь от инфицированного партнера здоровому. Специалисты утверждают, что заразиться можно и после орального секса, поскольку грибок может размножаться на слизистой уретры.
Еще одна причина молочницы – изменения в работе эндокринной системы и нарушение обмена веществ. Они могут появиться в период беременности или лактации, во время менструации.
Симптомы цистита и молочницы
Если цистит и молочница возникают одновременно, симптомы похожи на признаки воспаления в мочевом пузыре. Женщина испытывает резь и жжение при мочеиспускании. Вместе с этим может ощущать общую слабость, недомогание, головную боль.
Первые признаки цистита и молочницы – тянущая боль внизу живота и жжение при опорожнении мочевого пузыря, частое мочеиспускание.
Наряду с этим женщина постоянно испытывает зуд, сопровождающийся неприятным запахом и творожистыми выделениями из влагалища.
Еще один симптом – гнойные выделения из уретры.
Диагностика
Эффективность терапии зависит от правильно поставленного диагноза. Лечение нужно начинать после проведения диагностики, которая позволяет точно определить заболевание. Кандидозный цистит имеет схожие симптомы с другими инфекционными болезнями, например, с гарднереллезом и трихомониазом.
Методы диагностирования мочевого пузыря включают комплексное обследование, которое позволяет определить возбудителя. В первую очередь врач направляет пациента на анализ крови. Изменения показателей могут свидетельствовать о наличии очага инфекции в организме.
Вместе с этим следует сдать анализ мочи. При патологиях мочевого пузыря ее состав меняется, могут присутствовать частицы крови. Это указывает на повреждение слизистой оболочки. Превышение нормы лейкоцитов в моче свидетельствует о развитии воспалительного процесса.
Женщина должна пройти серологическое исследование, чтобы выявить наличие антител к кандидозной инфекции.
Еще один обязательный анализ – бактериологический посев мочи. Исследование позволяет выявить и идентифицировать микроорганизмы (бактерии), находящиеся в моче.
На УЗИ мочевого пузыря можно определить воспаление по внешним признакам, в частности, по утолщению стенок органа.
Как лечить болезни, возникшие одновременно
Если диагностика показала наличие цистита и молочницы, вызванных бактериями и грибком, лечить заболевания будут 2 специалиста – гинеколог и уролог.
Чтобы не допустить размножения грибков candida и устранить причины цистита, для лечения назначается комплекс препаратов.
При одновременном развитии молочницы и цистита принимают противогрибковые препараты – свечи, таблетки, кремы, мази, капли. Все медикаменты специалист подбирает индивидуально, основываясь на данных, полученных при диагностике. Подбирать лекарственные средства следует те, к которым возбудитель наиболее чувствителен.
Лечение можно проводить двумя группами медикаментов – антибактериальными и противогрибковыми.
Курс лечения молочницы необходимо проводить до конца, даже если неприятные симптомы прошли. После лечения необходимо сдать анализы, чтобы удостовериться в том, что лечение было эффективным и пациент здоров.

Лечение можно проводить двумя группами медикаментов – антибактериальными и противогрибковыми.
Против молочницы специалисты рекомендуют принимать Флуконазол и Дифлюкан. Эти таблетки обеспечивают комплексное лечение грибка в организме. Поэтому снижается вероятность повторного появления симптомов молочницы и цистита.
При одновременном развитии цистита и молочницы потребуется не одно лекарство, а прием нескольких средств разных групп; дополнительно врач может назначить мазь или свечи для устранения боли, жжения и зуда.
Использовать свечи для лечения молочницы и цистита можно в качестве местного лечения. Они показаны при легкой форме заболевания, когда отсутствуют осложнения.
Наиболее эффективны и безопасны свечи Пимафуцин. Их можно применять в период беременности. Свечи вызывают гибель грибка, быстро устраняют болезненные ощущения, жжение и зуд. Важно использовать полный курс лечения, несмотря на то, что симптомы могут пройти уже через несколько дней после применения.

Наиболее эффективны и безопасны свечи Пимафуцин. Их можно применять в период беременности.
Если молочница и цистит развиваются параллельно, специалист может назначить прием антибактериальных препаратов. Препараты подбираются индивидуально на основе данных анализов, продолжительность терапии зависит от степени тяжести заболевания, очагов инфекции и других факторов.
Если заболевания протекают в легкой форме, можно их вылечить народными средствами – настоями и отварами. Лечение цистита и кандидоза в домашних условиях допускается только после консультации с врачом, чтобы болезни не приобрели хроническую форму.
Справиться с симптомами заболеваний помогают природные противовоспалительные средства, к которым можно отнести чеснок, лук, мед, ромашку, зверобой, эвкалипт, календулу.

Если заболевания протекают в легкой форме, можно их вылечить народными средствами – настоями и отварами.
Еще один эффективный способ лечения – спринцевания. Их можно делать щелочными растворами, например, раствором пищевой соды. Для размножения грибка требуется специальная среда.
Спринцевания щелочными растворами (содой) делают микрофлору непригодной для размножения грибка, что приводит к уменьшению популяции грибка и патогенных бактерий. Важно помнить, что слишком частое использование этого метода может вызвать нарушение баланса микрофлоры, что, в свою очередь, лишь спровоцирует рост грибка, жжение и сухость.
Одновременная профилактика молочницы и цистита
Чтобы молочница и цистит не беспокоили, необходимо принимать профилактические меры. Самое важное – гигиена половых органов.
Соблюдение диеты и отказ от алкоголя являются важными факторами, влияющими на вероятность появления симптомов молочницы и развития цистита. Нужно ограничить потребление соленой, сладкой и острой пищи.
Если в комплекс лечения входит прием антибактериальных препаратов, следует принимать препараты, нормализующие микрофлору кишечника, и витамины.
Заметив первые проявления заболеваний, необходимо обратиться к врачу, чтобы своевременно начать лечение и избежать осложнений в виде бесплодия, пиелонефрита и др.
Каждая таблетка Cyto forte: препятствует прикреплению бактерий к клеткам уротелия; деформирует клетки болезнетворных микроорганизмов; повреждает клеточные мембраны бактерий и блокирует их синтез; предотвращает образование бактериальных биопленок; способствует естественному выведению вредных бактерий вместе с мочой.
Кандидозный цистит лечится путем приема лекарств и местной терапией. Среди симптомов заболевания выделяют болевые ощущения при мочеиспускании и зуд в области уретры. Схема лечения кандидозного цистита обязательно составляется врачом. Она может включать в себя такие препараты: Флуконазол и Нистатин. Данные препараты оказывают противогрибковое воздействие: разрушают мембрану клетки, угнетая рост числа микроорганизмов. Что представляет собой кандидозный цистит. Каковы причины и симптомы заболевания. Как можно отличить воспаление мочевого пузыря от молочницы. Способы лечения патологии.
Кандидозный цистит обладает яркой клинической картиной нарушения мочеиспускания, и менее выраженный синдром интоксикации, и ряд отличий от бактериального. Схема лечения подбирается специалистом по данным лабораторных исследований. Терапия не будет эффективной без устранения основного заболевания. Как лечить цистит у мужчин. Лечение цистита у мужчин — серьезный комплексный процесс, требует полного выполнения рекомендаций по режиму, диете.
Кандидозный (грибковый) цистит Патогенная грибная флора, без каких-либо особых условий, способна нанести огромный вред нашему организму. Восходящий путь – когда цистит возникает вследствие грибковой инфекции половых органов снаружи. Попадая в уретру, грибок добирается до мочевого пузыря и провоцирует симптоматику цистита. Кандидозное поражение . Кандидозный цистит, помимо кандидурии, сопровождается обычными признаками воспаления мочевого пузыря: болью при мочеиспускании различной степени выраженности, болью в надлобковой .
Олег Дмитриевич Высоцкий Доктор уролог, кандидат медицинских наук Мои рекомендации пациентам с циститом - отказ от некомфортного телу обтягивающего и тесного синтетического белья. Второе - постельный режим, если это возможно. Третье, но самое важное - прием биодобавки CytoForte. На данный момент этот препарат единственный быстродействующий препарат абсолютно без побочных эффектов в отличии от антибиотиков. Потребуется всего 17 минут после приема CytoForte, чтобы средство начало действовать.
Кандидозный цистит – воспалительное заболевание стенок мочевого пузыря, вызванное грибками candida. Болезнь также поражает мочеиспускательный канал. Чаще всего встречается у молодых женщин до 45-50 лет. В порядке исключения развивается и у мужчин. Схема лечения цистита у женщин составляется только после полной картины о течении болезни, ее виде и стадии, которую должен получить специалист после полной диагностики. Кандидозный (грибковый) цистит Патогенная грибная флора, без каких-либо особых условий, способна нанести огромный вред нашему организму.
Лечебный курс: по 1 таблетке 2 раза в день Совместно с антибиотиками: по 1,5 таблетки 2 раза в день В период обострений: по 2 таблетки 2 раза в день В целях профилактики: по 1 таблетке 1 раз в день
Какова схема лечения кандидозного простатита флюконазолом и другими препаратами - изучим инструкцию по их применению при грибке простаты и выясним, какой должна быть дозировка и что входит в его состав. Что такое кандидозный цистит: симптомы и лечение Кандидозный цистит в 3 раза чаще возникает у лиц женского пола от 20 до 50 лет, нежели у мужчин. Не менее часто он бывает у лиц, имеющих сниженный иммунитет - вне зависимости от их пола и возраста.
Заполните форму для консультации и заказа Cytoforte - средство от цистита. Оператор уточнит у вас все детали и мы отправим ваш заказ. Через 1-10 дней вы получите посылку и оплатите её при получении
Кандидозный цистит обладает более яркой клинической картиной нарушения мочеиспускания, имеет менее выраженный синдром общей интоксикации, и ряд отличий от бактериального. Возникает кандидозный цистит, грибковая ангина и тд. У обычных людей при отсутствии лечения молочница переходит в хроническую форму и постоянно рецидивирует.
Кислота цистит лечение, лучшие средства при лечении цистита, лечение цистита с антибиотиками, таблетки от цистита у женщин быстрое лечение за 3 дня, какие таблетки от цистита у женщин быстрое лечение, мануал от цистита, лечение цистита у женщин пожилого возраста лечение. 
Официальный сайт Cytoforte - средство от цистита
Купить Cytoforte - средство от цистита можно в таких странах как:
Россия, Беларусь, Казахстан, Киргизия, Молдова, Узбекистан, Украина, Эстония, Латвия, Литва, Болгария, Венгрия, Германия, Греция, Испания, Италия, Кипр, Португалия, Румыния, Франция, Хорватия, Чехия, Швейцария, Азербайджан , Армения ,Турция, Австрия, Сербия, Словакия, Словения, Польша


Отзывы покупателей:
У меня супруга раньше постоянно страдала циститом, хотя никогда не ходила раздетая. Год назад, может больше доктор посоветовал ей CytoForte и после курса она ни разу не жаловалась на симптомы. Так что от ее лица советую.
CytoForte отлично работает! Был хронический пиелонефрит, как чуть простужусь или переработаю, давал о себе знать. Лечилась от него почти 4 года. Перепила много всего, особых улучшений не было. По совету врача в прошлом году прошла курс CytoForte, и все прошло. С тех пор про болячку эту забыла.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
НПЦ "Медбиоспектр", Институт повышения квалификации ФУМБ и ЭП при МЗ РФ, Москва
В последние годы существенно повысилась распространенность грибковых заболеваний, что связано с широким и не всегда рациональным применением антибиотиков, цитостатиков, кортикостероидных гормонов, повышением частоты внутрибольничных инфекций, развитием иммунодефицитных состояний.
Наиболее часто в клинической практике встречается кандидоз, вызываемый дрожжеподобным грибком Candida albicans. Развитию кандидоза способствуют как местные, так и системные факторы. Например, при кандидозе кожи большое значение имеет наличие мацерации, опрелости, паронихий. Наиболее часто кандидоз встречается у больных сахарным диабетом, ВИЧ-инфекцией, гемобластозами, а также при длительном и неконтролируемом приеме антибиотиков и кортикостероидных гормонов.
Клинические проявления кандидоза характеризуются поражением слизистых оболочек полости рта (стоматит), пищевода (эзофагит), урогенитального тракта, кожи и ногтей. К наиболее тяжелым проявлениям приводит гематогенная диссеминация (эндокардиты, менингиты, артриты, остеомиелиты, абсцесс головного мозга).
Кожные поражения при кандидозе характеризуются появлением пузырьков, пустул, которые быстро вскрываются и на их месте образуется эрозия. Очаги темно-красного цвета, блестящие, с влажной поверхностью, четкими границами и полоской отслаивающегося рогового слоя эпидермиса. У детей процесс может распространиться на кожу бедер, ягодиц, живота. Часто наблюдается появление межпальцевой кандидозной эрозии, чаще между III и IV IV и V пальцами кистей рук, реже стоп. Из субъективных ощущений отмечаются зуд, жжение, иногда болезненность в области поражения.
Кандидоз слизистой полости рта характеризуется поражением слизистой щек, языка, десен, углов рта. Процесс начинается с покраснения слизистой, затем появляются налеты белого цвета, сливающиеся с образованием крупных пленок. Вначале пленки легко отделяются, затем становятся плотными. В углах рта образуются трещины с выраженной мацерацией, отмечается жжение и болезненность при приеме пищи.
Кандидоз ногтевых валиков и ногтей начинается с покраснения и припухлости валика у основания ногтя, который набухает и при надавливании выделяется гной или сукровица. При внедрении грибковой инфекции в ногтевую пластинку она становится желтоватой, тусклой.
Урогенитальный кандидоз может протекать в острой или хронической форме. Острая форма характеризуется покраснением слизистой, наличием пузырьков, точечных эрозий и наличием творожистых или хлопьевидных, сливкообразных выделений. Пораженная слизистая имеет склонность к кровоточивости и появлению трещин в области преддверия влагалища и промежности. Зуд характерен для кандидоза вульвы, больших и малых половых губ, усиливается во время менструации, полового контакта и при длительной ходьбе. Для хронического урогенитального кандидоза характерны инфильтрация и трещины в области клитора, ануса, промежности и паховых складок. Кандидоз органов мочевыделения протекает в виде уретрита, цистита, пиелонефрита. Кандидозный цистит характеризуется частым мочеиспусканием, болями в надлобковой области. При уретрите появляются слизисто-гнойные выделения белого или желтого цвета, преимущественно в утреннее время. Зуд и жжение усиливаются при мочеиспускании.
Кандидозный баланопостит проявляется покраснением, отечностью головки полового члена, зудом и жжением при мочеиспускании. На соприкасающихся поверхностях головки и крайней плоти образуются пленки желтоватого цвета и рыхлая творожистая масса.
При кандидозе пищеварительного тракта развивается поражение пищевода, желудка, кишечника и желчного пузыря, что связано с распространением инфекции из полости рта и глотки. Больные жалуются на тошноту, отрыжку, рвоту, жидкий стул с примесью слизи, боли в животе. Слизистая оболочка гиперемирована, эрозирована, покрыта множественными налетами белого или желтого цвета.
Кандидозное поражение центральной нервной системы протекает по типу менингита, развивается в результате гематогенной диссеминации инфекции. Специфические клинические проявления отсутствуют, грибковая инфекция часто подтверждается только на аутопсии.
Гематогенная диссеминация грибковой инфекции C. albicans сопровождается лихорадкой, токсическими и очаговыми проявлениями (абсцесс сетчатки, кандидоз эндокарда, артриты, менингит, пневмония).
Кандидозный сепсис развивается при поражении слизистой оболочки ротовой полости и пищевода у детей раннего возраста и у больных сахарным диабетом, ВИЧ-инфекцией. В клинической картине преобладают симптомы интоксикации, резкие подъемы и спады температуры, снижение артериального давления.
Диагностика кандидоза основана на клинических проявлениях (зуд, жжение, налеты, отек слизистых, гиперемия и другие), микробиологических тестах (культивирование in vitro, гистология и выявление специфических антигенов в реакции иммунофлюоресценции с моноклональными антителами против C. albicans, выявление специфических антител методом иммуноферментного анализа).
Для лечения кандидоза применяют антимикотические препараты системного действия (полиеновые антимикотики, триазольные производные, пиримидиновые производные и аллиламины). Среди триазольных производных ведущее место занимает флуконазол (Микосист), являющийся селективным ингибитором синтеза стеролов в клетке грибка.
Флуконазол высокоактивен в отношении C. albicans: лишь около 3-5% штаммов C. albicans резистентны к флуконазолу или имеют промежуточную чувствительность. Candida krusei и отдельные штаммы Candida glabrata резистентны к флуконазолу.
После перорального приема флуконазола более 90% препарата попадает в системный кровоток. Он отлично проникает в слюну, мокроту, мочу и другие тканевые жидкости. Выводится флуконазол преимущественно с мочой в неизмененном виде. Период полувыведения при нормальной функции почек – 27-34 ч. Микосист (флуконазол) выпускается в двух формах – для внутривенного и для перорального введения, пероральная форма обладает очень хорошей биодоступностью.
Флуконазол является препаратом выбора при кандидозной инфекции мочевыводящих путей, эзофагите, перитоните, раневой инфекции, используется в лечении фебрильных нейтропений. При урогенитальном кандидозе флуконазол назначают в дозе от 50 до 200 мг в сутки в течение 7-28 дней. При кандидозном эзофагите рекомендуется доза 400 мг с последующим снижением до 200 мг.
Флуконазол считается средством выбора в системной терапии кандидоза полости рта. При орофарингеальном кандидозе флуконазол взрослым назначают в дозе 100 мг один раз в сутки в течение 7-14 дней. При атрофическом кандидозе полости рта предпочтительно назначать флуконазол в дозе 50 мг в сутки в течение 14 дней. При развивающейся устойчивости C. albicans дозу флуконазола повышают до 400–800 мг/сут. При частых рецидивах возможно назначение пульс–терапии флуконазолом (150 мг 1 раз в неделю). Интермиттирующие схемы позволяют предотвратить развитие устойчивости.
При кандидозе кожи эффективная доза флуконазола колеблется от 50 до 100 мг в сутки в течение 14-28 дней. При кандидозе кожи стоп мы рекомендуем дозу 150 мг в сутки в течение 14-28 дней.
Выбор лечения кандидной паронихии зависит от стадии процесса, выраженности воспаления, наличия кандидоза кожи или слизистых оболочек, онихомикоза. Флуконазол назначают при сопутствующем онихомикозе, сочетании паронихии с кандидозом кожи или слизистых оболочек. В этих случаях только местная терапия не гарантирует излечения и элиминации возбудителя. Флуконазол назначают по 150 мг 1 раз в неделю в течение 2–6 нед. Системную терапию можно сочетать с лечением местными антисептиками или противогрибковыми средствами.
Для профилактики кандидоза при проведении антибиотикотерапии доза флуконазола составляет от 50 до 300 мг в сутки однократно, в зависимости от риска развития грибковой инфекции.
У детей суточная доза составляет 3 мг/кг веса в сутки. В первый день целесообразно назначить ударную дозу 6 мг/кг в сутки. Длительность терапии у детей составляет от 1 до 14 дней, в зависимости от тяжести кандидозной инфекции.
Флуконазол хорошо переносится, побочные реакции встречаются в основном со стороны желудочно-кишечного тракта (боль в животе, тошнота, метеоризм), реже наблюдается головная боль, кожные высыпания.
Читайте также:


