Укус в виде герпеса
Переносчики заболевания - комары различных родов, через укусы которых происходит заражение человека. Источником заражения комаров являются собаки, кошки, реже дикие животные. Человек является промежуточным хозяином, в его организме возбудитель находится в личиночной стадии.
Основными территориями обитания возбудителя дирофиляриоза являются страны Средней Азии, Армения, Грузия, Азербайджан, Казахстан, южная часть России, Украины. На территории Самарской области ежегодно регистрируется спорадическая заболеваемость в г. Самара, г. Тольятти, Ставропольском, Похвистневском районах.
Инкубационный период заболевания составляет от 1 месяца до нескольких лет и зависит от состояния иммунной системы и скорости развития паразита. В среднем, требуется около полугода для того, чтобы паразит достиг своих максимальных размеров (длина – от 50 до 170 мм, толщина 1,2 мм).
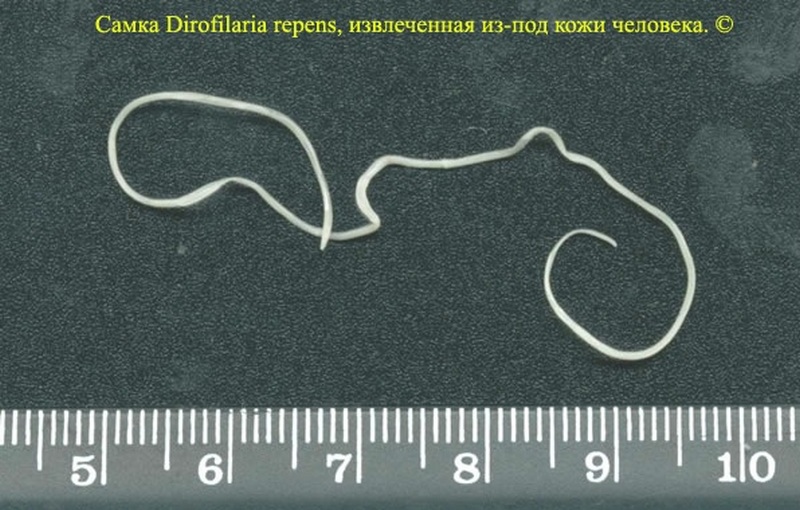
Паразит имеет нитевидное тело белого или светло-желтого цвета, суживающееся к обоим концам.
В большинстве случаев у человека обнаруживают одну особь неполовозрелого гельминта. Как правило, местом локализации возбудителя заболевания является соединительнотканная капсула, заполненная серозно-гнойным экссудатом. Для паразитов типично местонахождение - под кожей или в слизистой оболочкой, однако встречаются случаи, при которых очагом поражения становятся легкие, плевра, сердечная мышца. Гельминт со временем гибнет, постепенно разлагаясь в тканях организма, вызывая воспаления и некрозы близлежащих тканей.
Как распознать заболевание?
В месте укуса комара-носителя появляется уплотнение, размером с просяное зерно, возникает зуд, который никого не настораживает, поскольку является естественной реакцией на комариные ферменты. Вскоре уплотнение и зуд исчезают. Спустя некоторое время место поражения снова уплотняется и увеличивается, достигая размеров 0,5-4 см. человек уже не соотносит это явления с комариным укусом и попросту не обращает внимания до появления болевых симптомов и других характерных признаков. Кожа в этом месте становится отечной и гиперемированной. Возникновение вторичного воспалительного процесса вызывает умеренный зуд и сопровождается болезненными ощущениями, как при покое, так и во время прикосновения.
Для 10-40% людей, инвазированных возбудителем дирофиляриоза, типичным симптомом является миграция паразита под кожей. Гельминт может перемещаться на расстояние в несколько десятков сантиметров. Скорость его движения может составлять 30 см за 1-2 суток. В каждом новом месте после миграции паразита появляется уплотнение, а на старом месте обитания оно бесследно исчезает. При проведении физиотерапии (токи УВЧ), согревающих мазей или прогревающих компрессов, отмечается увеличение скорости миграции гельминта.
Дирофиляриоз глаз – самая распространенная и видимая форма заболевания!
В 50% случаев заболевания дирофиляриозом паразит локализуется под кожей век, конъюнктивой или слизистой оболочкой, а иногда - в глазном яблоке.
При этой форме заболевания происходит поражение век, конъюнктивы, передней камеры глаза, глазницы и склеры. Поражение кожи век и бровей сопровождается отеком по типу Квинке, причиной которого является паразитирование дирофилярии в подкожно-жировой клетчатке. Клинически это проявляется отечностью век и их малоподвижностью, сопровождается зудом, слезотечением, болезненностью при пальпации, гиперемией кожи глаз.
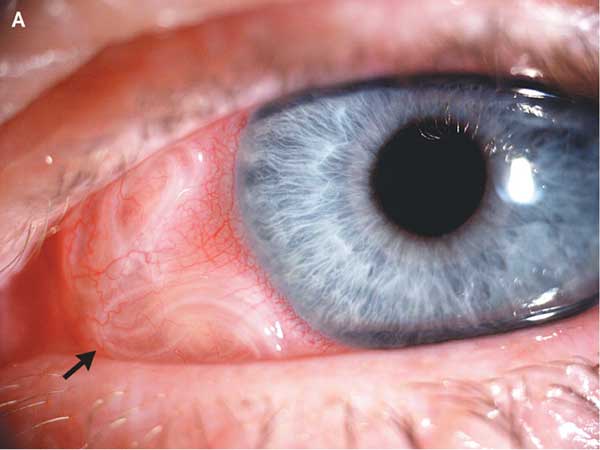
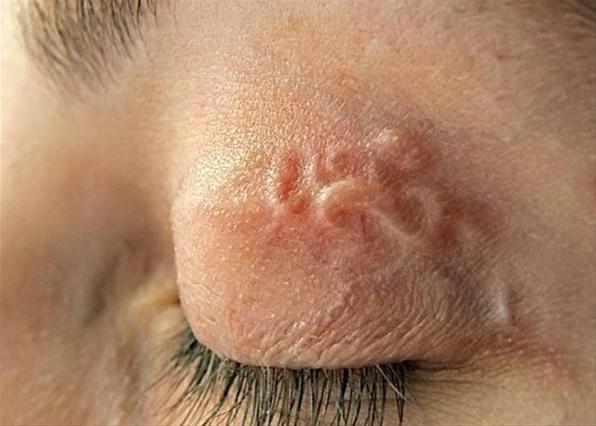
Некоторые пациенты жалуются на ощущение инородного тела в глазу и шевеление в уплотненной области глаза. Иногда можно невооруженным глазом увидеть присутствие дирофилярии в конъюнктиве глаза. Острота зрения при заболевании остается неизменной, однако может отмечаться повышение внутриглазного давления.
Диагностика, лечение и профилактика дирофиляриоза
Диагностика заключается в сборе анамнеза (нахождение на эндемичной территории, укусы кровососущими насекомыми), выявлении паразита по анализу крови, в котором отмечается увеличение количества эозинофилов. Необходимо полное обследование пациента, так как дирофилярия может поражать внутренние органы (например, сердце, легкие).
Лечение заключается в удалении гельминта хирургическим методом.
Профилактика дирофиляриоза заключается в индивидуальной защите от кровососущих насекомых, особенно в периоды их активности (май-июнь), использование репеллентов, москитных сеток для окон, защитной одежды, профилактическая дегельминтация домашних животных (собак, кошек).

Вместе со специалистами мы попытались ответить на пять самых важных вопросов об этом опасном заболевании.
Вопрос 1. Как распознать?

Среди герпес-вирусов выделяют несколько типов, самые известные первые три.
Вирус герпеса 3-го типа – варицелла зостер – возбудитель ветряной оспы. Той самой ветрянки, которой болеют раз в жизни. Но варицелла зостер вызывает также и другое заболевание – опоясывающий лишай, который чаще возникает у людей после 35 лет. Он поражает кожу и слизистые покровы и даёт осложнения на центральную нервную систему.
Вопрос 2. Откуда берётся?

Как только вирус попал к вам, он затаивается в нервных волокнах. Но в любое время может активизироваться и высыпать маленькими зудящими пузырьками на лице, на любых слизистых. Причем если герпесу приглянулась какая-то часть вашего тела, то именно там он и будет всё время высыпать. Появился один раз на губах, значит, он и дальше будет на губах. Появился на нёбе, значит, и дальше будет располагаться именно там.
Вопрос 3. Чем опасен?

Герпес – это самая распространённая вирусная инфекция. Около 99 процентов людей во всём мире инфицированы ею. Однако для человека безопасен только первый тип вируса (тот самый, с болячками на губах). А вот все последующие могут вызывать осложнения.
Герпес может стать причиной болезней пищеварительной системы – гепатита, воспаления подвздошной, толстой и прямой кишок). У мужчин вирус поражает уретру, простату и сами сперматозоиды. А для женщин страшна разновидность герпеса – вирус цитомегалия, из-за которого не удается выносить ребенка или он рождается, но со множеством патологий.
Герпеса может привести к воспалению головного мозга (энцефалиту), околопозвоночных нервных узлов (симпатоганглионевриту) и поражение нервных сплетений.
Кроме того, он способен вызывать депрессию, а у стариков – слабоумие и шизофрению.
Вопрос 4. Как правильно лечить?

Но если беленькие маленькие пузырьки уже всё-таки появились, то приступайте к их подсушиванию. Для этих целей подойдут мази с содержанием ацикловира, цинковая паста, жидкость Кастеллани, йод. Надежную быструю помощь приносит и натуральное масло чайного дерева – с помощью ватного тампона несколько раз в день наносите семь капель масла на проблемное место. Если же герпес высыпал во рту, то приостановить его распространение можно с помощью полосканий растворами фурациллина, риванола, настойкой календулы или настойкой цветков ромашки.
При генитальном герпесе женщине назначит лечение врач-гинеколог, а мужчине – уролог или андролог.
Вопрос 5. Что делать, если симптомов нет?
Часто инфекция протекает в скрытой форме, без ярких клинических проявлений, постепенно изматывая и ещё более истощая иммунную систему. Человек чувствует себя утомлённым, плохо справляется даже с умеренной физической нагрузкой, ухудшается настроение, сон, аппетит.
Чтобы выяснить, есть ли в организме вирус герпеса, надо сдать анализ крови на обнаружение антител к вирусу класса IgG. Узнать, с какой именно разновидностью вируса вы столкнулись, а также выяснить степень активности инфекции поможет анализ ПЦР (полимеразная цепная реакция) крови и содержимого пузырька.
В случае, если диагноз подтвердится, правильное лечение назначит врач.
ЗНАЕШЬ?
Если высыпания появляются не чаще 2-3 раз в год и только на губах, беспокоиться не о чем. Это неприятно, но системных сбоев в организме, скорее всего, нет. Важно лишь научиться быстро снимать обострения. Помогут в этом противовирусные мази и кремы, которые широко продаются.
Если обострения происходят чаще, высыпания появляются не только на губах, но и на других участках тела, обязательно пройдите иммунологическое обследование. У пожилых людей частые рецидивы герпеса могут указывать на развитие опухолевых процессов, сопровождающихся иммунодефицитом.
Лихорадку, или простуду на губах, обычно вызывает вирус простого герпеса I типа. Им инфицировано более 90% людей во всем мире.
Герпес — это вирус, который поражает клетку, проникая в ее генетический аппарат. Избавиться от вируса полностью невозможно. Однако обычно он никак не проявляет себя.
Самые распространенные симптомы герпеса — высыпания в виде пузырьков, которые могут появиться на губах, слизистых оболочках носа и рта, на половых органах и на теле.
К сожалению, у россиян устоялся принцип лечения исключительно наружной мазью. Однако важный факт заключается в том, что вирус делится в крови и лечение должно быть системным. Наружные средства назначаются в основном только на слизистые, да и то в качестве дополнительного мероприятия, так как препарат с поверхности кожи практически не всасывается в системный кровоток. В Европе существует очень четкое разграничение по частоте рецидивов. Считается, что если обострения простого герпеса происходят до четырех раз в году, то это редкое рецидивирование, и лечение назначают по обострению. Если же рецидивы простого герпеса происходят более четырех раз в году, то лечение противовирусными препаратами назначают пожизненно. Это шок для неподготовленного человека: мало того, что нужно глотать таблетки, так еще и всегда! Но эта методика полностью избавляет от рецидивов, пациент начинает жить полноценно. Тем более сейчас появляются все более совершенные препараты. Главное, что проблему можно решить и сделать это безопасно. Сергей Казаков, врач-дерматовенеролог
Заразиться герпесом можно разными путями. Например половым, воздушно-капельным или родовым (от матери к ребенку). Распространено также заражение через физический контакт с больным — рукопожатие, прикосновение к общим предметам, поцелуи. Нормой считается, если высыпания появляются не чаще четырех-пяти раз в год и только на губах. Однако нужно насторожиться при обострениях, которые происходят чаще. Если высыпания появляются не только на губах, но и на других участках тела, необходимо срочно обратиться к врачу и пройти иммунологическое обследование.
Вирус пробуждается, когда у человека ослабевает иммунитет. А это может произойти по множеству причин: из-за переохлаждения, перегревания, беременности, большого количества алкоголя, стресса или инфекционных заболеваний.
Герпес в спящем состоянии не передается. Он становится наиболее заразным при наличии пузырьков и язвочек на коже, из которых могут появляться выделения.
После того как человек переболел герпесом, вирус остается в неактивном состоянии в нервных клетках под кожей. Поэтому он может появиться в том же месте в будущем. Повторное обострение болезни провоцируют вирусная инфекция или повышенная температура, гормональные изменения, стресс, усталость, воздействие солнечных лучей и ветра, неустойчивость иммунной системы.

pixabay.com
Герпес в бодрствующей форме часто сопровождает людей с ВИЧ — инфекцией и СПИДом, экземой, серьезными ожогами, тех, кто принимает химиотерапию и сильнодействующие препараты.
Причиной герпеса зимой может стать сильное переохлаждение, авитаминоз, недостаток движения и свежего воздуха, а также ОРВИ и грипп.
Симптомы могут сохраняться в течение нескольких дней, а пузырьки заживут в течение двухчетырех недель. Во время первого появления герпеса некоторые люди испытывают лихорадку, болезненную эрозию десен, боль в горле, головную или мышечную боль, а также ощущают увеличение лимфатических узлов.
Если герпес уже проявился, то врач должен назначить пациенту противовирусные препараты для регулярного приема. Во время обострения болезни медики советуют предотвратить ее распространение. Для этого необходимо избегать кожного контакта с другими людьми, не использовать общие предметы — полотенца, мази для губ, помаду, посуду. Также больной должен помнить о гигиене и как можно чаще мыть руки.
Во-первых, нужно одеваться тепло. Чтобы не допустить повторного проявления герпеса, лучше надеть длинный пуховик или шубу, теплую обувь и носки. Не стоит забывать и про шапку, варежки, шарф. Лучше не допустить переохлаждения, чем две недели лечиться.
Во-вторых, следите за питанием. Употребление фруктов и овощей спасет от авитаминоза. Особое внимание уделите витаминам А, С и Е. Поддерживать иммунитет помогут имбирь, мандарины, апельсины, хурма, заваренный шиповник и другие продукты, богатые полезными веществами.
В-третьих, стоит больше гулять и заниматься спортом. Зима — пора активных видов спорта и отдыха на природе. Те, кто не любит лыжи и сноуборд, могут просто насладиться прогулкой в зимнем парке или в лесу.
В-четвертых, полноценно отдыхайте. Стрессы и нервное истощение также ослабляют иммунитет. Не стоит пренебрегать отпуском или брать много работы, когда чувствуете сильную усталость. Герпес появляется не только в зимний период, но и летом. Если солнечные лучи провоцируют его, пользуйтесь солнцезащитным средством перед выходом на улицу.
, MD, MBA, University of Illinois at Chicago;
, MD, Department of Emergency Medicine, LSU Health Sciences Center Shreveport
Last full review/revision July 2018 by Robert A. Barish, MD, MBA; Thomas Arnold, MD

Укусы человека и других млекопитающих (в основном, собак и кошек, а также белок, песчанок, кроликов, морских свинок и обезьян) часты и иногда вызывают серьезные повреждения и инвалидность. Наиболее часто страдают руки, конечности и лицо, хотя укусы человека могут приходиться на грудь и гениталии.
Укусы крупных животных иногда приводят к значительным травмам тканей, около 10–20 человек, в основном детей, погибают каждый год от укусов собак. Однако, большинство укусов не становятся причиной больших ран.
Инфекция
Кроме травмирования тканей, основной опасностью вследствии укуса является инфицирование микробной флорой рта. Человеческие укусы могут теоретически передать вирусный гепатит и ВИЧ-инфекцию. Однако, передача ВИЧ-инфекции маловероятна, т. к. концентрация вируса в слюне гораздо ниже, чем в крови, а ингибиторы, содержащиеся в слюне, делают вирус неэффективным.
Риск заражения бешенством при укусе определенных млекопитающих. В США, укусы обезьян обычно регистрируют у персонала, работающего с лабораторными животными, с небольшим риском инфекции вирусом обезьяннего герпеса типа B (Herpesvirus simiae), который вызывает везикулярные повреждения кожи на зараженных местах, что может привести к энцефалиту, часто смертельному.
Укусы в кисть руки имеют более высокий риск заражения, чем укусы других частей тела. Конкретные инфекции включают в себя
Травма сжатого кулака является наиболее распространенной укушенной раной у людей. Она является результатом удара сжатого кулака по зубам и несет особый риск возникновения инфекции. При укусах в драке раны на коже сдвигаются относительно подлежащих поврежденных структур, когда рука открыта, захватывая внутрь бактерии. Пациент часто не обращается за лечением сразу, что позволяет бактериям размножаться.
Кошачьи укусы в руку также несут повышенный риск попадания инфекции, так как длинные острые кошачьи зубы часто проникают в глубокие структуры, такие как суставы и связки, а маленькие проколы часто закрываются.
Укусы человека в другие места не несут большего риска инфекции, чем укусы других млекопитающих.
Диагностика
Оценка укусов руки при позиционировании руки в том же положении, как и при нанесении укуса
Оценка повреждения подлежащих нервов, сухожилий, костей и сосудов, а также наличия в ране инородных тел
Человеческие укусы, полученные при ссоре, часто объясняются другими, или невыясненными, причинами, чтобы не связываться с властями или изобразить страховой случай. Бытовое насилие часто отрицается.
При любых ранах тыльной стороны кисти возле пястного сустава следует предполагать человеческий укус, особенно если обстоятельства не ясны.
Раны оцениваются—с точки зрения повреждения подлежащих структур (нервы, сосуды, сухожилия, кости) и на присутствие инородных тел. Оценка должна фокусироваться на тщательном рассмотрении функций и размера укуса. Раны на суставах или рядом с ними, должны быть рассмотрены при позиционировании травмированной зоны в том же положении, что и при нанесении укуса (например, сжать руку кулак). Раны исследуются в стерильных условиях, чтобы оценить повреждения сухожилий, костей и суставов, и для обнаружения инородных тел. Если возможно сохранение инородного тела, может быть выполнена визуализация (например, рентген для рентгеноконтрастных инородных тел, таких как большинство зубов). УЗИ также стало незаменимым методом для выявления инородных тел, попавших в подкожную клетчатку. Раны, нанесенные надавливанием, могут иметь маленькие царапины, но их надо осмотреть, чтобы исключить более глубокие повреждения.
Взятие материала на посев из свежей раны бесполезно для назначения антимикробной терапии, но из инфицированной раны надо сделать посев. Для пациентов с человеческими укусами исследование на гепатит или ВИЧ рекомендуется только если известно или имеется подозрение, что нападающий серопозитивен.
Лечение
Тщательная обработка раны
Плановое закрытие раны
Выборочное использование антибиотиков с профилактической целью
Госпитализация показана, если осложнения требуют осуществления непосредственного мониторинга, особенно если высока вероятность отказа пациента от последующего наблюдения в амбулаторных условиях. Госпитализация должна быть показана при следующих обстоятельствах:
Человеческий укус инфицирован (включая травмы сжатого кулака)
Укус животного, исключая человека, умеренно или сильно инфицирован
Нарушение функции очевидно
Рана угрожает или уже повредила глубоко расположенные ткани и структуры
Невозможно или трудно ухаживать за раной в домашних условиях (например, серьезные раны на обеих руках или ногах, раны рук, требующие создания продолжительного возвышенного их положения)
Приоритетными в лечении являются очищение раны, санация, закрытие раны и профилактика инфекции, включая профилактику столбняка (см. таблицу Профилактика столбняка при стандартном ведении раны [Tetanus Prophylaxis in Routine Wound Management]).
Сначала рана промывается мягким антибактериальным мылом и водой (достаточно воды из-под крана), затем орошается раствором натрия хлорида с помощью шприца и внутривенного катетера. При необходимости применяется местный анестетик. Следует обработать омертвевшие и нежизнеспособные ткани, уделяя особое внимание ранам, связанным с лицом или руками.
1. Этиологический фактор: VZV →разд. 18.1.6;
2. Патогенез: у лиц перенесших первичную инфекцию VZV, вирус остается в латентной форме в ганглионарных клетках задних корешков и ганглиях черепных нервов, а в благоприятных условиях (снижение иммунитета) реактивируется.
3. Резервуар и пути передачи: →разд. 18.1.6.
4. Факторы риска: возраст >65 лет, особенно 8-го и 9-го десятилетий жизни, злокачественные опухоли, иммуносупрессивная терапия, ВИЧ-инфекция и другие причины тяжелой недостаточности клеточного иммунитета; повышение риска у детей, если мать переболела ветряной оспой в течение беременности (после 20 нед.) — в таком случае врожденная ветряная оспа не развивается, но VZV может реактивироваться уже в детском возрасте.
5. Инкубационный период и период контагиозности : →разд. 18.1.6; контагиозность для контактирующих лиц гораздо ниже, чем в случае больного с ветряной оспой; в основном касается восприимчивых к VZV инфекции лиц, в случае контакта с везикулярными высыпаниями на открытых частях тела больного.
1. Период продромальных симптомов (70–80 % случаев): боль в пределах одного дерматома, постоянная или прерывистая, частая или спорадическая, пекущая, колющая, пульсирующая, иногда провоцируется только прикосновением; доминировать может зуд кожи и чувство ползания мурашек либо другие парестезии; возникает днем и ночью; обычно появляется за 3–4 дня перед кожными изменениями, иногда сохраняется дольше недели после их исчезновения; дополнительно может появиться лихорадка или субфебрильное состояние, плохое самочувствие, головная боль.
2. Период кожных изменений: полиморфная сыпь в пределах дерматома — сначала розеолезно-пятнистая (длиться непродолжительное время, ее легко не заметить), затем появляются скопления папул, на которых после 1–2 дней возникают наполненные серозной или мутной жидкостью везикулы, а затем пустулы; в течение следующих 4–5 дней везикулы вскрываются, оставляя болезненные эрозии и язвы, покрывающиеся корками (после 7–10дней). Новые высыпания появляются волнообразно в течение ≈7 дней. После 3–4 нед. корки отпадают; часто остаются рубцы, депигментация или гиперпигментация кожи. Изменения (эрозии и мелкие язвы) могут появляться на слизистых оболочках. При типичном течении элементы появляются скоплениями в области, иннервированной ветвями чувствительных нервов одного дерматома и одной половины тела, чаще всего кожи туловища (в области дерматомов от Th3 до L3) или головы, в области иннервации черепных нервов: V (особенно первой ветви V 1 ), VII и VIII. Реже изменения в области конечностей. Сыпь сопровождается зудом и болью (также как в продромальном периоде), а также общими симптомами ( 3. Другие симптомы: парез (5–15 %), чаще всего конечностей, в результате поражения двигательных нервов; особые формы: паралич Белла (результат поражения VII нерва — периферический парез лицевого нерва), синдром Рамсея Ханта (результат поражения коленчатого узла и VII нерва —периферический парез лицевого нерва и опоясывающий герпес уха с той же стороны; также может сопровождаться изменением вкусовых ощущений, нарушением слезотечения и саливации).
4. Особенные клинические формы
1) офтальмический опоясывающий герпес — изменения вдоль тройничного нерва (особенно ветви V 1 ); охватывает кожу лба, век, а также конъюнктиву и роговицу глаза; течение бывает тяжелым; в роговице могут появляться изъязвления; при отсутствии лечения может привести к нарушению зрения (даже слепоте) и параличу глазодвигательного нерва;
2) ушной опоясывающий герпес — изменения вдоль периферийных нервов коленчатого узла, охватывают кожу ушной раковины и заушной области, наружный слуховой проход, барабанную перепонку, которые сопровождаются сильной болью в ухе, шумом в ушах, глухотой и головокружением (поражение VIII нерва), также может развиться периферийный паралич VII нерва (синдром Рамсея Ханта);
3) генерализованный опоясывающий герпес — в основном у больных лимфомой Ходжкина или неходжкинскими лимфомами (40 %); сыпь может охватывать всю кожу, напоминает изменения при ветрянке, но сопровождается болью; часто развиваются пневмония, гепатит и энцефалит;
4) рецидивирующий опоясывающий герпес (≤5 %) — может указывать на злокачественную опухоль или нарушение клеточного иммунитета.
Дополнительные методы исследования
Как в описании ветряной оспы →разд. 18.1.6. Показаны больным с ослабленным иммунитетом, при формах с атипичным течением или в сомнительных случаях.
В типичных случаях, у пациента, который ранее переболел ветряной оспой — на основе характерной клинической картины.
1. Боль в продромальном периоде (особенно длительная): другие причины боли с такой локализацией.
2. Кожные изменения: простой герпес (HSV), контактный дерматит, токсический дерматит, высыпания после многочисленных укусов насекомых.
3. Генерализованная форма: ветряная оспа, генерализованный простой герпес, аллергическая сыпь, строфулюс, угри обыкновенные.
4. Офтальмическая или ушная форма: инфекция HSV, рожа.
1. Больные с нормальным иммунитетом и в возрасте ≥50 лет или у которых наблюдается умеренная или сильная боль, или сыпь как минимум умеренная или расположенная вне туловища → ацикловир п/о 800 мг 5 × в день в течение 7–10 дней, или валацикловир п/о 1000 мг каждые 8 ч в течение 7 дней; лечение показано сразу после появления сыпи (лучше всего в первые сутки).
2. У больных с недостаточностью иммунитета, после трансплантации органа, со злокачественной опухолью или при системной диссеминации опоясывающего герпеса → ацикловир 10 мг/кг массы тела в/в (500 мг/м 2 поверхности тела) каждые 8 ч (правила введения ацикловира в/в →разд. 18.1.6; после улучшения состояния больного (не появляются новые высыпания, проходят клинические симптомы, в том числе снижается интенсивность боли) можно продолжать п/о лечение до момента улучшения иммунитета.
1) незначительная или умеренная боль → парацетамол или НПВП, возможно дополнительно слабый опиоидный анальгетик (напр. трамадол);
2) сильная боль → следует рассмотреть сильный опиоид (напр. фентанил или бупренорфин в виде пластыря). Если неэффективен → показано добавление одного из препаратов: габапентин п/о сначала 300 мг перед сном, следует постепенно увеличивать до 3 × в день, макс. 3600 мг/сут. или прегабалин п/о сначала 75 мг перед сном, постепенно увеличивайте до 2 × в день; макс. 600 мг/сут.; амитриптилин, сначала 10 мг перед сном, затем постепенно увеличивайте максимум до 150 мг/сут., глюкокортикостероид (только в комбинации с противовирусным лечением), напр. преднизон 20 мг 3 × в день в течение 4 дней, затем следует постепенно снижать дозу. При отсутствии улучшения в случае сильной и устойчивой боли показаны фармакологические блокады.
2. Не рекомендуется применение местных противовирусных препаратов, антибиотиков и обезболивающих препаратов в виде пудры и мази.
Чаще появляются у больных с недостаточностью клеточного иммунитета.
1. Местные осложнения:
1) постгерпетическая невралгия (20–50 % случаев, чаще всего у пожилых людей) — боль, удерживающаяся >30 дней от начала болезни или появляющаяся повторно после 4 нед.; иногда на протяжении многих месяцев и даже лет; часто после офтальмической формы; обезболивание (→Симптоматическое лечение);
2) постгерпетический зуд — может сохраняться в течение многих месяцев после исчезновения кожных изменений и сопровождать невралгию или быть единственным симптомом; имеет нейропатическое основание; лечение →табл. 1.34-1;
3) рубцы, гиперпигментация или депигментация кожи;
4) при офтальмическом опоясывающем герпесе конъюнктивит, кератит, увеит; воспаление зрительного нерва.
2. Неврологические осложнения
1) асептический менингит — легкое течение, проходит полностью без лечения в течение 1–2 нед.; бессимптомные изменения в спинномозговой жидкости характерны для асептического менингита появляются даже в 1/3 случаев опоясывающего герпеса у пациентов с нормальным иммунитетом;
2) острый энцефалит (редко) — обычно появляется через несколько дней после появления сыпи (реже за несколько недель до или после); факторы риска: недостаточность иммунитета, поражение дерматомов иннервированных черепными нервами; генерализованный опоясывающий герпес; риск летального исхода до 25 % в зависимости от состояния иммунитета;
3) хронический энцефалит — практически исключительно у больных со значительным нарушением клеточного иммунодефицита, особенно у больных СПИДом; наблюдается через несколько месяцев после перенесенного опоясывающего герпеса (в 30–40 % больных без кожной формы). Прогноз плохой, прогрессирующее течение приводит к смерти.
4) инсульт — редкое осложнение офтальмической формы опоясывающего герпеса в результате сегментарного воспаления, сужения или тромбоза проксимальной ветви средней или передней мозговой артерии; может появиться даже у лиц с нормальным иммунитетом, обычно ≈7 нед. после заболевания опоясывающим герпесом (иногда до 6 мес.); летальность 20–25 %, оставляет стойкие неврологические нарушения;
5) миелит — редко, в основном у лиц с недостаточностью клеточного иммунитета (особенно у больных СПИДом); чаще всего после опоясывающего герпеса в участках, иннервированных нервами, выходящими с грудного сегмента спинного мозга, а также у лиц без кожных проявлений опоясывающего герпеса в анамнезе. Симптомы: парезы (при поражении двигательных проводящих путей) в том же сегменте, что и кожные изменения и/или потеря чувствительности (поражение чувствительных проводящих путей) ниже пораженного дерматома; появляются ≈12 дней после первых кожных изменений. Тяжелые формы: половинное поражение спинного мозга (синдром Броун-Секара) или полное поперечное поражение спинного мозга. Прогноз неопределенный.
6) воспаление сетчатки — у иммунокомпетентных лиц острый некроз сетчатки; у больных СПИДом: воспаление сетчатки, прогрессирующий периферийный некроз сетчатки или быстро прогрессирующий герпетический некроз сетчатки. Обычно после офтальмического опоясывающего герпеса (несколько недель или месяцев) или во время кожных изменений; по мере течения болезнь также может захватить второй глаз. В исследовании глазного дна: зернистые, желтоватые, ишемические изменения, распространяющиеся и сливающиеся; сетчатка может отслоиться. Быстрое прогрессирование, приводит к сливному некрозу и в 75–85 % случаев к слепоте.
7) паралич лицевого нерва.
3. Вненейрональное распространение, вирусемия, кожная генерализация — обычно в случаях тяжелой недостаточности клеточного иммунитета; в случае вовлечения внутренних органов высокий риск смерти.
У иммунокомпетентных лиц прогноз выздоровления благополучный, но часто в течение многих месяцев наблюдается постгерпетическая боль. У лиц с иммунодефицитом и в случае осложнений риск стойких последствий и смерти зависит от течения →Осложнения.
1) против ветряной оспы →разд. 18.10 — основной метод профилактики;
2) против опоясывающего герпеса — вакцина предназначена для людей в возрасте >60 лет (не зарегистрирована в России).
1. Изоляция (особенно от лиц из группы риска): больных с иммунодефицитом, а также иммунокомпетентных больных с генерализованной формой опоясывающего герпеса — в течение всего времени болезни; иммунокомпетентных больных с локальной формой опоясывающего герпеса — до момента окончания высыхания всех кожных изменений. Накрывание кожных изменений (напр. одеждой) — снижает риск инфицирования VZV контактировавших с больным лиц.
2. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации : нет.
Читайте также:


