Ребенок болеет ветрянкой а у меня заболело горло

![]()
Следите за симптомами

Ветрянка начинается с высокой температуры и озноба, сыпь появляется позже. Фото: pixabay.com
В зоне особого риска — дети от двух до семи лет.
Первые симптомы ветрянки:
- лихорадка
- озноб
- головная боль
- на второй-третий день появляется сыпь на теле, лице, волосистой части головы и слизистых оболочках.
Заболевание передаётся воздушно-капельным путём, причём вирусы ветрянки способны перемещаться на расстояние до 20 метров и циркулировать в воздухе помещения ещё некоторое время.
Важно знать: Заразиться можно даже в подъезде дома, где есть больной.
— Дети, заболевшие ветряной оспой, становятся заразны за два дня до появления высыпаний, а восприимчивость к болезни очень высокая. Этим и объясняется массовая заболеваемость, — отмечает доктор.
История возникновения заболевания: Ветрянка считается слабой версией оспы – заболевания, которое унесло миллионы жизней в средние века. Симптомы схожи, только от ветрянки не умирают. Первые признаки ветрянки описал Авиценна, а в XVIII веке немецкий врач Фогель доказал, что у оспы и ветрянки разные возбудители.
После болезни посидите дома

После перенесённой болезни лучше до двух недель придерживаться домашнего режима. Фото: pixabay.com
Если у ребёнка появились лихорадка и общая слабость, нужно оставить его дома и вызвать врача. Важно соблюдать все рекомендации доктора, не забывать про гипоаллергенную диету и правильно обрабатывать высыпания.
Что делать в случае заражения:

Ежедневно каждый элемент сыпи нужно обрабатывать зелёнкой, фукорцином или слабым раствором марганцовки.
— Это поможет предотвратить вторичное инфицирование, которое является самым распространённым осложнением этого заболевания, — рекомендует доктор.
Важно знать: купать ребёнка при ветрянке не только можно, но и нужно

- сделайте ванну с тёплой водой
- растворите в ней небольшой кусочек хозяйственного мыла
- это хороший антисептик
- вместо мочалки используйте медицинскую марлю
- после ванны ополосните ребёнка водой, промокните чистым проглаженным полотенцем и снова обработайте всю сыпь
— Однако при лихорадке ванны не рекомендуются, — советует врач.
Особенностью ветряной оспы является то, что она сильно подавляет иммунную систему. Поэтому после перенесённой болезни лучше ещё 10-14 дней придерживаться домашнего режима.
Обязательно прививайтесь

Взрослый, не болевший ветрянкой, может привиться платно в медцентрах. Фото: pixabay.com
Многие родители считают, что ветряная оспа — лёгкое заболевание и лучше переболеть им как можно раньше. Некоторые даже специально приводят детей в гости к инфицированным ветрянкой. На самом деле делать так нельзя.
— Не все дети переносят эту болезнь легко. Ветрянка может вызвать тяжёлые осложнения — пневмонию, поражение центральной нервной системы и внутренних органов, а также энцефалит, — говорит Самитова.
Лучшей защитой от ветряной оспы является вакцинация. Детям её делают бесплатно в рамках ОМС в детских районных поликлиниках начиная с 12 месяцев. Важно сделать прививку до того момента, как ребёнок пойдёт в детский сад.
Важно знать: Хоть ветрянка традиционно считается детской болезнью, подхватить её могут и взрослые, но у них она протекает тяжелее. Поэтому взрослым, не переболевшим ветрянкой, имеет смысл привиться платно в медцентрах. Сделать это надо в течение 72 часов с момента контакта с больным.
Для составления ответов использовалась нормативная документация Российской Федерации и международные рекомендации.
Профилактика ветряной оспы – не тема для заочной консультации. Наилучшее решение – обращение к очному специалисту.
Зачем нужно прививаться против ветряной оспы? Может быть лучше переболеть?
Это опасное заблуждение, развывшееся из ситуации прошлых лет, когда вакцина против ветряной оспы в СССР и России отсутствовала, и эффективно предотвращать заболевание было невозможно. В то же время, за рубежом вакцины против ветряной оспы были разработаны в середине 70-х годов, рекомендованы к применению в отдельных странах с середины 80-х годов и массово применяются с начала 90-х годов.
Ветряная оспа не является безобидным заболеванием, регистрируется определенный процент различных осложнений, включая требующие последующей госпитализации. Причем, это наблюдается у детей в возрасте до 15 лет с нормальным иммунитетом. С возрастом риск осложнений и летальность могут увеличиваться до 50%, при условии, что заболевший взрослый не болел ветряной оспой ранее или не был вакцинирован. Нередко в качестве осложнений регистрируются вторичная кожная инфекция, пневмония, ветряночный энцефалит, мозжечковая атаксия, поражение лицевого нерва, поражение глаз. Летальность в среднем составляет 1 случай на 60000.
Кроме того, у 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте - опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличи, нарушение зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Ветряная оспа также может вызвать поражения плода или новорожденного, когда при заболевании женщины ветряной оспой в первые 20 недель беременности или в последние дни перед родами.
Вакцинация против ветряной оспы детей и взрослых предоставляет возможность предотвратить эти последствия.
Какие вакцины против ветряной оспы доступны в России?
В РФ зарегистрированы две вакцины против ветряной оспы.
Возможно ли заразиться ветряной оспой от прививки против ветряной оспы?
Нет. При производстве вакцины используется ослабленный вирус.
Небольшой риск развития поствакцинальной инфекции существует у людей с тяжелым иммунодефицитом (онкогематология и т.п.), но в любом случае вакцинация этих людей против ветряной оспы в развитых странах проводится как стандартная процедура профилактики тяжелого течения ветряной оспы.
С какого возраста можно вакцинировать от ветряной оспы и на какое время после вакцинации сохраняется иммунитет?
В соответствии с инструкциями по применению прививать детей против ветряной оспы можно с возраста 12 месяцев.
Сделав прививку от ветрянки, есть ли гарантия того, что ребёнок на протяжении всей своей жизни уже не заболеет?
На 100% - нет. По имеющимся оценкам, случаи заражения вирусом ветряной оспы у привитых отмечаются очень редко, но зарегистрировано, что в этом случае заболевание ветряной оспой протекает в легкой и очень легкой форме, как в отношении общих реакций (повышение температуры), так и в отношении кожных высыпаний (единичное количество возникающих везикул или их полное отсутствие).
Через какое время после прививки ребёнку уже не страшно контактировать с больными ветрянкой?
Иммунитет у вакцинированных лиц начинает формироваться с первого дня и обычно завершается через 6 недель.
Есть ли какие-нибудь причины, по которым вакцинация против ветряной оспы противопоказана?
2). Первичный и вторичный иммунодефицит при уровне лейкоцитов менее 1200 кл/мкл (например, острый миелолейкоз, Т-клеточный лейкоз или злокачественная лимфома).
Список противопоказаний (временных и постоянных) указан в инструкции к конкретной вакцине против ветряной оспы.
Лицам с повышенной температурой тела (от 37,5ºС и выше, при измерении в подмышечной впадине) - до нормализации температуры и клинической картины.
Лицам с острым заболеванием - до истечения 2-4 недель с момента выздоровления. А при нетяжелых ОРВИ, острых кишечных заболеваниях и др.- до нормализации температуры
При тяжелых острых заболеваниях нервной системы, например, менингококковый менингит - до истечения более длительного срока (до 6 мес с начала болезни) после стабилизации остаточных изменений.
При обострении хронического заболевания до наступления полной или максимально достижимой ремиссии, в том числе на фоне поддерживающего лечения (кроме иммуносупрессивного).
При предстоящей плановой хирургической операции в течение месяца до даты операции.
При проведении иммуносупрессивной терапии.
Каковы побочные реакции после введения вакцин против ветряной оспы?
Возможные реакции описаны в инструкциях по применению конкретной вакцины. Ожидаемыми местными реакциями является боль или покраснение в месте введения, из общих реакций могут встречаться повышение температуры тела и недомогание. Иногда у здоровых детей и взрослых через 1-3 недели после вакцинации может отмечаться сыпь. Данные симптомы обычно самостоятельно исчезают в течение нескольких дней.
Как и на любой медикамент или пищевой продукт введение вакцин очень редко может сопровождаться аллергической реакцией.
Через какое время можно планировать беременность после вакцинации от ветряной оспы?
После вакцинации от ветряной оспы следует избегать беременности в течение 3 мес.
Если взрослый в детстве не болел ветрянкой, стоит ли ему вакцинироваться?
Да. Осложнения и смертность от заболевания ветряной оспой являются наиболее частой причиной у взрослых, чем у детей, заболеваемость взрослых составляет 5% случаев, однако именно у взрослых смертельные исходы составляют 35% (у взрослых уровень летальных случаев в 25 раз выше, чем у детей). Также рекомендуется вакцинироваться женщинам, планирующим беременность и людям, контактирующим с больными иммунодефицитными состояниями (чтобы не стать источником инфекции).
Для вакцинации пожилых людей обычные вакцины против ветряной оспы не применяются. В Северной Америке для вакцинации пожилых людей против опоясывающего лишая (Herpes zoster) используется специальная вакцина ostavax (в РФ отсутствует).
Можно ли совместить в один день вакцинацию вакциной против ветряной оспы с введением других вакцин при плановой вакцинации?
Да, можно, кроме вакцины БЦЖ. При плановой вакцинации в один день с вакциной против ветряной оспы можно вводить любые вакцины (в разные места и разными шприцами), исключая вакцину БЦЖ.
Если вакцина против ветряной оспы не была введена одновременно с другими вакцинами, то инактивированные (убитые) вакцины обычно можно вводить через любой срок, а другие живые вакцины – не ранее чем через месяц.
Уточняющую информацию можно получить в инструкциях по применению конкретных вакцин.
Какова тактика экстренной профилактики после контакта с больным ветряной оспой?
Экстренная вакцинация у ранее не болевших и не привитых лиц может быть эффективна в течение обычно 72 часов после контакта с заболевшим (иногда указывается до 96 часов).
Но даже по прошествии большего количества времени рекомендуется пройти вакцинацию, так как в этом случае заболевание ветряной оспой протекает в более мягкой форме, как в отношении общих реакций (повышение температуры), так и в отношении кожных высыпаний (единичное количество возникающих везикул).
Если с момента контакта с больным ветряной оспой прошло более 72-96 часов, есть ли смысл сегодня сделать прививку?
Есть. Хотя как экстренная вакцинация эта прививка будет скорее всего бесполезна, но можно сделать её как плановую прививку, для предотвращения заболевания в дальнейшем (если сейчас не заразились). Следующий контакт с больным ветряной оспой может произойти в любой момент. Даже если заражение произошло, сделанная прививка процесс болезни не ухудшает, а теоретически может даже облегчить.
Можно ли вакцинироваться при наличии контакта с больным инфекционным заболеванием?
Можно, это не является отводом.
Методические указания МУ 3.3.1.1123-02 "Мониторинг поствакцинальных осложнений и их профилактика" (утв. Главным государственным санитарным врачом РФ 26 мая 2002 г.)
Если в период после вакцинации был контакт с каким-то больным и развилось, например, ОРВИ, скажется ли это на эффективности и безопасности вакцинации?
Не скажется. ОРВИ в поствакцинальном периоде на формирование иммунитета не влияет. Вакцинация против ветряной оспы также никак не влияет на тяжесть течения ОРВИ.
Через какое время после проведения туберкулинодиагностики (реакции Манту) можно вводить вакцину против ветряной оспы?
Это можно делать уже в день проверки реакции Манту.
Если сначала введена прививка против ветряной оспы, а затем планируется проведение туберкулинодиагностики, с каким интервалом их делать?
После прививок реакцию Манту можно делать не ранее чем через 1 месяц.
Нужно ли проводить лабораторное обследование после вакцинации против ветряной оспы, чтобы выявить выработались защитные антитела или нет?
Это делать не нужно, так как стандартно применяющиеся лабораторные тесты определяют наличие антител не к вакцинному компоненту, а только к дикому вирусу ветрянки.
По данным специальных научных исследований вакцины против ветрянки высоко иммуногены.
Когда после вакцинации от ветряной оспы можно выезжать в жаркие страны и греться на солнце?
Никаких ограничений не существует.
Можно ли повторно переболеть ветряной оспой, если уже ранее ей болел?
Научные публикации говорят, что повторные заболевания ветряной оспой регистрировались у лиц после пересадки костного мозга, а также иногда у других людей с тяжелым иммунодефицитом.
Что делать красноярским родителям, если ребенок все время болеет
Что делать красноярским родителям, если ребенок все время болеет
Почему в детском саду ребенок болеет чаще?
В дошкольном возрасте формируется естественный иммунитет ребенка — дети обмениваются инфекциями. Пока ребенок сидит дома и не контактирует с детьми, его иммунная система находится в спокойном состоянии, как только он выходит в свет — начинается обмен инфекциями. При этом не водить ребенка в детский сад — не выход. Ребенок должен расти в социуме и обмениваться в том числе и инфекциями.
Как отмечает доктор , во многом реакция на инфекции определяется , в том числе и исходным уровнем иммунитета. У осла б ленных детей — выкормленных не грудным молоком, недоношенных, с задержкой развития — риск заболеть выше. В эту группу входят и дети-аллергики. Однако если ребенок более часто и больше семи дней — это тревожный знак.
А как работает иммунная система?
Функцию местного иммунитета, если мы говорим о респираторных инфекциях, выполняют органы носоглотки — это л имфоглоточное кольцо Пирогова-Вальдейера, куда входят органы носоглотки (аденоиды и миндалины). Их задача — защитить организм от дальнейшего распространения инфекции, поэтому они увеличиваются в размерах, как только ребенок заболевает.
Когда инфекция побеждена, миндалины и аденоиды должны вернуться в нормальное состояние, но так происходит не всегда:
У затяжных простуд могут быть осложнения?
Опытный оториноларинголог отправит к сурдологу для подтверждения диагноза. Если экссудативный отит существует давно, то, возможно, придется делать операцию на среднем ухе — шунтирование, чтобы эвакуировать скопившуюся жидкость. Именно она мешает уху работать нормально. Сбой в работе одного из главных органов развивается по следующему сценарию: аденоиды вырастают из-за постоянных болезней, закрывают устье слуховой трубы с одной стороны, в барабанной полости появляется вакуум и начинает меняться давление, из сосудов конденсируется жидкость — плазма, которая постепенно затапливает барабанную полость, и слух снижается.
В каких случаях аденоиды нужно удалять?
Если у ребенка постоянно заложен нос, он гнусавит, периодически храпит, дышит преимущественно ртом, нередко это сопровождается выделениями из носа, часто гнойными, — все это должно насторожить родителей и стать поводом для посещения ЛОР-врача. Самое серьезное, чем может грозить несвоевременное решение данной проблемы — развитие у ребенка глухоты и задержка нервно-психического развития.
В случае постоянно повторяющихся простуд врач не назначит операцию сразу. Сначала ребенка будут лечить консервативно, то есть с помощью таблеток, капель и других препаратов.
Как проходит операция?
Операция длится около 40 минут, чаще ее проводят под общим наркозом. Хирург контролирует свои действия эндоскопом, то есть видит все, что происходит в носоглотке. Есть несколько методов аденотомии — холодноплазменный, радиоволновой, шейверный — все они подходят, но самое главное — это мастерство хирурга.
Как уточнила Лилия Ланкина, после операции ребенка переводят в палату и наблюдают в течение нескольких часов. Затем отпускают домой, а на следующий день просят показаться врачу. Рекомендации после операции — щадящая диета, чтобы еда не царапала горло, временный отказ от бань и саун. Вернуться в детский сад можно через неделю.
А когда удаляют миндалины?
И аденоиды, и миндалины — это родственные органы из лимфоидной ткани, которая одинаково реагирует на воспаления. Если миндалины чрезмерно увеличатся, их нужно частично резецировать (полностью миндалины не удаляют никогда). Иногда хирург проводит эту операцию вместе с аденотомией — иначе есть вероятность, что миндалины, в случае, если их не трогать, возьмут на себя функцию аденоидов и через полгода увеличатся так, что придется делать новую операцию.
Есть какие-то последствия от операции для иммунитета ребенка?
Хорошо, а как лечить ребенка, если он болеет?
Соблюдать рекомендации врача. Главная задача — максимально быстро локализовать инфекцию.
В каких случаях ребенка нужно показать специалисту?
Для похода к лору есть несколько поводов:
- снижение слуха;
- развитие отита на фоне простуды;
- детский храп;
- частые респираторные инфекции.
Будьте здоровы!
Фотографии Google Images, архив A42.RU
Проблема из детства
(1)(1).jpg)
Одно из самых заразных вирусных заболеваний. Заболеть можно, если вы просто находились с инфицированным в одном помещении. Вирус легко преодолевает расстояние в 10 и более метров.
Как проявляется корь? Температура, слезятся глаза, болит горло, появляется насморк и сухой кашель. Легко спутать с обычным ОРВИ. Через 2–3 дня на внутренней стороне щек появляются мелкие пятна, похожие на манную крупу. Ещё позднее уши, лицо и тело покрываются мелкими красными пятнами.
Если вы заболели корью, важно установить срок, на котором произошло заражение. В первом триместре оно в 20% случаев приводит к выкидышу или различным патологиям плода. Малыш может родиться с низким уровнем интеллектуального развития или серьезными поражениями нервной системы. Именно эти пороки хуже всего диагностируются в начале беременности — никто не спрогнозирует наверняка, скажутся последствия на плоде или нет.

После 16 недели беременности корь протекает легче и не вредит будущему ребенку. Его защищает плацента, которая к этому сроку уже окончательно сформировалась. Опасность возникает вновь, если мама заболела перед родами — она может передать инфекцию младенцу, когда он будет проходить по родовым путям. Но корь у грудных детей сейчас успешно лечится. — В нашем регионе корь у беременных женщин встречается крайне редко. Она не относится к особо опасным. Женщина может переболеть и выносить абсолютно здорового ребенка — как в случае с перенесёнными во время беременности гриппом или ОРВИ, — отмечает акушер-гинеколог, перинатолог Областного клинического перинатального центра им. Л.А. Решетовой Юлия Тряпицына .
Только 5% взрослых не имеют иммунитета к ветряной оспе. Возможно, такие люди переболели ей в детстве в столь лёгкой форме, что не заметили этого.
По данным Областного клинического перинатального центра, из 7500 беременных женщин ветрянкой болеет только одна. Симптомы: высокая температура, общее недомогание и, через несколько дней — пузырьковая сыпь которая быстро распространяется по всему телу.
Ветрянка на сроке до 20 недель приводит к выкидышу и внутриутробной гибели плода. Если беременность сохранилась, то в 8% случаев есть риск развития синдрома врожденной ветряной оспы. Это могут быть рубцы на коже, недоразвитие мышц и костей конечностей, катаракта, различные неврологические нарушения, поражение коры головного мозга.
Если мать заразилась оспой менее чем за 10 дней до родов, то малыш в 20% случаев может заразиться от неё. У грудных детей эта болезнь протекает тяжело и часто приводит к летальному исходу.
20% беременных не имеют иммунитета к краснухе. Это наиболее опасное заболевание, поскольку на ранних сроках оно всегда приводит к выкидышу.
Как проявляется краснуха? Сильно опухают лимфоузлы на затылке, за ушами и на лице появляется сыпь, которая распространяется по всему телу. Поднимается высокая температура.
(1)(2).jpg)
Если женщина заразилась в первом триместре, то инфекция может достигнуть плода и возникнет синдром развития врожденной краснухи. Это заболевание развивается в 90% случаев на сроке до 11 недель, в 11% — в 13–14 недель, в 4% — в 15–16 недель. В случае развития синдрома возможны глухота, ретинопатия, отставание умственного развития, пороки сердца. Недаром краснуха является медицинским основанием для прерывания беременности на сроке до 20-ти недель.
При заражении на сроке от 17 недель опасности для ребёнка уже нет. Если мама заболела перед родами, то малыш появится на свет с кожными высыпаниями и ещё несколько месяцев будет переносчиком вируса.
Свинка или паротит менее заразна, чем корь и ветрянка. Даже при тесном контакте с носителем человек заболевает не всегда. Свинка начинается с воспаления слюнных желез — вы чувствуете боль за ушами, вам трудно глотать и говорить. При этом температура может оставаться в норме.
В первом триместре вирус вызывает замершую беременность или выкидыш. Если же беременность сохранилась, то для будущего малыша свинка уже не опасна. Она не вызывает пороков развития.
Ребёнок может заразиться свинкой от матери, если она заболела незадолго до родов. Вирус передаётся через материнское молоко. Но груднички в большинстве случаев переносят его легко и без осложнений.
Ещё одна опасная болезнь для беременной женщины — токсоплазмоз. Это паразитарное заболевание, переносчиком которого зачастую становятся домашние и дикие животные. От 20% до 40% женщин в России не имеют к нему иммунитета.
Как правило, токсоплазмоз протекает бессимптомно. Даже дискомфорт в животе не является абсолютным признаком этого заболевания. Опознать его можно только по анализу крови. Поэтому любые отклонения в состоянии беременной, даже банальная ОРВИ — повод обратиться к терапевту.

— Чем раньше была получена инфекция, тем больше осложнений может возникнуть, потому что идёт развитие и созревание органов малыша. Если токсоплазмоз развивается уже на большом сроке беременности, то риск грубых пороков развития минимальный. Но могут быть проблемы со слухом и зрением, — говорит акушер-гинеколог, перинатолог Юлия Тряпицына.
Как правило, большая часть беременных имеет в крови антитела к токсоплазмозу. Остальным гинекологи советуют ограничить контакты с животными, а также соблюдать гигиену на кухне: не резать одним ножом сырое мясо и продукты, которые употребляются в пищу без термической обработки.

Почти любые высыпания на коже ребёнка заставляют родителей нервничать. Действительно сложно понять, что это такое вообще появилось — ветрянка, крапивница или ребёнок где-то обжёгся. Врач-педиатр Ольга Евсейчик объясняет, как отличить один вид сыпи от другого, оказать первую помощь и оценить, срочно ли нужен врач (он, кстати, в любом случае нужен).

Ветряной оспой болеют вне зависимости от сезона. Заразиться можно только при прямом контакте с заболевшим человеком. Носитель вируса становится заразен за два дня до появления сыпи и остаётся заразным ещё 10 дней с момента начала высыпаний. Первые признаки болезни приходят не сразу — в промежутке с 10 по 21 день от контакта с больным.
Сначала появляются пятна и папулы (выпуклые пятна, которые возвышаются над кожей и прощупываются). Довольно быстро они превращаются в пузырьки с прозрачным содержимым. Когда пузырёк лопается, образуется мокнутие, со временем оно покрывается корочкой. Корочки могут держаться до нескольких недель.
Высыпания могут сопровождаться высокой температурой и слабостью. Сыпь зудит, поражает все участки кожи, включая волосистую часть головы, слизистые оболочки полости рта, глаз, области ануса и вульвы.
Все сыпи можно разделить на пятнисто-папулезные и пузырьковые. Ветряная оспа (или ветрянка) — самое распространённое заболевание среди пузырьковых сыпей. Она поражает практически 100% детей, у которых нет к ней иммунитета. Ежегодно по всему миру регистрируется 80-90 миллионов случаев, в основном — среди детей до шести лет. Сильные головные боли, высокая температура, которую не удаётся сбить, нарастающие вялость и сонливость, рвота, нарушения координации, нагноение элементов сыпи — эти симптомы требуют срочного врачебного осмотра.
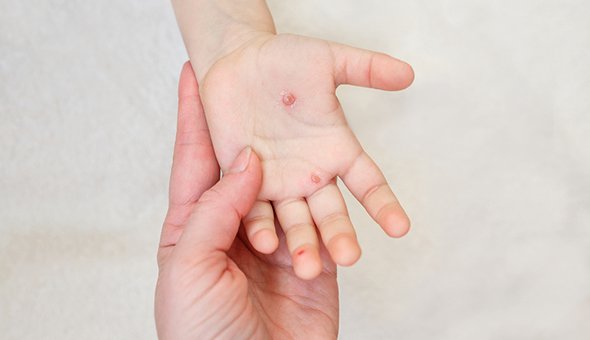
Многие люди уверены, что болели ветрянкой дважды, хотя переболевшие приобретают стойкий пожизненный иммунитет. Есть предположение, что несколько десятилетий назад за ветрянку принимали всем известную ныне энтеровирусную инфекцию, вызываемую вирусом Коксаки.
Заболевание регистрируется в течение всего года с максимальным подъёмом в конце лета и осенью. Источник инфекции — больной человек, который заразен 7-10 дней от начала болезни.
Пузырьки, в отличие от ветрянки, имеют плотную поверхность и легко не вскрываются, а ссыхаются со временем
Они могут быть болезненными, при расположении на стопах мешают ходить. Высыпания во рту, как правило, резко болезненны, поэтому ребёнок отказывается от еды и питья. На фоне характерной лихорадки это может приводить к обезвоживанию.
Как помочь ребёнку. Обеспечить его достаточным количеством прохладной жидкости и по мере необходимости сбивать температуру. Можно предлагать пить молочные коктейли, сладкие кисели, йогурты, лучше из чашки или трубочки, а не из бутылки, чтобы не травмировать сыпь во рту. Специфического лечения от этой болезни нет, она проходит сама за 7-10 дней.
В некоторых случаях может понадобиться повторный осмотр врача. Это касается любых признаков осложнений:
- обезвоживание (ребёнок не мочится больше восьми часов, не пьёт или не усваивает жидкость, плачет без слёз, у него сухие растрескавшихся губы);
- бактериальное инфицирование сыпи (нагноение элементов, кожа в области элементов становится горячей, болезненной на ощупь);
- асептический менингит (головные боли, при которых не помогают обезболивающие, рвота, высокая температура, вялость, сонливость и апатия).
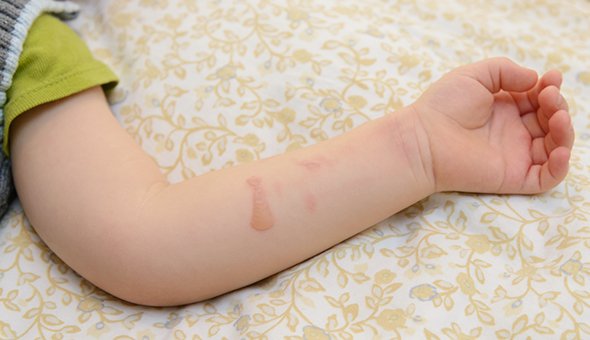
Не каждый пузырь — это вирус Коксаки или ветрянка. Особенно летом. Их часто путают с термическими ожогами второй степени.
Получить такие ожоги ребёнок может, скатившись в жаркий день с горячей горки или забежав босиком на горячий помост у бассейна. Маленькие дети не успевают вовремя среагировать на боль и не покидают горячее место, за это время на коже стоп могут образоваться пузыри. В отличие от ветрянки, при ожогах первой-второй степени у ребёнка не поднимается температура и нет воспалений во рту.
Похожую картину даёт ожог борщевиком. Это растение часто встречается в средней полосе России. Сок этого растения при попадании на кожу не проявляет себя никак, но резко повышает чувствительность кожи к солнечным лучам. В результате обычный солнечный свет вызывает пигментацию, а в течение нескольких суток образуются болезненные вялые пузыри, которые потом покрываются корками. Пигментация от них может держаться месяцами. Главная профилактика таких ожогов — показать детям опасное растение и объяснить, что при попадании сока на кожу нужно избегать солнечного света.
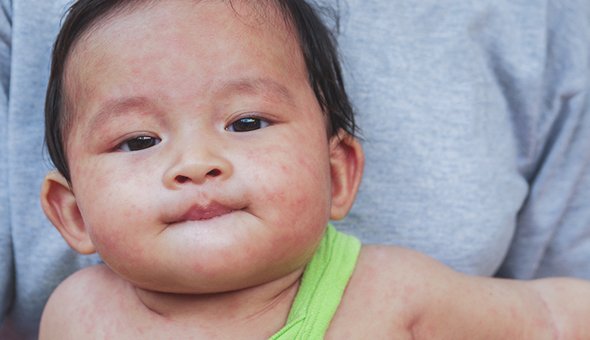
Второй вид сыпей — пятнистые и папулёзные сыпи. Заболеваний с такими проявлениями намного больше: скарлатина, краснуха, детская розеола, инфекционная эритема и другие. Но на первое место по актуальности педиатры ставят корь. В последнее время её стало намного больше из-за отказов от вакцинации.
До 1968 года, пока от кори не начали прививать, ею болели более 90% населения, смертность достигала 2-2,5%. Введение Глобальной стратегии иммунизации против кори ВОЗ в 2000 году позволило снизить смертность от кори по всему миру с 544 тысяч в 2000 году до 146 тысяч в 2013.
Вирус кори попадает в организм воздушно-капельными путём. Больной становится заразен через неделю после контакта с заразившим его и продолжает оставаться опасен вплоть до пятого дня от начала сыпи.
В первые два-три дня на внутренней поверхности щёк появляются мелкие белые точки, которые сравнивают с манной крупой или кристаллами соли. Это пятна Бельского-Филатова-Коплика. В следующие три-пять дней порциями появляется сыпь: в первый день пятна появляются на лице, потом на туловище и руках и, наконец, на ногах. Пятна крупные, склонны к слиянию, могут возвышаться над поверхностью кожи (папулы). Другие симптомы кори — высокая температура, насморк, кашель, конъюнктивит, общее недомогание.
Любое подозрение на корь — повод срочно обратиться к врачу. От кори не существует специфического лечения, но в некоторых случаях она протекает с серьёзными осложнениями. Поэтому наблюдение врача — обязательно.
Как помочь ребёнку. Все, что вы можете сделать для защиты себя и близких, — вакцинация против кори. Национальный календарь прививок предусматривает двукратную вакцинацию в возрасте одного года и шести лет. Люди старше шести лет могут быть привиты двукратно с минимальным интервалом в шесть месяцев. Если человек не привит, но произошёл контакт с больным корью, нужно срочно провести вакцинацию (в течение 72 часов). Детям до одного года, беременным женщинам, пациентам с иммунодефицитом проводится введение сывороточного иммуноглобулина в первые шесть суток после контакта.
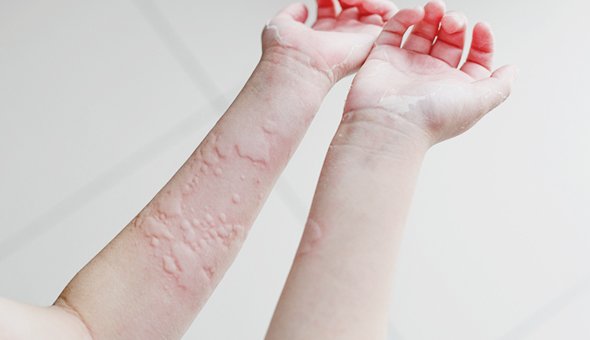
Примерно 20% людей хоть раз в жизни сталкиваются с крапивницей. Чаще всего это аллергическое состояние, при котором на коже возникают сначала пятна, а потом возвышающиеся волдыри неправильной формы. Всё это похоже на ожог крапивой (отсюда и название). Важный симптом крапивницы — интенсивный зуд.
На ощупь волдыри могут быть горячими, а если надавить на волдырь, он бледнеет в центре. Элементы крапивницы могут сливаться, бледнеть, изменять форму, исчезать, появляться при этом в другом месте. Продолжаться так может неделями и даже месяцами.
Пусковых факторов крапивницы — их ещё называют триггерами — очень много. К самым распространённым относят пищевые (орехи, особенно арахис, яйца, морепродукты), лекарственные (аспирин, препараты пенициллина), укусы насекомых. Крапивница может возникать в ответ на развитие бактериальных и вирусных заболеваний, на воздействие физических факторов (холод, жара, трение, солнечное излучение), на пыльцу растений.
Как помочь ребёнку. Все случаи крапивницы у детей нуждаются во врачебном осмотре. Если вы не знаете причину возникновения крапивницы, а она беспокоит более месяца, обязательно нужен осмотр врача. Врач постарается выявить триггер, потому что основа профилактики — избегать встречи с ним. Врач может назначить гипоаллергенную диету, ведение пищевого дневника, антигистаминные препараты. Если же появление крапивницы сопровождается развитием отёка Квинке, это уже неотложная ситуация. Нужно вызвать скорую помощь, а потом обратиться к аллергологу.
Фото: Shutterstock (CokaPoka, Tatyana Abramovich, Karen Grigoryan, phichet chaiyabin, MH-Lee)
Читайте также:



