Папиллома мочевого пузыря микропрепарат описание
Эпидемиология. Рак мочевого пузыря (РМП) составляет 3-4 % от всех злокачественных новообразований. Среди всех онкологических заболеваний он занимает четвертое место у мужчин (после рака простаты, легких, толстой кишки) и девятое - у женщин, находясь на 11-й строчке в мировой онкологической
статистике. В структуре онкологической заболеваемости населения Российской Федерации на его долю приходится 2,7 %, и он занимает 8-е место у мужчин и 18-е - у женщин. У мужчин РМП встречается в 5-6 раз чаще, чем у женщин. С возрастом его частота повышается, и 75 % случаев заболевания приходится на людей старше 65 лет.
Заболеваемость РМП зависит не только от возраста и пола, но и от географического положения и расовой принадлежности.В Северной Америке, Западной Европе, России она в 5-10 раз выше, чем в Центральной и Южной Америке, Центральной Африке и Азии. У чернокожих мужчин и американских индейцев, проживающих в США, РМП встречается соответственно в 2 и в 8 раз реже, чем у белых. Существуют патоморфологические особенности данного заболевания. Поверхностные опухоли диагностируются у 70 %, а инвазивные - только у 30 % больных с первично выявленным РМП.
Этиология и патогенез. Причины возникновения РМП окончательно не изучены. К доказанным факторам риска его образования относятся контакт с химическими веществами (ароматические амины и их производные, циклофос-фамид), курение табака, радиация, шистосоматоз, длительное употребление хлорированной воды, хронический цистит, которые увеличивают заболеваемость РМП в несколько раз. У 20 % больных (15-30 % мужчин, 1-6 % женщин) развитие заболевания обусловлено профессиональными факторами. Наиболее опасные профессии в отношении развития злокачественных опухолей уроте-лия связаны с работой на автотранспорте, производством красок и резины, использованием смол и пластмасс.
Важное патогенетическое значение имеют застой мочи и длительный контакт уротелия с канцерогенными веществами при инфравезикальной обструкции и особенности гистологического строения слизистой оболочки мочевого пузыря у лиц пожилого возраста. Этим объясняется значительно более частая заболеваемость РМП мужчин.В настоящее время установлено, что в ряде случаев злокачественная пролиферация уротелия обусловлена повреждением ДНК клеток в результате мутации онкогенов p21 ras и p53, активацией онкогенов c-myc и c-jun, подавлением генов опухолевых супрессоров. РМП - заболевание всей слизистой (уротелия) мочевого пузыря, и рецидивы его могут появляться в различных местах в любые промежутки времени после органосохраняющей операции.Риск РМП повышается при увеличении в рационе питания белка и соли, но уменьшается при включении растительного масла, маргарина, бета-каротина, калия и витамина С.
Особенностью РМП является то, что он длительное время остается местным процессом.Наиболее часто он метастазирует в регионарные лимфатические узлы (запирательные и наружные подвздошные). Реже выявляются гематогенные отдаленные метастазы в печени, легких и костях.
Классификация. Гистологическая структура более 70 % опухолей мочевого пузыря имеет эпителиальное (уротелиальное) происхождение. Из них до 87- 96 % приходится на переходно-клеточный и 3-10 % - на плоскоклеточный рак. Аденокарцинома и недифференцированный рак встречаются в 1-3 %. Для РМП характерен экзофитный рост (рис. 80, см. цв. вклейку), реже наблюдаются эн-дофитные и смешанные опухоли.
В настоящее время общепризнанной является Международная гистологическая классификация опухолей мочевого пузыря.
I. Эпителиальные опухоли:переходно-клеточная папиллома;
переходно-клеточная папиллома, инвертированный тип; плоскоклеточная папиллома; переходно-клеточный рак; варианты переходно-клеточного рака:
а) с плоскоклеточной метаплазией;
б) с железистой метаплазией;
в) с плоскоклеточной и железистой метаплазией; плоскоклеточный рак;
аденокарцинома; недифференцированный рак.
II. Неэпителиальные опухоли:доброкачественные; злокачественные:
б) другие новообразования.
III. Смешанные группы опухолей:феохромоцитома ;
лимфома; карциносаркома; злокачественная меланома; другие новообразования.
Дата добавления: 2014-11-12 ; просмотров: 983 . Нарушение авторских прав
на малой кривизне образование, растет в просвет и в стенку, диаметром около 10 см. имеет вид блюдца серо-розового цвета. Края приподняты, в центре вдавление
блюдцеобразный рак желудка
исход неблагоприятный: метастазы, диспепсия, интоксикация
МАКРОПРЕПАРАТ № 154. Фибромиома матки, беременность
матка увеличенных размеров, на разрезе, в толще миометрия – опухолевый узел в капсуле, серого цвета, волокнистого строения, плотной консистенции, диаметром около 8 см. Волокна опухолевого узла имеют волокнистое строение, волокна расположены беспорядочно, имеют завихрения
фиброма матки и беременность
исходы различны. Осложнения – препятствие беременности, малигнизация
МАКРОПРЕПАРАТ № 165. Папиллома мочевого пузыря
на СО мочевого пузыря видно образование шаровидной формы, мягкой, эластичной консистенции, диаметром 3 см, растущее в просвет мочевого пузыря. Стенка под ним не утолщена. На поверхности опухоль напоминает цветную капусту.
Папиллома мочевого пузыря
Исход – благоприятный, при оперативном вмешательстве. Зависит от локализации. Если будет расти у устья мочеточника, отверстия уретры – неблагоприятный. При травме – кровотечение. Осложнение – малигнизация, сдавление тканей, рецидивность операций
МАКРОПРЕПАРАТ № 172. Липома
жировая ткань (ткань опухоли)
опухолевый узел плотно-эластической консистенции в капсуле, диаметром около 10 см, на разрезе имеет дольчатое строение, желтого цвета, сального вида
исходы различны, чаще благопритяный. Осложнения: малигнизация, сдавление окружающей ткани
Причины полиэтиологичны
МАКРОПРЕПАРАТ № 175. Остеосаркома бедра
бедренная кость на разрезе
вскрыт костный канал: из кости и вокруг нее виден рост опухолевого узла больших размеров без четких границ, не имеет капсулы, на разрезе – серого цвета, напоминающий рыбье мясо, мягкой консистенции. Диаметра – 15 х 20 см
остеобластическая остеосаркома бедра
исход неблагоприятный. Осложнение: метастазирование гематогенным путем
Причина полиэтиологична
МАКРОПРЕПАРАТ № 178. Рак легкого
в прикорневой зоне легкого – опухолевый узел белесовато-розового цвета с неравными контурами. СО долевого бронха в области опухоли бугристая. Нет капсулы. Растет из эпителия сквозь стенку бронха
центральный рак легкого
исход неблагоприятный. Осложнения – нарушение дыхания (дыхательная недостаточность, метастазы, некроз, кровоизлияния, изъязвление)
Причины – полиэтиологичны
МАКРОПРЕПАРАТ № 179. Рак толстой кишки
фрагмент толстой кишки
в центральной части – рост опухоли в просвет и стенку кишки, циркуллярно охватывающий стенку кишки. Просвет кишки здесь сужен. Растет из эпителия. Поверхность опухоли бугристая. Граница роста нечеткая. Со стороны брыжейки – увеличение ЛУ. На разрезе ткань опухоли (метастазы)
рак толстой кишки
неблагоприятный исход. Осложнения – метастазирование, канцероматоз брюшины, обтурация просвета, непроходимость
МАКРОПРЕПАРАТ № 191. Эмболический гнойный нефрит
Орган увеличен в размерах, под капсулой в толще тканей – множественные очаги гнойного воспаления серо-желтого цвета, склонные к слиянию, размерами от 0.2 до 2 см. На разрезе паренхима дряхлая, рисунок органа стерт
Эмболический гнойный межуточный нефрит
Исход – неблагоприятный, ОПН, уремия
МАКРОПРЕПАРАТ № 199. Нефроцироз
орган резко уменьшен в размерах, серого цвета, поверхность мелкобугристая. На срезе – вся ткань заменена на соединительную. Нет границы между корковым и мозговым веществом
исход неблагоприятный – почечная недостаточность, уремия
причины – гипертоническая болезнь, атеросклероз, амилоидоз, гломерулонефрит
МАКРОПРЕПАРАТ № 207. Камни почки и гидронефроз.
орган увеличен в размерах, поверхность крупнобугристая. На поверхности видны пролежни. Под капсулой – очаги черно-серого цвета различной формы. В полости чашечек и лоханки – конкременты неправильной формы диаметром около 2 см слоистого строения белого и светло-коричневого цвета. Отсутствуют границы между корковым и мозговым веществом. Паренхима сильно истончена из-за атрофии. Видны полости, заполненные мочой.
мочекаменная болезнь, гидронефроз
исход неблагоприятный. Осложнения – пиелонефрит, пионефроз, пролежни почек, перинефрит, паранефрит.
нарушение минерального обмена, застой секрета, воспаление почек, сдавление опухолью
МАКРОПРЕПАРАТ № 208. Гипоплазия и викарная гипертрофия почек.
верхняя почка маленькая, серая, бугристая, плотная - врожденная гипоплазия. Вторая почка резко увеличена в размерах, поверхность гладкая – викарная гипертрофия
викарная гипертрофия и гипоплазия почек
исход благоприятный – вторая почка берет на себя функцию первой. Осложнения – острая почечная недостаточность
причины – недоразвитие одной из почек – врожденная гипоплазия, воспаление, нефроз, гломерулонефрит, операционное удаление второй почки. Гипертрофия - викарная
ПАПИЛЛОМА, ПАПИЛЛОМАТОЗ (papilloma; лат. papilla сосок + -oma;papillomatosis; papilloma, papillomat[is] + -osis; син.:сосочковый полип, сосочковая фиброэпителиома) — доброкачественная опухоль, развивающаяся из плоского или переходного эпителия, имеющая вид сосочкового разрастания, выступающего над поверхностью окружающего эпителия. Термином папилломатоз обозначают процесс, характеризующийся образованием многочисленных папиллом. Наряду с доброкачественными истинными опухолями к папилломам нередко относят сходные в морфол, отношении гиперпластические процессы различного происхождения — чаще всего сосочковые разрастания эпителия и стромы, имеющие воспалительную природу.
Папилломы встречаются на коже, слизистой оболочке полости рта, носа, придаточных (околоносовых, Т.; sinus paranasales) пазух, глотки, голосовых связок, почечных лоханок, мочеточников и мочевого пузыря.
Содержание
Этиология
Возбудителем папилломы является папилломавирус человека — вирус рода папилломавирусов (Papillomavirus) сем.паповавирусов (см.).
Папилломавирус человека высоко специфичен по отношению к хозяину. Цитопатическое его действие установлено в культурах клеток почек обезьян, человека и мыши. Надежная система для титрования инфекционности этого вируса in vitro отсутствует. В культуре клеток папилломавирус трансформирует клетки человека с очень низкой частотой.
Папилломавирус может быть в норме обнаружен в моче, что позволяет высказать предположение о том, что у человека этот вирус, помимо клеток кожи и слизистых оболочек, может размножаться в клетках почки, откуда и попадает в мочу.
Специальные методы лаб. диагностики, направленные на выявление папилломавирусов человека, отсутствуют.
Патологическая анатомия
Макроскопически папиллома обычно представляет собой отграниченную, диам, до 1—2 смч плотную или мягкую на ощупь опухоль на тонкой длинной или короткой ножке, реже — на широком основании. В редких случаях папилломы достигают больших размеров. При папилломатозе поверхность кожи или слизистой оболочки бывает на значительном протяжении покрыта сосочковыми разрастаниями. Поверхность папилломы неровная, мелко- или крупнозернистая, напоминает цветную капусту или петушиные гребешки. Папиллома кожи может иметь различную окраску — от белой до грязно-коричневой (в зависимости от кровенаполнения сосудов стромы и содержания пигмента в базальном слое эпителия); папиллома слизистой оболочки чаще бывает бесцветной или жемчужно-белой, но иногда приобретает багровый или черный цвет в связи с кровоизлияниями в ее ткань. Папиллома мочевого пузыря может быть уплотнена за счет отложений солей кальция.
Микроскопически папиллома (цветн. рис. 4) состоит из двух тканевых компонентов — соединительнотканной стромы и эпителия. По характеру эпителия различают плоскоклеточную (покрытую многослойным плоским эпителием) и переходно-клеточную (покрытую переходным эпителием) папилломы. Соединительная ткань стромы опухоли может быть рыхлой или плотной, часто отечной, иногда с явлениями ослизнения, большим или меньшим количеством сосудов и, как правило, с признаками воспаления. В тех случаях, когда строма папилломы развита значительно и склерозирована, говорят о фибропапилломе. В эпителии, покрывающем папиллому, обычно увеличено число клеточных слоев, клетки эпителия более крупные, чем в норме. При этом в папилломе кожи наблюдается заметный гиперкератоз; в папилломах, возникающих на слизистых оболочках, ороговение обычно выражено слабее (цветн. рис. 5), клетки поверхностного слоя эпителия бледно окрашены. Иногда встречаются папилломы слизистых оболочек, покрытые многослойным плоским ороговевающим эпителием, развившимся в результатеметаплазии (см.).
В некоторых папилломах могут быть выражены явленияакантоза (см.), сопровождающиеся обычно высокой митотической активностью клеток базального слоя эпителия.
Различные папилломы кожи могут отличаться друг от друга особенностями гистол, строения. Так, для обычных папиллом кожи характерно наличие вакуолизированных эпителиальных клеток в базальном слое и участков паракератоза, при старческом кератозе возникают папилломы с атипией и полиморфизмом эпителиальных клеток, в базально-клеточной папилломе характерно наличие однотипных темных клеток и роговых кист.
Клиническая картина
Клиническая картина характеризуется, как правило, длительным течением и зависит гл. обр. от локализации поражения. Напр., папилломы кожи лица и шеи могут вызывать косметический дефект, папилломы слизистой оболочки гортани — обусловливать нарушения фонации и дыхания, папиллома мочеточника — суживать или обтурировать его просвет с нарушением оттока мочи, папиллома мочевого пузыря нередко подвергается изъязвлению, с отрывом отдельных сосочков и кровотечением. Переходноклеточная папиллома придаточных пазух носа может, оставаясь морфологически доброкачественной, обладать инфильтративным ростом и прорастать в окружающие ткани. Иногда отмечается малигнизация, происходящая, как правило, за счет эпителиального компонента опухоли.
Лечение
Лечение гл. обр. оперативное, применяют также методы криодеструкции и склерозирующего лечения. Показаниями для оперативного лечения являются как косметические дефекты, так и локализация папилломы, вызывающая значительные функц, расстройства, обусловливающая частую ее травматизацию с повторными кровотечениями и воспалительными процессами, а также опасность малигнизации. Удаленные папилломы подвергают гистол, исследованию. При локализации папилломы в области устья мочеточника производят резекцию мочевого пузыря и пересадку мочеточника.
Оперативное лечение при папилломатозе заключается в иссечении наибольшего числа папиллом, электрокоагуляции мелких папиллом и окружающей слизистой оболочки. При этом следует следить за удалением всех элементов папилломы, т. к. имплантация отдельных ее фрагментов может привести к рецидиву опухоли.
Прогноз, как правило, благоприятный. Однако в нек-рых случаях возможны рецидивы, иногда многократные, или происходит малигнизация опухоли.
Библиография: Апатенк о А. К. Эпителиальные опухоли и пороки развития кожи, с. 40, 44, М., 1973; Головин Д. И. Атлас опухолей человека, с. 63, М., 1975; Руководство по патологоанатомической диагностике опухолей человека, под ред. Н. А. Краевского и А. В. Смольянникова, с. 407, М., 1976; Струков А. И. и С е-р о в В. В. Патологическая анатомия, с. 112, 171, М., 1979; Феннер Ф. ид р. Биология вирусов животных, пер. с англ., т. 1—2, М., 1977; L e v e г W. F. а. Schaumburg-Lever G. Histopa-thology of the-skin, Philadelphia—Toronto, 1975.
И. Г. Баландин, М. Н. Ланцман.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
I
Папиллома (papilloma; лат. papilla сосок + -ōma, синоним: сосочковый полип, сосочковая фиброэпителиома)
доброкачественная опухоль, развивающаяся из эпителия; имеет вид сосочкового разрастания, выступающего над поверхностью окружающей ткани. Процесс, характеризующийся образованием множественных Л., носит название папилломатоза.
Папилломы встречаются на коже, слизистой оболочке полости рта, носа, околоносовых пазух, глотки, пищевода, гортани, трахеи и бронхов, почечных лоханок, мочеточников и мочевого пузыря, а также на вульве, во влагалище, и на шейке матки. Поражение мочевыводящих путей часто протекает в виде папилломатоза.
В большинстве случаев П. имеют вирусную природу. Возбудителем П. является папиллома-вирус человека — вирус рода папилломавирусов (Papillomavirus) семейства паповавирусов. Макроскопически П. обычно представляет собой отграниченную, диаметром до 1—2 см (иногда больших размеров), плотную или мягкую на ощупь опухоль на тонкой длинной или короткой ножке, реже на широком основании. Поверхность П. неровная, мелко- или крупнозернистая, напоминает цветную капусту или петушиный гребешок. П. кожи могут иметь различную окраску — от белой до грязно-коричневой (в зависимости от кровенаполнения сосудов стромы и содержания пигмента в базальном слое эпителия); П. слизистой оболочки чаще бывают бесцветными или жемчужно-белыми, но иногда в связи с кровоизлияниями в ткань опухоли приобретают багровый или черный цвет. П. мочевого пузыря могут быть уплотнены за счет отложений солей кальция.
Микроскопически П. состоит из соединительнотканной стромы и эпителия (рис. 1, 2). По характеру эпителия различают плоскоклеточную (покрытую многослойным плоским эпителием) и переходноклеточную (покрытую переходным эпителием) П. Соединительная ткань стромы опухоли может быть рыхлой или плотной, иногда с признаками воспаления. В тех случаях, когда строма П. развита значительно и склерозирована, говорят о фибропапилломе. В П. кожи наблюдается заметный гиперкератоз; в П., возникающих на слизистых оболочках, ороговение обычно выражено слабее. Иногда встречаются П. слизистых оболочек, покрытые многослойным плоским ороговевающим эпителием, развившимся в результате метаплазии. В некоторых, особенно в так называемых погружных, папилломах могут быть выражены явления акантоза, сопровождающиеся обычно высокой митотической активностью клеток базального слоя эпителия. П. кожи могут отличаться друг от друга особенностями гистологического строения. Так, для обычных П. кожи характерно наличие вакуолизированных эпителиальных клеток в базальном слое и участков паракератоза, при старческом кератозе возникают П. с атипией и полиморфизмом эпителиальных клеток.
Клиническая картина зависит главным образом от локализации поражения. Например, папилломы кожи лица и шеи могут вызывать косметический дефект, П. слизистой оболочки гортани — нарушения фонации и дыхания, Л. мочеточника приводят к суживанию или обтурации его просвета и нарушению оттока мочи. П. мочевого пузыря и почечных лоханок нередко подвергается изъязвлению, что сопровождается отрывом отдельных сосочков и кровотечением. Переходно-клеточная папиллома придаточных пазух носа может, оставаясь морфологически доброкачественной, обладать инфильтративным ростом и прорастать в окружающие ткани. Иногда отмечается малигнизация папилломы, происходящая, как правило, за счет эпителиального компонента опухоли.
Лечение проводят с целью устранения косметических дефектов, а также при такой локализации опухоли, которая может приводить к функциональным расстройствам пораженного органа, травматизации П. и повторным кровотечениям, воспалению, а также в связи с опасностью малигнизации. Лечение главным образом оперативное. При локализации П. в области устья мочеточника производят резекцию мочевого пузыря и пересадку мочеточника; применяют также криодеструкцию (см. Криохирургия, в урологии). Широкое применение при многих локализациях П. получила лазерная деструкция и лазерное иссечение опухоли. При папилломатозе лечение заключается в иссечении наибольшего числа П., электрокоагуляции мелких П. и окружающей слизистой оболочки. При лечении следует тщательно удалять все элементы папилломы, т.к. имплантация отдельных ее фрагментов может привести к рецидиву опухоли.
Прогноз, как правило, благоприятный.
Библиогр.: Патологоанатомическая диагностика опухолей человека, под ред. Н.А. Краевского и др., с. 481, М., 1982; Струков А.И. и Серов В.В. Патологическая анатомия, с. 112, 171, М., 1979.
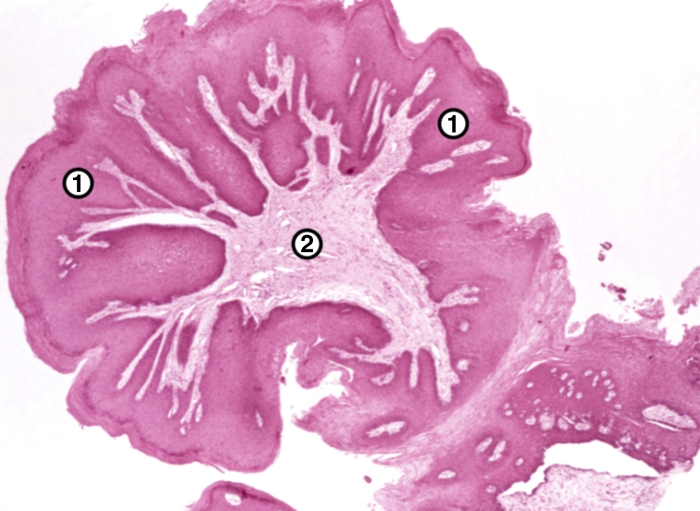
Рис. 1. Микропрепарат папилломы слизистой оболочки полости рта: 1 — поверхность папилломы, покрытая многослойным плоским эпителием; 2 — соединительнотканная строма. Окраска гематоксилином и эозином; ×20.
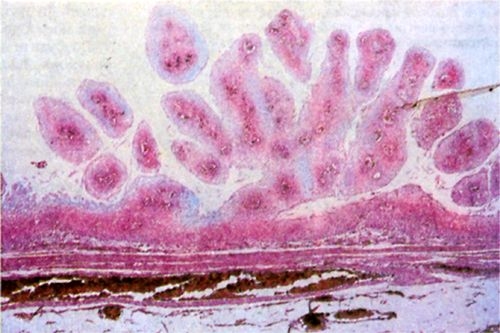
Рис. 2. Микропрепарат папилломы слизистой оболочки пищевода: видны многочисленные сосочковые разрастания многослойного плоского эпителия и соединительно-тканной стромы. Окраска гематоксилином и эозином; ×20.
II
Папиллома (papilloma; Папилл- +-ома; син. опухоль сосочковая)
доброкачественная опухоль, развивающаяся из плоского или переходного эпителия и выступающая над его поверхностью в виде сосочка.
Папиллома базально-клеточная (устар.; р. basocellulare) — П. кожи, характеризующаяся наличием внутриэпидермальных роговых кист и включений меланина.
Папиллома фиброэпителиальная (р. fibroepitheliale) — П. кожи, характеризующаяся сочетанием разрастания эпидермиса с узелковым разрастанием дермы.
Переходно-клеточные папилломы мочевого пузыря имеют вид ворсинчатых образований, нежно-розового, или красного цвета. Опухоли мягкие, располагаются на тонкой ножке, некоторые более плотные и имеют широкое основание, иногда ножки нет и опухоль как бы исходит непосредственно из слизистой оболочки.
Папилломы состоят из сильно вытянутых ворсинок, напоминая папоротник, иногда же ворсинки бывают короткими и опухоль похожа на губку. Каждая из многочисленных ворсинок папилломы имеет нежную, хорошо васкуляризированную строму, образующую соединительнотканный стержень, который покрыт многослойным переходным эпителием.
Переходно-клеточная папиллома мочевого пузыря

Опухоль состоит из многочисленных ворсинок с нежной, хорошо васкуляризированной стромой. Ворсинки покрыты многослойным эпителием, располагающимся в несколько рядов. Эпителиальные клетки однородные. Х160.
Переходно-клеточная папиллома мочевого пузыря

Поперечный разрез. Ворсинки построены из крупных однородных вытянутых эпителиальных клеток, располагающихся в несколько слоев. Поверхностные клетки уплощены. Х320.
Эпителий располагается на базальной мембране и представлен довольно толстым пластом клеток, повторяющим все изгибы папиллярного возвышения. Базальный слой клеток, как правило, расположен перпендикулярно к оси ворсинки, клетки вытянутые или кубические, поверхностные клетки более плоские. В целом клетки довольно однородные и образуют правильные ряды. На отдельных участках эпителия встречаются вакуолизированные клетки, которые могут содержать муцин или жир.
В отличие от нормального мочевого пузыря при папилломах клетки слизистой оболочки более крупные, в целом она более толстая, особенно в глубине складок, как за счет увеличения самих клеток, так и количества их рядов. Количество митозов в клетках варьирует, но в доброкачественных папилломах они всегда биополярные.
Некоторые исследователи обозначают папилломы описанного выше строения как простые папилломы в отличие от так называемых атипичных папиллом, в которых клетки более полиморфные, гиперхромные, содержат крупные ядра, образуют неправильные клеточные ряды. Однако, учитывая особенности роста папиллом мочевого пузыря, не связанные с характером гистологической структуры, едва ли правильно разделять папилломы на типичные и атипичные.
Папилломы располагаются на слизистой оболочке и не прорастают в стенку мочевого пузыря, базальная мембрана остается интактной.
Отсутствие деструктивного роста — наиболее существенный признак, отличающий папиллому от рака.
В связи с этим необходимо очень тщательно исследовать ножку папилломы: прорастание эпителия в основание ножки указывает на начало инфильтративного роста.
У основания ножки папиллярных выростов иногда обнаруживают мышечные волокна. По мнению некоторых исследователей, наличие пучков мышечных волокон на этих участках свидетельствует о проникновении опухоли в глубину стенки пузыря, что настораживает в отношении озлокачествления папилломы. Исследование основания папилломы часто имеет решающее значение для исключения малигнизации, но, к сожалению, основание папилломы повреждается во время выделения опухоли, особенно электроножом.
Строма папиллом, в частности в области основания, может быть инфильтрирована лимфоидными клетками, лейкоцитами, плазматическими клетками. Здесь изредка встречаются также тельца Русселя и пенистые клетки. Некоторые авторы считают, что строма папиллом также является опухолевой, поэтому предлагают называть их фиброэпителиомами или смешанными опухолями. Эта концепция несостоятельная. Прогноз при переходно-клеточных папилломах в связи с их особенностями нельзя считать благоприятным.
Переходно-клеточные папилломы, инвертированный тип
Опухоль имеет такое же строение, как и переходно-клеточная папиллома, но с выраженным эндофитным ростом. В результате образуются множественные инвагинации пластов переходного эпителия в подслизистый слой стенки мочевого пузыря, однако без разрушения базальной мембраны.
Плоскоклеточные папилломы
Ворсинки опухоли покрыты многослойным плоским эпителием.

Частота местных рецидивов РМП после проведенного лечения, по данных разных авторов, составляет 50–95 % [1]. Долгие годы стандартом оказания медицинской помощи больным с мышечно-инвазивным РМП была цистэктомия. Цистэктомия является травматичной операцией, а пожилой и старческий возраст больных, наличие выраженной сопутствующей патологии часто ограничивают возможности и объем оперативного вмешательства, также немаловажное значение имеет отказ части больных от этого вида хирургического лечения [4].
Учитывая тот факт, что в последние годы изменилось отношение к вопросам качества жизни, то в настоящее время большое значение уделяется органосохраняющему лечению при инфильтративных формах опухолей мочевого пузыря – трансуретральной резекции (ТУР) мочевого пузыря в сочетании с адъювантной химиолучевой терапией [2, 7, 8, 10].
Поверхностный РМП среди злокачественных новообразований мочевого пузыря встречается в 80 % случаев. Частота рецидивов заболевания при этой форме РМП колеблется от 56,0 % до 65,5 % при I стадии заболевания, от 31,5 % при Т2а до 70,1 % – при T2b стадии [2, 5].
Возникновение рецидивов РМП после проведенного лечения зависит от многих факторов, среди которых наиболее значимыми являются: стадия процесса, величина опухоли и мультицентричность ее роста [1, 3, 7, 9].
Основными методами диагностики местных рецидивов РМП после окончания лечения являются цистоскопия и цитологическое исследование промывных вод мочевого пузыря. Диагностическая точность традиционного цитологического исследования в диагностике РМП невелика и составляет не более 40–54 % [1].
Для РМП характерна высокая частота рецидивов и прогрессии опухоли, что предполагает длительное наблюдение за больным, включающее проведение лабораторных и инструментальных методов исследований. В связи с этим совершенствование существующих методов своевременной диагностики рецидивов РМП остается актуальной задачей, решение которой позволит улучшить качество и увеличить продолжительность жизни больных [3]
Цель исследования – изучение частоты и сроков рецидивирования РМП после проведенного лечения и оценка эффективности использования метода жидкостной цитологии в своевременной диагностике местных рецидивов этого заболевания.
Материалы и методы исследования
Больные были разделены на две группы в зависимости от стадии первичной опухоли. В первую группу вошли 528 (84,2 %) пациентов, проходивших лечение по поводу поверхностного РМП (Tis–T1N0M0 стадии), подвергнутых органосохраняющему лечению. Во вторую группу – 99 (22,8 %) больных, лечившихся по поводу инвазивного РМП (II–IVстадий), которым была выполнена резекция мочевого пузыря или цистэктомия.
При проведении стадирования первичного опухолевого процесса использовалась Международная классификация злокачественных опухолей TNM 7-го пересмотра (2009), в рубрике С67 мочевой пузырь.
В каждой группе больных изучены частота и сроки возникновения рецидивов в течение трех лет.
Была проведена сравнительная оценка эффективности метода жидкостной цитологии и традиционного цитологического исследования путем сопоставления полученных результатов.
Результаты исследования и их обсуждение
Возраст 627 больных РМП колебался от 49 до 79 лет. Средний возраст составил 63,2 ± 1,8 года. По полу больные распределились следующим образом: мужчин – 559 (89,2 %), женщин – 68 (10,8 %) (соотношение 8:1).
У 528 больных поверхностным РМП была выполнена ТУР мочевого пузыря с последующей внутрипузырной химиотерапией (ВПХТ). При инвазивном РМП выполнены следующие виды лечения: 18 пациентам – резекция мочевого пузыря с последующей ВПХТ, 27 – резекция мочевого пузыря с последующей лучевой терапией, 42 – резекция мочевого пузыря с последующей химиолучевой терапией и 12 больным проведена цистэктомия.
У пяти пациентов из группы больных с проведенным лечением в объеме резекции мочевого пузыря с последующей лучевой терапией в лечении применяли препарат УРО-БЦЖ. Инстилляции проводили в течение шести недель.
В следующей группе больных с резекцией мочевого пузыря и последующей ВПХТ (четырем больным из 18) сразу после ТУР мочевого пузыря в мочевой пузырь вводили 50 мг доксорубицина или цисплатина, а через 3 недели проводили БЦЖ-терапию.
Большинство больных инвазивным РМП имели выраженную сопутствующую соматическую патологию, препятствующую проведению радикальной операции, а часть пациентов отказалась от цистпростатэктомии. Комплексное лечение в этих случаях включало проведение органосохраняющего хирургического вмешательства в объеме ТУР-опухоли мочевого пузыря, химиотерапии и/или дистанционной лучевой терапии.
Частота рецидивов РМП (через 36 месяцев наблюдения) в зависимости от стадии первичной опухоли
Читайте также:


