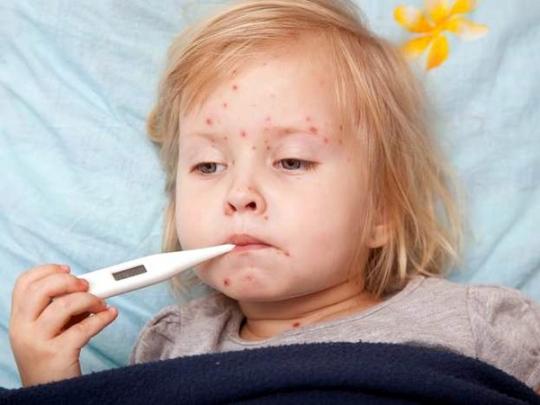
Отличие кори от стоматита
Уважаемые посетители!
В связи с эпидемиологической ситуацией по коронавирусу
Вы можете перевести денежные средства для закупки оборудования,
диагностических наборов, защитных средств и лекарств по следующим реквизитам:
Главный врач Соколова Марина
Валерьевна +375 17 206-79-39
Приемная главного врача
+375 17 365-57-13
Телефон доверия Комитета
здравоохранения Мингорисполкома
(круглосуточно)
+375 17 396-45-65
Стол справок
+375 17 380-06-35
КОРЬ - острое высококонтагиозное заболевание, проявляющееся синдромом интоксикации, катаральным синдромом и специфической экзантемой. Несмотря на низкий уровень заболеваемости корью в нашей стране (0-2 случаев в год), нельзя забывать, что при нарушении плана проведения вакцинации заболеваемость корью может резко возрасти.

Корь вызывается парамиксовирусом, представленным одним серотипом. Инкубационный период составляет 9-12 (до 17) дней, а при пассивной иммунизации и у вакцинированных – до 21 дня. Больной является источником инфекции с последних двух дней инкубации и до 4 дня с момента появления сыпи и наиболее заразен в продромальном периоде. При наличии пневмонии заразность больных может увеличиваться до 10 дней от момента появления сыпи.
Продромальный (катаральный) период при кори продолжается 2-4 дня. Для клинической картины кори в этом периоде характерно острое начало заболевания, выраженная интоксикация и лихорадка, коньюнктивит, проявления катарального синдрома. Необходимо обратить внимание на тщательный осмотр слизистой оболочки щек для постановки диагноза кори до появления сыпи по наличию энантемы и пятен Бельского-Филатого-Коплика. Классическим считается наличие пятен Бельского-Филатова-Коплика на уровне малых коренных зубов. Однако в продромальном периоде они часто обнаруживаются в виде обильных мелких (1-2 мм) элементов сыпи белого цвета (обычно сравнивают с манной крупой) на всей слизистой щек, десен, губах. Они не снимаются шпателем. После их исчезновения в периоде высыпаний (погибший эпителий отторгается) остается неблестящая, с мелкими поверхностными эрозиями, слизистая.

Период разгара заболевания (период высыпаний) характеризуется наличием второй волны лихорадки с интоксикацией, часто развивается анорексия, сохраняется катаральный синдром (конъюктивит даже может усилиться), к которым присоединятся специфическая коревая экзантема. Катаральный синдром исчезает к 7-9 дню болезни.
Сыпь при кори не зудит, мелко- и крупнопятнистопапулезная, сливная, на неизмененном фоне кожных покровов. В тяжелых случаях или при сопутствующем нарушении первичного гемостаза (тромбоцитопения, тромбоцитопатия, некоторые варианты дисплазии соединительной ткани и др.) экзантема может носить геморрагический характер. Патогномоничным для кори является этапность высыпаний: на 1-й день сыпь появляется на лице и шее, на 2-й - на туловище и плечах, на 3-й - на предплечьях и ногах. Угасание сыпи происходит в той же последовательности, причем, когда высыпания появляются на ногах, на лице они начинают угасать. После сыпи остается пигментация (на 7-10 дней) и отрубевидное или мелкопластинчатое шелушение.
К легким атипичным формам кори относятся абортивная, митигированная, стертая и субклиническая. Эти варианты инфекции развиваются у пациентов, которые имеют какой-то специфичный иммунитет.
Стертая форма кори напоминает легкую, 3-4-х дневную ОРИ. Сыпь при ней отсутствует. Субклиническая форма диагностируется только лабораторно. Заподозрить атипичное течение кори можно только с учетом эпидемиологических данных.
К атипичным вариантам с агравированным (утяжеленным) течением относятся гипертоксическая и геморрагическая формы. Для первой характерно развитие на фоне тяжелой кори нейротоксикоза с соответствующей симптоматикой (неглубокие и кратковременные нарушения сознания, признаки внутричерепной гипертензии со рвотой и возможными генерализованными судорогами, явления менингизма при исследовании ликвора и т.д.). Геморрагическая форма кори, в отличие от тяжелой кори с элементами геморрагической сыпи, характеризуется выраженным ССВО, развитием ДВС-синдрома и синдрома полиорганной недостаточности (СПОН), что может привести больного к летальному исходу.
Особые случаи течения кори.
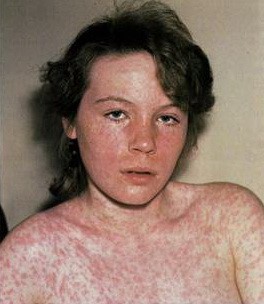
Вакцин-ассоциированная корь обычно протекает как митигированная или легкая типичная корь. Инкубационный период сокращается до 6-10 дней.
Введение глюкортикоидов коревым больным (например, с аутоиммунными или аллергическими заболеваниями) приводит к облегчению течения кори: меньше температура, интоксикация, катаральные симптомы, сыпь слабо выражена. Однако в этом случае повышается вероятность развития бактериальных осложнений.
Корь у больных со СПИД-ом протекает тяжело, но без сыпи. Эти больные умирают обычно от первичных коревых гигантоклеточных пневмоний.
Корь у взрослых протекает типично, но обычно тяжело, с выраженным катаральным синдромом и синдромом интоксикации. Бактериальные осложнения развиваются реже, чем у детей, а менингоэнцефалит - чаще.
Осложнения кори можно разделить на первичные (связанные с действием самого вируса или с реакцией иммунной системы человека на вирус кори) и вторичные (связанные с суперинфицированием).
К первичным осложнениям относятся гигантоклеточная коревая пневмония, ложный круп, энцефалит.
Вторичные осложнения кори чаще всего представлены в виде бактериальных отитов, синуситов, трахеобронхитов, пневмоний, энтеритов и энтероколитов, стоматитов.
Корь не требует специфической терапии. В выхаживании коревых больных требуется тщательный уход, гигиеническое содержание больного (полоскание рта после еды, промывание глаз водой или физиологическим раствором и т.д.), полноценная диета.
При наличии бактериальных осложнений и при кори у детей до года показано применение антибиотиков, симптоматической и патогенетической целенаправленной терапии. Нет оснований для применения (и не доказана их эффективность) аскорбиновой кислоты, Н1-блокаторов, глазных капель с антимикробными препаратами.
Больных корью изолируют в течение 4 дней, а при развитии пневмонии - до 10-го дня с момента появления сыпи. Основным средством профилактики кори является вакцинация, которая проводится в 1 год и ревакцинация – в 6 лет. Предупредить развитие кори у контактных (или ослабить ее течение) можно введением нормального человеческого иммуноглобулина (0,15-0,2 мл/кг) в периоде инкубации. Кроме того, если точно известно время инфицирования, то введение коревой вакцины в первые 72 часа от момента заражения также способно предотвратить заболевание у непривитых или у людей с доказанным отсутствием противокоревых антител.
ГБУЗ ПК "Городская клиническая поликлиника №2"
В настоящее время ситуация по заболеваемости корью в Российской Федерации стабильна, но имеется опасность завоза случаев кори в связи с прибытием беженцев с Украины, мигрантов из ближнего зарубежья и при выезде туристов и паломников в неблагоприятные страны по кори.
Корь – острое инфекционное вирусное заболевание с высоким уровнем восприимчивости, которое характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
* Воздушно-капельный, вирус выделяется во внешнюю среду с капельками слизи при кашле, чихании и с воздухом переносится на большие расстояния – в другие помещения, этажи.
* Больной корью заразен для окружающих с последних дней инкубационного периода (за 2-5 дней до клинических проявлений) и до 4-го дня после высыпаний.
* Не болевшие корью и не имеющие прививки от кори.
* Новорожденные дети имеют иммунитет, переданный им от матерей, если те переболели корью или были привиты от кори ранее. Этот иммунитет сохраняется первые 3 месяца жизни.
* После перенесенного заболевания развивается стойкий иммунитет, повторное заболевание корью человека, без сопутствующей патологии иммунной системы, сомнительно, хотя и такие случаи описаны.
* Инкубационный период до 21 дня, чаще 9 – 11 дней.
* Острое начало – подъем температуры до 38 – 40 ºС.
* Светобоязнь, головная боль, отёк век и покраснение конъюнктивы.
* Гиперемия зева и коревая энантема – красные пятна на твердом и мягком нёбе.
* На 2-ой день болезни на слизистой щек у коренных зубов появляются мелкие белесые пятнышки, окруженные узкой красной каймой.
* Поэтапное появление сыпи на 4 – 5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом ее характерное отличие от краснухи, сыпь при которой не сливается).
* Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализируется, сыпь темнеет, буреет, пигментируется,
шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1 – 1,5 недели.
Вирус кори снижает общий и местный иммунитет, в результате снижается сопротивляемость организма и развиваются осложнения:
* Поражение зрительного и слухового нервов
* срочно вызвать врача на дом!
Единственный эффективный метод защиты от кори – ВАКЦИНАЦИЯ!
В соответствии с Национальным календарем профилактических прививок Российской Федерации прививки против кори проводятся детям в 1 год и в 6 лет и взрослым до 55 лет, не болевшим и не привитым против этой инфекции по схеме.
* Корь является одной из основных причин смерти среди детей раннего возраста, даже несмотря на наличие безопасной и эффективной по стоимости вакцины.
* В глобальных масштабах в 2014 году зарегистрировано 114 900 случаев смерти от кори — почти 314 случаев в день или 13 случаев в час.
* За период с 2000 по 2014 год противокоревая вакцинация привела к снижению глобальной смертности от кори на 79%.
* В 2014 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 73% в 2000 году.
* В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллиона случаев смерти, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения.
Корь острое инфекционное вирусное заболевание с высоким уровнем восприимчивости, которое характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
По оценкам ВОЗ, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире, даже несмотря на наличие безопасной и эффективной вакцины. По оценкам, в 2014 году от кори умерло 114 900 человек, большинство из которых дети в возрасте до 5 лет.
Вирус кори обычно передается через прямой контакт, а также по воздуху, инфицирует слизистую оболочку, а затем распространяется по организму. Корь является болезнью человека. Животные корью не болеют.
Вакцинация оказала значительное воздействие на снижение смертности от кори. В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам ВОЗ, 17,1 миллиона случаев смерти.
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 10-12 дней после воздействия вируса и продолжается от 4 до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса.
Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 20 лет. Самые серьезные осложнения включают слепоту, энцефалит, который приводит к отеку головного мозга, тяжелую диарею и связанное с ней обезвоживание, ушные инфекции и тяжелые инфекции дыхательных путей, такие как пневмония. Тяжелое течение кори регистрируется у детей младшего возраста, которые получают недостаточное питание и испытывают недостаток витамина А, или чья иммунная система ослаблена ВИЧ/СПИДом или другими болезнями.
Риску развития тяжелых осложнений подвергаются инфицированные женщины во время беременности. Беременность может заканчиваться самопроизвольным абортом или преждевременными родами. У людей, переболевших корью, вырабатывается иммунитет против нее на всю оставшуюся жизнь.
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску. Любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, кто не выработал иммунитет после вакцинации.
Высококонтагиозный вирус кори распространяется при кашле и чихании, тесных личных контактах или непосредственном контакте с инфицированными выделениями из носоглотки.
Вирус остается активным и контагиозным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком на протяжении периода времени, начинающегося за 4 дня до появления у него сыпи и заканчивающегося через 4 дня после ее появления.

Корь — острое инфекционное вирусное заболевание с высоким уровнем заразности, характеризующееся общей интоксикацией, высокой температурой тела (до 40,5 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов.
Корь передается воздушно-капельным путем, вирус выделяется со слюной при разговоре, кашле, с капельками слюны распространяется потоками воздуха не только в помещении, где находится больной, но может проникать по вентиляционной системе даже на другие этажи жилого дома. Больной корью заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. Корь является антропонозным заболеванием, животные и птицы не болеют корью и не могут быть ее переносчиками.
Инкубационный период кори составляет в среднем 8-14 дней, при атипичной кори инкубационный период может удлиняться до 21 дня. Доля кори характерно острое начало – резкий подъем температуры до 38-40 °C, головная боль, резь в глазах, слезотечение, покраснение и отек глаз, сухой кашель, насморк. Поэтому, часто первые признаки заболевания можно ошибочно принять за проявления гриппа, либо других респираторных инфекций. Однако, при осмотре зева, можно увидеть коревую энантему — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек в области больших коренных зубов появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — характерные только для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Начиная с 4 дня температура тела нормализуется, сыпь приобретает темный оттенок и начинает шелушиться. Через 1,5-2 недели сыпь полностью исчезает.

При кори, особенно при ее сложном, атипичном течении, возможно развития различных осложнений, связанных с поражением дыхательной, пищеварительной и центральной нервной систем.
Именно с осложнениями кори связано большинство летальных исходов заболевания. Чаще всего осложнения развиваются у невакцинированных детей до 5-ти лет, а также у взрослых, старше 20-ти лет. Опасна корь для беременных женщин. У них часто наблюдаются осложнения, кроме того корь может провоцировать преждевременные роды или самопроизвольный аборт. При этом плод также заражается и болеет, часто дети рождаются с характерной коревой сыпью

1. Первичные коревые осложнения, возникают в разгар болезни. Одновременно со смягчением коревой интоксикации и с окончанием высыпаний, изменения, обусловленные указанными осложнениями, тоже ослабевают. Как правило, первичные коревые осложнения, протекают в виде ларингитов, трахеобронхитов и других заболеваний дыхательной системы. Редким и грозным осложнением кори является энцефалит. Чаще энцефалит развивается уже на спаде интоксикации, в конце периода высыпаний, в период перехода в стадию пигментации. Наблюдается это заболевание преимущественно у детей более старшего возраста, оно чрезвычайно опасно, протекает тяжело, может привести к смерти больного или оставить тяжелые изменения (параличи, нарушения психики, эпилепсия).
2. Осложнения, вызываемые вторичной инфекцией, затрагивают в основном органы дыхательной и пищеварительной систем. Часто, бактериальные осложнения кори развиваются после контакта с детьми и взрослыми, имеющими воспалительные процессы. Больные корью могут легко инфицироваться острыми респираторными вирусными инфекциями, которые увеличивают вероятность возникновения бактериальных осложнений. Частота осложнений обратно пропорциональна возрасту больных, максимум их приходится на детей первых 3 лет жизни. Имеет значение и состояние больного. Осложнения чаще возникают и протекают более тяжело у ослабленных, непривитых детей.
Осложнения со стороны органов дыхания включают весь диапазон возможных воспалительных процессов в этой системе (риниты, ларингиты, трахеиты, бронхиты, бронхиолиты, плевриты, пневмонии).
До 40-х годов прошлого века, пневмонии при кори чаще всего были пневмококковой этиологии, на втором месте стояли стрептококковые и более редкими были стафилококковые пневмонии. После введения в практику антибиотиков пневмококковые и стрептококковые пневмонии постепенно уступили место стафилококковым, которые до настоящего времени сохраняют господствующее положение.
Вторичные пневмонии у больных корью часто протекают тяжело, становятся обширными, могут сопровождаться абсцедированием, развитием плевритов.
Среди вторичных осложнений довольно часто встречаются ларингиты, вызываемые преимущественно стафилококками.
Осложнения со стороны органов пищеварения протекают более благоприятно. В ряде случаев наблюдаются стоматиты, в настоящее время преимущественно катаральные, афтозные. В прошлом отмечались гангренозные формы (нома).
Поражение органов слуха проявляется, главным образом, в виде отитов, как правило, катаральных, обусловленных распространением воспалительного процесса из зева. По этой же причине могут возникать шейные лимфадениты. Редко могут наблюдаться гнойные отиты.
Поражение глаз , как правило, в виде блефаритов, кератитов.
Поражение кожи проявляются в виде гнойничковых заболеваний.
Одним из самых грозных осложнений при кори является гнойный менингит бактериальной природы, развившийся вследствие генерализации инфекции.
Единственным надежным способом профилактики кори является вакцинация. В нашей стране вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию до 35 лет.
После двукратного введения вакцины риск заболеть корью не превышает 5%. Всем детям, которые находились в контакте с больным, проводится экстренная профилактика, которая заключается во введении человеческого иммуноглобулина на протяжении первых 5-и дней от момента контакта. Препарат вводится с целью экстренной профилактики лицам с противопоказаниями к вакцинации и детям в возрасте до 1-го года.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь — такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Специфических лекарственных средств лечения кори нет, поэтому только прививка сможет защитить Вас и Вашего ребенка от кори.
Корь – это острое инфекционное заразное заболевание, которое вызывается вирусом. На протяжении многих веков из-за высокой смертности корь считалась одним из самых опасных заболеваний детского возраста. В России от кори умирал каждый четвертый ребенок, что дало повод называть это заболевание детской чумой. И если раньше корь считалась детской болезнью, то сегодня она чаще поражает взрослых. В ХХI веке на долю взрослых приходится более 80% вновь выявленных больных корью. Это те люди, которых болезнь обошла в детстве и не позволила выработать к ней пожизненный иммунитет.
За последние десятилетия заболеваемость корью в мире снизилась в сотни раз, благодаря проведению вакцинации против этой инфекции. Однако случаи данной быстро распространяющейся инфекции продолжают регистрироваться повсеместно, и наша страна не исключение. Чтобы заболеть корью, не обязателен тесный контакт с больным - скажем, приход к нему в гости или нахождение рядом в общественном транспорте - вирус кори с легкостью преодолевает расстояние в несколько десятков метров с током воздуха, к примеру, по лестничным пролетам дома или вентиляционной системе. У взрослых, в отличие от детей, корь протекает тяжело и очень часто приводит к осложнениям.
Вирус кори проникает в организм через слизистую оболочку дыхательных путей и конъюнктиву. Он питает особое пристрастие к клеткам дыхательной системы, кишечника, и, что важно, к клеткам центральной нервной системы. Во время этого заболевания могут развиться такие осложнения как стоматит, пневмония, менингит, энцефалит. Корь может протекать в типичной или атипичной форме (ослабленная стёртая корь). Возможны случаи заболевания у привитых при снижении поствакцинального иммунитета, но они протекают сравнительно легко.
Инкубационный период кори составляет в среднем 21 день, иногда от момента заражения до первых симптомов заболевания проходит обычно 8-12 дней, в некоторых случаях этот период удлиняется до 28 дней.
В начале заболевания появляются симптомы, похожие на простудные: общее недомогание, вялость, головная боль. Типичен внешний вид заболевшего: одутловатое лицо, покрасневшие, слезящиеся глаза. Больного беспокоят насморк и сухой кашель, температура повышается до 39-40°С и не снижается, несмотря на жаропонижающие мероприятия. Голос становится осипшим, развивается конъюнктивит. На 1-2 день заболевания на слизистой оболочке щек появляются мелкие белесоватые пятна, а затем с 4-5 дня от начала болезни отмечается поэтапное распространение сыпи: сначала за ушами, на лице, шее, в течение следующих суток сыпь возникает на туловище и руках и на 3-й день появляется на ногах. В последующие 3-5 дней при благоприятном течении симптомы болезни уменьшаются, температура снижается.
Если Вы или Ваш ребенок все же заболели, необходимо:
- срочно обратиться за медицинской помощью (вызвать врача из поликлиники по месту жительства или – в случае тяжелого состояния – скорую медицинскую помощь);
- не посещать поликлинику самостоятельно, а дождаться врача;
- до прихода врача свести контакты с родственниками и другими людьми до минимума;
- сообщить врачу, в какой период и в какой стране Вы находились за рубежом;
- при кашле и чихании прикрывать рот и нос, используя носовой платок или салфетку, чаще мыть руки водой с мылом или использовать спиртосодержащие средства для очистки рук;
- использовать средства защиты органов дыхания (например, маску или марлевую повязку);
- не заниматься самолечением!
Защитить себя и своих детей от кори можно только с помощью прививки. Прививку против кори проводят в возрасте 12 месяцев, ревакцинацию – в 6 лет согласно календарю профилактических прививок. Контактным лицам, которые не болели или не были привиты, делается прививка, но не позднее чем через 72 часа после контакта с больным.





























— Раньше, до 60-х годов прошлого столетия, корью ежегодно болело в мире около 100 миллионов человек, и каждый десятый умирал, — объясняет Людмила Палатная. — Поскольку погибало много детей, то корь даже называли детской чумой. Но с появлением вакцины (массовая вакцинация в СССР началась в 1967 году) это название осталось лишь в учебниках. Первую прививку от кори малыш получает в 12 месяцев, затем в шесть лет следует ревакцинация. Привитой ребенок, конечно, тоже может заболеть, но перенесет инфекцию легко, а главное — она не вызовет осложнений.
— А как уберечь от кори малыша до года? Ведь мама ходит с ним, например, в магазин за продуктами.
— Дети до трех месяцев, рожденные матерями, имеющими противокоревой иммунитет, защищены от инфекции. После трех месяцев напряженность врожденного иммунитета снижается, и малыши в возрасте шести — девяти месяцев становятся восприимчивыми к вирусу кори. Если беззащитный ребенок встретится с больным корью, то шанс не заболеть у него мизерный.
— Чем опасна эта инфекция для грудничков?
— Развитием пневмонии. Вирус кори вызывает резкое снижение иммунитета, и возникает временный иммунодефицит, когда в крови уменьшается количество защитных клеток — лимфоцитов. К ребенку легко цепляются микробы, возникают вторичные осложнения. Кроме пневмонии, это стоматит, пиелонефрит, поражения кишечника (колит, энтероколит).
— Насколько легко заразиться корью?
— Как все-таки отличить корь от простуды?
— Характерный признак кори — слезотечение и светобоязнь. Из-за того, что отекают веки, ребенок не может смотреть на свет, жмурит глаза. Другие признаки — кашель, выделения из носа, температура (она бывает и 39 градусов, но обычно у многих детей в первые дни заболевания не превышает 38). К сожалению, эти симптомы родители, да и некоторые врачи, нередко принимают за проявления ОРВИ.
Доктор обязан выяснить, с кем и когда контактировал заболевший, привит ли он. Если нет, следует очень внимательно осмотреть больного, обратив внимание на слизистую щек. Увидев там характерные высыпания, напоминающие крупинки манки (они называются пятна Филатова — Коплика), можно еще до появления сыпи, возникающей обычно на четвертый-пятый день, заподозрить корь. Высыпания на слизистой появляются у 85—90 процентов больных.
— Сыпь, которая появилась на теле, нужно чем-то смазывать?
— Нет. Из-за того, что антиген вируса кори контактирует с лимфоцитами, верхние слои кожи воспаляются — возникает инфекционно-аллергический дерматит. Со временем сыпь изменяет цвет, пигментируется и угасает.
— В каких случаях ребенку требуется лечение в стационаре?
— Во-первых, детям раннего возраста, особенно до года. Во-вторых, при тяжелых формах кори. В-третьих, когда появляются осложнения: слышны хрипы в легких или пострадала нервная система — возникли головная боль, головокружение, высокая температура, судороги, повторная многократная рвота. А в-четвертых, желательно госпитализировать ребят из закрытого коллектива — детского дома или школы-интерната, либо из многодетной семьи, чтобы оградить от вируса остальных детей. Лучше пролечить в больнице от кори и ребенка, страдающего хроническим заболеванием, например, пиелонефритом.
— Многие родители не хотят делать детям прививку, опасаясь побочных действий вакцины. Какие реакции бывают?
— Поствакцинальные реакции случаются изредка и обычно легко переносятся детьми. Сразу после инъекции возможно появление уплотнения и отека в месте укола. Через пару дней может повыситься температура до 38 градусов, появиться раздражительность, капризность. Иногда присоединяются незначительные катаральные явления: заложенность носа, покраснение в горле и сухой кашель, конъюнктивит, на коже появляется сыпь. Если побочные реакции возникли на восьмой — десятый день после прививки, то родители даже считают, что привитой ребенок заболел корью. Но это не так, и поможет обычное антигистаминное лекарство.
- Повышение температуры.
- Кашель и насморк.
- Покраснение глаз, слезотечение и светобоязнь.
- Появление сыпи, которая с лица постепенно распространяется на все тело.
Читайте также:






