От чего могут быть волдыри на коже если не ветрянка
Что же это такое?
Вначале необходимо понять, что же представляют собой данные пузырьки и каков механизм их образования?

Водянистый пузырек – поверхностное образование, расположенное непосредственно под наружным слоем эпидермиса – роговым (реже – в пределах зернистого слоя). В результате того или иного процесса, происходит ограниченная экссудация межклеточной и тканевой жидкости в промежутках между клетками кожи, что и приводит к образованию пузырька.
Он может быть заполнен прозрачной жидкостью (при солнечных ожогах) или же содержимым другой консистенции или цвета (например, при герпетическом поражении кожных покровов наблюдается помутнение пузырькового содержимого).
В большинстве случаев, регрессия пузырьков происходит как под действием лекарственных препаратов, так и без их использования. Исход может быть различным:
- Пузырек регрессирует безо всяких следов.
- На месте пузырька остается зона пигментации (или депигментации).
- На месте данного кожного элемента образуются другие (пустулы, рубцы).
Факторы возникновения
В норме водянистые пузырьки на коже появляются крайне редко. Основной причиной их развития является долгое нахождение на солнце. Под воздействием солнечного ультрафиолета происходит отмирание поверхностных слоев кожи тела. Это приводит к выходу клеточной жидкости на поверхность поврежденной кожи, в результате чего и образуется пузырек. Со временем происходит его разрыв с выходом жидкости наружу. Кожа при этом легко отшелушивается и удаляется.
Иногда при сильных ожогах после отслоения верхнего кожного слоя возможно появление болей (из-за отмирания нервных окончаний). В данном случае рекомендуется использовать защитные средства для кожи (высокой эффективностью обладает Пантенол), которые способствуют дерматопротекции, стимулируют обменные и регенераторные процессы, улучшая заживление и нормализуя крово- и лимфоотток.
Во всех остальных случаях, водянистые пузырьки на коже свидетельствуют о развитии какого-либо патологического процесса. При их появлении обязательно следует собрать у человека тщательный анамнез и уточнить, после чего наблюдалось появление этих образований, что человек делал накануне, принимал ли какие-либо препараты или контактировал с химикатами.
Каковы же наиболее частые причины появления подобных пузырьков? В первую очередь, это инфекционные заболевания. При их развитии пузырек является диагностическим симптомом, а по его характеру предполагают вид возбудителя и назначают соответствующее лечение. Например, пузырек характерен для таких заболеваний, как ветрянка, герпес.

Ветрянка встречается преимущественно у детей. Обычно болеют дети в возрасте от 3 до 9 лет. Заболевание высококонтагиозно, то есть, если человек раннее не болел им и не контактировал с зараженными ветрянкой людьми, довольно высок риск и его заражения. При ветрянке пузырьки могут располагаться на любой части тела, но чаще всего образуются на лице или конечностях. Они заполнены прозрачной или слегка бледноватой жидкостью.
У ребенка в начальной стадии инфекционного процесса возможно повышение температуры до фебрильных цифр, появление кашля.
При герпесе пузырьки локализуются обычно на слизистых оболочках (нос, губы, половые органы). Их может быть несколько, но чаще всего наблюдается развитие только одного элемента. При его появлении могут проявляться такие симптомы, как повышение температуры и боль в области развития инфекции.
Если имеет место герпетический неврит, водянистые везикулы могут локализоваться по ходу межреберных нервов. Их развитие сопровождается появлением интенсивного болевого синдрома, повышением температуры. Сами пузырьки появляются примерно через 2-3 дня после переохлаждения и появления общих симптомов.
Ни в коем случае не следует проводить вскрытие пузырьков или срывать их. Дело в том, что при инфекционных заболеваниях в содержимом пузырька находится огромное количество вирусных частиц. При насильном вскрытии везикулы возможно массовое обсеменение вирусами поверхности кожи, что приведет к рецидиву заболевания или его отягощению. Особенно противопоказано проводить вскрытие этих пузырьков у ребенка, так как на его месте может остаться обезображивающий след или пятно, удалить которое будет достаточно проблематично.
При развитии данных заболеваний необходима патогенетическая терапия. Используются противовирусные препараты, такие, как Ацикловир, Озельтамивир, Ремантадин. Лечение может проводиться как амбулаторно, так и в условиях стационара (при резкой выраженности симптомов заболевания). Курс терапии продолжается в течение 10-12 дней. При правильном лечении пузырьки полностью проходят. В некоторых случаях на месте их появления может оставаться зона пигментации (может наблюдаться как побледнение кожи, так и ее затемнение).
Аллергические заболевания
Обычно появление пузырьков с жидкостью может наблюдаться при контактном дерматите. Его основная причина – работа с какими-либо химическими веществами или потенциальными аллергенами. Водянистые пузырьки на коже появляются примерно через 5-10 минут после непосредственного контакта с веществом. Могут образовываться не только пузырьки. В редких случаях наблюдается развитие волдырей, из-за чего наблюдаются схожие с ожогом крапивы симптомы – покраснение, зуд. При прекращении контакта данная кожная реакция проходит сама. В редких случаях может потребоваться использование антигистаминных препаратов для подавления аллергического процесса.
В период развития данных высыпаний запрещается использовать различные косметологические средства, так как их применение может поспособствовать ухудшению состояния.
Грибковые болезни
Поражение грибковой инфекцией является частой причиной появления пузырьков на коже. Обычно это обусловлено несоблюдением требований гигиенического режима в общественных банях, саунах. Часто наблюдается их развитие в ограниченных коллективах (солдаты, заключенные, больные в условиях карантина).
Пузырьки на теле являются начальной стадией грибкового процесса и быстро прогрессируют до других кожных элементов. В некоторых случаях могут приводить к необратимым изменениям кожных покровов. Лечение проводится при помощи противомикотических препаратов. В случае развития деформирующих кожных элементов показано физиотерапевтическое и хирургическое лечение.
Аутоиммунные заболевания
Данная группа патологических процессов встречается довольно редко и требует для своего своевременного выявления большого опыта со стороны врача.
Из данной группы заболеваний особенно следует выделить пузырчатку, буллезный пемфигоид и герпетиформный дерматит. Все данные процессы протекают с избыточным антителообразованием, в результате которого происходит атака собственных клеток организма.

Водянистые пузырьки при пемфигоиде появляются на слизистой оболочке ротовой полости, где быстро происходит их разрыв с образованием на поверхности рта болезненной, плохо заживающей язвы. Характеризуется прогрессирующим течением и может привести к летальному исходу при несвоевременно начатом лечении.
Буллезный пемфигоид развивается преимущественно у лиц старшего и пожилого возраста. Пузырей образуется большое количество, промежутки кожи между ними отечны и гиперемированы. Пузыри довольно большие по размеру, их поверхность напряжена. Появление может сопровождаться развитием интенсивного зуда, плохо поддающегося купированию при приеме противогистаминных препаратов.
Развитие герпетиформного дерматита сопровождается отеканием тканей, их покраснением. Пузырьки мелкие, заполненные мутной жидкостью. Внешне похожи на такие же, как и при герпетической инфекции. Пузырьки появляются преимущественно на разгибательных поверхностях туловища.
Разрыв оболочки пузыря сопровождается интенсивной болью. Лечение при данных состояниях должно включать в себя грамотное сочетание консервативных методов с хирургическими вмешательствами.
Термические ожоги
Происходят в результате контакта с раскаленной жидкостью. Образующийся пузырь обычно соответствует по размерам с зоной ожога. Пузырь, образующийся на месте контакта с жидкостью, заполнен мутным содержимым, включающим в себя продукты распада белков. Чем большая часть тела пострадавшего покрыта пузырями, тем скорее необходимо проводить необходимые лечебные мероприятия. Лечение ожогов проводится в специальных ожоговых отделениях хирургическим путем.
Все вышеуказанные заболевания сопровождаются развитием пузырьков на поверхности кожи. Диагностика их должна проводиться в специализированных отделениях.
Степень тяжести заболевания определяет опытный врач, и лечение назначает также он.
Своевременное лечение позволяет избежать осложнений при данных заболеваниях.

![]()
Следите за симптомами

Ветрянка начинается с высокой температуры и озноба, сыпь появляется позже. Фото: pixabay.com
В зоне особого риска — дети от двух до семи лет.
Первые симптомы ветрянки:
- лихорадка
- озноб
- головная боль
- на второй-третий день появляется сыпь на теле, лице, волосистой части головы и слизистых оболочках.
Заболевание передаётся воздушно-капельным путём, причём вирусы ветрянки способны перемещаться на расстояние до 20 метров и циркулировать в воздухе помещения ещё некоторое время.
Важно знать: Заразиться можно даже в подъезде дома, где есть больной.
— Дети, заболевшие ветряной оспой, становятся заразны за два дня до появления высыпаний, а восприимчивость к болезни очень высокая. Этим и объясняется массовая заболеваемость, — отмечает доктор.
История возникновения заболевания: Ветрянка считается слабой версией оспы – заболевания, которое унесло миллионы жизней в средние века. Симптомы схожи, только от ветрянки не умирают. Первые признаки ветрянки описал Авиценна, а в XVIII веке немецкий врач Фогель доказал, что у оспы и ветрянки разные возбудители.
После болезни посидите дома

После перенесённой болезни лучше до двух недель придерживаться домашнего режима. Фото: pixabay.com
Если у ребёнка появились лихорадка и общая слабость, нужно оставить его дома и вызвать врача. Важно соблюдать все рекомендации доктора, не забывать про гипоаллергенную диету и правильно обрабатывать высыпания.
Что делать в случае заражения:

Ежедневно каждый элемент сыпи нужно обрабатывать зелёнкой, фукорцином или слабым раствором марганцовки.
— Это поможет предотвратить вторичное инфицирование, которое является самым распространённым осложнением этого заболевания, — рекомендует доктор.
Важно знать: купать ребёнка при ветрянке не только можно, но и нужно

- сделайте ванну с тёплой водой
- растворите в ней небольшой кусочек хозяйственного мыла
- это хороший антисептик
- вместо мочалки используйте медицинскую марлю
- после ванны ополосните ребёнка водой, промокните чистым проглаженным полотенцем и снова обработайте всю сыпь
— Однако при лихорадке ванны не рекомендуются, — советует врач.
Особенностью ветряной оспы является то, что она сильно подавляет иммунную систему. Поэтому после перенесённой болезни лучше ещё 10-14 дней придерживаться домашнего режима.
Обязательно прививайтесь

Взрослый, не болевший ветрянкой, может привиться платно в медцентрах. Фото: pixabay.com
Многие родители считают, что ветряная оспа — лёгкое заболевание и лучше переболеть им как можно раньше. Некоторые даже специально приводят детей в гости к инфицированным ветрянкой. На самом деле делать так нельзя.
— Не все дети переносят эту болезнь легко. Ветрянка может вызвать тяжёлые осложнения — пневмонию, поражение центральной нервной системы и внутренних органов, а также энцефалит, — говорит Самитова.
Лучшей защитой от ветряной оспы является вакцинация. Детям её делают бесплатно в рамках ОМС в детских районных поликлиниках начиная с 12 месяцев. Важно сделать прививку до того момента, как ребёнок пойдёт в детский сад.
Важно знать: Хоть ветрянка традиционно считается детской болезнью, подхватить её могут и взрослые, но у них она протекает тяжелее. Поэтому взрослым, не переболевшим ветрянкой, имеет смысл привиться платно в медцентрах. Сделать это надо в течение 72 часов с момента контакта с больным.

Многие родители считают, что ветрянка – безобидная инфекция, о которой они знают все. Так ли это на самом деле? Педиатр Артем Кабанов рассказывает о самых распространенных мифах, связанных с этой болезнью.
Ветрянка — легкое заболевание
Течение ветрянки бывает разным. Иногда пузырьки можно пересчитать по пальцам, температура не поднимается, ребенок чувствует себя хорошо. В других случаях высыпаний очень много, постоянно появляются новые, температура повышается до 39-40 градусов. Ребенок становится вялым, плаксивым, ухудшается аппетит, пишет Deti.mail.ru.
В редких случаях ветряная оспа становится совсем не безобидной. При пустулезной форме на коже возникают гнойнички, болезнь протекает дольше, тяжелее. На месте гнойничков могут оставаться заметные рубцы. Иногда появляются большие пузыри, заполненные мутной жидкостью. Когда они лопаются, то оставляют мокнущую поверхность — идеальные ворота для инфекции. При геморрагической форме на месте пузырьков остаются струпья, язвы.
- Ветрянка защищает от рака мозга(3) 03.04.2016
- Я вышла за него только ради детей(19) 06.09.2016
Ветряночный вирус может вызвать ларингит с удушьем, пневмонию, энцефалит, менингит. Особенно тяжело болезнь протекает, когда сыпь возникает не только на коже, но и во внутренних органах. Такую ветрянку называют висцеральной.
Тяжелое течение с осложнениями обычно бывает у детей со сниженным иммунитетом, ослабленных другими болезнями, получающих лечение препаратами, которые подавляют иммунную систему.
Сыпь при ветрянке нужно мазать зеленкой
Зеленка — самый “народный” антисептик в России и некоторых странах постсоветского пространства, а вот в странах Запада о ней мало кто слышал. Там врачи рекомендуют обрабатывать кожу во время ветрянки совсем другими средствами.
Для начала стоит разобраться: а зачем вообще мазать зеленкой ветряночные пузырьки? Против вируса это не поможет, ведь антисептик остается только на коже и не проникает вглубь. С помощью зеленки пытаются предотвратить расчесы и бактериальную инфекцию. Но есть другие эффективные средства. Так, американские доктора рекомендуют давать ребенку антигистаминные препараты и наносить на кожу лосьон с каламином (он белого цвета).
Яркий цвет зеленки — одновременно ее преимущество и недостаток. Бесцветные антисептики обеспечивают куда лучший эстетический эффект (хотя раскрашивание кожи может стать веселой игрой). Зато по зеленым пятнышкам можно легко определить, в какой день высыпания появились в последний раз: спустя 5 суток после этого ребенок перестанет быть заразным.
Против ветрянки нет прививок
На самом деле вакцина против ветрянки существует, и она считается лучшим способом защитить ребенка от болезни.
Лучше специально подхватить ветрянку, пока ребенок маленький
Взрослые переносят ветрянку тяжелее, поэтому, если уж болеть, то лучше в детстве. Некоторые родители не хотят полагаться на волю случая и ждать, пока их чадо само встретится с вирусом. Узнав о том, что ребенок знакомых покрылся характерными высыпаниями, они отправляются на “ветряночную вечеринку”. Там можно гарантированно подцепить вирус, чтобы “вовремя” переболеть.
Практика “ветряночных вечеринок” пришла из США. Чаще всего такие мероприятия организуют противники прививок. Существуют не только ветряночные, но и другие “тематические” вечеринки: например, коревые. Некоторые родители, не найдя источник заражения среди знакомых, ищут его через социальные сети.
Если ребенок не может присутствовать лично, ему передают “ветряночный леденец”, облизанный больным товарищем. Эффективность такого средства заражения сомнительна: как мы уже знаем, оказавшись вне организма человека, вирус быстро погибает. Зато через слюну можно заразиться другими инфекциями, некоторые из них будут пострашнее ветряной оспы.
Казалось бы, если речь о ветрянке, ничего страшного в этом нет. Пусть себе ребенок переболеет, если мама с папой так хотят. Однако не стоит забывать о тех, пусть и редких, случаях, когда болезнь протекает в тяжелой форме и приводит к осложнениям. Риски невелики, но кто может гарантировать, что они не коснутся именно вашего ребенка? В США до введения вакцинации от ветрянки ежегодно умирали 100-150 детей. Если вы заботитесь о здоровье ребенка — не лучше ли сделать прививку?
Ветрянкой можно заразиться через предметы
Несмотря на то что ветряная оспа очень заразна, вирус может жить только в организме человека. Оказавшись в окружающей среде, он быстро погибает. Поэтому вероятность заразиться через предметы и третьих лиц крайне низкая.
“Подцепить” ветрянку можно воздушно-капельным путем — так же, как ОРЗ. Однако для этого не обязательно находиться рядом с больным. Вирус легко распространяется в соседние комнаты и даже в смежные квартиры. Можно заболеть, если проконтактировать со свежей слюной заразного человека или с жидкостью, которая находится в пузырьках: в ней в первые 5 дней болезни концентрация вирусов зашкаливает.
При ветрянке не существует лечения — нужно просто переждать
Лечение нужно, правда, чаще всего оно носит симптоматический характер. В первую очередь необходимо бороться с зудом и не давать ребенку расчесывать кожу. При высокой температуре применяют жаропонижающие. Беременным женщинам, взрослым и детям с ослабленным иммунитетом назначают противовирусный препарат ацикловир, он помогает перенести болезнь легче.
Если на коже появляются гнойники или развивается бактериальная пневмония, назначают антибиотики. При тяжелом течении ветрянки ребенка могут госпитализировать в стационар.
Ребенка с ветрянкой нельзя купать
Так считалось раньше. Давая рекомендации родителям, доктора предписывали отказ купаний до тех пор, пока высыпания не закончатся.
На самом деле ежедневные ванны помогают содержать ранки на местах вскрывшихся пузырьков в чистоте. А еще они отлично помогают против зуда, особенно, если добавить в воду овес или пищевую соду (посоветуйтесь со своим врачом). Только после водных процедур нужно соблюдать аккуратность: не трите кожу ребенка полотенцем, иначе сковырнете корочки.
Ветрянкой болеют только раз в жизни
В большинстве случаев так оно и происходит. После перенесенной ветряной оспы формируется иммунитет. Однако, вирус не спешит покинуть организм хозяина. Инфекция продолжается, только теперь она латентная, то есть бессимптомная. В принципе, никакой проблемы в этом нет, если не считать случаев, когда возбудитель “оживает” и снова вызывает заболевание, но на сей раз немного другое — опоясывающий лишай. Чаще всего это происходит после 60 лет, когда организм ослаблен возрастом и хроническими болезнями.
Возможно, когда-нибудь ветрянка станет такой же экзотикой, как полиомиелит или дифтерия. Пока этого не произошло, не верьте мифам, не полагайтесь только на зеленку и не посещайте “ветряночные вечеринки”.








Почти любые высыпания на коже ребёнка заставляют родителей нервничать. Действительно сложно понять, что это такое вообще появилось — ветрянка, крапивница или ребёнок где-то обжёгся. Врач-педиатр Ольга Евсейчик объясняет, как отличить один вид сыпи от другого, оказать первую помощь и оценить, срочно ли нужен врач (он, кстати, в любом случае нужен).

Ветряной оспой болеют вне зависимости от сезона. Заразиться можно только при прямом контакте с заболевшим человеком. Носитель вируса становится заразен за два дня до появления сыпи и остаётся заразным ещё 10 дней с момента начала высыпаний. Первые признаки болезни приходят не сразу — в промежутке с 10 по 21 день от контакта с больным.
Сначала появляются пятна и папулы (выпуклые пятна, которые возвышаются над кожей и прощупываются). Довольно быстро они превращаются в пузырьки с прозрачным содержимым. Когда пузырёк лопается, образуется мокнутие, со временем оно покрывается корочкой. Корочки могут держаться до нескольких недель.
Высыпания могут сопровождаться высокой температурой и слабостью. Сыпь зудит, поражает все участки кожи, включая волосистую часть головы, слизистые оболочки полости рта, глаз, области ануса и вульвы.
Все сыпи можно разделить на пятнисто-папулезные и пузырьковые. Ветряная оспа (или ветрянка) — самое распространённое заболевание среди пузырьковых сыпей. Она поражает практически 100% детей, у которых нет к ней иммунитета. Ежегодно по всему миру регистрируется 80-90 миллионов случаев, в основном — среди детей до шести лет. Сильные головные боли, высокая температура, которую не удаётся сбить, нарастающие вялость и сонливость, рвота, нарушения координации, нагноение элементов сыпи — эти симптомы требуют срочного врачебного осмотра.
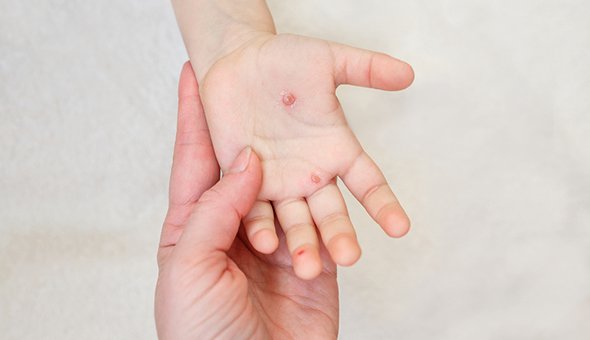
Многие люди уверены, что болели ветрянкой дважды, хотя переболевшие приобретают стойкий пожизненный иммунитет. Есть предположение, что несколько десятилетий назад за ветрянку принимали всем известную ныне энтеровирусную инфекцию, вызываемую вирусом Коксаки.
Заболевание регистрируется в течение всего года с максимальным подъёмом в конце лета и осенью. Источник инфекции — больной человек, который заразен 7-10 дней от начала болезни.
Пузырьки, в отличие от ветрянки, имеют плотную поверхность и легко не вскрываются, а ссыхаются со временем
Они могут быть болезненными, при расположении на стопах мешают ходить. Высыпания во рту, как правило, резко болезненны, поэтому ребёнок отказывается от еды и питья. На фоне характерной лихорадки это может приводить к обезвоживанию.
Как помочь ребёнку. Обеспечить его достаточным количеством прохладной жидкости и по мере необходимости сбивать температуру. Можно предлагать пить молочные коктейли, сладкие кисели, йогурты, лучше из чашки или трубочки, а не из бутылки, чтобы не травмировать сыпь во рту. Специфического лечения от этой болезни нет, она проходит сама за 7-10 дней.
В некоторых случаях может понадобиться повторный осмотр врача. Это касается любых признаков осложнений:
- обезвоживание (ребёнок не мочится больше восьми часов, не пьёт или не усваивает жидкость, плачет без слёз, у него сухие растрескавшихся губы);
- бактериальное инфицирование сыпи (нагноение элементов, кожа в области элементов становится горячей, болезненной на ощупь);
- асептический менингит (головные боли, при которых не помогают обезболивающие, рвота, высокая температура, вялость, сонливость и апатия).
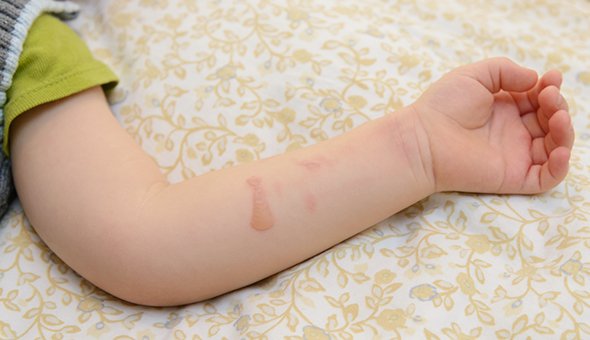
Не каждый пузырь — это вирус Коксаки или ветрянка. Особенно летом. Их часто путают с термическими ожогами второй степени.
Получить такие ожоги ребёнок может, скатившись в жаркий день с горячей горки или забежав босиком на горячий помост у бассейна. Маленькие дети не успевают вовремя среагировать на боль и не покидают горячее место, за это время на коже стоп могут образоваться пузыри. В отличие от ветрянки, при ожогах первой-второй степени у ребёнка не поднимается температура и нет воспалений во рту.
Похожую картину даёт ожог борщевиком. Это растение часто встречается в средней полосе России. Сок этого растения при попадании на кожу не проявляет себя никак, но резко повышает чувствительность кожи к солнечным лучам. В результате обычный солнечный свет вызывает пигментацию, а в течение нескольких суток образуются болезненные вялые пузыри, которые потом покрываются корками. Пигментация от них может держаться месяцами. Главная профилактика таких ожогов — показать детям опасное растение и объяснить, что при попадании сока на кожу нужно избегать солнечного света.
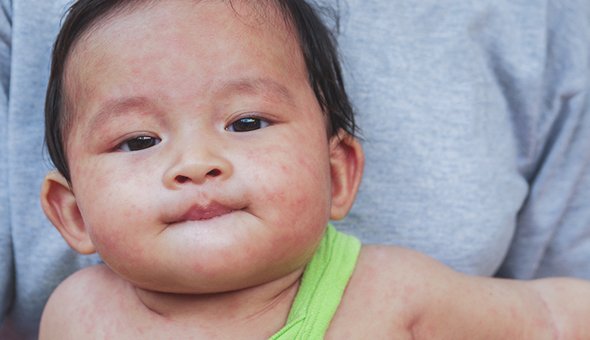
Второй вид сыпей — пятнистые и папулёзные сыпи. Заболеваний с такими проявлениями намного больше: скарлатина, краснуха, детская розеола, инфекционная эритема и другие. Но на первое место по актуальности педиатры ставят корь. В последнее время её стало намного больше из-за отказов от вакцинации.
До 1968 года, пока от кори не начали прививать, ею болели более 90% населения, смертность достигала 2-2,5%. Введение Глобальной стратегии иммунизации против кори ВОЗ в 2000 году позволило снизить смертность от кори по всему миру с 544 тысяч в 2000 году до 146 тысяч в 2013.
Вирус кори попадает в организм воздушно-капельными путём. Больной становится заразен через неделю после контакта с заразившим его и продолжает оставаться опасен вплоть до пятого дня от начала сыпи.
В первые два-три дня на внутренней поверхности щёк появляются мелкие белые точки, которые сравнивают с манной крупой или кристаллами соли. Это пятна Бельского-Филатова-Коплика. В следующие три-пять дней порциями появляется сыпь: в первый день пятна появляются на лице, потом на туловище и руках и, наконец, на ногах. Пятна крупные, склонны к слиянию, могут возвышаться над поверхностью кожи (папулы). Другие симптомы кори — высокая температура, насморк, кашель, конъюнктивит, общее недомогание.
Любое подозрение на корь — повод срочно обратиться к врачу. От кори не существует специфического лечения, но в некоторых случаях она протекает с серьёзными осложнениями. Поэтому наблюдение врача — обязательно.
Как помочь ребёнку. Все, что вы можете сделать для защиты себя и близких, — вакцинация против кори. Национальный календарь прививок предусматривает двукратную вакцинацию в возрасте одного года и шести лет. Люди старше шести лет могут быть привиты двукратно с минимальным интервалом в шесть месяцев. Если человек не привит, но произошёл контакт с больным корью, нужно срочно провести вакцинацию (в течение 72 часов). Детям до одного года, беременным женщинам, пациентам с иммунодефицитом проводится введение сывороточного иммуноглобулина в первые шесть суток после контакта.
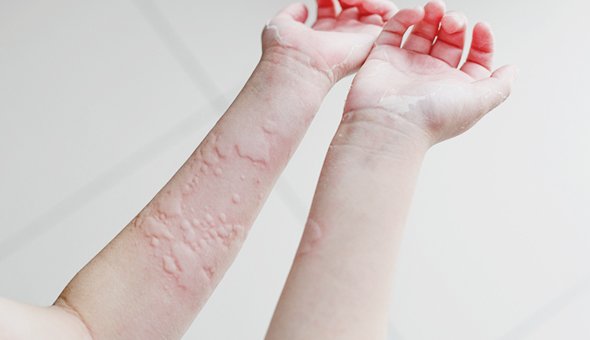
Примерно 20% людей хоть раз в жизни сталкиваются с крапивницей. Чаще всего это аллергическое состояние, при котором на коже возникают сначала пятна, а потом возвышающиеся волдыри неправильной формы. Всё это похоже на ожог крапивой (отсюда и название). Важный симптом крапивницы — интенсивный зуд.
На ощупь волдыри могут быть горячими, а если надавить на волдырь, он бледнеет в центре. Элементы крапивницы могут сливаться, бледнеть, изменять форму, исчезать, появляться при этом в другом месте. Продолжаться так может неделями и даже месяцами.
Пусковых факторов крапивницы — их ещё называют триггерами — очень много. К самым распространённым относят пищевые (орехи, особенно арахис, яйца, морепродукты), лекарственные (аспирин, препараты пенициллина), укусы насекомых. Крапивница может возникать в ответ на развитие бактериальных и вирусных заболеваний, на воздействие физических факторов (холод, жара, трение, солнечное излучение), на пыльцу растений.
Как помочь ребёнку. Все случаи крапивницы у детей нуждаются во врачебном осмотре. Если вы не знаете причину возникновения крапивницы, а она беспокоит более месяца, обязательно нужен осмотр врача. Врач постарается выявить триггер, потому что основа профилактики — избегать встречи с ним. Врач может назначить гипоаллергенную диету, ведение пищевого дневника, антигистаминные препараты. Если же появление крапивницы сопровождается развитием отёка Квинке, это уже неотложная ситуация. Нужно вызвать скорую помощь, а потом обратиться к аллергологу.
Фото: Shutterstock (CokaPoka, Tatyana Abramovich, Karen Grigoryan, phichet chaiyabin, MH-Lee)
Читайте также:



