Опухоль кори головного мозга
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.

В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.
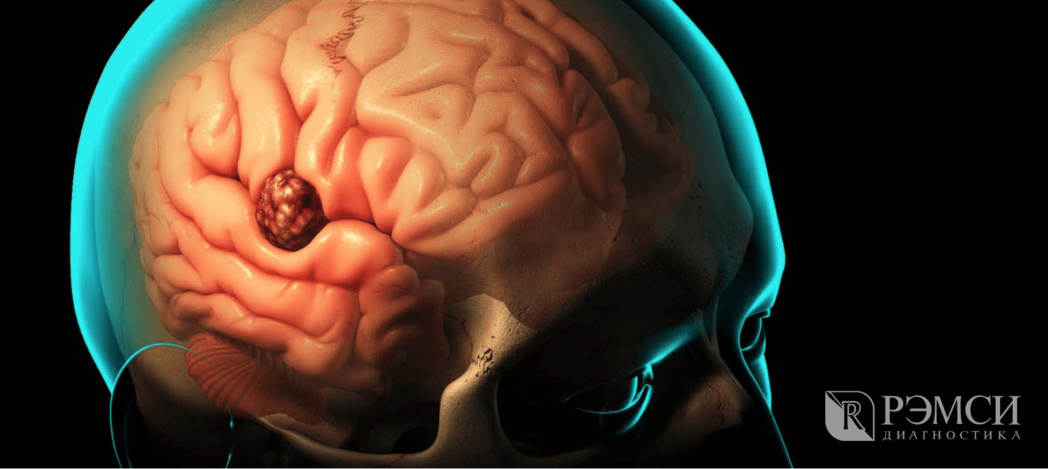
Опухоль давит на мозг, влияя на его работу.
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
Диагностика при подозрении на опухоль головного мозга
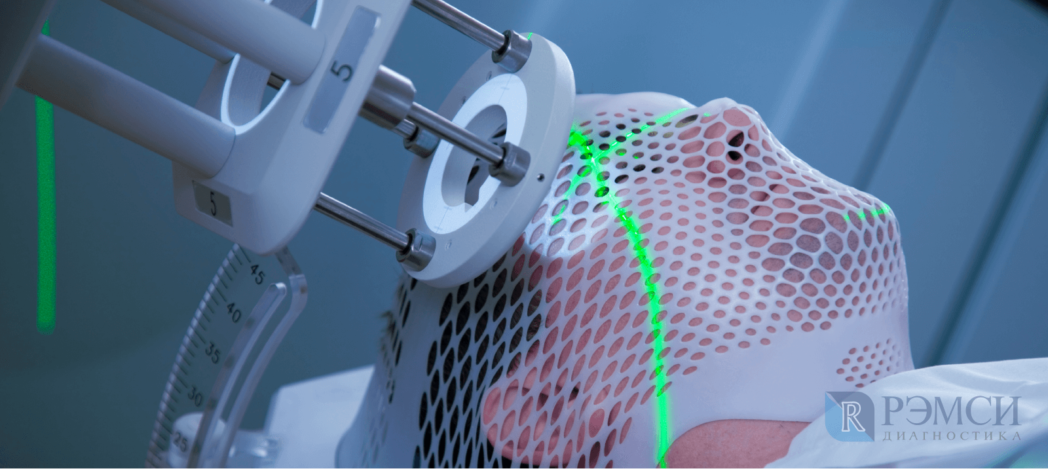
На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга;
- МРТ головного мозга покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга;
- КТ головного мозга, особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.
В ходе осмотра, любой врач может направить вас к неврологу, заподозрив опухоль по косвенным признакам. Офтальмолог, проверяя внутричерепное давление, а эндокринолог — после анализа крови на гормоны. Внимательный врач обратит внимание даже на речь и координацию. Не игнорируйте такие советы: лучше посетить невролога и убедиться, что вы здоровы, чем пропустить развитие заболевания.
Глиальные опухоли высокой степени злокачественности (их также называют высокозлокачественные глиомы) - это рак центральной нервной системы (ЦНС). В этом тексте Вы получите важную информацию об этой болезни, о том, как часто она встречается, почему ею заболевают дети и какие у неё бывают симптомы, как ставят диагноз, как составляют план лечения и как лечат детей, какие шансы вылечиться от этого вида опухоли.
автор: Maria Yiallouros, erstellt am: 2007/03/09, редактор: Dr. Natalie Kharina-Welke, Разрешение к печати: Prof. Dr. med. Christof Kramm, Переводчик: Dr. Maria Schneider, Последнее изменение: 2018/03/01 doi:10.1591/poh.hm-gliome.patinfo.kurz.1.20141217
Оглавление
Что такое высокозлокачественные глиомы?
Опухоли, которые специалисты называют глиомы высокой степени злокачественности - это опухоли [ опухоль ] центральной нервной системы ( ЦНС ). Они относятся к сόлидным опухолям [ солидная опухоль ] и появляются из-за мутации клеток [ клетка ] головного [ головной мозг ] или спинного мозга [ спинной мозг ]. Так как эти опухоли вырастают в центральной нервной системе, то их также называют первичные опухоли ЦНС. То есть это не метастазы от других злокачественных опухолей, которые выросли в других органах и их раковые клетки проникли в центральную нервную систему.
Высокозлокачественные глиомы (их также называют глиальные опухоли высокой степени злокачественности) редко встречаются у детей и подростков. Но именно они отличаются особой высокой степенью злокачественности, потому что они начинают расти очень быстро и агрессивно, разрушая здоровые ткани головного мозга. Клетки этого вида опухолей могут расходиться по мозгу на несколько сантиметров, далеко от места своего появления. В результате там начинают вырастать новые опухоли. Если высокозлокачественные глиомы не лечить, то ребёнок умирает через несколько месяцев. А лечить их очень тяжело, потому что эти глиальные опухоли растут стремительно и дают инфильтраты (т.е. прорастают в другие структуры).
Как часто у детей встречаются высокозлокачественные глиомы?
В группе болезней „опухоли головного мозга“ у детей и подростков высокозлокачественные глиомы занимают примерно от 15 % до 20%. Этим видом рака могут заболеть дети в любом возрасте. Хотя надо отметить, что дети младше трёх лет заболевают крайне редко. В Германии у детей и подростков в возрасте до 15 лет ежегодно регистрируют 60-80 человек, впервые заболевших высокозлокачественной глиомой. Другими словами из 1.000.000 детей заболевают от 5 до 10 человек. Соотношение мальчиков и девочек примерно одинаковое.
Какие бывают формы высокозлокачественных глиом?
Разные формы высокозлокачественной глиомы отличаются друг от друга в зависимости от того, где именно выросла опухоль, из каких клеток, а также какая у неё степень злокачественности.
Глиомы ствола головного мозга: глиальные опухоли ствола головного мозга [ ствол головного мозга ] высокой степени злокачественности (врачи называют их „типичные диффузные первично-стволовые глиомы моста внутристволовые") - это почти 40% всех видов глиальных опухолей высокой степени злокачественности. У этой формы рака особенно плохой прогноз именно из-за того, что опухоль вырастает в области моста головного мозга. Мост - это такая зона головного мозга, в которой сосредоточены все важные нервные соединения от мозга к конечностям и от конечностей к мозгу. Даже из-за самой маленькой опухоли в этом месте состояние больного ребёнка ухудшается очень быстро и может моментально привести к параличу.
Gliome in anderen Bereiches des Gehirns
Другие формы глиом: 60% глиальных опухолей высокой степени злокачественности вырастают в других зонах головного мозга, наиболее часто - это кора большого мозга [ большой мозг ]. Эта группа глиом имеет внутри себя разные формы в зависимости от гистологических особенностей опухоли (т.е. особенностей структуры опухолевой ткани). По гистологическому анализу ткани можно сказать о том, из каких клеток она выросла и какая у неё степень злокачественности. В принципе сюда входят все виды рака, которые по классификации Всемирной Организации Здравоохранения (ВОЗ) [ классификация ВОЗ ] являются опухолями III и IV степени злокачественности. У детей и подростков это, в основном, астроцитомы III степени злокачественности и глиобластомы IV степени злокачественности.
Полезно знать: у разных форм глиальных опухолей высокой степени злокачественности отличается частота их появления, также они по-разному вырастают, болезнь протекает неодинаково, шансы вылечиться (прогноз) тоже разные.
Почему дети заболевают высокозлокачественными глиомами?
Болезнь начинается из-за мутации клеток нервной ткани [ глиальные клетки*** ]. Никто точно не знает, почему эти клетки мутируют.
Известно, что если у ребёнка есть наследственное заболевание, которое связано с определёнными нарушениями/аномалиями в развитии (например, нейрофиброматоз I типа, синдром Ли-Фраумени или синдром Гиппеля-Линдау ), то у них повышается риск заболеть высокозлокачественной глиомой.
Кроме того специалисты выяснили, что в клетках глиомы есть изменения в определённых ген ах или хромосомах [ хромосомы ]. Из-за этих поломок в генах может запускаться механизм, когда здоровая клетка становится клеткой глиомы (мутирует). Вообще изменения в генах, которые специалисты находят в ткани опухоли, не являются наследственными. С большой степенью вероятности эти изменения происходят уже на очень ранней стадии развития.
Также известно, что если ребёнок ранее лечился от острого лейкоз а или от рака глаза (например, ретинобластома ) и ему облучали головной мозг, то у него выше риск заболеть раком мозга спустя какое-то время.
Какие бывают симптомы болезни?
Также, как и у других видов опухолей мозга, симптом ы глиомы высокой степени злокачественности зависят прежде всего от возраста ребёнка, а также от того, в каком конкретно отделе ЦНС выросла опухоль головного мозга и насколько она уже успела разойтись по организму. При этом специалисты говорят об общих симптомах (неспецифические) и о локальных симптомах болезни (специфические).
Неспецифические общие симптомы появляются независимо от того, где именно выросла опухоль. Они вообще появляются и при других болезнях, которые не имеют отношения к опухолям ЦНС. Это могут быть, например, головные боли, боли в спине, головокружение, потеря аппетита, утром рвота натощак, потеря веса, повышенная утомляемость/усталость, снижение успеваемости, потеря концентрации, изменение поведения.
Причиной этих симптомов, как правило, является сдавливание внутренних структур в черепе. Сдавливание может давать и сама растущая опухоль, и/или из-за опухоли нарушается циркуляция и отток ликвора [ спинномозговая жидкость ]. В результате нарушения оттока ликвора у ребёнка может появиться водянка головного мозга ( гидроцефалия ).
Локальные (специфические) симптомы говорят о том, в каком именно месте центральной нервной системы выросла опухоль и работу каких центров управления она нарушает. Например, если глиальная опухоль высокой степени злокачественности выросла в мозжечке, то у ребёнка может нарушиться походка и равновесие. Если опухоль вырастает в большом мозге, то у детей появляются приступы судорог. А если опухоль растёт в области спинного мозга, то болезнь начинается с паралича мышц какой-то части организма.
Бывает, что у ребёнка нарушаются зрение, сознание и сон, или появляется какое-то другое отставание в развитии. Если у младенцев грудного возраста и детей младшего возраста, у которых ещё не закрылись роднички, сильно увеличивается в объёме голова ( макроцефалия ), то это тоже может говорить о раке мозга.
Как правило, у детей и подростков с глиомой высокой степени злокачественности симптомы становятся явными буквально за несколько недель или месяцев, т.к. сама опухоль разрастается быстро и бесконтрольно.
Как диагностируется болезнь?
Если история болезни ребёнка [ анамнез ] и результаты наружного осмотра [ наружный осмотр ] дают педиатру подозрение на злокачественную опухоль в центральной нервной системе, то врач направляет его в клинику, которая специализируется на детской и подростковой онкологии (клиника детской онкологии и гематологии).
Потому что, если подозревают такую опухоль, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка злокачественная опухоль центральной нервной системы [ опухоли ЦНС ]. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму. Только ответив на эти вопросы, можно оптимально спланировать тактику лечения и давать прогноз .
Чтобы поставить точный диагноз, есть ли у ребёнка глиома высокой степни злокачественности, ещё раз тщательно изучают историю болезни, проводят наружный осмотр и неврологическое [ неврологический ] обследование. Затем проводится визуальная диагностика [ методы исследования по снимкам ], сначала выполняется магнитно-резонансная томография (МРТ). Именно этот вид диагностики позволяет точно сказать, есть ли у ребёнка опухоль в центральной нервной системе. Также на снимках можно точно увидеть, где именно она выросла и какого она размера, где проходят границы опухоли с соседними структурами. Если есть подозрение на опухоль в области зрительного тракта, то дополнительно для детального обследования приглашают опытного офтальмолога. В зависимости от вида рака и от конкретной ситуации пациента специалисты проводят дополнительные обследования.
Для окончательного подтверждения диагноза берут пробу опухолевой ткани ( биопсия ). Исключение составляют только глиомы ствола головного мозга, которые абсолютно точно можно диагностировать по снимкам МРТ.
Как составляют план лечения?
После окончательного диагноза составляют план лечения. Чтобы составить максимально индивидуальную программу лечения, специально подобранную для конкретного пациента (риск-адаптированная терапия), команда лечащих врачей должна учитывать определённые факторы, которые влияют на прогноз пациента (так называемые прогностические факторы или факторы риска).
Важные прогностические факторы у детей с глиальной опухолью высокой степени злокачественности - это конкретный тип опухоли, где именно она выросла, насколько успела распространиться и дала ли она метастазы. Эту информацию врачи получают после полной диагностики, о которой мы говорили выше. Кроме этого имеет значение возраст ребёнка и общее состояние его здоровья. При составлении индивидуального плана лечения специалисты учитывают все эти факторы, чтобы получить максимально эффективный результат лечения.
Как лечат высокозлокачественную глиому?
Детей с глиомой высокой степени злокачественности должны лечить только врачи из детских клиник со специализацией по детской онкологии. Именно там работают высококвалифицированные специалисты (врачи, медсёстры) со специализацией по детской онкологии, которые владеют современными программами терапии. В этих больницах врачи разного профиля входят в разные рабочие группы, которые постоянно находятся в тесном контакте. Вместе они составляют планы лечения, обсуждают и ведут своих пациентов. Программы терапии регулярно усовершенствуются. Их цель - вылечить ребёнка в максимально щадящем режиме, то есть с минимальными побочными осложнениями и отдалёнными последствиями.
Лечение детей с глиальной опухолью высокой степени злокачественности состоит из операции, лучевой терапии (облучения) и курсов химиотерапии. Какой вид лечения будет включен в программу терапии, зависит в первую очередь от того, где именно выросла опухоль и насколько она успела вырасти (то есть насколько она операбельна [ операбельность ]). Также специалисты учитывают возраст ребёнка и состояние его здоровья.
При лечении глиомы высокой степени злокачественности применяются хирургическая операция , лучевая терапия и химиотерапия . Эти методы комбинируются между собой. Первым шагом в лечении является операция глиальной опухоли. Затем одновременно проводятся химиотерапия и лучевая терапия.
Самым важным в лечении является операция. Потому что, как показывает опыт, чем больший объём опухоли удаляет нейрохирург [ нейрохирургия ], тем лучше поддаётся дальнейшему лечению этот вид рака. То есть, чем радикальнее операция, то, как правило, шансы ребёнка вылечиться выше. Также современный опыт показывает, что операция вместе с облучением помогают продлевать жизнь пациента.
Однако не всех детей можно пролечивать операцией и облучением. Например, невозможно оперировать многие типы глиом, которые выросли в стволе головного мозга [ ствол головного мозга ], или невозможно облучать детей младше трёх лет. Объём опухоли, который возможно максимально удалить, также отличается. Те опухоли, которые выросли в центре головного мозга (например, опухоли в промежуточном мозге [ промежуточный мозг ], или в среднем мозге), можно удалять только при определённых условиях, или их вообще невозможно удалить из-за высокого риска повредить здоровые мозговые ткани. То есть вместе с опухолью пришлось бы удалять и здоровые ткани, и в результате у ребёнка оставались бы очень тяжёлые повреждения мозга.
Опыт лечения детей по всем предыдущим протоколам показал, что химиотерапия способна улучшить эффективность лечения. Хотя на сегодняшний день нет такой терапии, которая бы точно могла бы помешать опухоли снова начать вырастать за короткое время.
Самое важное решение врачи должны принять ещё до начала лечения. А именно, имеет ли вообще смысл начинать лечение рака мозга. И если да, то какую цель оно должно ставить перед собой - исцеление пациента (специалисты называют это куративная терапия), либо облегчение болей (на языке специалистов паллиативная терапия ). И в том, и в другом случае рекомендуется, чтобы ребёнка лечили по протоколу.
Лечение детей по протоколу HIT-HGG 2007 (информацию о протоколе см. ниже) состоит из операции, после которой ребёнку одновременно выполняют лучевую терапию и химиотерапию.
Курс химиотерапии длится от пяти до шести недель. В это время ребёнок ежедневно получает цитостатик темозоломид. Цель такого интенсивного лечения состоит в том, чтобы максимально возможно уменьшить размер неоперабельной опухоли / или неполностью операбельной опухоли. Либо, если опухоль была удалена полностью, то специалисты стремятся таким образом убить раковые клетки, которые возможно ещё остались в организме.
После этого, чтобы улучшить результат лечения, продолжается курс химиотерапии, который называется поддерживающая терапия или консолидирующая терапия. В это время ребёнок также получает темозоломид: его дают пять дней подряд через каждые четыре недели. Этот этап лечения длится один год.
По каким протоколам лечат детей?
В Германии всех детей и подростков с глиальной опухолью высокой степени злокачественности лечат по стандартизированным протоколам, Цель этих протоколов - повышать шансы заболевших детей вылечиться от болезни. Специалисты пролечивают детей по протоколам, которые, как правило, работают как исследования оптимизации терапии .
Немецкие протоколы, или исследования оптимизации терапии, - это клинические исследования, они строго контролируются. Их цель - лечить заболевших детей по самым современным разработкам. Одновременно эти исследования дают возможность улучшать подходы к лечению и за счёт этого добиваться прогресса в лечении.
Сегодня детей, которые впервые заболели глиальной опухолью высокой степени злокачественности или глиомой моста головного мозга лечат по следующим протоколам:
- Протокол HIT HGG 2007: дети и подростки, впервые заболевшие глиальной опухолью высокой степени злокачественности или глиомой моста головного мозга, могут лечиться в немецкоговорящих странах по протоколу HIT-HGG 2007. В протокол берут пациентов от 3 до 17 лет. В исследовании принимают участие многочисленные детские клиники со всей Германии, а также из Швейцарии и Австрии. Центральный исследовательский офис работает в университетской клинике г. Гёттинген. Руководит протоколом проф., д-ор мед.н. Кристоф Крамм.
- Протокол для младенцев грудного возраста HIT SKK: если заболевают дети младше 3 лет (но это случается очень редко), то их сегодня лечат по протоколу HIT-SKK (терапия без облучения). Сейчас в Европе разрабатывается самостоятельный протокол лечения для этой возрастной группы и он будет базироваться на этом немецком протоколе. Центральный исследовательский офис также будет находиться в университетской клинике г. Гёттинген (то есть там же, где работает исследовательский офис протокола HIT-HGG 2007). Европейское исследование должно скоро открыться.
Какие шансы вылечиться от высокозлокачественной глиомы?
У детей и подростков с глиальной опухолью [ глиомы ] высокой степени злокачественности прогноз в целом остаётся неблагоприятным даже несмотря на прогресс в программах диагностики и в программах лечения этого вида рака. Медицинская статистика по пятилетней выживаемости пациентов называет цифры от 10 до 19 %. Хотя здесь надо отметить, что цифры выживаемости пациентов напрямую зависят от того, где именно выросла опухоль и каков был объём хирургической операции. Если у ребёнка опухоль была удалена полностью, то вылечивается около 50 % заболевших. В то же время, если ни один вид терапии невозможно было проводить, то никто из заболевших не выживает.
В целом остаётся высокой вероятность того, что даже после первого успешного лечения у ребёнка может вернуться эта болезнь (т.е. может наступить рецидив). Прогноз у таких детей более неблагоприятен, чем у тех, кто впервые заболел высокозлокачественной глиомой. Тогда специалисты сначала взвешивают ситуацию пациента: насколько имеет смысл проводить интенсивную терапию, учитывая очень маленький шанс на излечение от болезни. Гарантировать по-возможности хорошее качество жизни ребёнку - этот аспект становится гораздо более важным для детей с рецидивом.
Актуальные и будущие немецкие протоколы ( исследования оптимизации терапии ) пытаются добиться более высоких результатов лечения для детей с глиомой высокой степени злокачественности и с глиомой моста головного мозга.
Необходимое замечание: когда мы в тексте называем цифры по выживаемости детей, то мы приводим только статистику. Данные из статистики точно и достоверно описывают в цифрах всех детей и подростков с этим видом рака мозга. Но никакая статистика не может предсказать, выздоровеет конкретный ребёнок, или нет.

Опухоли головного мозга
| Отделение: | Нейрохирургическое отделение №4 (нейроонкологии) |
| Методы лечения (технологии): |
Опухоли головного мозга — разнородная группа различных внутричерепных новообразований, доброкачественных или злокачественных, возникающих вследствие запуска процесса аномального неконтролируемого деления клеток, которые в прошлом являлись нормальными составляющими самой ткани мозга, лимфатической ткани, кровеносных сосудов мозга, черепно-мозговых нервов, мозговых оболочек, черепа, железистых образований мозга, или возникающих вследствие метастазирования первичной опухоли, находящейся в другом органе.
Тип опухоли определяется клетками, её формирующими. В зависимости от локализации и гистологического варианта формируется симптоматика заболевания. Опухоли мозга встречаются относительно редко — около 1,5 % среди всех видов опухолей.
Опухоли мозга можно разделить на группы по следующим признакам.
По первичному очагу:
— Непосредственно в головном мозге.
— За пределами головного мозга (метастазирование опухоли).
По клеточному составу:
— Нейроэпителиальные опухоли (эпендимома, глиома, астроцитома). Развиваются непосредственно из мозговой ткани. Составляют порядка 60 %.
— Оболочечные опухоли (менингиома). Развиваются из тканей мозговых оболочек.
— Опухоли гипофиза (аденома гипофиза). Формируются из клеток гипофиза.
— Опухоли черепных нервов (невриномы). Возникают по ходу черепных нервов.
— Метастазы из внемозговых очагов. Попадают в мозг из других очагов путём метастазирования.
— Дизэмбриогенетические опухоли. Возникают в процессе внутриутробного развития.
Клинические проявления опухолей головного мозга определяются их расположением в ограниченном объёме полости черепа. Сдавливание или разрушение ткани мозга в области опухоли (за счёт прорастания новообразования) обуславливает так называемую первичную, или очаговую, симптоматику. По мере прогрессирования заболевания проявляется так называемая общемозговая симптоматика, обусловленная нарушением гемодинамики и внутричерепной гипертензией.
Очаговая симптоматика
Очаговая симптоматика во многом определяется локализацией опухоли. Можно выделить следующие группы:
Нарушение чувствительности
Снижается или исчезает способность воспринимать внешние раздражители, действующие на кожу — термические, болевые, тактильные. Может утрачиваться способность определять положение частей своего тела в пространстве. Например, с закрытыми глазами больной не способен сказать, держит он руку ладонью вверх или вниз. Спутанное сознания Больной не узнаёт своих близких, где он живёт, забывает все буквы, и вдруг внезапно всё вспоминает.
Двигательные нарушения (парезы, параличи)
Снижается мышечная активность в связи с поражением путей, передающих двигательную импульсацию. В зависимости от локализации опухоли отличается и картина поражения. Могут развиваться как поражения отдельных частей тела, так и полные или частичные поражения конечностей и туловища. При нарушении передачи двигательной импульсации из коры головного мозга возникают параличи центрального типа, то есть сигнал из спинного мозга к мышцам поступает, они в гипертонусе, но управляющие сигналы головного мозга не поступают в спинной мозг, произвольные движения невозможны. При поражении спинного мозга развиваются периферические параличи, сигнал из головного мозга попадает в спинной мозг, но спинной мозг не может передать его мышцам, мускулатура в гипотонусе.
Эпилептические припадки
Появляются судорожные припадки, возникающие из-за формирования очага застойного возбуждения в коре головного мозга.
Нарушение слуха и распознавания речи
При поражении слухового нерва происходит утрата способности получать сигнал от органов слуха. При поражении участка коры, отвечающего за распознавание звука и речи, для больного все слышимые звуки превращаются в бессмысленный шум.
Нарушение зрения, распознавания предметов и текста
При расположении опухоли в районе зрительного нерва или четверохолмия наступает полная или частичная утрата зрения в связи с невозможностью доставить сигнал от сетчатки к коре головного мозга. При поражении областей в коре, отвечающих за анализ изображения, происходят разнообразные нарушения — от неспособности понимать поступающий сигнал до неспособности понимать письменную речь или узнавать движущиеся предметы.
Нарушение речи устной и письменной
При поражении областей коры, отвечающих за письменную и устную речь, происходит их полная или частичная утрата. Процесс этот как правило постепенный и усиливается по мере роста опухоли — сначала речь больного становится невнятной, (речь больного становиться как у 2-3 летнего ребёнка, и всё постепенно до 2-1) изменяется почерк, затем изменения нарастают до полной невозможности понять его речь и почерка в виде зубчатой линии.
Вегетативные расстройства
Появляются слабость, утомляемость, больной не может быстро встать, у него кружится голова, происходят колебания пульса и артериального давления. Это связано с нарушением контроля за тонусом сосудов и влиянием блуждающего нерва.
Гормональные расстройства
Изменяется гормональный фон, может колебаться уровень всех гипоталамо-гипофизарно зависимых гормонов.
Нарушение координации
При поражении мозжечка и среднего мозга нарушается координация, изменяется походка, больной без контроля зрения не способен совершать точные движения. Например, он промахивается, пытаясь с закрытыми глазами достать до кончика носа, так-же он не чувствует как двигает пальцами рук, и самой рукой.
Психомоторные нарушения
Нарушается память и внимание, больной становится рассеян, раздражителен, изменяется характер. Тяжесть симптомов зависит от величины и локализации области поражения. Спектр симптомов колеблется от рассеянности до полной утраты ориентации во времени, пространстве и собственной личности.
Галлюцинации
При поражении областей в коре мозга, отвечающих за анализ изображения у больного начинаются галлюцинации. Галлюцинации, как правило простые. Больной видит вспышки света, солнечное гало. Слуховые галлюцинации Больной слышит монотонные звуки. (Звон в ушах, бесконечные стуки)
Общемозговая симптоматика
Общемозговая симптоматика — это симптомы, возникающие при повышении внутричерепного давления, сдавливании основных структур мозга.
Головная боль Отличительной особенностью при онкологических заболеваниях является постоянный характер и высокая интенсивность головной боли, её плохая купируемость ненаркотическими анальгетиками. Снижение внутричерепного давления приносит облегчение.
Рвота (вне зависимости от приёма пищи). Рвота центрального генеза, как правило, возникает из-за воздействия на рвотный центр в среднем мозге. Тошнота и рвота беспокоят больного постоянно, при изменениях внутричерепного давления срабатывает рвотный рефлекс. Также больной не способен принимать пищу, иногда и пить воду из-за высокой активности рвотного центра. Любой инородный предмет, попадающий на корень языка, вызывает рвоту.
Головокружение Может возникать в результате сдавливания структур мозжечка. Нарушается работа вестибулярного анализатора, у больного головокружение центрального типа, горизонтальный нистагм, зачастую возникает ощущение, что он, оставаясь неподвижным, поворачивается, сдвигается в ту или иную сторону. Также головокружение может вызываться ростом опухоли, приводящим к ухудшению кровоснабжения головного мозга.
Обнаружение
Больной поступает, как правило, к терапевту (реже к неврологу или врачу другой специальности). Обратиться больного вынуждает прогрессирование очаговой или общемозговой симптоматики — пока клиника выражена слабо, больные редко попадают в поле зрения врачей, и только когда ситуация начинает быстро ухудшаться, человек обращается за помощью к специалисту.
Врач оценивает состояние поступившего больного и, в зависимости от его тяжести, принимает решение о госпитализации или амбулаторном лечении. Критерием оценки тяжести состояния является наличие и выраженность очаговой и общемозговой симптоматики, а также наличие и тяжесть сопутствующих заболеваний. При обнаружении у больного неврологической симптоматики он направляется для консультации к невропатологу. При впервые возникшем эпилептическом или судорожном припадке обязательно проводится, как минимум, компьютерная томография [КТ, МСКТ] головного мозга для выявления онкологической патологии, при возможности магниторезонансная томография <МРТ] с контрастированием.
Обследование
Невролог оценивает тяжесть симптомов и производит дифференциальную диагностику. В его задачу входит поставить как минимум предварительный, а после дообследований и клинический диагноз. Врач, на основании жалоб больного и доступных ему методов обследования, должен принять решение, о каких заболеваниях ему думать, какие инструментальные и лабораторные методы обследования следует назначить.
Подтверждение
После поступления в нейрохирургический стационар проводится ряд обследований с целью решить вопрос о тактике лечения данного больного, требуется ли ему хирургическое вмешательство и, если требуется, то как он его перенесёт, целесообразно ли его стационарное лечение. Проводится повторная КТ или МРТ головного мозга. Определяются режимы и дозы лучевой и химиотерапии, картируется опухоль, определяются её границы, размеры, точная локализация. Если больному не показано хирургическое лечение, то берут биоптат опухоли и производят её гистологическую верификацию с целью подбора оптимального режима последующей терапии. Также, препарат ткани опухоли может быть получен путём стереотаксической биопсии.
Лечение опухолей головного мозга, как и всех онкологических заболеваний, комплексное и довольно дорогостоящее мероприятие. Все мероприятия, проводимые в ходе курса лечения, можно разбить на следующие группы.
Симптоматическая терапия
Все мероприятия, относящиеся к этой группе, не влияют на саму причину заболевания, а лишь только смягчают его течение, позволяя сохранить жизнь больному или улучшить его качество жизни.
Глюкокортикостероиды — снимают отёк ткани головного мозга и снижают общемозговую симптоматику.
Противорвотные препараты — снимают рвоту, возникающую в результате нарастания общемозговой симптоматики или после комбинированной химиолучевой терапии.
Седативные препараты — в зависимости от уровня психомоторного возбуждения и тяжести психических нарушений.
Нестероидные противовоспалительные средства — например, купируют болевой синдром.
Наркотические анальгетики — купируют болевой синдром, психомоторное возбуждение, рвоту центрального генеза.
Хирургическое лечение
Хирургическое лечение опухолей головного мозга является основным, наиболее эффективным методом, однако удаление опухоли из ткани мозга представляет значительную трудность. Каждое такое вмешательство — это сложная нейрохирургическая операция. Так как хирургу необходимо иссечь опухоль, при этом максимально сохранить окружающий неизмененный мозг, то каждая такая операция травматична, а зачастую и рискованна из-за размеров опухоли или её локализации в жизненно важных участках мозга. В зависимости от размеров, локализации, типа опухоли, состояния больного, принимается решение о необходимости проведения операции, объёме оперативного вмешательства и способе его проведения. Применение современной техники в хирургии опухолей головного мозга позволило максимально повысить её эффективность. Конкретный путь вмешательства и метод его осуществления индивидуален и зависит от локализации опухоли её размеров и клеточного состава.
Лучевая терапия
Лучевая терапия играет важную роль в терапии целого ряда опухолей головного мозга, её распространённость и большое значение связаны с объективными факторами, ограничивающими хирургическое вмешательство. При планировании лучевой терапии больным с опухолями головного мозга очень важно определить рациональный объем облучения. Для этой цели необходимо использовать данные, полученные во время операции, пред- и послеоперационной компьютерной томографии, гамма-энцефалографии, магнитно-резонансного исследования, ангиографии, радиоизотопных исследований. Определение рационального уровня излучения позволит избежать или минимизировать негативные последствия терапии. В основе действия лучевой терапии лежит влияние ионизирующего излучения на клетки тканей, находящихся на пути пучка излучения. Для лечения опухолей головного мозга применяют преимущественно дистанционную гамма-терапию (ДГТ). Лучевая терапия подбирается индивидуально в зависимости от клеточного состава опухоли, её размеров и локализации. Несмотря на эффективность, лучевая терапия — достаточно тяжёлая для больного процедура, её применение сопровождается лучевыми реакциями. В зависимости от типов опухолей формируются различные схемы лучевой терапии. Ее проведение обычно организуется в радиологических отделения онкологических диспансеров, имеющихся в каждом регионе.
Химиотерапия
Перед проведением химиотерапии обязательно необходимо провести гистологическую верификацию опухоли для подбора адекватной дозы и наиболее эффективного препарата. Если хирургическое вмешательство не проводилось, то диагноз следует подтвердить путём стереотаксической биопсии. Также обязательным условием химиотерапии является определение индивидуальной чувствительности больного к препарату. Путь введения выбирается исходя из возможности создания наибольшей концентрации препарата в тканях опухоли. Наиболее эффективна химиотерапия в сочетании с лучевой терапией и курс, состоящий из нескольких препаратов.
Введение препаратов производится курсами длительностью от 1 до 3 недель, с промежутками в 1-3 дня, пока не будет введена вся назначенная доза препарата. Введение препарата проводится под контролем картины крови, так как все препараты, используемые в терапии, поражают наиболее активно делящиеся клетки, в том числе и клетки костного мозга. По результатам анализов курс терапии может прерываться, а в некоторых случаях и вовсе отменяться. Также большое значение для больного имеет сопутствующая противорвотная терапия.
Диспансеризация
После завершения лечения больной выписывается, но продолжает состоять на диспансерном учёте в онкодиспансере, а также у невролога по месту жительства. Он должен явиться в учреждение, к которому он приписан, для проведения повторных исследований. Эта система, направленная на своевременное выявление рецидивов опухолевого процесса. Невролог, кроме этого, занимается восстановительным лечением больного, оперированного по поводу новообразования головного мозга.
Возможность успешного и полноценного излечения зависит от своевременности и адекватности диагностики. При полноценном трёхступенчатом лечении, начавшемся на ранней стадии развития опухоли, пятилетняя выживаемость больных составляет, в зависимости от гистологического варианта опухоли, более 80 %. При позднем обращении и невозможности оперативного лечения пятилетняя выживаемость, в зависимости от гистологического варианта и размеров опухоли, не превышает 30-40 %.
Читайте также:


