Нет антител к кори после прививки

Нужны ли взрослым прививки? Иммунолог о подводных камнях вакцинации
Видимо, создается ошибочное впечатление, что прививки от некоторых заболеваний действуют всю жизнь, и если их однажды сделали в детстве или человек переболел какой-то инфекцией, у него навсегда сохраняется иммунитет и необходимости в прививках нет.
На самом деле, здесь однозначного ответа нет - все очень индивидуально. Иммунитет - понятие сложное, собирательное. Иммунитет против каждой конкретной инфекции имеет свои отличительные черты. Плюс, наслаиваются особенности иммунной системы каждого человека. Изначально у всех иммунитет разный, все мы встречались с разными инфекциями, часто в иммунной системе есть скрытые дефекты, которые обычно компенсируются, но в экстремальной ситуации могут проявляться. Есть Национальный календарь прививок, утвержденный Минздравом России, в которомобязательной для взрослых названа только ревакцинация против дифтерии и столбняка – каждые 10 лет с момента последней ревакцинации. В отношении других инфекций и вирусов существуют отдельные рекомендации для тех, кто ранее не был привит, не болел или не имеет сведений об уже имеющихся прививках. Учитываются также особенности профессии и эпидемиологическая ситуация. Повторюсь, все это очень индивидуально.
Такой шанс есть. Хотя именно в отношении ветрянки считается, что иммунитет у однажды переболевшего ей человека сохраняется на всю жизнь. Тем не менее, сейчас очень много стертых форм и повторных заболеваний ветряной оспой. Вероятно, это связано с образом жизни и с особенностями современной экологии - иммунитет страдает от разных факторов.
Каждый год ВОЗ публикует рекомендации по составу вакцин против гриппа для Северного и Южного полушария. Эти рекомендации учитывают при разработке вакцин к определенному сезону заболевания.
Да, как и в случае с ветрянкой, повторно заболеть можно.
Есть ли смысл во взрослом возрасте делать прививку от кори, защитит ли она от инфекции полностью?
Здесь важно, что называется, попасть в десятку. Дело в том, что нет анализов, которые позволяют стопроцентно точно и всесторонне оценить состояние здоровья человека. Есть, разумеется, ряд важных параметров, на которые мы ориентируемся, но некоторые риски все же сохраняются. Если мы пользуемся хорошо очищенной качественной вакциной, и человек в момент вакцинации здоров, то можно сказать, что на определенное время (не навсегда!) проблема кори для него решена. Проверить, есть ли уже у человека иммунитет от кори, если он ей когда-то болел, или установился ли после прививки, можно по титру антител. В последнем случае делать анализ имеет смысл не сразу, а через 2-3 недели.
Почему мы говорим, что иммунитет останется стойким лишь на некоторое время и не даем гарантий, что человек не заболеет? Потому что обстоятельства жизни меняются, никто не застрахован от стрессов, потрясений, тяжелых инфекций. Кроме того, вирус, попав в организм человека, может вести себя по-разному: все зависит от особенностей вируса и иммунного ответа конкретного человека. Абсолюта нет нигде. Кстати, в отношении кори есть мнение, что такое тяжелое аутоиммунное заболевание, как рассеянный склероз, является следствием длительного течения медленной инфекции, вызванной коревым вирусом.
Если в доме кто-то заболел, есть риски, что вы уже с ним про контактировали и инфицированы. В этом случае прививка только ухудшит ваше состояние. Мы прививаем ослабленной живой вакциной, то есть она содержит активный живой вирус. На него наслаивается уже имеющийся в крови вирус и усугубляет ситуацию. Иммунитет от прививки формируется не мгновенно, поэтому в описанном случае можно ожидать лишь утяжеления течения болезни.
Прививку делать точно не стоит. Но я бы рекомендовала как можно скорее обратиться к терапевту или инфекционисту и рассмотреть возможность пройти курс профилактики с помощью противовирусных средств. Специфических препаратов против кори нет, но есть средства, которые могут поддержать ваш иммунитет. Например, Виферон. Это интерферон альфа-2b – компонент врожденного иммунитета, который обладает общей противовирусной активностью. У него удобная форма – это ректальные свечи, практически нет побочных эффектов, он хорошо очищен и разрешен для применения даже у беременных женщин и недоношенных детей. Инкубационный период у кори – в среднем 9-11 дней. Я считаю, что в этот период имеет смысл применить противовирусное средство и ожидать, что если заболеешь, то заболевание будет протекать легче.
Прививки существуют, но большинство из них находятсяпока в стадии апробации или экспериментального применения. В нашей стране их нет. Кроме того, для многих видов рака причины пока так и не установлены, а значит, и прививок быть не может. Единственная широко используемая прививка, связанная с профилактикой онкологии, - это прививка против вируса папилломы человека (ВПЧ). Это высоко онкогенный вирус: до 80% случае рака шейки матки связаны именно с ним.
А в каком возрасте можно делать прививку от ВПЧ?
Инфицирование ВПЧ чаще всего происходит половым путем, поэтому эту прививку обычно делают девочкам, еще не живущим половой жизнью. В некоторых странах ее делают и мальчикам, чтобы они в будущем не стали носителями ВПЧ. Если инфицирования ВПЧ еще не произошло, то в принципе эту прививку можно сделать и во взрослом возрасте. Можно сдать анализы на ВПЧ (Соскоб со слизистых на ДНК вируса методом ПЦР), и если у вас его нет, привиться. Особых противопоказаний к этой прививке нет.
Есть ли какие-то специальные прививки для пожилых людей, ведь у них иммунитет снижен, лишняя поддержка ему не помешает?
Действительно, с возрастом происходит ослабление иммунитета. Но также снижается и эффективность прививок, а вероятность побочных эффектов повышается. Чем старше человек, тем более взвешенно нужно подходить к вакцинации для него. Прививок именно для пожилых людей нет. Я считаю, что если есть очень высокие риски по эпидситуации по гриппу, например, имеет смысл сделать прививку, но только хорошей очищенной вакциной. Насчет других прививок, этот вопрос нужно решать индивидуально с лечащим врачом.
В наибольшей степени подвержены риску развития тяжелых осложнений гриппозной инфекции лица старше 65 лет. В США лицо в возрасте 50-64 года имеет в 10 раз больше риск погибнуть от связанного с гриппом заболевания, чем молодой человек, а лицо в возрасте 65 лет и старшев 10 раз больше риск гибели от связанного с гриппом заболевания, чем в группе 50-64 года.
Как узнать, нужна ли мне прививка и против какой инфекции?
Но даже если вы владеете информацией обо всех сделанных вам прививках, перед принятием решения о вакцинации я рекомендую проверить напряженность иммунитета в части выбранных прививок. Если у вас есть доказанный иммунитет против конкретного заболевания, даже если подошло время ревакцинации по официальному графику, ее можно пропустить. Любая прививка – это провокация для иммунной системы, лишняя нагрузка. И есть вероятность риска побочных реакций. Если можно без прививки обойтись еще какое-то время, если еще хватает иммунитета, для чего тогда прививаться?
В последнее время достаточно часто приходится сталкиваться с ситуацией, когда люди приходят в лабораторию и просят сдать анализ на антитела к инфекции(корь и др.) с целью узнать, болели ли они ею когда-то. При этом, на вопрос администратора, какие классы иммуноглобулинов (M или G) они хотели бы посмотреть, многие затрудняются ответить.
Это сложный вопрос, на него нельзя однозначно ответить. Показатели могут быть разные – если они высокие, то у человека стойкий, хороший иммунитет, и его можно проверить при необходимости примерно через год.
Нужно ли делать обследования до прививок? Я имею в виду не проверку на наличие иммунитета, а общее физическое состояние?
У каждой вакцины имеются свои противопоказания, их список утвержден Минздравом и внесен в инструкции к препаратам. Перед вакцинацией необходимо с ним ознакомиться. В первую очередь не стоит прививаться на фоне респираторной инфекции. Если в данный момент человек не болен, но относится к часто болеющим, и его иммунитет ослаблен, решение о его вакцинации нужно принимать совместно с инфекционистом или иммунологом (это смежные специальности). Обязательно проконсультироваться с врачом должны люди с хроническими тяжелыми состояниями типа аутоиммунных заболеваний. Не рекомендуется делать прививки сразу после тяжелых психоэмоциональных испытаний, на фоне стресса.
Мы уже говорили о том, что с возрастом иммунитет ослабляется, поэтому осложнения возможны, но они достаточно редки. Если взвешенно подойти к каждой конкретной ситуации, тщательно оценить состояние здоровья человек и взять качественную вакцину, то риски минимальны. Тем не менее избежать их на сто процентов нельзя. Доля риска всегда остается. Медицина ведь наука неточная. Даже если у вас глубокие знания, все просчитать невозможно. Нужно еще и полагаться на опыт и интуицию.
Если я решусь сделать одну или несколько прививок, куда можно обратиться?
Вакцинацией занимаются государственные клиники, а также частные, которые имеют лицензию на данный вид медицинской деятельности. В государственных клиниках используют обычно отечественные вакцины и делают прививки по Национальному календарю вакцинации бесплатно. В частных клиниках выбор вакцин может быть больше, но за них придется заплатить.
Перед вакцинацией рекомендуется посоветоваться как минимум с терапевтом, а лучше с иммунологом или инфекционистом, которые помогут оценить состояние вашего здоровья и необходимость проведения прививок.
* Мы оставили за рамками беседы путешественников в экзотические страны или страны с неблагоприятной эпидситуацией – речь об обычных жителях нашей страны.
В России в последнее время много говорят об опасности заражения корью и необходимости вакцинации.
Мы решили разобраться, все ли так страшно и что делать, чтобы не заболеть, вместе с Дарьей Паниевой, врачом-инфекционистом, гепатологом, ассистентом кафедры инфекционных болезней ГОО ВПО ДОННМУ им. М.Горького, популяризатором доказательного подхода в медицине, автором медицинского блога и соавтором проекта Включи голову.
Корь — это острое инфекционное неизлечимое заболевание. Одно из самых заразных в мире: вероятность заболеть при контакте с больным — почти 100%.
Корь обычно передается при кашле, чихании и прямом физическом контакте — она инфицирует слизистую оболочку и распространяется по организму.
Четыре дня до и еще 4 дня после появления сыпи больной может заражать окружающих.
По данным ВОЗ, до того, как в 1963 году появилась и распространилась вакцина, эпидемии кори случались каждые 2–3 года и убивали по 2,6 млн человек в год.
С 2000 по 2017 год, благодаря применению вакцины, глобальная смертность от кори снизилась на 80%.
С 2000 по 2016 год вакцинация предотвратила больше 20 миллионов смертей. Но отказ от вакцинации стал причиной смерти ста тысяч человек в 2017 году. В основном это были дети до 5 лет.
То есть да, корь очень опасна.
Нет, не эпидемия. В 2018 году заболеваемость корью в нашей стране, по данным Роспотребнадзора, составила 1,7 случаев на 100 тысяч населения.
Число кажется незначительным, но это в 3,4 раза больше, чем в 2017 году (0,5 случая на 100 тысяч) и в 17 раз больше, чем в 2016 (0,11 на 100 тысяч).
Дарья Паниева говорит, что тенденция не очень хорошая, но назвать ситуацию катастрофической, к счастью, пока нельзя.
Для сравнения, показатели в Украине в 2018 году — 120,9 случаев на 100 тысяч, в Сербии — 57,9 на 100 тысяч, в Грузии — 56,4 на 100 тысяч.
Прививки обеспечивают не только индивидуальную защиту, но и способствуют формированию коллективного иммунитета.
Высокий охват вакцинацией создает коллективный щит.
Например, по данным ВОЗ, в России в 2017 г. охват первой дозой вакцины от кори, краснухи и паротита — 98%, а второй — 97%.
Это значит, что прививку получили 98% детей годовалого и 97% детей шестилетнего возраста. Этот возраст медики выбирают специально (составляя календарь вакцинации).
Постоянно сохраняющийся высокий охват прививками по возрасту обеспечивает коллективный иммунитет и не позволяет заболеванию распространяться в обществе.
Если говорить о кори, то охват в 92–94% позволяет сдерживать заболеваемость и не допускать вспышек и эпидемий.
Корь разбушевалась в Европе как раз из-за ослабления коллективного иммунного щита.
Например, в Украине, где заболеваемость корью сейчас самая высокая, по данным ВОЗ, в 2015 году первую дозу вакцины получили 56% детей, вторую — 57%, в 2016 — 42% и 31%, в 2017 — 86 и 84%, соответственно.
Отсутствие должного охвата прививками на протяжении нескольких лет привело к тому, что у большого количества людей нет иммунитета к кори. Это позволило вирусу прорвать коллективную защиту и легко распространиться.
От самой кори нет лечения. Лечат только от ее осложнений (в том числе от слепоты, пневмонии и воспаления мозга). Чаще всего они случаются у невакцинированных детей до 5 лет, беременных женщин и взрослых старше 30 лет.
Заразиться может любой, кто не получал прививку или не выработал иммунитет после вакцинации. При этом двукратная вакцинация гарантирует 97% защиту от кори.
Если вы родились после 1997 года, то, скорее всего, уже получили обе вакцины — в 1 год и в 6 лет. Если до 1997 — вероятно, вас прививали только один раз.
Стоит откопать свою карточку прививок и проверить, есть ли там отметка о кори. Если нет и вы не помните, что когда-нибудь делали прививку — нужно сходить к участковому терапевту и попросить направление на нее.
С направлением вы придете в прививочный кабинет (скорее всего, в тот же день), где вам введут вакцину.
Согласно законодательству РФ, промежуток между двумя прививками должен составлять не менее трех месяцев. Это отличается от позиции ВОЗ, которая допускает интервал в 30 дней.
Действие защиты после двукратной вакцинации продлится, по разным данным, до 25 лет или пожизненно.
Тогда придется немного раскошелиться — на специальный анализ для проверки иммунитета к кори.
Нужно будет сдать количественный анализ на антитела к кори в крови. Он будет называться страшно — Measles-IgG или Measles morbillivirus-IgG.
Если результат выдаст 0,12 МЕ/мл (120мМЕ/мл), то вы не заболеете корью, но можете быть источником инфекции для других.
А вот концентрация выше 1.0 МЕ/мл (1000 мМЕ/мл) означает, что вы и не инфицированы, и не заразите других.
За счет государства в России делают прививки не болевшим, непривитым, привитым только одной дозой, без сведений о прививках или без антител к кори по результатам анализа, но только в возрасте от 1 до 35 лет.
С 35 до 55 лет критерии отбора те же, но вакцинируют только тех, кто входит в группу риска. То есть если человек находится внутри очага инфекции и вступал в контакт с заболевшим, то прививку сделают независимо от возраста и принадлежности к группе риска.
По словам Дарьи Паниевой, возрастные ограничения для бесплатной вакцинации — исключительно вопрос финансирования.
Так что если вы не попадаете по возрасту, но хотите привиться, то можно сделать это за свой счет. Желательно предварительно сдать анализ на уровень антител к кори и убедиться, что вакцинация действительно необходима.
Да. Прививка от кори противопоказана:
— детям до 8 месяцев;
— пациентам с тяжелым иммунодефицитом (например, с ВИЧ, первичным или медикаментозным иммунодефицитом);
— при зарегистрированных ранее тяжелых аллергических реакциях на вакцину или ее компоненты;
— во время острых заболеваний или хронических болезней в фазе обострения.
Способов остается мало, и они не очень эффективны, но и пренебрегать ими не стоит.
— отказаться от посещения мест скопления людей;
— регулярно мыть руки и лицо;
— не забывать про адекватные физические нагрузки;
— соблюдать режим труда и отдыха, гулять на свежем воздухе;
— соблюдать карантинные мероприятия.
Если вы все же контактировали с зараженным корью, нужно в течение 5 дней успеть ввести специфический противокоревой иммуноглобулин или иммуноглобулин человеческий нормальный. Делать это нужно в больнице, там же врачи сами и решат, какое из этих веществ со странным названием вам вколоть.
Эта процедура противопоказана, если у человека уже были зарегистрированы тяжелые аллергические реакции на препараты или их компоненты.
Можно добиваться вакцинации, ссылаясь на инструкцию к вакцине или другие официальные документы. Например, на этот от Минздрава — медицинские противопоказания к проведению профилактических прививок.
Если вы очень торопитесь — имеет смысл сменить врача.
Дарья Паниева говорит, что отечественная вакцина отвечает всем требованиям и стандартам качества. Разница только в количестве инъекций и удобстве введения:
О вспышке кори в Украине предупреждали. Корь — заболевание цикличное, особенно охотно каждые пять-шесть лет возвращается туда, где есть значительная прослойка непривитого населения. У наших врачей еще свежа в памяти эпидемия кори 2006 года, когда заболели более 40 тыс. человек. В 2017 году количество больных корью в Украине выросло в 43 раза. Сравните: если в 2016-м было зафиксировано 78 случаев заболевания, то в 2017-м — 3300 (по данным Центра общественного здоровья Минздрава).
Когда прогнозы стали сбываться, а география распространения кори становилась все шире, добравшись до столицы (на сегодня в Киеве насчитывается более полусотни заболевших, в том числе 43 ребенка), среди наших сограждан началась паника. Особенно после сообщений, что детей без прививок не допустят в киевские школы и детсады.
К сожалению, любая паника деморализует, не дает возможности осознать информацию. Это может привести к плачевным результатам. Одни родители побегут делать фальсифицированные справки. Хорошо, если это будет справка о противопоказаниях, а не запись о проведенной вакцинации. Другие сломя голову бросятся в прививочные кабинеты вакцинировать своих детей в любом состоянии здоровья, повышая риск осложнений. Достаточно одного резонансного случая — и охват прививкой КПК (от кори, паротита и краснухи) в ближайшие годы снизится еще больше. Пример тому — история 2008 года, когда после прививки от кори и краснухи скончался 17-летний Антон Тищенко. Этот случай вызвал широкий общественный резонанс и, безусловно, повлиял на уровень доверия украинцев к отечественной системе здравоохранения.
Особенности вакцинации против кори — советы инфекциониста
Наиболее подвержены риску тяжелого течения кори дети младше пяти лет, взрослые старше 20 лет, беременные женщины и люди с любыми иммунодефицитными состояниями.
Вакцинация от кори входит в национальный календарь прививок, проводится в 1 год и повторно в 6 лет. Если по разным причинам вакцинация не сделана, ее делают детям в любом возрасте, лучше дважды, с интервалом между прививками минимум 28 дней (на первое введение антитела формируются у 85–93% людей, на второе — у 97%).
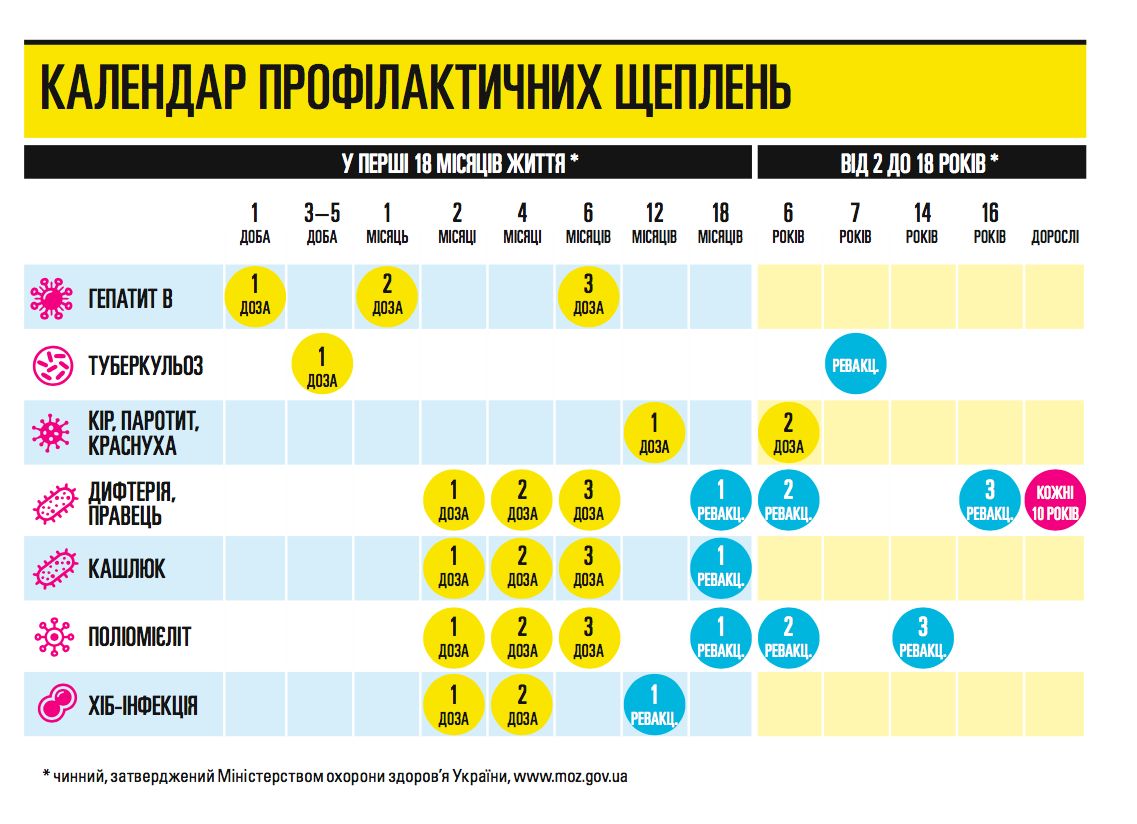
По словам Голубовской, для того чтобы достоверно выяснить, имеет ли человек антитела против кори (он может перенести заболевание на субклиническом уровне и не знать об этом), необходимо сделать соответствующий анализ крови (анализ на напряженность иммунитета, не просто наличие антител IgG к кори. Защитный титр — 200 МЕ).
Если сделать этот анализ нет возможности, то допустимыми критериями, позволяющими считать человека иммунным к заболеванию, считаются следующие:
— отметки о проведении плановой вакцинации в полном объеме (дважды) по календарю (или вне его) в медицинской документации (к сожалению, в нашей стране эта рекомендация не всегда может быть надежной из-за нечистоплотности некоторых медицинских работников);
— лабораторное подтверждение о заболевании корью в анамнезе;
— люди, рожденные до 1957 года (считаются иммунными к кори).
Для взрослых вакцинация рекомендована в следующих случаях: студентам после окончания школы без подтверждения иммунитета против кори; людям, родившимся во время или после 1957 года, у которых нет доказательства иммунитета (наличие антител), им необходимо сделать хотя бы одну дозу вакцины. По национальному календарю вакцинацию взрослым проводят до 30-летнего возраста при отсутствии у них иммунитета.
Если планируется международное путешествие, особенно в страны с высокой распространенностью кори, рекомендуется вакцинация начиная с шестимесячного возраста (с 6 до 11 месяцев — однократно).
Экстренная вакцинопрофилактика показана неиммунным детям в течение первых трех суток после контакта с больным корью.
Вакцинация противопоказана людям с угрожающей жизни аллергической реакцией на неомицин или другой компонент вакцины, возникшей на первичное введение; если человек болен на момент вакцинации, ее надо отложить до выздоровления; беременным женщинам; кроме того, необходимо избегать беременности в течение четырех недель после вакцинации.
Врача нужно информировать о следующем: наличие любого иммунодефицитного состояния, включая онкозаболевания, прием химиопрепаратов и/или лучевой терапии; получал ли пациент какую-либо вакцину в течение последних четырех недель; получал ли недавно препараты крови; было ли когда-нибудь снижение уровня тромбоцитов. Все это может служить причиной для отказа или отсрочки вакцинации.
Для вакцинации взрослых применяются те же вакцины, что и для детей.
Share this with
Внешние ссылки откроются в отдельном окне
Внешние ссылки откроются в отдельном окне
Почему все говорят о кори?
Сейчас в Украине и некоторых странах Европы - вспышка кори. За 2017 год в Украине зафиксировали 4782 случая этого заболевания. Это - в 40 раз больше, чем в позапрошлом году. А только за первые две недели 2018 корью заболели 1285 человек, восемь умерли, среди них - пятеро детей.
Чем опасна корь?
Корь - это инфекционное заболевание, которое вызывает вирус Morbillivirus. Он опасен тем, что легко распространяется, вызывает осложнения и даже смерть, и лекарств от него не существует.
9 из 10 неиммунизированных людей болеют корью после контакта с больным. Это самая распространенная причина детской смертности в мире. От кори умирают три-пять человек на 1000 зараженных.
30% больных корью иметь могут получить такие осложнения, как потеря слуха, энцефалит и пневмония. Корь вызывает иммунную амнезию - неспособность адекватно реагировать на инфекцию. Она продолжается следующие несколько лет после болезни.
Как защититься от кори?
Вирус кори поражает прежде всего клетки иммунной системы и распространяется с их помощью по всему телу. при этом вирус угнетает врожденный противовирусный иммунитет.
Только специфические к вирусу кори антитела (иммуноглобулины) его нейтрализуют и выводят из организма. Малоэффективные антитела (IgM) появляются на второй неделе болезни, а высокоэффективные (IgG) - через 3-4 недели.
У нас есть антитела, если мы когда-то переболели корью или успешно прошли два тура вакцинации. Дети до одного года имеют антитела от матери - они способны проходить через плаценту. Поэтому важно, чтобы будущая мать имела противокоревой иммунитет. Дети, которые не вакцинированы, уже не имеют антител.
Когда начали прививать от кори?
Вакцину против кори на основе ослабленного живого вируса сертифицировали и ввели в США в 1963 году.
С тех пор и заболеваемость корью стремительно упала. Вакцина изменилась с момента возникновения и проходила проверки на безопасность.
С 2000 года стали применять трехкомпонентную вакцину от кори, паротита и краснухи (КПК). В мире только с 2000 года предотвратили более 20 миллионов смертей от кори. В значительной степени - именно благодаря вакцинации.
Какая причина нынешней вспышки кори?
Причиной распространения кори в Украине считают низкий уровень охвата вакцинацией. По словам и.о. министра здравоохранения Ульяны Супрун, 86% больных корью не были вакцинированы. Чтобы остановить распространение болезни нужно, чтобы 95% людей имели иммунитет.
В последние годы все больше людей отказывались делать своим детям прививки против кори и других болезней.
В 2016 году больше половины детей не были привиты от кори. В 2017 году этот показатель удалось улучшить.
Уровень вакцинации до недавнего времени был высоким, а вспышки кори были все равно. Почему?
Есть несколько причин.
Во-первых, вирусы не знают границ, и распространяются между странами благодаря путешествиям.
Во-вторых, около 3% вакцинированных людей заболевают из-за слабой иммунной реакции. Но в таком случае болезнь, как правило, протекает легче.
В-третьих, специалисты ВОЗ предполагают, что вакцинация в СССР была не очень эффективной из-за низкой иммуногенности вакцины и несоблюдения правил ее хранения, а данные об охвате прививками искусственно завышали. Такой вывод был сделан на основе возрастного распределения больных корью в Украине, России, Беларуси и Казахстане.
Важно то, что одна доза вакцины защищает в 93% случаев, а две - в 98%.
В Украине две дозы вакцины от кори могли получить люди, рожденные в 1980 и позже. К тому же, когда говорят об охвате прививками, то имеют в виду количество привитых в течение последнего года детей, а не все население.
В США корь официально остановили в 2000 году. Почему там все еще случаются вспышки?
На фоне средних по стране высоких показателей вакцинированности есть определенные группы, которые отказываются от прививок, либо не имеют доступа к ним.
Например, в США это амиши, переселенцы из Швейцарии, не признающие благ цивилизации. В Намибии это кочевники, а в Италии - цыгане-синти. Именно в таких группах и возникают вспышки болезни, и она распространяется дальше.
Так, в 2014 году вспышка кори в США возникла, когда вирус завезли из Филиппин двое амишей. Заболели невакцинированные люди в пределах поселения.
Вторая причина - уменьшение доли привитых людей из-за кампании против вакцин.
Какая причина спада вакцинации в Украине?
Что касается Украины, то ООН отмечает наличие сильного лобби против прививок, дезинформационную кампанию и скептицизм общества. Согласно опросу ЮНИСЕФ, в 2013 году только 46% людей одобрительно относились к вакцинации.
Одним из стимулов, который спровоцировал недоверие к вакцине против кори, паротита и краснухи (КПК) стала статья, в которой говорилось о вероятной связи этой вакцины с аутизмом.
Эта статья вышла в 1998 году в журнале Lancet и якобы основывалась на опросе 12 родителей. Впоследствии эту публикацию опровергли, отозвали, а другие исследования доказали непричастность вакцины к развитию аутичного спектра нарушений.
Другой, более обоснованной причиной страха перед КПК, стал смертельный случай в Краматорске в мае 2008 года. Подросток, который на тот момент имел две прививки от кори, был привит снова в рамках массовой вакцинации.
В течение суток после этого он умер. Представитель ЮНИСЕФ назвала причиной смерти септический шок. Тогда же в Краматорске госпитализировали еще 92 человека с осложнениями после вакцинации.
Для прививки тогда использовали закупленную МОЗ, но несертифицированную в Украине индийскую вакцину. По факту закупки открыли уголовное производство.
Президент Виктор Ющенко тогда отменил обязательность вакцинации.
Кроме того, вакцинацию в глазах общества дискредитировала и попытка МЗ осенью 2013 года отменить стандарт Good Monitoring Practice (GMP) и сертификацию для вакцин. Стандарт GMP описывает необходимые условия производства, транспортировки и хранения медицинских препаратов.
В тогдашнем МЗ такой шаг объяснили дефицитом вакцин и нехваткой времени на их сертификацию.
Это решение вызвало резонанс в обществе, ведь вакцина КПК является очень чувствительной к размораживанию и перепадам температур.
Кому нужно делать прививки от кори, а кому - нет?
Согласно рекомендациям Центра по контролю болезней США (Centers of Disease Control), делать прививки от кори следует в следующих случаях:
• Детям в 1 год и в 6 лет
• Взрослым, у которых нет иммунитета. Наличие антител к вирусу кори можно проверить в диагностической лаборатории.
• Людям старше 6 месяцев, которые выезжают за границу.
• Женщинам, планирующим беременность, и не имеющим иммунитета. При грудном вскармливании вакцинация разрешена.
Прививки противопоказаны, если:
• Есть аллергия к компонентам вакцины овальбумина (яичного белка) и антибиотика неомицина, или анафилактические реакции в случае предыдущей прививки. Проверить наличие аллергии можно в диагностической лаборатории.
• Если на момент прививки человек болеет инфекционным заболеванием или имеет существенные проблемы со здоровьем. В то же время, простуда или даже ветрянка не является противопоказанием для вакцинации.
Share this with
Внешние ссылки откроются в отдельном окне
Внешние ссылки откроются в отдельном окне
Украина лидирует по количеству больных корью в мире. Только в 2018 году ею заразились 35 тысяч человек, а с начала 2019 года - еще 25 тысяч.
Врачи бьют тревогу и призывают делать прививки. Это - единственный способ защититься от болезни, от которой нет лекарств.
Как и где сделать прививку от кори в Украине? Куда делают укол и что можно есть перед вакцинацией? А как насчет секса?
Отвечаем на все популярные вопросы о прививках от кори для взрослых. В этом нам помогают эксперт по вакцинации ЮНИСЕФ Екатерина Булавинова и Минздрав.
Почему корь - это серьезно?
Корь - это вирусное заболевание, которое передается от больного человека воздушно-капельным путем во время чихания, кашля или разговора. Этот вирус может жить в воздухе и на поверхностях еще 2 часа после того, как больной вышел из помещения.
Болезнь может проходить очень тяжело и привести к инвалидности или даже к летальному исходу.
Обычно прививки от кори, а следовательно и иммунитет от этой болезни, делают в детском возрасте - в 12 месяцев и в шесть лет. Но в Украине уровень вакцинации - крайне низкий.
Нужно ли взрослым вакцинироваться от кори?
Да, в условиях вспышки кори, который сейчас в Украине, взрослым необходимо вакцинироваться.
Очень многие взрослые не защищены от кори - либо потому что они когда-то получили прививки только одной дозой и, возможно, не выработали иммунитет, либо потому что вакцина неправильно хранилась.
Сейчас вакцина против кори входит в состав комбинированной трехкомпонентной вакцины КПК. Она защищает сразу от трех инфекций - кори, краснухи и паротита.
Как проверить, есть ли у тебя иммунитет против кори? Какие анализы нужно сдавать?
Если есть доступ к вакцине, то никаких анализов сдавать не надо, а надо просто прийти и сделать прививку. Лишним это не будет.
Проверить, есть ли у тебя иммунитет к кори, можно, сдав анализ крови на наличие иммуноглобулинов IgG - это антитела к вирусу кори.
Когда и при каких обстоятельствах делать прививки взрослому против кори нельзя?
• Во время беременности;
• если была серьезная аллергическая реакция (анафилактический шок) на предыдущую дозу этой вакцины, известна аллергическая реакция на один из компонентов вакцины (например, неомицин)
• при остром заболевании с температурой выше 38,5°С;
• также не рекомендуют вводить КПК людям с иммунодефицитом, СПИДом, при лечении препаратами, подавляющими иммунитет, например, при химиотерапии, употреблении больших доз стероидных гормонов;
• следует повременить с прививкой, если пациент получал препараты крови, так как они могут нейтрализовать действие вакцины;
• вакцину вводят детям до шести месяцев.
А вот простуда, "красное горло" и насморк не являются противопоказанием к вакцинации. Вакцину от кори можно вводить в один день с другими вакцинами, например, от дифтерии и столбняка - в разные участки тела.
Чего нельзя делать до и после прививки - алкоголь, секс, есть ли ограничения в еде?
Никаких ограничений нет. Не надо менять обычный образ жизни.
Куда делают укол? Больно ли это?
Это обычный укол. Взрослому человеку советуют делать в плечо левой руки, если он - правша. В месте введения вакцины может появиться местная реакция - боль, покраснение или припухлость, которые обычно проходят быстро.
Вакцина КПК "не любит" прямых солнечных лучей и спирта. Прежде чем делать инъекцию, нужно подождать, пока с поверхности кожи полностью испарится спирт или другие дезинфицирующие средства, поскольку они могут отключить ослабленные вирусы, которые есть в вакцине.
Какая вакцина есть в Украине?
Это бельгийская вакцина "Приорикс" и американская "М-М-Р II". Их для Украины закупает Детский фонд ООН (ЮНИСЕФ).
По состоянию на 7 марта, в Украине было 1,2 млн доз этих вакцин. Они есть во всех государственных медицинских учреждениях, уверяют в Минздраве.
Безопасна ли вакцина от кори?
В Минздраве объясняют, что вакцину КПК применяют уже более 50 лет. За это время было сделано более 500 млн прививок в 100 странах мира.
Вакцины, как и любое лекарство, могут вызвать реакции, но серьезные реакции на вакцину - крайне редки, говорят врачи.
Вероятность серьезной аллергической реакции на вакцину КПК - это одна на миллион прививок. Тогда, как из тысячи людей, заразившихся корью, один человек умирает, одна заболеет энцефалитом, а 50 получают тяжелые осложнения, отметили в Минздраве.
Одной из главных причин распространения кори на планете Всемирная организация здравоохранения называет халатность и распространение ложных новостей о вакцинах.
В 90-х годах опасения вызвало дискредитированное исследование британца Эндрю Уэйкфилда, в котором он утверждал, что существует связь между вакциной против кори, паротита и краснухи (MMR) и аутизмом и заболеванием кишечника у детей. Уэйкфилд утверждал, что его выводы основаны на опыте только 12 детей, но ни одно другое исследование не смогло повторить полученные им результаты.
Впоследствии его удалили из медицинского реестра в Великобритании. Однако слухи о негативных последствиях иммунизации продолжали распространяться, что привело к значительному падению уровня вакцинации по всему миру.
Как проверить, качественная ли вакцина и не нарушались ли условия ее хранения?
Вы можете попросить медсестру показать вам холодильник, где хранятся вакцины, и термометр в нем - температура должна быть от +2 до +8 градусов.
Также можно посмотреть термоиндикаторы на флаконах с вакциной - они выглядят, как квадрат внутри круга.
Если квадрат светлее круга, это значит, что вакцина в порядке, хранилась при нормальной температуре и ее можно использовать.
Могут ли привитые люди заболеть корью?
Если человека привили правильно и качественной вакциной, он не заболеет корью. Но есть люди, которые несмотря на вакцинацию, не могут выработать иммунитет. Процент таких людей очень незначителен.
Заболеть могут те, кому ввели вакцину, которая хранилась при ненадлежащей температуре и утратила свои свойства.
К тому же, справки о прививках часто фальсифицируют.
Как переносят корь взрослые, какие осложнения могут быть?
Спрогнозировать или предотвратить осложнения от кори невозможно. Чаще всего это воспаление легких и энцефалит (воспаление головного мозга). Это тяжелые состояния, которые лечат в реанимации.
Даже если осложнений нет, эта болезнь тяжело переносится. Человек "выпадает из жизни" минимум на месяц.
В начале болезни людям кажется, что у них грипп. Есть температура, кашель, боль в глазах. Через 5-7 дней появляется сыпь, потом могут быть рвота и диарея. Температура весь период высыпаний обычно до 40. Когда сыпь сходит, некоторое время на коже сохраняются пигментные пятна.
Как часто взрослым нужно вакцинироваться?
Нужно получить две дозы вакцины с минимальным интервалом 28 дней. Врачи говорят, что это сформирует иммунитет против кори на долгие годы, вероятно, на всю жизнь.
Пускают ли непривитых людей за границу?
Людей, которые едут работать или учиться за границу надолго, могут попросить сделать дополнительную прививку. Такие прецеденты уже есть.
На сайтах разных стран есть рекомендации для людей, которые въезжают в Украину, сделать дополнительно прививки против кори.
Как и где вакцинироваться взрослому человеку в Украине?
По словам эксперта Минздрава по направлению "Инфекционные болезни" Федора Лапия, прививки от кори для взрослых в Украине - бесплатные. Сейчас в государственных поликлиниках вакцины от кори есть как для взрослых, так и для детей, отметил г-н Лапий.
Если в кабинете прививок говорят, что вакцины нет, в Минздраве советуют жаловаться руководителю медучреждения. Если это не поможет, то следует обратиться в департамент/ управление здравоохранения в вашей области. За распределение вакцин в пределах области отвечает местная власть.
Можно ли вакцинироваться после контакта с больным?
В таких случаях также делают вакцинацию. Это соответствует рекомендациям ВОЗ. Таким образом иммунная система начинает "бежать наперегонки" с вирусом, вырабатывая антитела, объясняют в Минздраве.
Чем быстрее сделана вакцинация, тем больше вероятность избежать болезни или хотя бы облегчить ее течение.
Если человек контактировал с больным корью, лучше вакцинироваться в течение первых 72 часов. Позже можно, но эффективность прививки будет не такой высокой.
Следите за нашими новостями в Twitter и Telegram
Читайте также:


