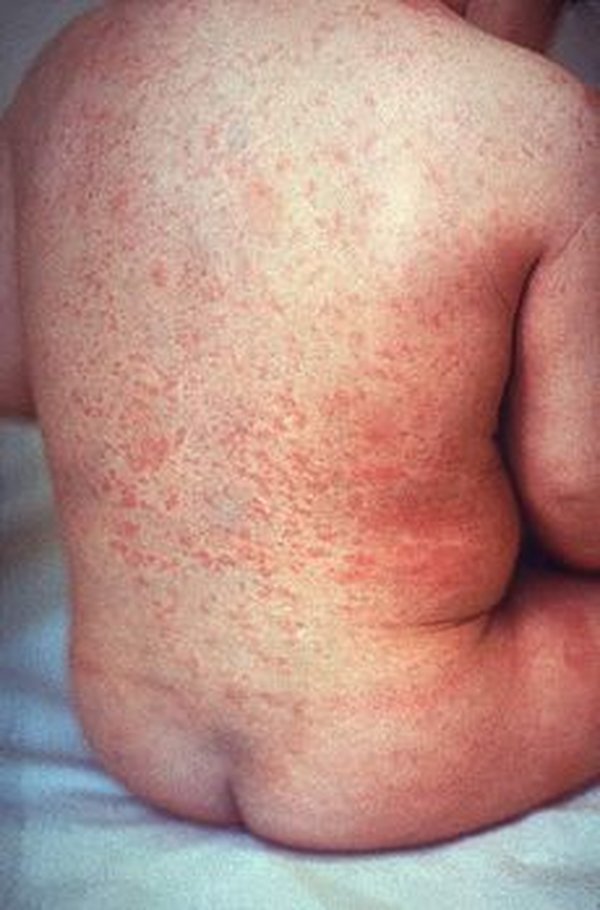
Локализация сыпи при краснухе и кори
Уважаемые посетители!
В связи с эпидемиологической ситуацией по коронавирусу
Вы можете перевести денежные средства для закупки оборудования,
диагностических наборов, защитных средств и лекарств по следующим реквизитам:
Главный врач Соколова Марина
Валерьевна +375 17 206-79-39
Приемная главного врача
+375 17 365-57-13
Телефон доверия Комитета
здравоохранения Мингорисполкома
(круглосуточно)
+375 17 396-45-65
Стол справок
+375 17 380-06-35
КОРЬ - острое высококонтагиозное заболевание, проявляющееся синдромом интоксикации, катаральным синдромом и специфической экзантемой. Несмотря на низкий уровень заболеваемости корью в нашей стране (0-2 случаев в год), нельзя забывать, что при нарушении плана проведения вакцинации заболеваемость корью может резко возрасти.

Корь вызывается парамиксовирусом, представленным одним серотипом. Инкубационный период составляет 9-12 (до 17) дней, а при пассивной иммунизации и у вакцинированных – до 21 дня. Больной является источником инфекции с последних двух дней инкубации и до 4 дня с момента появления сыпи и наиболее заразен в продромальном периоде. При наличии пневмонии заразность больных может увеличиваться до 10 дней от момента появления сыпи.
Продромальный (катаральный) период при кори продолжается 2-4 дня. Для клинической картины кори в этом периоде характерно острое начало заболевания, выраженная интоксикация и лихорадка, коньюнктивит, проявления катарального синдрома. Необходимо обратить внимание на тщательный осмотр слизистой оболочки щек для постановки диагноза кори до появления сыпи по наличию энантемы и пятен Бельского-Филатого-Коплика. Классическим считается наличие пятен Бельского-Филатова-Коплика на уровне малых коренных зубов. Однако в продромальном периоде они часто обнаруживаются в виде обильных мелких (1-2 мм) элементов сыпи белого цвета (обычно сравнивают с манной крупой) на всей слизистой щек, десен, губах. Они не снимаются шпателем. После их исчезновения в периоде высыпаний (погибший эпителий отторгается) остается неблестящая, с мелкими поверхностными эрозиями, слизистая.

Период разгара заболевания (период высыпаний) характеризуется наличием второй волны лихорадки с интоксикацией, часто развивается анорексия, сохраняется катаральный синдром (конъюктивит даже может усилиться), к которым присоединятся специфическая коревая экзантема. Катаральный синдром исчезает к 7-9 дню болезни.
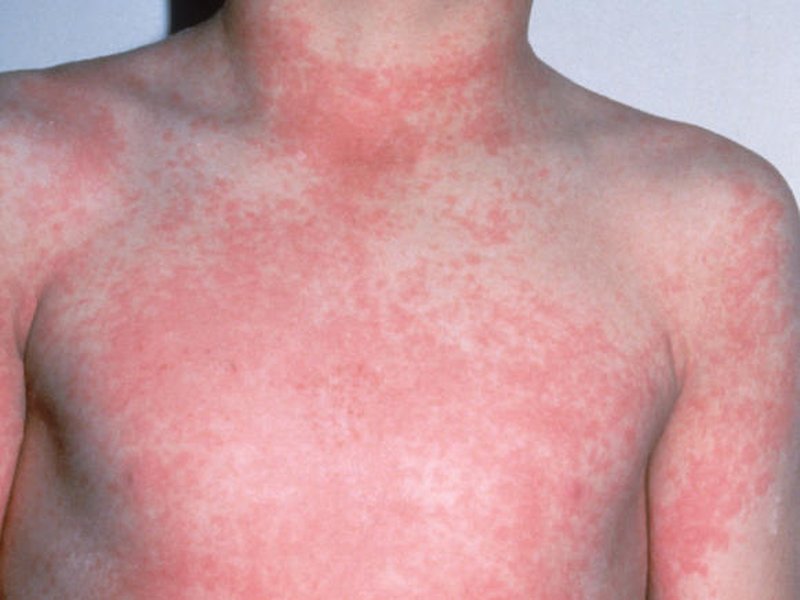
Сыпь при кори не зудит, мелко- и крупнопятнистопапулезная, сливная, на неизмененном фоне кожных покровов. В тяжелых случаях или при сопутствующем нарушении первичного гемостаза (тромбоцитопения, тромбоцитопатия, некоторые варианты дисплазии соединительной ткани и др.) экзантема может носить геморрагический характер. Патогномоничным для кори является этапность высыпаний: на 1-й день сыпь появляется на лице и шее, на 2-й - на туловище и плечах, на 3-й - на предплечьях и ногах. Угасание сыпи происходит в той же последовательности, причем, когда высыпания появляются на ногах, на лице они начинают угасать. После сыпи остается пигментация (на 7-10 дней) и отрубевидное или мелкопластинчатое шелушение.
К легким атипичным формам кори относятся абортивная, митигированная, стертая и субклиническая. Эти варианты инфекции развиваются у пациентов, которые имеют какой-то специфичный иммунитет.
Стертая форма кори напоминает легкую, 3-4-х дневную ОРИ. Сыпь при ней отсутствует. Субклиническая форма диагностируется только лабораторно. Заподозрить атипичное течение кори можно только с учетом эпидемиологических данных.
К атипичным вариантам с агравированным (утяжеленным) течением относятся гипертоксическая и геморрагическая формы. Для первой характерно развитие на фоне тяжелой кори нейротоксикоза с соответствующей симптоматикой (неглубокие и кратковременные нарушения сознания, признаки внутричерепной гипертензии со рвотой и возможными генерализованными судорогами, явления менингизма при исследовании ликвора и т.д.). Геморрагическая форма кори, в отличие от тяжелой кори с элементами геморрагической сыпи, характеризуется выраженным ССВО, развитием ДВС-синдрома и синдрома полиорганной недостаточности (СПОН), что может привести больного к летальному исходу.
Особые случаи течения кори.
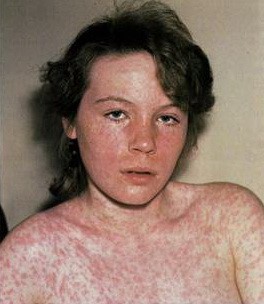
Вакцин-ассоциированная корь обычно протекает как митигированная или легкая типичная корь. Инкубационный период сокращается до 6-10 дней.
Введение глюкортикоидов коревым больным (например, с аутоиммунными или аллергическими заболеваниями) приводит к облегчению течения кори: меньше температура, интоксикация, катаральные симптомы, сыпь слабо выражена. Однако в этом случае повышается вероятность развития бактериальных осложнений.
Корь у больных со СПИД-ом протекает тяжело, но без сыпи. Эти больные умирают обычно от первичных коревых гигантоклеточных пневмоний.
Корь у взрослых протекает типично, но обычно тяжело, с выраженным катаральным синдромом и синдромом интоксикации. Бактериальные осложнения развиваются реже, чем у детей, а менингоэнцефалит - чаще.
Осложнения кори можно разделить на первичные (связанные с действием самого вируса или с реакцией иммунной системы человека на вирус кори) и вторичные (связанные с суперинфицированием).
К первичным осложнениям относятся гигантоклеточная коревая пневмония, ложный круп, энцефалит.
Вторичные осложнения кори чаще всего представлены в виде бактериальных отитов, синуситов, трахеобронхитов, пневмоний, энтеритов и энтероколитов, стоматитов.
Корь не требует специфической терапии. В выхаживании коревых больных требуется тщательный уход, гигиеническое содержание больного (полоскание рта после еды, промывание глаз водой или физиологическим раствором и т.д.), полноценная диета.
При наличии бактериальных осложнений и при кори у детей до года показано применение антибиотиков, симптоматической и патогенетической целенаправленной терапии. Нет оснований для применения (и не доказана их эффективность) аскорбиновой кислоты, Н1-блокаторов, глазных капель с антимикробными препаратами.
Больных корью изолируют в течение 4 дней, а при развитии пневмонии - до 10-го дня с момента появления сыпи. Основным средством профилактики кори является вакцинация, которая проводится в 1 год и ревакцинация – в 6 лет. Предупредить развитие кори у контактных (или ослабить ее течение) можно введением нормального человеческого иммуноглобулина (0,15-0,2 мл/кг) в периоде инкубации. Кроме того, если точно известно время инфицирования, то введение коревой вакцины в первые 72 часа от момента заражения также способно предотвратить заболевание у непривитых или у людей с доказанным отсутствием противокоревых антител.
Версия для слабовидящих
В последние годы отмечается неблагоприятная ситуация по кори во многих странах мира: высокая заболеваемость корью в 2016 году регистрировалась в Армении, Грузии, Киргизии, Таджикистане, Беларуси, Румынии, Боснии, Италии и ряде других стран.
Высокая вероятность импортирования инфекции из других стран и наличие людей, не привитых против кори и не имеющих сведения о прививке, обуславливает сохранение риска распространения кори на территории Российской Федерации.
Корь и краснуха – инфекции, которые имеют много общего. Возбудителями являются вирусы. Путь передачи – воздушно-капельный. Характерная особенность клиники – сыпь.
Корь. Вирус кори попадает в организм через дыхательные пути, где он размножается и проникает в кровь. Кровью вирус разносится по различным органам, поражая миндалины, печень, легкие, костный мозг.
Как протекает корь? Корь начинается с признаков, сходных с ОРЗ (повышение температуры, кашель, насморк, слезотечение). Это состояние сохраняется 2-3 дня, после чего появляется ярко красная сливающаяся сыпь, первоначально на лице, за ушами, затем распространяется по всему телу. Больной корью наиболее заразен для окружающих 4 дня до и 4 дня после появления сыпи.
Чем опасна корь? Чаще всего от данного заболевания страдают именно дети. Однако за последние годы участились случаи заболевания и среди взрослого населения. Несмотря на то, что уже давно существует вакцина от кори, согласно статистике, ежегодно регистрируются случаи заболевания корью с летальным исходом. Следует отметить, что чаще всего летальный исход или какие-либо тяжелые состояния вызывает не сама болезнь, а ее осложнения. К таким осложнениям можно отнести:
• со стороны дыхательной системы – бронхит, ларингит, плеврит, пневмония;
• со стороны нервной системы – энцефалит, менингит (при таких осложнениях возникает опасность летального исхода);
• со стороны ЖКТ – воспалительные процессы в тонком и толстом кишечнике (чаще такие осложнения являются следствием присоединения вторичной инфекции бактериального происхождения);
• при поражении ушей (развивается отит, возможно развитие полной глухоты), органов зрения (поражение глаз в форме кератита в 20% случаев приводит к потере зрения).
Как лечится корь? Все вирусные инфекции, к которой относится и корь, трудно поддаются лечению. Специфического препарата для лечения кори нет. Антибиотики назначаются только для лечения осложнений от кори. Больным корью необходимо питание, богатое витаминами (овощи, фрукты, соки), обильное питье.
Чем отличается клиника краснухи от кори? Краснуха протекает с незначительными симптомами, характерными для ОРЗ, а в 30-50% протекает без клинических проявлений. Сыпь появляется сначала на коже лица, с последовательным охватом всего тела. Сыпь при краснухе не такая яркая, как при кори и не сливается. Иногда в области элементов сыпи отмечается легкий зуд. Больной краснухой наиболее заразен для окружающих 7 дней до и 7 дней после появления сыпи. Типичным является припухание затылочных лимфатических узлов.
Чем и для кого опасна краснуха? Краснуха опасна для беременных женщин. Заболевание беременной женщины приводит к инфицированию плода. Вирус от матери передается плоду через плаценту, вызывая развитие множественных врожденных дефектов у плода и осложнений у беременных, как выкидыш, мертворождение. В зависимости от срока беременности, на котором происходит заражение, у плода с различной вероятностью (в I триместре вероятность достигает 90%, во втором – до 75%, в третьем – 50%) формируются множественные пороки развития. Наиболее характерными являются поражение органа зрения (катаракта, глаукома, помутнение роговицы), органа слуха (глухота), сердца (врожденные пороки). Также к синдрому врожденной краснухи (СВК) относят дефекты формирования костей черепа, головного мозга (малый размер мозга, умственная отсталость), внутренних органов (желтуха, увеличение печени, миокардит и др.) и костей (участки разрежения костной ткани длинных трубчатых костей). В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Как лечится краснуха? Как вирусная инфекция, специфического препарата для лечения краснухи нет. В период высыпания необходим постельный режим. Следует обеспечить больному полноценное питание, обильное питье. При появлении осложнений необходима срочная госпитализация.
Иммунопрофилактика краснухи – девушки от 18 до 25 лет, не болевшие, не привитые ранее. Проводится с целью максимального снижения внутриутробной патологии при заболевании краснухой беременной женщины.
Иммунопрофилактика кори – взрослые до 35 лет, не болевшие, не привитые и не имеющие сведений о профилактических прививок против кори; контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о профилактических прививках против кори – без ограничения по возрасту.
Помните! Отказавшись от прививки, Вы выбираете болезнь, которая протекает тяжело, с осложнениями, возможно с летальным исходом.

— Поначалу сыпи нет, а корь напоминает обычную простуду, которая начинается довольно остро, — рассказывает детский инфекционист, доцент кафедры детских инфекционных болезней Национального медицинского университета имени А. А. Богомольца кандидат медицинских наук Людмила Палатная. - У ребенка повышается температура, которая иногда достигает 39−40 градусов, возникают сухой кашель и першение в горле, насморк, конъюнктивит.
Но у 10−15 процентов детей этого симптома может не быть или он выражен слабо. Поэтому окончательный диагноз становится ясным, когда на четвертый-пятый день у ребенка появляется типичная коревая сыпь в виде узелков (папул) и пятен, которые постепенно увеличиваются и сливаются. Сначала высыпания возникают за ушами, на лице и шее, на второй день опускаются на плечи и туловище, затем — вниз, вплоть до стоп. Лицо ребенка выглядит одутловатым, веки — отекшими, и кажется, будто он только что плакал.
.jpg)
* Так выглядит коревая сыпь
— Нужно ли чем-то смазывать сыпь?
— Нет. Нельзя смазывать кожу кремом или мазью, протирать отварами трав. Спустя четыре-пять дней сыпь угасает и бледнеет (это называется цветение коревой сыпи), а состояние ребенка постепенно улучшается.
Однако, по словам медиков, у тех, кто был привит, но организм не ответил на прививку, картина сыпи может отличаться. Высыпания разбросаны реже, они не сливаются в сплошные пятна. Иногда родители принимают за корь высыпания при других заболеваниях.
КАК ВЫГЛЯДИТ СЫПЬ ПРИ РАЗНЫХ БОЛЕЗНЯХ
Ветряная оспа. Сыпь при напоминает водянистые пузырьки, которые сильно чешутся. Они разбросаны гуще или реже. Появившись на груди и спине, постепенно распространяются на лицо, голову (причем и на волосистую часть тоже), руки и ноги.
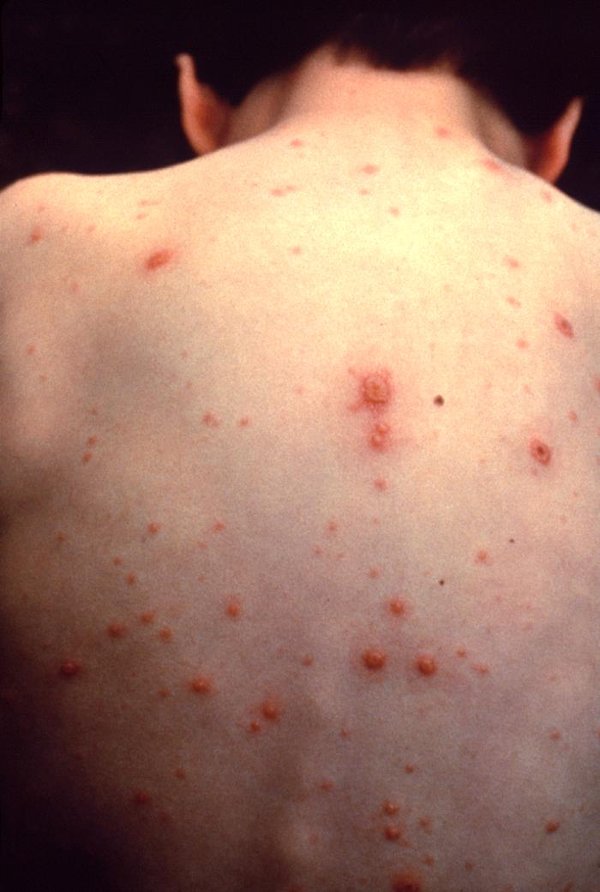
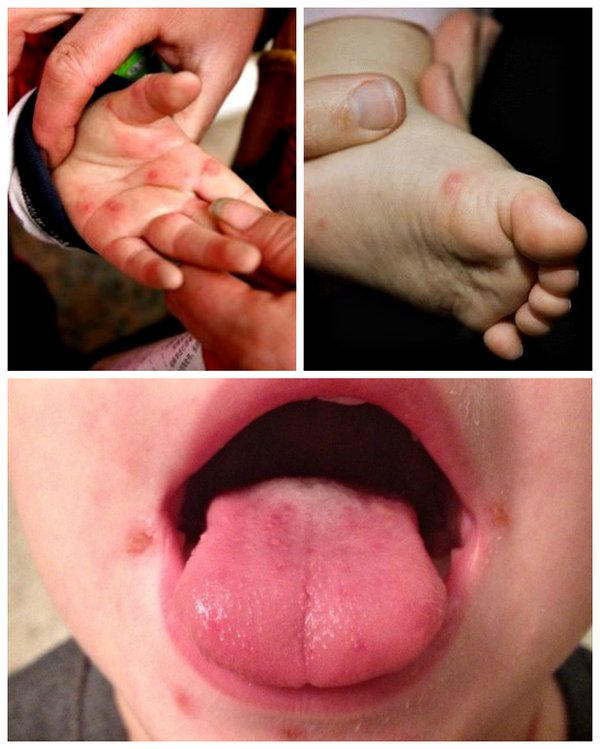
* Сыпь при вирусе Коксаки
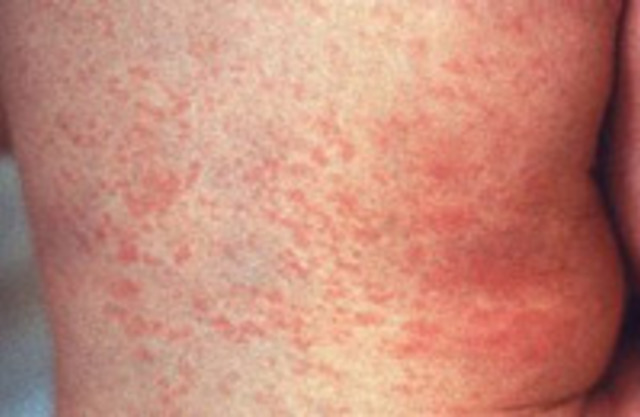
Краснуха. Хотя раньше в медицинских картах детей можно было встретить странный диагноз — коревая краснуха, на самом деле такой инфекции нет: краснуха и корь — это отдельные инфекционные болезни. Розовая мелкая сыпь при краснухе появляется в первый день заболевания, и обычно на лице. Очень быстро распространяется по всему телу. Высыпания не сливаются, в отличие от кори. Болезнь в основном протекает легко с незначительными симптомами: увеличиваются шейные лимфоузлы, иногда возникает боль во время движения глазами. Сыпь исчезает спустя два-четыре дня после появления.
* Так выглядят высыпания при краснухе
Скарлатина. Сыпь напоминает крошечные красные точки. Появившись в области подмышек, на шее и груди, в паху, они быстро распространяются по всему телу. На ощупь шершавые и напоминают наждачную бумагу. Могут зудеть. На лице заметно выделяется бледный носогубной треугольник, лишенный высыпаний. По мере того, как сыпь исчезает, кожа начинает шелушиться, особенно в области паха и на руках.
* Характерная сыпь при скарлатине
Медики не устают предостерегать родителей: пока врач не определил, по какой причине появились высыпания, лучше их ничем не смазывать, не прикладывать примочки. Это может исказить типичную картину проявления болезни и усложнить диагностику. Ведь, помимо названных заболеваний, сыпь может быть проявлением герпес-вирусной инфекции, инфекционного мононуклеоза, аденовирусной инфекции, аллергической реакции и многих других нарушений.
Описание
Краснуха – распространенная вирусная инфекция, которая до 1881 года считалась легкой формой кори. Чаще всего ей болеют дети.
Вирус краснухи нестоек во внешней среде. Механизм его передачи в основном воздушно-капельный. Если есть вирус в крови беременной, то плод может заразиться от матери этим заболеванием. Поэтому существует две формы этого заболевания – врождённая и приобретённая. Здесь мы будем говорить в основном о приобретённой краснухе.
Инкубационный период краснухи (время от момента заражения до появления первых симптомов) составляет от 16 до 23 дней. Больной с приобретённой формой считается заразным за пять-семь дней до появления высыпаний и спустя семь дней после исчезновения сыпи. У детей с врожденной краснухой вирус выделяется до двух лет с капельками слизи из дыхательных путей, мочой, калом. Заразны также больные, у которых отсутствуют характерные для заболевания высыпания.
После заболевания вырабатывается стойкий пожизненный иммунитет.
| Статистика
В России каждая пятая женщина (в Москве — каждая третья) не обладает достаточным иммунитетом к краснухе. Отмечается устойчивый рост заболеваемости среди взрослых. Как следствие, в России от 15% до 35% всех врожденных уродств обусловлено именно краснухой. |
| Интересно!
Необычное решение проблемы вакцинации женщин детородного возраста нашли во Франции. Им просто отказывают в регистрации брака, если нет справки о прививке против краснухи либо записи в медицинской карте о перенесенной инфекции. | По-настоящему опасна краснуха для плода в первый триместр беременности. Кроме большой вероятности выкидыша (из-за поражения сосудов плаценты), существует опасность развития у ребенка тяжелых пороков. В последнее время врачи обратили особое внимание на краснуху именно у беременных женщин из-за того, что сейчас подрастает поколение будущих матерей, не посещавших ясли. Эти женщины, скорее всего, не переболели многими детскими инфекциями, а значит, не имеют к ним естественного иммунитета. |
Профилактика
В настоящее время для прививок против краснухи используют следующие вакцины: краснушная вакцина (Meruvax 2; Rudivax), паротитно-краснушная вакцина (Biavax 2), паротитно-коревая-краснушная (MMR и Приорикс).
Острые реакции на краснушную прививку встречаются редко. Это может быть кратковременное повышение температуры до невысоких цифр, покраснение места введения, реже наблюдают увеличение лимфоузлов.
Есть несколько противопоказаний к проведению краснушной вакцины: наличие тяжелой аллергической реакции на белок куриного яйца, беременность, иммунодефицит, острое заболевание на момент вакцинации.

Краснуха — высокозаразное острое инфекционное заболевание, вызываемое вирусом краснухи.
Наиболее часто болеют непривитые дети 2-9 лет. Особенна опасна краснуха в первые 3 месяца беременности — при этом нередко развиваются тяжелые врожденные пороки развития ребенка, возможна внутриутробная гибель плода. В целом, у взрослых людей краснуха протекает тяжелее, чем у детей.
Источником инфекции является человек с клинически выраженной или стертой формой краснухи. Пути передачи — воздушно-капельный (при разговоре с больным, поцелуях) и вертикальный (от матери к плоду). Возможен также контактный путь заражения — через детские игрушки. Больной становится заразным за 1 неделю до появления сыпи и продолжает выделять вирус в течение 5-7 дней после появления высыпаний. Ребёнок с врождённой краснухой выделяет возбудитель более длительное время (до 21-20 месяцев).
Что происходит?
Инкубационный период заболевания длится от 11 до 24 дней (чаще 16-20).
Вирус краснухи проникает в организм через слизистые оболочки дыхательных путей и разносится кровью по всему организму, вызывая увеличение лимфатических узлов, в особенности тех, что расположены на затылке и задней стороне шеи. Иногда возникает незначительный насморк и сухой кашель, чувство першения в горле, слезотечение. Наиболее тяжело краснуха протекает у взрослых: характерно повышение температуры тела (до 38-39°С ), головная боль, боли в мышцах, снижение аппетита.
В первый день болезни у 75-90% больных возникает характерная сыпь на коже, причем высыпания чаще наблюдаются у детей. Элементы сыпи представляют собой круглые или овальные розово-красные мелкие пятна. Чаще сыпь вначале возникает на лице и шее, за ушами и на волосистой части головы, а затем в течение суток она появляется на туловище и конечностях. Особенно типично расположение сыпи на спине, ягодицах, внешней поверхности рук и передней поверхности ног. На подошвах и ладонях сыпь отсутствует. Иногда одновременно мелкие единычные высыпания появляются на слизистой оболочке рта. Сыпь держится два-три дня.
У детей краснуха обычно протекает легко.
Осложнения краснухи
Осложнения крайне редки и встречаются у детей с иммунодефицитом. К ним относятся: пневмонии, отиты, артриты, ангины, тромбоцитопеническая пурпура. Очень редко (в основном у взрослых) возникают поражения головного мозга — энцефалиты и менингоэнцефалиты. Краснуха у беременных не представляет серьезной опасности для будущей матери, но значительно увеличивает риск пороков развития плода.
Диагностика и лечение
Диагноз краснухи, как правило, ставится, если у ребёнка был контакт с больным краснухой, он не привит, отмечается характерная кожная сыпь, увеличение лимфатических узлов, другие симптомы.
Диагноз подтверждается с помощью анализа крови из вены на противовирусные антитела, который проводится на 1-3-й день болезни и спустя 7-10 дней. О краснухе свидетельствует увеличение антител в 4 раза и более.
Лечение обычно проводится в домашних условиях. В период высыпаний ребенку необходим постельный режим. Специальное лечение не назначают, иногда применяют симптоматические средства (лекарства, устраняющие симптомы заболевания).
При появлении осложнений необходима срочная госпитализация.
Прогноз заболевания в большинстве случаев благоприятный. Повторное заражение краснухой невозможно.
Профилактика
Для предотвращения распространения инфекции заболевших краснухой изолируют в течение 5 дней с момента появления сыпи. В отношении общавшихся с ними лиц никаких ограничительных мероприятий не предусмотрено, карантин на группы детских учреждений не накладывают. Важно предотвратить контакт больного ребёнка с беременными женщинами.
Вакцинация от краснухи входит в календарь прививок. В России наиболее часто применяется тривакцина корь-краснуха-паротит. Вакцину вводят подкожно или внутримышечно в 12 -15 месяцев и повторно в 6 лет. Специфический иммунитет развивается через 15-20 дней почти у 100% привитых и сохраняется более 20 лет.

В настоящее время краснуха, по сравнению с другими детскими инфекционными болезнями, встречается достаточно редко. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира, в том числе и в России.
У непривитых здоровых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями, однако, заболевание краснухой крайне опасно для беременных женщин, ее выявление в первом триместре является медицинским показанием к прерыванию беременности.
До появления прививок последствия эпидемии краснухи были катастрофическими: в 1964–1965 гг. в США, когда в 23 штатах заболело 12,5 млн. чел. Было зарегистрировано 11 000 смертей плода или выкидышей, рождено 20 000 детей с врождёнными аномалиями. Аналогичная ситуация с увеличением числа детей с синдромом врожденной краснухи (СВК) наблюдалась во Франции, где в 1982 г. у 121 беременной женщины, переболевшей краснухой, родилось 32 (26%) ребенка с СВК. Неудивительно, что такая ситуация легла в основу исследований по предупреждению краснухи, результатом которых явилась разработка и создание краснушной вакцины. Внедрение вакцинопрофилактики привело к уменьшению распространённости краснухи и резкому сокращению случаев СВК.
В России в последние годы регистрируются единичные случаи заболевания краснухой, а в феврале 2019 года Всемирная организация здравоохранения (ВОЗ) документально подтвердила факт того, что в течение трех лет на территории РФ ни разу не была выявлена передача краснухи.
Данная ситуация оказалась возможной благодаря достаточно высокому уровню специфического коллективного иммунитета к краснухе у населения РФ, массово вакцинированного в 90-ые годы прошлого века, однако в связи с участившимся антипрививочным настроением ситуация может быстро измениться в худшую сторону.
Краснуха относится к высокозаразным вирусным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.

Болеют краснухой люди всех возрастов, реже — дети первого года жизни. В основном краснуха поражает детей дошкольного возраста.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
Как происходит заражение
Передача вируса осуществляется от инфицированного человека:
-воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
-контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
-трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма.
При внутриутробном заражении через плаценту краснуха является врожденной .
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Как проявляется краснуха?
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Некоторые дети могут жаловаться на недомогание, слабость, становятся капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение. Далее присоединяются болевые ощущения в мышцах и суставах, потеря аппетита, головная боль, усиление слабости, першение в горле, заложенность носа.

Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
-приступообразный сухой кашель;
-заложенность носа, вызванная отеком слизистой;
-температура тела повышается до 38°С и держится 2 дня.
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.

Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Краснуха у ребенка может протекать в двух основных формах:
-типичная (легкая, средняя, тяжелая);
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов.
Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Последствия для беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз.
ВАЖНО! При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
поражение слухового анализатора вплоть до полной потери слуха;
развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся ангина, пневмония, бронхит, менингит (воспаление мозговых оболочек), лимфаденит (воспаление лимфатических узлов), энцефалит (воспаление мозга).
Проблема диагностики краснухи состоит в том, что ее нетрудно принять за ОРЗ, энтеровирусную инфекцию, корь или аллергическую реакцию. Кроме того, в некоторых случаях у беременных краснуха протекает почти бессимптомно, без наличия у больного сыпи.
ВАЖНО! Для подтверждения диагноза краснухи выполняют иммуноферментный анализ на содержание в крови антител к вирусу.
Данное исследование рекомендуется проводить в следующих случаях:
- при планировании беременности. Если анализ не выявит наличие антител (то есть иммунитета к краснухе), потребуется сделать прививку. И если беременность наступит спустя 2–3 месяца после вакцинации, никаких проблем не будет.
- при возникновении симптомов этого заболевания.
- при увеличении лимфоузлов — иногда этот симптом является единственным проявлением краснухи.
-если вы контактировали с носителем инфекции.
ВНИМАНИЕ! УВАЖАЕМЫЕ ПОСЕТИТЕЛИ!
Клинико-диагностическая лаборатория ФБУН КНИИЭМ Роспотребнадзора предлагает Вам услугу по обследованию крови на наличие антител (Ig G) к вирусу краснухи методом иммуноферментный анализа (ИФА). Данный метод считается более точным и чувствительным методом диагностики.
Как подготовиться к исследованию?
Биоматериалом для проведения анализа на краснуху является кровь. Ее сдают утром натощак (перед сдачей анализа можно пить воду). Как минимум за сутки до исследования следует отказаться от алкоголя, жирной пищи, сауны и других процедур, повышающих температуру тела, а также физических нагрузок.
Вакцинация – единственный способ противостоять заболеванию!
Специфического лечения краснухи не существует! Единственной эффективной мерой профилактики заболевания краснухой является профилактическая иммунизация.
Согласно Национальному календарю профилактических прививок вакцинация против краснухи проводится:
- детям в возрасте 12 месяцев с ревакцинацией в 6-летнем возрасте;
- детям от 6 до 17 лет, не болевшим и привитым однократно против краснухи;
- двукратно девушкам и женщинам от 18 до 25 лет, не болевшим и не привитым ранее.
Читайте также:
- Удалить папиллому лаком для ногтей
- Коты с лишаями сонник
- Проблемы ребенка при кори
- Кому помог экзодерил от лишая
- К чему снятся бельевые вши на одежде
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции