Лечение красного плоского лишая преднизолоном

Кортикостероидные препараты системного и локального действия занимают ведущее место при лечении многих дерматозов. Широко применяются они и в стоматологической практике [2], особенно при лечении эрозивно-язвенной формы красного плоского лишая слизистой оболочки рта (КПЛ СОР) [1, 3], которая имеет высокий риск онкогенной трансформации (от 1,1 до 7 % случаев) [4], сопровождается значительной болезненностью и торпидностью течения, полиморфизмом клинических проявлений и малой эффективностью лечения. Кортикостероиды обладают противовоспалительным, иммунодепрессивным, гипосенсибилизирующим действием и, таким образом, оказывают разносторонний эффект на иммунопатологические процессы при осложненных формах КПЛ. Наряду с благоприятным терапевтическим действием для глюкокортикостероидов характерны тяжелейшие побочные эффекты, связанные с их влиянием на все виды обмена веществ – белковый, углеводный, жировой и водно-электролитный. В связи с этим препаратом выбора является дипроспан – сильнейший и наиболее безопасный кортикостероид, позволяющий достичь эффекта при небольшом числе инъекций.
Дипроспан обладает высокой глюкокортикостероидной активностью, но, в отличие от своих предшественников (гидрокортизона, преднизолона, кеналога), имеет ряд преимуществ: незначительное минералокортикостероидное действие;
– быстрое и вместе с тем пролонгированное мощное противовоспалительное и
– не вызывает местных мелкокристаллических реакций;
– не оказывает местнодистрофического действия на ткани;
– назначается как однократно, так и повторно (при наличии показаний).
Дипроспан – глюкокортикостероидный препарат, состоит из 2 частей, одна из которых (бетаметазона динатрия фосфат) оказывает немедленное, а вторая (бетаметазона дипропионат) – пролонгированное действие. Препарат выпускается в ампулах по 1 мл, которые содержат 2 мг первого и 5 мг второго вещества.
Бетаметазона динатрия фосфат – легкорастворимый компонент, который быстро всасывается в ткани и обеспечивает быстрый эффект. У бетаметазона дипропроната более медленная абсорбция, благодаря чему создается пролонгированное действие (до 3 недель).
Согласно исследованиям, проведенным фирмой-изготовителем, сравнительный противовоспалительный эффект глюкокортикостероидов (в пересчете на преднизолон) при применении гидрокортизона составляет 0,25, метилпреднизолона и триамцинолона – 1,25, бетаметазона – 6,25. В то же время бетаметазон более безопасен, чем другие глюкокортикостероиды. Индекс безопасности (доза, вызывающая кушингоид/эффективная противовоспалительная доза) для бетаметазона составляет 2,6, для гидрокортизона – 1,3, для метилпреднизолона и триамцинолона – 1,6.
Имеются сведения о применении дипроспана в виде инъекций под элементы поражения слизистой оболочки [1], применяемом в случаях тяжелого упорного течения КПЛ. Авторы указывают на сокращение сроков разрешения и эпителизации эрозивно-язвенных элементов, достижении терапевтической эффективности у 68,0–75,0 % пациентов. Однако осложнением данного метода нередко является грубое рубцевание слизистой в месте инъекций. Ограничения локального инъекционного введения кортикостероидов связано также с его болезненностью.
Целью работы явилась оценка эффективности использования дипроспана при лечении пациентов с эрозивно-язвенной формой КПЛ.
Эффективность применения дипроспана была изучена у 15 больных КПЛ СОР (средний возраст 52 года), которые составили 1-ю группу: получали внутримышечно по 1 мл дипроспана 1 раз в месяц (рис. 1). 11 пациентов (средний возраст 52 года) с эрозивно-язвенной формой составили контрольную группу. Во всех случаях лечение было комплексным и включало санацию полости рта, рациональное протезирование (замена некачественных и изготовленных из разнородных металлов ортопедических конструкций). С целью обследования и лечения сопутствующей патологии больных направляли к соответствующим специалистам, чаще всего, это терапевты, гастроэнтерологи, кардиологи, эндокринологи или клинические иммунологи.
Общая терапия для всех пациентов включала в себя назначение внутрь седативных средств – атаракса по 0,25 мг 1 раз в день, комплекса витаминов: витрум или супрадин – по 1 таблетке в день в течение 1 месяца, иммуномодулирующего препарата ликопид 10 мг 1 раз в день в течение 10 дней, антигистаминного препарата цетрин – по 1 таблетке ежедневно в течение 14 дней.
Местная терапия включала при необходимости – обезболивание СОР 5 % анестезиновой эмульсией, антисептическую обработку 0,2 % раствором хлоргексидина, аппликации ферментов (трипсина), смазывание пораженных участков холисал-гелью. Затем в обеих группах использовали аппликации кератопластического средства – солкосерил адгезивной пасты.
Эффективность проводимой терапии оценивали в динамике на 7, 14, 21-й дни лечения, а также через 1,5 и 2,5 месяца после лечения по следующим параметрам:
А. Уменьшение или исчезновение субъективных ощущений в полости рта (болевой синдром, жжение) по визуально-аналоговой шкале боли (VAS). Для этого при каждом посещении больным предлагалось оценить в баллах наличие спонтанной и возникающей при приеме пищи боли в СОР в диапазоне от 0 (нет боли) до 4 (сильные боли) [5].
Б. Сокращение размеров или исчезновение очагов поражения по клинической оценке для измерения очагов поражения [6].
0 – нет поражения, 1 – наличие белых папул без воспаления, 2 – папулы с гиперемией на СОР, 3 – гиперкератоз с эрозивными участками менее чем 1 см, 4 – гиперкератоз с эрозивной площадью более 1 см, 5 – гиперкератоз с эрозивной площадью более 1 см и язвенным поражением.
Результаты данных обработаны стандартными методами вариационной статистики, с использованием программных пакетов статистической обработки Statistica 6.0 for Windows. Оценку достоверности различий (р) между группами определяли с помощью критерия Стьюдента (t).
Результаты исследования и их обсуждение
Через 7–10 дней после первой инъекции прекращалось появление новых элементов, за несколько дней до этого исчезала боль, на 21-й день лечения значение симптома боли у всех больных в основной группе оставалось низким и составило 1,12 ± 0,57 баллов, что в 2,1 раза меньше, чем в группе сравнения, где VAS составила 2,34 ± 0,54 балла, где у 59 % больных до конца лечения сохранялись жжение, чувство стянутости, иногда боль при приеме пищи.
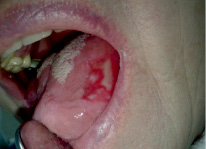
Рис. 1. Пациентка Ш. Эрозивно-язвенная форма КПЛ, до лечения
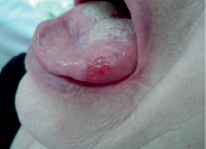
Рис. 2. Пациентка Ш., после лечения
На 14-й день лечения отмечали достоверное уменьшение площади эрозий у всех пациентов основной группы, а в группе сравнения те же изменения наблюдались только у 4 пациентов, что в 3,8 раза меньше, чем в основной группе (р

Красный плоский лишай - хронический зудящий дерматоз мультифакторной природы, характеризующийся моноформными папулезными высыпаниями на коже. По некоторым данным, частота поражений слизистой оболочки полости рта варьирует от 60 до 80 % [1, 2, 7, 11].
Выделяют нейрогенную, вирусную, бактериальную, аутоиммунную теории этого заболевания. Токсико-аллергическая теория имеет значение при развитии изолированного плоского лишая слизистой оболочки полости рта (СОПР). Хронические общесоматические заболевания ослабляют защитные свойства организма, а также резистентность слизистой оболочки к травме, что ведет к возникновению плоского лишая. Неврогенная теория плоского лишая подтверждается тем, что первые вспышки заболевания у многих пациентов обнаруживались после какого-либо нервного потрясения или после хронического нервного перенапряжения, послужившего провоцирующим фактором. На основании анамнеза и клинического обследования больных красным плоским лишаем выясняется, что большинство из них страдает теми или иными расстройствами нервной системы (неврастения, вегетоневрозы и т.д.) [8, 9, 11].
Отмечена зависимость течения красного плоского лишая от наличия различных заболеваний желудочно-кишечного тракта, печени, поджелудочной железы [2, 3, 12].
В развитии красного плоского лишая значение имеет наследственная предрасположенность. Описаны случаи, когда КПЛ был констатирован в нескольких поколениях, наследственный анамнез отмечается примерно у 0,6 % из всего количества больных [1, 10].
На возникновение КПЛ СОПР влияют ятрогенные факторы: острые края зубов, плохо подогнанные съемные пластинчатые протезы, нависающие пломбы, а также протезы из разнородных металлов. Наличие в полости рта протезов из разных металлов изменяют микроэлементный состав слюны. В ней появляются примеси разнородных металлов, что способствует возникновению гальванических токов и оказывает ингибирующее действие на ряд ферментов [2, 10].
Красный плоский лишай в некоторых случаях может представлять собой общую аллергическую реакцию на некоторые медикаментозные и химические раздражители [3, 6, 8]. Это так называемые лихеноидные реакции.
Клинически красный плоский лишай характеризуется появлением узелков, сопровождающихся зудом. Преобладают папулы полигональной формы, круглые и овальные. Величина элементов - 1-2 мм в диаметре, поверхность плоская, с круто обрывающимися краями. Цвет высыпаний синюшно-красный. На месте регресса высыпаний остаются пигментные пятна желтоватого или коричневатого цвета. При слиянии высыпаний образуются бляшки (стека Уикхема).
Поражения чаще локализуются на слизистой щек в заднем отделе и ретромолярном пространстве, далее язык (латеральная и дорзальная поверхности, реже нижняя), губы, десна и слизистая оболочка альвеолярного края и твердого неба.
Своеобразную клиническую картину представляет красный плоский лишай на красной кайме губ. У большинства пациентов на ней видны отдельные папулы небольших размеров с полигональным основанием. Отдельные папулы соединяются между собой кератотическими мостиками. Ороговение придает папулам беловато-синеватый оттенок [6, 9].
Течение плоского лишая хроническое, торпидное, однако возможны и периоды обострений.
Выделяют шесть основных клинических форм красного плоского лишая слизистой оболочки полости рта и красной каймы губ: типичную, гиперкератотическую, экссудативно-гиперемическую, эрозивно-язвенную, буллезную, атипичную. Крайне редко встречается пигментная форма [1, 10].
При типичной и гиперкератотической формах течение бессимптомное, отмечается шероховатость слизистой оболочки. Экссудативно-гиперемическая и атипичная формы всегда сопровождаются жжением и чувствительностью. Болезненность отмечается при буллезной, эрозивно-язвенной и инфильтративной формах.
Диагностика красного плоского лишая не вызывает трудностей, если высыпания имеются и на коже, и на слизистой оболочке полости рта. Симптом Кебнера: на месте механического раздражения появляются новые высыпания. Гистологическая картина при данной патологии следующая: эпителий кератинизирован, в сосочковом слое определяется диффузный лимфоцитарный инфильтрат, базальная мембрана отечна.
Лечение красного плоского лишая должно быть комплексным и индивидуальным, с привлечением специалистов других профилей. Перед проведением любой терапии проводится тщательная санация полости рта. При общем лечении всех форм плоского лишая больным, страдающим ангионевротическими реакциями, рекомендуется седативная терапия.
Цель исследования: повышение эффективности комплексного лечения красного плоского лишая за счет использования разработанной мази.
Пациенты были разделены на 2 группы по 12 человек, в зависимости от проводимого местного лечения. Первую группу составляли пациенты с диагнозом: красный плоский лишай (типичная форма). Во второй: красный плоский лишай (гиперкератотическая форма). Больные предъявляли жалобы на болезненность, чувствительность, шероховатость слизистой оболочки полости рта. У всех пациентов отмечались высыпания на коже: синюшно-красные папулы в диаметре от 0,1 до 1 см.
Местное лечение, проводимое у пациентов I группы, было традиционное и заключалось в назначении 5 % раствора анестезина на персиковом масле, масла шиповника и инъекций раствора преднизолона по 0,5 мл под каждое образование на слизистой оболочке один раз в три дня.
Оценку процессов заживления проводили путем измерения размера папул, исключения появления новых высыпаний и уменьшение болезненности и чувствительности слизистой оболочки полости рта.
Результаты и обсуждение. Контроль процессов эпителизации папул проводили на 7-е, 14-е и на 21-е сутки. Было отмечено, что эффект проводимого местного лечения в первой группе был значительно ниже, чем во второй группе. Основным недостатком местного лечения первой группы являлось то, что применяемые средства легко смывались слюной и пищей, поэтому противовоспалительное и ангиопротекторное действие не имело стойкого терапевтического эффекта, ускорения заживления папул на слизистой оболочке не происходило.
На 7-е сутки на слизистой оболочке полости рта у всех пациентов первой группы сохранялся характерный сетчатый рисунок, отмечалась эпителизация 12,6 % образований. На 14-е сутки наблюдалась эпителизация 18,6 % папул, на 21-е сутки - 37,8 %. Окончательное заживление высыпаний к концу второго месяца наблюдения отмечено лишь у 3 больных (25 %), у 4 больных данной группы (33,3 %) полная эпителизация папул слизистой оболочки полости рта наступила в сроки от 2 до 3 месяцев после начала лечения.
Во второй группе процессы эпителизации проходили быстрее, чем в первой, в том числе и за счет хорошей адгезии мази к влажной слизистой оболочке полости рта.
Наблюдение за пациентами второй группы на 7-е сутки показало, что у всех пациентов наступила эпителизация 40,9 % папул, на 14-е отмечено заживление 53,5 % образований и на 21-е сутки - 70,2 % папул. У 1 пациента (8,3 %) на фоне старых появились новые папулы. У 6 пациентов (50 %) этой группы полное заживление папул слизистой оболочки отмечено к концу второго месяца лечения. Аллергических реакций и осложнений при проведении лечения не отмечалось.
Практические рекомендации:
- санация полости рта;
- профессиональная гигиена полости рта;
- устранение очагов хронической инфекции (деструктивные формы периодонтита, пародонтита);
- определение уровня глюкозы.
- витаминотерапия: витамин А по 1 таблетке после еду в течение 1 месяца;
Местное лечение: применение ранозаживляющей мази до и после еды.
Необходимо помнить, что эрозивно-язвенная и гиперкератотическая формы красного плоского лишая являются факультативным предраком!
Клинический пример
Пациентка М., 47 лет, амб.карта № 2577
Жалобы: слабая боль и жжение при приеме пищи, сухость во рту.
Объективно: на красной кайме губ характерный сетчатый рисунок беловато-синюшного цвета. На десне белые и красные папулы, также выраженная сетка, которая распространяется от переходной складки по всей слизистой оболочке нижней губы.
Проведена дифференцированная диагностика со сходными по клинической картине заболеваниями. Исключены: плоская лейкоплакия, вторичный сифилис, красная волчанка. Для дифференциации одного вида кератоза от другого применялось люминесцентное свечение. В лучах Вуда высыпания при красном плоском лишае светятся бледно-голубым цветом.
Диагноз: красный плоский лишай слизистой оболочки полости рта, типичная форма.
Лечение. Пациентке проведена санация полости рта. Удалены зубные отложения: наддесневые и поддесневые. Лечение кариеса и его осложнений. Устранены ятрогенные факторы: удалены нависающие края пломб.
Местное лечение: применение разработанной мази 2-3 раза в день. Уже на 14-е сутки отмечено заживление более половины образований на слизистой оболочке полости рта и губ, новых папул не отмечено. На 21-е сутки - отмечено полное заживление и эпителизация изменений слизистой оболочки.
Выводы. Таким образом, полученные данные показали, что местное лечение, проведенное в первой группе, оказалось не достаточно эффективным, по сравнению со второй. Кроме того, у пациентов первой группы после инъекций под папулы наблюдались осложнения в виде рубцов. Применение поликомпонентной мази (вторая группа) позволило сократить заживление папулезных высыпаний и предотвратить развитие осложнений.
Рецензенты:

Красный плоский лишай (КПЛ) – хроническое заболевание кожи и слизистых оболочек, этиология которого до настоящего времени остается неясной. Изолированное поражение слизистой оболочки полости рта (СОПР) КПЛ по данным различных авторов колеблется от 13,5 до 77%, а клиническая картина имеет существенные отличия от проявления его на коже. Поиск причины возникновения КПЛ вызывает затруднения, т.к. практически всегда заболевание возникает на фоне соматической патологии (заболевания желудочно-кишечного тракта, печени, сахарный диабет) [1, 5, 9]. Местные факторы в полости рта (гальваноз, кандидоз, несанированная полость рта) могут быть, как причиной КПЛ, так и отягощать течение уже возникшего заболевания. В связи с неясной этиологией и особенностями проявления КПЛ в полости рта, многообразием предлагаемых лекарственных препаратов необходим серьезный подход к выбору и назначению того или иного препарата с учетом индивидуальных особенностей пациента [2].
Из этого вытекает актуальность выбора показаний к назначению лекарственных препаратов с учетом различных форм КПЛ и сопутствующей соматической патологии.
Цель данного исследования: оценить эффективность предлагаемых схем лечения КПЛ.
· выяснить процент обращений по поводу КПЛ;
· выяснить наличие соматической патологии;
· оценить состояние полости рта;
· провести сравнительный анализ эффективности лечения КПЛ.
Материалы и методы исследования
За период времени 2010 – 2013 годы нами проконсультировано 682 пациента с заболеваниями слизистой оболочки полости рта. КПЛ диагностирован у 74 больных, что составляет 10,8%. Явления гальванизма отмечены у 97 пациентов (14,2%). Возраст пациентов колебался от 50 до 85 лет. Значительно чаще КПЛ диагностирован у женщин – 65, у мужчин – 9 (рис. 1,2).
Всем пациентам проводилось тщательное обследование. Уточнялись жалобы и анамнез заболевания, собирались сведения о сопутствующих заболеваниях, объективное обследование включало осмотр полости рта (зубов, зубных рядов, прикуса, слизистой полости рта). Проводилась оценка полноценности зубных протезов и пломб, определялись микротоки (ЭДС) в полости рта с помощью мультиметра (MASTECHMY-65). При необходимости пациентам проводились лабораторные методы исследования – клинический анализ кров, биохимический анализ крови на содержание глюкозы, исследование ЖКТ.
После постановки диагноза всем пациентам назначалось адекватное лечение в зависимости от состояния соматического и стоматологического статуса.
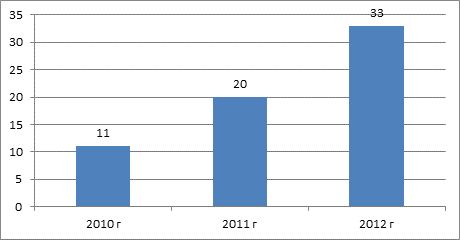
Рис. 1. Частота обращений по поводу красного плоского лишая
и их обсуждение
У всех больных без исключения обнаружена та или иная соматическая патология: гастрит, гепатит, панкреатит, гипертоническая болезнь, сахарный диабет. Синдром Гриншпана диагностирован у 6 больных. Всего у трех больных выявлены проявления КПЛ на коже рук, волосистой части головы, ногтях. Достаточно часто отмечено неблагополучие в полости рта: заболевания пародонта, зубные отложения, кариес зубов, явления гальваноза. Наиболее упорное течение, плохо поддающееся лечению, отмечено у больных с эрозивно-язвенной формой КПЛ, синдромом Гриншпана, на фоне гальванизма.[4] Лечение пациентов с типичной формой КПЛ и экссудативно-гиперемической, как правило, не вызывает трудностей. Эрозивно-язвенная форма КПЛ трудно поддается лечению, требует более длительного времени и часто рецидивирует.
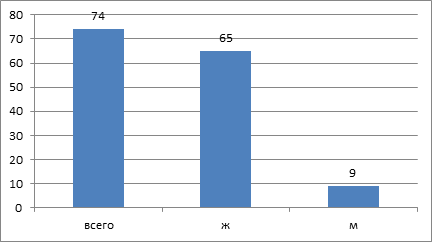
Рис. 2. Частота обращений по поводу красного плоского лишая в зависимости от пола
При составлении плана лечения типичной формы КПЛ учитывалось, что заболевание имеет аутоиммунную природу с нарушением локальных иммунных механизмов, всегда присутствует психоэмоциональный фактор, гистологически – эпителий кератинизирован, в сосочковом слое – диффузный лимфоцитарный инфильтрат, отечность базальной мембраны [6,8,10]. Местное лечение проводилось по общепринятой схеме: санация полости рта; обезболивающие средства – холисал, камистад; эпителизирующие – аевит, тыквеол, масло шиповника, солкосерил. Хороший эффект для ускорения эпителизации, уменьшения сухости и жжения во рту дает назначения ротовых ванночек с льняным маслом, маслом расторопши. Выбор нами данного метода обуславливается их антиоксидантными и улучшающими микроциркуляцию эффектами, а также отсутствием запаха, вкуса, цвета (в отличие от аекола). Масло расторопши оказывает ранозаживляющее, противоязвенное, обезболивающее, органопротекторное, противорадиационное и общеукрепляющее действие. В связи с этим, мы рекомендовали нашим пациентам применение внутрь по 10 капсул 3 раза в день во время еды в течение месяца (при отсутствии противопоказаний).
При назначении антигистаминных препаратов предпочтение отдавали следующим: кларитин, зиртек, эриус в связи с отсутствием седативного и снотворного эффекта.
Для снятия психоэмоционального напряжения назначали Ново-Пассит по 1 таблетке 3 раза в день, глицин по 1 таблетке сублингвально 2 раза в сутки, экстракт пустырника или валерианы по 1 таблетке 2 раза в день. Транквилизаторы и антидепрессанты при необходимости назначал невропатолог.
Среди большого арсенала поливитаминных комплексов отдавали предпочтение "Алфавит" в связи с тем обстоятельством, что в нем учитывается принцип совместимости отдельных витаминов и указанием процента суточной дозы. Особо необходимые витамины при лечении КПЛ (витамины А, В, никотиновая кислота) в данном комплексе присутствуют и составляют 100% суточной дозировки.
Из современных иммуномодулирующих препаратов наибольший интерес вызывает ликопид в связи с непродолжительностью применения – сублингвально по 1 таблетке (1 мг) в течение 7 – 14 дней. Основанием для выбора данного иммунокорректора является широкая фармакологическая активность (иммунорегулирующая, противовоспалительная и стимулирующая процессы регенерации), а также удобством в применении (курс лечения 7 – 14 дней, мягкое действие, таблетированная форма препарата). Назначение имудона не давало ощутимых результатов. Возможно это связано с нерегулярным выполнением рекомендаций (6 – 8 таблеток в течение 20 дней).
В результате комплексного лечения больных КПЛ улучшалось общее самочувствие, уменьшались неприятные ощущения, исчезали участки гиперкератоза или значительно уменьшались. Как правило, этого комплекса было достаточно для получения хорошего эффекта. Однако, в некоторых случаях приходилось назначать дополнительно другие препараты. В связи с тем, что одной из причин возникновения КПЛ может быть грибковая флора [1,3] при недостаточной эффективности проводимого лечения мы назначали гризеофульвин (во время еды по 1 таблетке 0,125 4 раза в день в течение 2 – 4 недель). Гризеофульвин оказывает фунгистатическое действие на разные виды дерматофитов и считается одним из основных средств при лечении больных дерматомикозами. Следует помнить, что применение препарата противопоказано при болезнях кроветворения, печени, почек, злокачественных новообразованиях, беременности. Уже на второй – третий день после приема препарата наступало улучшение, к концу первого курса лечения исчезали очаги гиперкератоза. Таким образом, можно рекомендовать назначение гризеофульвина при отсутствии выраженного эффекта терапии КПЛ по общепринятым схемам. Назначение других препаратов (делагил, плаквенил, глюкокортикоиды) при лечении типичной формы КПЛ, как правило, не требовалось.
Лечение экссудативно-гиперемической и эрозивно-язвенной формы КПЛ вызывает определенные трудности. В план лечения таких пациентов включали дополнительные методы и средства, как для местного, так и для общего лечения. С целью исключения инфицирования назначали 0,01% раствор мирамистина для полоскания полости рта. Эрозированные поверхности обрабатывали ферментами (трипсин, химотрипсин), с последующей аппликацией кератопластических препаратов или инъекцией под очаг поражения. Очень хороший эффект дают инъекции 1% раствора никотиновой кислоты, хонсурида. Никотиновая кислота, участвуя в окислительно-восстановительных процессах, способствует заживлению ран и язв, оказывает сосудорасширяющее действие, способствует общему оздоровлению. Хонсурид (действующее вещество – хондроитинсерная кислота) – является высокомолекулярным мукополисахаридом, участвует в построении основного вещества соединительной ткани, тем самым способствуя ускорению эпителизации эрозий и язв.
В план общего лечения пациентов с эрозивно-язвенной формой КПЛ включали дополнительно плаквенил, преднизолон. Плаквенил оказывает тормозящее действие на синтез нуклеиновых кислот, на активность некоторых ферментов, на иммунологические процессы [2]. По типу действия сходен с делагилом, хингамином, однако, основным преимуществом его является лучшая переносимость. Плаквенил назначали по 1 таблетке 2 раза в день в течение 2 недель. Как показали наши наблюдения, препарат хорошо переносился, достаточно эффективен, за данный период полностью исчезали симптомы воспаления, наступала эпителизация эрозий. Добавление преднизолона в дозе 10 – 20 мг в течение 10 дней значительно улучшало эффект лечения. Преднизолон активно действует на углеводный и белковый обмены, оказывает противовоспалительное, десенсибилизирующее, антиаллергическое действие. В большинстве случаев за этот период времени эрозивно-язвенная форма КПЛ трансформировалась в экссудативно-гиперемическую, а далее в типичную. При назначении преднизолона следует помнить о побочных эффектах препарата, возможных противопоказаниях, следить за картиной крови, артериальным давлением, содержанием глюкозы в крови и состоянием психики. Если процесс излечения затягивался, мы назначали гризеофульвин, что улучшало эффект лечения (рис. 3,4).
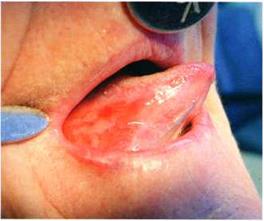
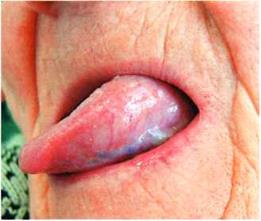
Рис.3. Состояние слизистой языка до (а) и после лечения (б)
Следует отметить, что в случае возникновения КПЛ на фоне гальваноза, рано или поздно наступает рецидив заболевания, если не устранить причину. Нами отмечены также рецидивы заболевания в случае возникновения стрессовых ситуаций, обострения общесоматической патологии, погрешностей в питании.
Другие формы КПЛ – буллезная, гиперкератотическая и атипичная встречаются крайне редко и нами за период наблюдения не выявлены.
Проведенное исследование показывает, что в последние годы отмечается тенденция к увеличению пациентов с КПЛ (10,8%), особенно на фоне гальваноза (14,2%).
Полученные результаты подтверждают тот факт, что КПЛ не существует изолированно, а протекает на фоне соматической патологии, что следует учитывать при составлении плана лечения пациентов с КПЛ. В связи с чем, необходим индивидуальный подход в выборе схемы лечения КПЛ с учетом фармакологического действия препарата, побочных эффектов, ответной реакции организма на назначаемое лечение.
Предлагаемое изобретение относится к медицине, в частности к дерматовенерологии, и может быть использовано для сочетанного медикаментозного и физиотерапевтического лечения красного плоского лишая (КПЛ).
На сегодняшний день КПЛ остается актуальной проблемой, связанной с постоянной частотой его выявления, отсутствием единой патогенетической концепции, а также наличием тяжело протекающих форм и хроническим течением, часто резистентным к проводимой терапии [1, 2].
Основной способ лечения КПЛ включает глюкокортикостероидные препараты (преднизолон 20-30 мг в сутки перорально в течение 1-2 месяцев с последующей постепенной отменой; топические глюкокортикостероиды в виде аппликаций 2 раза в сутки на очаги поражения в течение 4-8 недель), антималярийные препараты (гидроксихлорохин 200 мг перорально 2 раза в сутки в течение 5 дней, затем перерыв 2 дня, курсы лечения повторяют в течение 1-2 месяцев), антигистаминные препараты 1 поколения, которые используют как перорально, так и в инъекционных формах (мебгидролин 100 мг перорально 2-3 раза в сутки в течение 7-10 дней), могут назначать нейролептик с целью уменьшения зуда, обладающий H1-блокирующей активностью (гидроксизин 25-100 мг в сутки перорально в течение 28 дней), а также физиотерапевтические методы (узкополосная средневолновая фототерапия, ПУВА-терапия) [Кубанова А.А. Клинические рекомендации. Дерматовенерология. 2015]. Способ применения и режим дозирования вышеуказанных препаратов подбирают индивидуально каждому больному, в зависимости от формы, локализации, стадии и тяжести течения заболевания
Недостатки: недостаточная эффективность медикаментозных способов лечения, возникновение рецидивов ввиду прекращения проводимого лечения, рост атипичных форм, сокращение периода ремиссии, развитие резистентности к традиционной терапии.
Недостатки: наличие способа лечения, предложенного для комплексной терапии больных КПЛ только с изолированным поражением слизистых оболочек полости рта. Не предусмотрена возможность эффективного лечения кожных форм КПЛ.
Ближайшим аналогом является способ лечения КПЛ, включающий ПУВА-терапию с наружным применением фотосенсибилизаторов. ПУВА-ванны проводят курсом 7-10 дней с увеличением каждой последующей дозы облучения на 25-30% от минимальной фототоксической дозы, причем на фоне ПУВА-ванн параллельно внутривенно вводят 5 инъекций препарата Панавир в терапевтической дозе 200 мкг через день.
Недостатки: наличие множества противопоказаний к проведению данной процедуры, частые побочные эффекты (фототоксические реакции, диспепсические явления, фотостарение, рак кожи).
Задачи: улучшение результатов лечения больных КПЛ, сокращение сроков лечения больных, как следствие - сокращение курсов системной и местной кортикостероидной терапии; достижение более длительной ремиссии; устранение косметических дефектов; улучшение качества жизни пациентов.
Патогенетически оправданным в лечении КПЛ следует считать применение способов терапии, направленных на коррекцию психосоматических нарушений.
Одними из основных показаний к применению данной процедуры являются: стрессорные состояния, депрессии, тревожность, снижение работоспособности, синдром хронической усталости, диффузные зудящие дерматозы. Эффекты ТЭС-терапии нормализуют воздействие на систему гипофиз-гонады-надпочечники, при этом эффективно устраняется кожный зуд, развивается антистрессовый эффект, происходит стимуляция заживления экскориаций и профилактика гнойничковых осложнений.
С другой стороны, системный прием медикаментозного препарата аминофенилмасляной кислоты обладает транквилизирующими свойствами, устраняет психоэмоциональную напряженность, тревогу, страх и улучшает сон. Уменьшаются проявления астении и вазовегетативных симптомов, таких как раздражительность, эмоциональная лабильность.
- улучшение энергетического статуса клеток мозга. Ноотропные препараты, активируя аденилатциклазу, увеличивают синтез цАМФ, усиливают оборот АТФ, увеличивают активность ферментов дыхательной цепи, повышают гликолитические процессы, утилизацию глюкозы;
- активация пластических процессов в ЦНС. Ноотропы увеличивают синтез РНК, белков, фосфолипидов клеточных мембран, что обеспечивает образование информационных макромолекул, интенсификацию обмена фосфатидилхолина и фосфатидилэтанол амина;
- активация важнейших нейромедиаторных процессов, играющих роль в обучении и памяти. Ноотропы стимулируют ГАМК-ергические, глутамат-, холин-, дофамин-, серотонин- и адренергические влияния, что приводит к повышению когнитивных функций мозга, процессов обучения и памяти.
Фенэтиламин влияет на настроение и эмоции, увеличивает ментальную сосредоточенность. Это связано с повышением концентрации дофамина и норадреналина в межсинаптических пространствах. Доказано, что некоторые виды депрессий связаны с недостатком эндогенных фенэтиламинов.
Обследование и лечение проведено на 42 пациентах (17 мужчин и 25 женщин) в возрасте 40,0±10,08 года с типичной формой красного плоского лишая. Длительность заболевания составляла 5,7±2,0 месяца. Методом адаптивной рандомизации из этих пациентов было сформировано три группы.
В первой группе (контрольная) 17 пациентам проводили традиционное лечение, включающее преднизолон в средней суточной дозировке (ССД) 30 мг, гидроксихлорохин в ССД 400 мг, мебгидролин в ССД 200 мг, гидроксизин ССД 25 мг; наружно: бетаметазон крем.
Наряду с этим в первой, во второй и в третьей группе проводили биохимическое исследование плазмы крови для оценки уровня β-эндорфина на 1 сутки и в динамике на 8 и 12 сутки пребывания в стационаре.
Исходные средние площади очагов поражения и локализация элементов в первой, во второй и в третьей группе были различными. В 1 группе (контрольной) на протяжении всего лечения - 14 дней существенных изменений в динамике за период наблюдения не отмечено - угасание яркости островоспалительной реакции, уплощение папул к концу периода наблюдения произошло на 14,1%. Во 2 группе (сравнения) изменения в динамике (угасание яркости островоспалительной реакции, уплощение папул) незначительно превышали показатели контрольной группы и составили 14,8%. В то время как в 3 группе (основной) существенная положительная динамика наблюдалась с 9-10 суток и к концу периода наблюдения показатель составил 71,1%.
Учитывая динамику кожного патологического процесса у наблюдаемых пациентов к концу курса проводимой терапии на 15 день в 1 группе (контрольной), только у 7% больных глюкокортикостеройдная терапия была прекращена, у 43% - была снижена до поддерживающей дозы - 5 мг, у остальных 50% среднесуточная дозировка преднизолона оставалась прежней и составляла 30 мг. Во 2 группе (сравнения) к концу курса лечения у 11% больных глюкокортикостеройдная терапия была прекращена, у 42% - была снижена до поддерживающей дозы - 5 мг, у остальных 47% среднесуточная дозировка преднизолона была сохранена в дозировке 20 мг с последующей постепенной отменой. В 3 группе (основной) по окончании лечения глюкокортикостеройдная терапия была отменена у 73% пациентов, у 24% снижена до 5 мг с последующей отменой через 2 недели, у 3% была продолжена в дозировке 10 мг с последующей постепенной отменой.
Кроме того, у пациентов путем иммуноферментного анализа производили оценку динамики содержания β-эндорфина в плазме крови. У пациентов, получающих стандартное лечение КПЛ, уровень β-эндорфина при поступлении был 3,51±1,15 пг/мл, что было достоверно (p≤0,05) низким по отношению к контролю (7,2 пг/мл). На 8 сутки стандартной терапии уровень β-эндорфина достоверно (p≤0,05) снизился в 1,9 раза и составил 1,85±0,37 пг/мд. На 12 сутки уровень β-эндорфина составлял 1,78±0,32 пг/мл, что было еще ниже в 2,0 раза по отношению к его содержанию перед началом лечения. Это свидетельствует об угнетении опиоидэргического звена стресс-лимитирующей системы (СЛС).
В 1 сутки у пациентов 2 группы содержание β-эндорфина в сыворотке крови было 3,68±1,21 пг/мл, что сопоставимо с его уровнем у пациентов 1 группы в 1 сутки. На 8 сутки стандартной терапии уровень β-эндорфина достоверно (p≤0,05) снизился в 1,7 раза и составил 2,15±0,96 пг/мл. На 12 сутки уровень β-эндорфина составлял 1,98±0,47 пг/мл, что было еще ниже в 1,85 раза по отношению его содержания на 1 сутки. Это также указывает на угнетение СЛС.
В 1 сутки у пациентов 3 группы содержание β-эндорфина в сыворотке крови было 3,21±1,10 пг/мл, что сопоставимо с его уровнем у пациентов 1 и 2 группы в 1 сутки. Но на 8 сутки после применения ТЭС-терапии уровень β-эндорфина достоверно (p≤0,05) возрос в 1,74 раза по сравнению с 1 сутками и составил 5,59±1,041 пг/мл. Однако это было достоверно (p≤0,05) ниже в 1,3 раза по отношению к нормальному значению (7,2 пг/мл). На 12 сутки уровень β-эндорфина незначительно снизился и составлял 5,52±1,039 пг/мл, что практически сопоставимо (1,71) с показателями на 8 сутки. Таким образом, ТЭС-терапия препятствует падению содержания β-эндорфина и удерживает близко к нормальному уровню. Более того, при последующем контрольном осмотре пациентов трех групп через 3 месяца было выявлено, что у пациентов контрольной группы рецидивы имели место в 67% случаев, в группе сравнения в 62% случаев, а в основной - только в 20% случаев. Кроме того, в основной группе отмечен хороший косметический эффект.
Через 9-10 дней элементы уплостились, на месте бывших очагов визуализировались вторичные гиперпигментированные пятна. Кортикостероидная терапия постепенно отменена, дозировку гидроксихлорохин снизили до 200 мг в сутки. Пациентка осмотрена через 4 месяца - рецидива нет. Косметический эффект хороший.
1. Лебедев В.П. Транскраниальная электростимуляция: новый подход (экспериментально-клиническое обоснование и аппаратура) // Транскраниальная электростимуляция: экспериментально-клинические исследования. 3-е изд. СПб., 2005. Т. 1. С. 22.
2. Корсунская И.М., Невозинская З.И., Захарова А.Б., Константинов Е.М., Андрюшкова Ю.А. Опыт терапии красного плоского лишая // Российский журнал кожных и венерических болезней. - 2008. - №1. - С. 44-46.
4. Бутов Ю.С., Васёнова В.Ю., Анисимова Т.В. Лихены // Клиническая дерматовенерология. - 2009. - Т. 2. - С. 184-205.
6. Zakrzewska J.M., Chan E.S., Thornhill М.Н. A systematic review of placebo- controlled randomized clinical trials of treatments used in oral lichen planus // Br. J. Dermatol. - 2005. - №153 (2). - P. 336-341.
7. Каде A.X., Байкова E.E., Лебедев В.П., Занин С.А., Туровая А.Ю. Влияние ТЭС-терапии на уровень β-эндорфина у пациентов с изолированной черепно-мозговой травмой средней и тяжелой степени тяжести // Современные проблемы науки и образования. - 2014. - №2.
Способ лечения красного плоского лишая (КПЛ), включающий прием пациентом преднизолона в средней суточной дозировке (ССД) 30 мг, гидроксихлорохина в ССД 400 мг, мебгидролина в ССД 200 мг, гидроксизина ССД 25 мг, наружно бетаметазон крем, отличающийся тем, что пациент дополнительно принимает препарат Ноофен в дозе 250-500 мг, трехкратно, после еды, причем первый прием препарата Ноофен назначают за 3 ч до однократного ежедневного сеанса ТЭС-терапии биполярным током в режиме 70 Гц, начиная с тока не менее 2.0 мА, в каждой последующей процедуре силу тока увеличивают на 0,2-0,4 мА, под контролем клинического эффекта и состояния пациента после каждой процедуры, время процедуры составляет 30-40 мин, курс 6-12 процедур.
Читайте также:


