Корь большая медицинская энциклопедия
КОРЬ — острая инфекционная болезнь, характеризующаяся повышением температуры, катаральными явлениями со стороны верхних дыхательных путей (кашель, насморк, охриплость голоса), воспалением слизистых оболочек глаз, полости рта и появлением на коже красной крупнопятнистой сыпи. Возбудитель кори — вирус. Мелкие капельки мокроты, слизи и слюны больного, содержащие вирус, при кашле, чиханье и разговоре попадают в воздух, легко разносятся по помещению, соседним комнатам и квартирам. Вирус через дыхательные пути проникает в организм здорового ребенка (воздушно-капельный путь передачи инфекции). Практически все люди восприимчивы к кори, у переболевших образуется стойкий пожизненный иммунитет. Заражение происходит даже при мимолетном контакте. Более половины случаев заболеваний приходится на детей до 5 лет. Дети до 3 месяцев корью обычно не болеют; им передается невосприимчивость к заболеванию от матери, переболевшей корью в детстве. Дети, родившиеся от матерей, не болевших корью, могут ею заболеть и в первые месяцы жизни.
Различают четыре периода болезни.
Первый — инкубационный (скрытый) — длится 6—18 дней; в течение этого времени вирус может находиться в организме человека, не вызывая никаких проявлений болезни.
Второй — продромальный период, наступающий после скрытого,— длится 3—4 дня. У ребенка повышается температура, появляются насморк, кашель, охриплость голоса, покраснение глаз, слезотечение. Постепенно эти явления усиливаются, возникают светобоязнь, одутловатость лица, лающий кашель и может развиться поражение гортани с проявлениями крупа. Для этого периода характерно появление нежных, мелких белых пятнышек, окруженных красным ободком, на слизистой оболочке щек против нижних коренных зубов (так наз. пятна Филатова-Коплика). Они появляются за 2—3 дня до сыпи и исчезают на 1—2-й день высыпания. Другой характерный признак — возникновение на слизистой оболочке мягкого и твердого неба пятнышек красного цвета, так наз. энантемы. Дети раздражительны, у них отмечаются ухудшение сна, аппетита; иногда учащается стул, испражнения становятся жидкими. У детей старшего возраста могут быть головная боль, рвота, носовые кровотечения, боли в животе.
Третий период (период высыпания) начинается новым подъемом температуры, ухудшением состояния. На 4—6-й день от начала заболевания появляется характерная красная крупнопятнистая сыпь. Она возникает сначала на лице — за ушами, на щеках и на лбу, а через несколько часов распространяется по всему лицу. Становясь все интенсивнее, сыпь покрывает туловище и конечности. Кожа влажная (за счет усиленного потоотделения), отмечается небольшой зуд. Этот период продолжается 3—4 дня.
Четвертый период (выздоровления): сыпь вначале на лице, а затем на туловище и конечностях угасает и превращается в пятна светло-коричневого цвета, которые держатся 7—10 дней. Кожа становится сухой; появляется отрубевидное шелушение. Температура постепенно снижается, улучшается общее состояние ребенка.
Течение кори может быть как легким, так и тяжелым. При тяжелом течении болезни возможны сильная головная боль, упорная рвота, носовые кровотечения, а в некоторых случаях бред и галлюцинации. Корь может осложняться воспалением легких, поражением гортани (круп), воспалением среднего уха (отит), расстройством деятельности желудочно-кишечного тракта, энцефалитом.
При первых признаках заболевания необходимо немедленно вызвать врача, который решает вопрос о госпитализации или лечении ребенка на дому. В лечении кори основное значение имеют общие меры гигиены, диета, уход. Больной должен находиться в хорошо проветриваемом помещении — необходимо обеспечить постоянный приток свежего воздуха и умеренную температуру (17—18°). В теплое время года больного ребенка полезно выносить на свежий воздух или держать у постоянно открытого окна. Затемнять комнату не рекомендуется, при светобоязни достаточно положить больного головой к источнику света. Необходим уход за кожей (обтирание, умывание), слизистой оболочкой рта (обильное питье, особенно после приема пищи, полоскание рта после еды) и глазами (промывать с помощью ваты, смоченной кипяченой водой или 2% раствором борной кислоты несколько раз в день). Медикаментозное лечение назначает врач.
Профилактика. При первых признаках заболевания ребенка изолируют от других детей на срок не менее 5 дней от начала появления сыпи. Как только поставлен диагноз кори, родители должны немедленно сообщить об этом в детское учреждение, которое посещает ребенок. Некоторые родители, считая корь почти неизбежным заболеванием, нередко спокойно относятся к возможному заражению ребенка. Между тем корь опасна и в первую очередь для детей в возрасте до 2 лет, а также для ослабленных детей других возрастов, поэтому их надо особенно оберегать от заболевания. Высокоэффективны противокоревые прививки, которые проводятся детям, не имеющим противопоказаний, в возрасте 15—18 месяцев.
С целью предупреждения заболевания детей, не привитых по каким-либо причинам (при наличии противопоказаний и т. д.), при контакте с больными корью применяют гамма-глобулин. При своевременном введении гамма-глобулина заболевание не развивается или протекает очень легко (так наз. митигированная корь).
I
острая инфекционная болезнь, сопровождающаяся интоксикацией, катаральным воспалением слизистых оболочек верхних дыхательных путей и глаз, пятнисто-папулезной сыпью.
Этиология. Возбудитель К. — вирус семейства Paramyxoviridae рода Morbillivinis. Вирус обладает гемагглютинирующей, гемолитической и симпластообразующей активностью; не стоек: при комнатной температуре он погибает через 3—4 ч, патогенные свойства теряет уже через несколько минут, быстро гибнет под действием солнечного света и Уф-лучей. Его можно выделить из крови и из носоглоточной слизи заболевшего в продромальном периоде и в первые дни высыпания.
Эпидемиология. К. — одна из самых распространенных инфекционных болезней на земном шаре. Она встречается повсеместно. Заболевания К. регистрируются круглый год, но наибольшее число их приходится на осенне-зимний и весенний периоды. Болеют люди любого возраста, чаще дети 4—5 лет. У детей первых 6 мес. жизни К. встречается редко. Дети, матери которых в прошлом перенесли К., до 3-месячного возраста, как правило, ею не болеют.
Источником возбудителя инфекции является только больной человек. Наибольшая заразительность отмечается в продромальном периоде и в первый день появления сыпи. С 5-го дня от начала высыпания больной не заразен. Распространение возбудителя инфекции происходит чаще воздушно-капельным путем. В закрытых помещениях вирус К. с током воздуха может распространяться в соседние комнаты и даже через коридоры, лестничные клетки и систему вентиляции — в другие квартиры. В редких случаях наблюдается передача вируса К. через третье лицо и вещи. Возможно внутриутробное инфицирование.
Восприимчивость к К. очень высокая. При контакте с больным К. заболевают практически все лица, не болевшие К. и не привитые против нее.
Патогенез и патологическая анатомия. Возбудитель К. проникает в организм через слизистые оболочки верхних дыхательных путей и глаз. Вирус попадает в подслизистую оболочку и лимфатические узлы, где и происходит его первичная репликация, затем он поступает в кровь. Возбудитель К. имеет тропизм к ц.н.с., дыхательной и пищеварительной системам. Большое значение в патогенезе К. играет способность возбудителя вызывать анергию, снижать общий и местный иммунитет. В результате снижается сопротивляемость организма, создаются благоприятные условия для воздействия патогенной и условно-патогенной микрофлоры; этому в значительной степени способствует и нарушение витаминного обмена (резкое снижение содержания витаминов С и А). У больных К. нередко развиваются различные интеркуррентные заболевания. Наслоением вторичной инфекции объясняется и возникновение большинства осложнений при кори.
Наибольшие морфологические изменения при К. отмечаются со стороны органов дыхания. Характерно воспаление слизистой оболочки верхних и нижних дыхательных путей с распространением процесса в глубину тканей. В альвеолах могут быть обнаружены гигантские клетки с ацидофильными включениями, что является специфической реакцией организма на возбудитель К. Типичные многоядерные гигантские клетки обнаруживаются также в ц.н.с., небных миндалинах, лимфатических узлах, червеобразном отростке слепой кишки.
Иммунитет после перенесенной К. стойкий, повторные заболевания редки.
Клиническая картина. Инкубационный период от 8 до 17 дней; у лиц, получивших с профилактической целью иммуноглобулин, он увеличивается до 21 дня. Различают типичную и атипичную К. При типичной К. выделяют 3 периода болезни: продромальный (катаральный), высыпания и пигментации. Начало продромального периода острое; температура тела повышается до 38,5—39,0°, появляются насморк, сухой навязчивый кашель, покраснение век, светобоязнь, иногда гнойное отделяемое из глаз. Больной становится вялым, капризным, плохо ест; у него нарушается сон. Часто вначале болезни бывает рвота; при высокой температуре тела могут быть кратковременные судороги и потеря сознания. Катаральные явления прогрессируют. Патогномоничным признаком для этого периода служит появление на слизистых оболочках щек и губ пятен Бельского — Филатова — Коплика — серовато-белых папул диаметром 0,5—1 мм, окруженных красным венчиком (рис. 1). Они обнаруживаются за 1—3 дня до высыпания на коже и исчезают, как правило, в первый день высыпания. На слизистой оболочке мягкого и твердого неба за 1—2 дня до высыпания возникает энантема (мелкие розовато-красные пятна). Иногда в продромальном периоде на коже наблюдается точечная или пятнистая необильная сыпь, исчезающая с появлением типичной коревой сыпи. Продромальный период продолжается 3—4 дня, иногда 5—7 дней.
Период высыпания начинается, как правило, на 4—5-й день болезни, он характеризуется новым более высоким подъемом температуры и появлением пятнисто-папулезной сыпи на фоне неизмененной кожи. Первые элементы сыпи возникают за ушами, на спинке носа в виде мелких розовых пятен, число и размер которых, как правило, быстро увеличивается. К концу первых суток сыпь покрывает лицо и шею и в виде отдельных элементов локализуется на груди и верхней части спины. На вторые сутки сыпь распространяется на туловище и проксимальную часть верхних конечностей, а на третьи сутки полностью покрывает верхние и нижние конечности. Внешний вид больного К. в период высыпания показан на рис 2 и 3. Сыпь может быть обильной, сливной или, наоборот, очень скудной в виде отдельных элементов; иногда она имеет геморрагический характер (рис. 4). В периоде высыпания нередко наблюдаются рудиментарные делириозные расстройства с устрашающими галлюцинациями (см. Делириозный синдром).
При неосложненном течении болезни на 3—4-й день после появления сыпи начинается период пигментации: температура тела нормализуется, состояние больного улучшается, катаральные явления постепенно исчезают, сыпь начинает тускнеть, приобретает коричневый цвет. Длительность периода пигментации 7—10 дней. Наряду с пигментацией появляется мелкое отрубевидное шелушение кожи. В периоде пигментации нередко развивается выраженная астения (см. Астенический синдром), сопровождающаяся неврологическими симптомами (снижением кожных рефлексов, мышечной гипотонией, тремором рук и головы), иногда бывают эпизодические судорожные припадки. Все эти явления носят преходящий характер. Астения может сохраняться в течение длительного времени после выздоровления.
По тяжести типичная К. может быть легкой, среднетяжелой и тяжелой. Тяжесть заболевания определяется выраженностью интоксикации, степенью поражения органов дыхания и характером сыпи. При легкой форме интоксикация слабо выражена или умеренная, общее состояние остается удовлетворительным, температура не поднимается выше 38,0—38,5°; катаральные явления со стороны верхних дыхательных путей слабо выражены; сыпь необильная, без тенденции к слиянию.
Среднетяжелая форма характеризуется значительно более выраженной интоксикацией (температура до 39,0° и выше, могут быть рвота, ночной бред); катаральные явления со стороны верхних дыхательных путей выражены значительно (сильный насморк, мучительный кашель), отмечается одутловатость лица; сыпь обильная, яркая, местами сливная.
Тяжелая форма сопровождается резко выраженной интоксикацией (температура до 40° и выше, судороги, потеря сознания, повторная рвота); поражением органов дыхания с развитием бронхита, перибронхита, ранней пневмонии; сыпь может приобретать синюшный оттенок. Тяжелая форма К. нередко наблюдается у взрослых.
К атипичной К. относят случаи заболевания со стертыми и аггравированными симптомами. При стертой К. основные симптомы заболевания выражены неотчетливо, некоторые из них не выявляются, возможно отсутствие продромального периода, укорочение периода высыпания, нарушение этапности высыпания. Стертая К. может наблюдаться, например, у детей, получавших до заболевания стероидные гормоны, у детей с тяжелой гипотрофией. Стертую К. у детей, получавших в инкубационном периоде иммуноглобулин, называют митигированной. Она протекает обычно при нормальной или слегка повышенной температуре тела, нередко при этом отсутствуют пятна Бельского — Филатова — Коплика. Сыпь бледная, мелкая, необильная (иногда имеется всего несколько элементов), этапность высыпания нарушена. Катаральные явления со стороны верхних дыхательных путей и конъюнктив выражены очень слабо или отсутствуют. Митигированная корь так же контагиозна, как и типичная.
Корь с аггравированными симптомами встречается крайне редко, при этом может быть чрезвычайно резко выражена интоксикация (гипертоксическая К.) или отмечаются множественные кровоизлияния в кожу и слизистые оболочки, гематурия, кровавый стул (геморрагическая К.).
Корь у лиц, привитых коревой вакциной, может протекать типично (если в крови отсутствуют антитела к вирусу К), или стерто (при наличии небольшого количества антител в крови).
Осложнения. Чаще встречаются ларингит, ларинготрахеобронхит, пневмония, несколько реже отит, стоматит, энтероколит. Редкими, но очень тяжелыми осложнениями являются энцефалит и менингит.
Энцефалит, как правило, развивается остро, в конце периода высыпания, при нормализации температуры тела. Внезапно температура вновь повышается, появляются вялость, сонливость, затем двигательное возбуждение, помрачение сознания вплоть до сопора и комы. У детей раннего возраста могут наблюдаться гиперкинезы, судорога, в дальнейшем параличи, нарушения зрения. Давление цереброспинальной жидкости умеренно повышено, отмечается плеоцитоз (до 100—400 клеток в 1 мкл). При тяжелом течении возможна гибель больного, однако в большинстве случаев исход вполне благоприятный.
Менингит при К. бывает гнойным, обусловлен чаще пневмококками, стрептококками, развивается в поздней стадии болезни.
Очень редко после перенесенной К. развивается подострый склерозирующий панэнцефалит, обусловленный персистенцией возбудителя К. в мозговой ткани, хотя при этом в крови и цереброспинальной жидкости больного может быть выявлен высокий титр антител к вирусу К., относящихся к классу иммуноглобулинов М. Заболевание проявляется нарастающим слабоумием, различными очаговыми неврологическими симптомами, повторяющимися судорогами, характеризуется прогрессирующим подострым или хроническим течением со смертельным исходом.
Диагноз и дифференциальный диагноз. Диагноз основывается на клинических признаках, эпидемиологических данных и не представляет затруднений в типичных случаях К., когда имеются пятна Бельского — Филатова — Коплика на слизистых оболочках щек и губ, характерных только для К., катаральное воспаление верхних дыхательных путей и конъюнктив с последующим этапным высыпанием пятнисто-папулезной сыпи на фоне неизмененной кожи. При исследовании крови в продромальном периоде выявляют умеренный лейкоцитоз, в периоде высыпания — лейкопению.
Дифференциальный диагноз в продромальном периоде К. проводят с острыми респираторными вирусными инфекциями (Острые респираторные вирусные инфекции), при которых слизистая оболочка щек и губ остается бледно-розовой, блестящей, пятна Бельского — Филатова — Коплика на ней отсутствуют.
В периоде высыпании К. дифференцируют с краснухой, энтеровирусными болезнями, с лекарственными и другими аллергическими сыпями. Краснуха отличается от К. отсутствием продромального периода (иногда он бывает очень кратковременным и слабовыраженным), одновременным появлением сыпи на разных участках тела. Сыпь при краснухе более мелкая, не имеет тенденции к слиянию: располагается преимущественно на разгибательных поверхностях конечностей, спине, ягодицах, на лице она менее обильна, чем при К.; исчезает без пигментации, через 2—3 дня. На слизистых оболочках рта может быть энантема. Характерно увеличение затылочных и латеральных шейных лимфатических узлов. Катаральные явления со стороны верхних дыхательных путей выражены слабо и кратковременны. Интоксикация у детей обычно отсутствует. Особенно трудно отличить от краснухи митигированную К., решающую роль в этом случае играют эпидемиологические данные и сведения о введении иммуноглобулина.
При энтеровирусных болезнях (Энтеровирусные болезни) сыпь часто появляется во время снижения или при нормализации температуры тела, катаральные явления со стороны верхних дыхательных путей выражены очень слабо или отсутствуют, часто наблюдаются склерит и герпетические высыпания на мягком небе, иногда увеличивается печень, возникают симптомы поражения нервной системы (головная боль, повторная рвота, менингеальные симптомы).
Аллергические сыпи появляются без предшествующего продромального периода, сыпь может быть пятнисто-папулезной, уртикарной или аннулярной, часто сопровождается зудом: лекарственная аллергия характеризуется появлением сыпи после приема лекарств (например, сульфаниламидов, антибиотиков).
В случаях затруднения в диагностике применяют серологическое исследование. Наиболее информативна реакция торможения гемагглютинации с коревым антигеном. Нарастание титра коревых антител в 4 и более раз в парных сыворотках крови, взятых с интервалом в 5—7 дней, является специфическим диагностическим тестом, подтверждающим диагноз кори.
Лечение проводят в основном в домашних условиях. Госпитализируют больных с тяжелым течением К., при осложнениях и в тех случаях, когда дома невозможно организовать соответствующий уход. Обязательно госпитализируют больных из закрытых учреждений. Госпитализация осуществляется в мельцеровские боксы или в 1—2-местные полубоксированные палаты. Необходимо следить, чтобы комната, в которой находится больной, содержалась в чистоте, систематически проветривалась и не затемнялась. Постельный режим рекомендуется соблюдать в течение всего лихорадочного периода и в первые 2—3 дня после снижения температуры тела. Диета во время лихорадочного периода молочно-растительная, при нормализации температуры питание должно быть полноценным, витаминизированным, соответствующим возрасту. Гигиенические ванны показаны в любом периоде заболевания. Несколько раз в день следует промывать глаза теплой кипяченой водой или 2% раствором гидрокарбоната натрия. При гнойном отделяемом в конъюнктивальные мешки закапывают 30% раствор сульфацил-натрия и масляный раствор витамина А (по 2 капли 3—4 раза в день).
Симптоматическую лекарственную терапию (дезинтоксикационную, жаропонижающую и др.) проводят в зависимости от выраженности отдельных симптомов. Антибиотики назначают при осложнениях, связанных с присоединением вторичной инфекции.
Специфических средств лечения коревого энцефалита не существует, в остром периоде болезни назначают Антигистаминные средства и глюкокортикоидные гормоны (см. Кортикостероидные гормоны), при повышении внутричерепного давления проводят дегидратационную терапию (Дегидратационная терапия).
При психомоторном возбуждении и других возможно осторожное применение психотропных препаратов, главным образом транквилизаторов (Транквилизаторы) и ноотропных средств (Ноотропные средства). В случае появления гиперкинезов, судорог назначают противосудорожные средства, в первую очередь фенобарбитал.
При сохраняющейся после перенесенной К. астении рекомендуется щадящий режим, детям школьного возраста следует уменьшить учебную нагрузку и освободить их от занятий физкультурой.
Прогноз при неосложненной К. благоприятный. Летальный исход может наступить при развитии осложнений в случае несвоевременного и неправильного лечения, особенно у детей первого года жизни.
Профилактика. Основной профилактической мерой является активная иммунизация живой коревой вакциной детей, не болевших корью (см. Иммунизация). Для предупреждения распространения К. большое значение имеют раннее выявление и изоляция больных. Сроки изоляции больных К., мероприятия в отношении лиц, общавшихся с больным (разобщение, экстренная вакцинация и др.) — см. Изоляция инфекционных больных (таблица). Дезинфекцию в очаге в связи с нестойкостью вируса не проводят.
Библиогр.: Быстрякова Л.В. Инфекционные экзантемы у детей, с. 78, М., 1982; Ковалев В.В. Психиатрия детского возраста, с. 265, М., 1979; Корь, под ред. В.Ф. Попова, М., 1985; Руководство по инфекционным болезням, под ред. С.Д. Носова, с. 169, М., 1980.
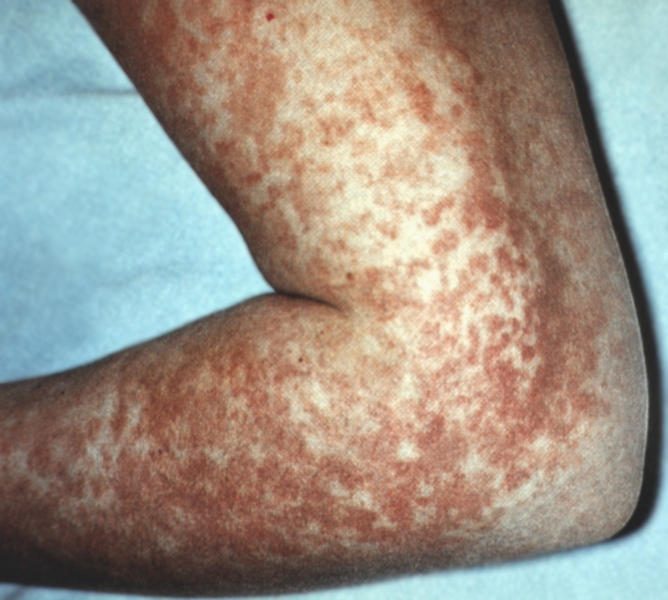
Рис. 4. Пятнисто-папулезная геморрагическая сыпь на плече и предплечье у больного корью (4-й день от начала высыпания).
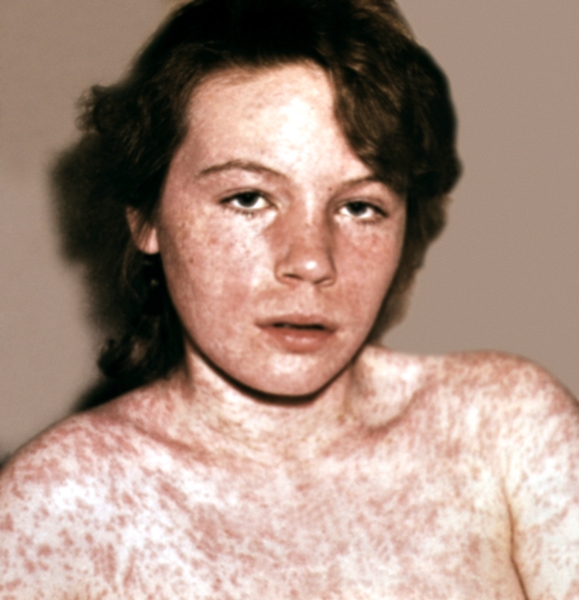
Рис. 3. Одутловатость лица, обильная пятнисто-папулезная сыпь на лице, шее, туловище, верхних конечностях у больной корью (3-й день высыпания).
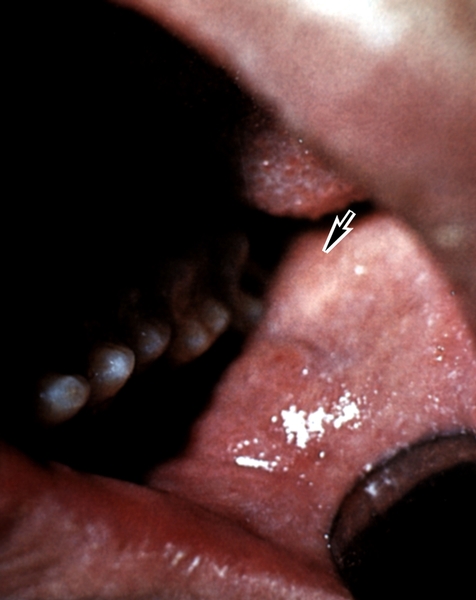
Рис. 1. Пятна Бельского — Филатова — Коплика у больного корью (продромальный период) на слизистой оболочке щеки (указано стрелкой; щека оттянута шпателем).
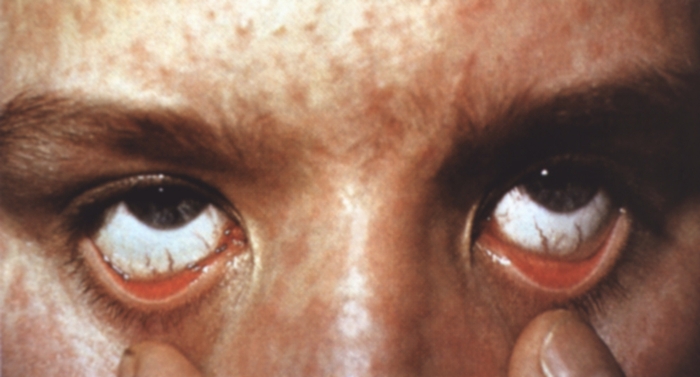
Рис. 2. Пятнисто-папулезная сыпь на лице, гиперемия конъюнктив, расширение сосудов склер у больного корью (1-й день высыпания).
II
острая инфекционная болезнь, преимущественно детского возраста, вызываемая вирусом кори рода морбилливирусов, передающаяся воздушно-капельным путем; характеризуется лихорадкой, головной болью, фотофобией, катаральным воспалением слизистых оболочек дыхательных путей и пятнисто-папулезной сыпью по всему телу.
Корь врождённая (m. congeniti) — К. у новорожденного, вызванная внутриутробным заражением от матери, заболевшей корью незадолго перед родами; протекает атипично.
Корь митигированная (m. mitigati; лат. mitigatus смягченный, ослабленный; син. К. ослабленная) — К. у детей, подвергавшихся серопрофилактике, характеризующаяся удлиненным инкубационным периодом, укороченным периодом катарального воспаления со слабо выраженными симптомами, скудной пятнистой сыпью, субфебрильной температурой тела.
Корь ослабленная — см. Корь митигированная.
Связанные словари









Корь — это острое инфекционное заболевание, характеризующееся воспалением слизистых оболочек дыхательных путей, глаз, пятнисто-папулезной сыпью, общей интоксикацией.
Этиология. Возбудитель кори — вирус, который развивается внутри живых клеток. Вне организма человека быстро теряет свои болезнетворные свойства и гибнет. Чувствителен к высыханию и действию солнечных лучей.
Эпидемиология. Корью болеет только человек, который является единственным источником инфекции. Больной корью заразен с первого дня болезни (возможно, и с последнего дня инкубационного периода) до 5-го дня (включительно) от момента высыпания. При наличии пневмонии заразительность больного удлиняется еще на 5 дней. Больной наиболее заразен в катаральном периоде. Инфекция передается воздушно-капельным путем. Через третье лицо, пищевые продукты, предметы корь не передается. В связи с быстрой гибелью вируса вне организма дезинфекции не требуется. Достаточно после изоляции больного хорошо проветрить помещение.
Особенно тяжело корь протекает у детей раннего возраста с плохим физическим развитием, страдающих малокровием, рахитом, экссудативным диатезом и др. заболеваниями.
Корью не болеют дети первых трех месяцев жизни. Однако новорожденный может заболеть корью, если мать корью не болела. В случае заболевания корью матери за несколько дней до родов ребенок может родиться больным корью или заболеть ею в первые дни после рождения. Восприимчивость к кори у детей 3—6 мес. невелика. С девятимесячного возраста восприимчивость к кори увеличивается. Наиболее высокая заболеваемость среди детей до 5 лет. После перенесенной кори остается пожизненная невосприимчивость (иммунитет).
Патогенез и патологическая анатомия. Входными воротами инфекции являются верхние дыхательные пути, откуда вирус проникает в кровь, где обнаруживается уже в инкубационном периоде. При попадании в организм вирус вызывает катаральное воспаление органов дыхания, пищеварительного тракта, кожи, влияет на центральную нервную систему. При кори наблюдаются глубокие функциональные нарушения в организме больного, провоцирующие скрытые заболевания, резко снижающие устойчивость к воздействию вторичной инфекции и способствующие тяжелому течению сопутствующих заболеваний. Специфические морфологические изменения, обусловленные действием вируса кори, заключаются в гигантоклеточном превращении мезенхимальных и эпителиальных клеток, развитии ранней гематогенной интерстициальной пневмонии. При возникновении осложнений воспалительный процесс может переходить на стенки трахеи, бронхов, перибронхиальную и легочную ткань.
Клиническая картина. В клиническом течении кори различают четыре периода: инкубационный, катаральный (продромальный), период высыпания, период угасания сыпи.
Инкубационный период при кори — до 21 дня, чаще 9—11 дней. В этом периоде заболевание может ничем не проявиться.
Катаральный период продолжается 3—4 дня. Повышается температура до 38—40°. Появляются насморк, сухой кашель, конъюнктивит, светобоязнь, слезотечение, симптом Вельского — Филатова — Коплика (рис. 6). Этот симптом выражается в возникновении на слизистой оболочке щек против коренных зубов, иногда на всей слизистой оболочке полости рта мелких белых пятнышек, похожих на манную крупу (частичное омертвение клеток слизистой оболочки полости рта). На мягком и частично на твердом нёбе появляются мелкие красные пятнышки (энантема; рис. 7), которые через 1—2 дня сливаются с общей краснотой зева. Иногда наблюдаются рвота и боли в животе, симулирующие аппендицит.
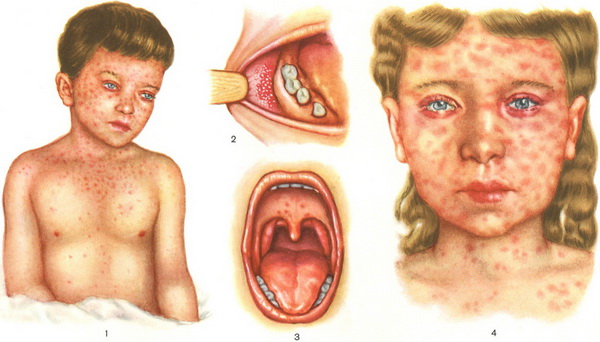
Рис. 1 и 4. Коревая сыпь. Рис. 2. Симптом Бельского — Филатова — Коплика при кори. Рис. 3. Энантема в продромальном периоде кори.
Период высыпания начинается к концу 4 суток с появления пятнисто-папулезной сыпи (рис. 1 и 4) вначале на лбу, за ушами, на носу, щеках, губах, подбородке. На 2-й день сыпь распространяется на туловище, на 3-й день — на конечности. Сыпь может быть сливная, крупная, неправильных очертаний, от розового до багрового цвета. Симптом Бельского — Филатова — Коплика исчезает ко 2-му дню высыпания.
В течение первых двух дней высыпания состояние больного тяжелое: высокая температура, лицо одутловатое, насморк, кашель, иногда гнойные выделения из глаз, у грудных детей отмечается жидкий стул. Через 4 дня сыпь бледнеет в той последовательности, в какой начиналось высыпание — сверху вниз (период угасания сыпи). На месте сыпи остаются темные пигментные пятна, которые держатся около одной недели, а у физически ослабленных детей до 3 недель.
На коже может быть отрубевидное шелушение. В конце периода высыпания температура снижается до нормы, состояние ребенка улучшается.
Митигированная (облегченная) корь развивается при введении ребенку в инкубационном периоде гамма-глобулина. При митигированной кори инкубационный период удлиняется до 21 дня. Наблюдается небольшой подъем температуры или она остается нормальной. Интоксикации, как правило, не бывает.
Продромальный период короткий. Катаральные явления слабо выражены, что обусловливает меньшую ее заразительность. Пятна Вельского — Филатова — Коплика часто отсутствуют. Сыпь в виде редко разбросанных нежных розовых папул. Пигментация держится не более 2 суток. После митигированной кори остается пожизненный иммунитет. Однако у грудных детей, перенесших митигированную корь, иммунитет недостаточно стоек.
Энцефалит наблюдается редко, отличается тяжелым течением, стойким поражением центральной нервной системы, нередко плохим прогнозом. Возникает чаще у детей старшего возраста.
Диагноз при типичном течении не представляет затруднений. Следует отличать пятна Вельского — Филатова — Коплика от мелких афт и элементов молочницы. Корь следует дифференцировать с аденовирусной и энтеровирусной инфекциями. При аденовирусной инфекции не наблюдается симптома Вельского — Филатова — Коплика и этапного высыпания сыпи. В отличие от кори, энтеровирусная инфекция (с кореподобной сыпью) поражает детей всех возрастов, в том числе и первых трех месяцев жизни, сыпь появляется при спаде температуры, держится 1—1,5 дня, не оставляет пигментации. При энтеровирусной инфекции отсутствуют катаральные явления, пятна Вельского — Филатова — Коплика, а также этапность высыпания сыпи. Корь со скарлатиноподобной сыпью в катаральном периоде необходимо дифференцировать от скарлатины.
Лечение. Особое значение имеет уход, а также хорошие санитарно-гигиенические условия (светлое, чистое, проветренное помещение, приток свежего воздуха). Уход за слизистыми оболочками рта, глаз, гигиенические ванны.
Детям грудного возраста дают грудное молоко, кислые молочные смеси — кефир, ацидофилин. Детям более старшего возраста рекомендуется полужидкая пища, обильное питье (чай, 5% раствор глюкозы, фруктовые соки), а также витамины А, С и группы В. При развитии осложнений показаны внутримышечно антибиотики (пенициллин, стрептомицин, мономицин) в общепринятых возрастных дозировках.
Профилактика. Изоляция больных обязательна. Контактным вводят внутримышечно гамма-глобулин из расчета 0,2 мл на 1 кг веса тела. Гамма-глобулин особенно эффективен в первые 5—6 дней инкубационного периода.
Дети, переболевшие корью, а также соприкасавшиеся с больными, могут быть допущены в детские учреждения через 17 дней (непривитые), а при проведении пассивной иммунизации гамма-глобулином — через 21 день.
Читайте также:


