Как защитить ребенка от кори до года
Мать и Дитя
Разделы
От кори ребенка нужно и можно уберечь
Сережа заболел на 12-й день, и еще не успела у него как следует высыпать коревая сыпь, как болезнь уже осложнилась тяжелым воспалением легких. Врач старался сделать все от него зависящее, но спасти ребенка не удалось. Остальные 12 детей, получивших прививку, чувствовали себя хорошо, 10 из них вообще не заболели, а 2 перенесли корь в очень легкой форме.
Корь вызывается фильтрующимся вирусом, который выделяется больным ребенком вместе с капельками слюны, слизи и мокроты при кашле, чиханье и разговоре. Вирус кори очень летуч, поэтому здоровый ребенок может заразиться от больного даже в том случае, если он не подходил к нему близко, а лишь находился с ним в одной комнате в течение нескольких минут или даже в соседней комнате, если двери были открыты. Больной особенно заразен в первые дни болезни и в период появления сыпи. Спустя 5 дней после высыпания он уже не опасен. Заразившиеся корью дети заболевают не сразу, а через 9 — 14 дней (получившие прививку — даже через 21 день), то есть по истечении инкубационного периода. Кашель, насморк, светобоязнь, повышение температуры, плохое самочувствие — вот первые признаки заболевания корью. При осмотре полости рта врач обнаруживает на внутренней стороне щек против коренных зубов маленькие белые пятнышки, по которым он ставит диагноз кори еще до появления сыпи. Высыпание начинается через 3 — 4 дня после начала болезни и продолжается 3 дня. Сыпь появляется сначала на лице, за ушами, затем распространяется на грудь и спину и постепенно покрывает все туловище и конечности. У маленьких детей, ослабленных другими заболеваниями, корь может сопровождаться осложнениями, самые опасные из них — воспаление легких и, довольно редко, воспаление мозга (энцефалит). Опасность кори, помимо осложнений, состоит еще и в том, что она сильно ослабляет организм ребенка, снижает его устойчивость к другим заболеваниям и вызывает обострение всевозможных хронических процессов, например туберкулеза. Большинство заболевших корью детей лечат в домашних условиях, Ребенок должен лежать в кровати спиной к окну, чтобы яркий свет не раздражал воспаленных глаз. Не следует завешивать в комнате окон, так как солнечный свет хорошо дезинфицирует воздух. Больного надо чаще поить, кормить небольшими порциями легкой, питательной и вкусно приготовленной пищи, не забывать и о фруктах. Ребенка следует ежедневно умывать, несколько раз в день мыть ему руки. Глаза необходимо ежедневно промывать раствором борной кислоты (чайная ложка на стакан воды), нос прочищать ватным фитильком, смоченным в вазелиновом масле. Лекарства (антибиотики) дают по назначению врача обычно лишь при осложнениях. В последние годы в связи с большими достижениями медицинской науки и наличием ряда лечебных средств дети, заболевшие корью, как правило, выздоравливают. Однако нужно уберечь детей от этого заболевания. Одним из способов профилактики кори является так называемая пассивная иммунизация, то есть введение в организм ребенка, имевшего контакт с больным гамма-глобулина или сыворотки, содержащих уже готовые антитела против вируса кори. После такой прививки дети или совсем не заболевают, или переносят корь в очень легкой форме. Однако больные этой облегченной (митигированной) корью являются заразными для других детей. Дети, имевшие контакт с больным корью, подлежат карантину в течение 21 дня (со дня общения с больным ребенком). Гамма-глобулин или сыворотку вводят детям в возрасте не ранее 3 месяцев, так как до этого времени в крови ребенка еще содержатся полученные от матери антитела против кори. Пассивная иммунизация — очень важный способ предупреждения кори. Однако наиболее радикальным в борьбе с этим заболеванием является активная иммунизация, то есть профилактические прививки здоровых детей. В настоящее время уже получена вакцина против кори, которая при однократном введении в организм ребенка создает иммунитет к этому заболеванию. Сейчас ведутся работы по усовершенствованию этой вакцины и в скором времени ее будут широко применять для прививок против кори. Есть все основания считать, что корь перестанет быть массовым заболеванием, подрывающим здоровье детей.

Корь является крайне заразной вирусной инфекцией, которой болеют только люди. Заболеть может как ребенок, так и взрослый.
Преимущественно корью болеют в детском возрасте, причем наибольшее число заболеваний приходится на возраст до 5 лет.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире.
Возбудитель инфекции – вирус, инфицирующий слизистую оболочку, а затем распространяющийся по организму. Вне организма вирус неустойчив. Крайне чувствителен к высушиванию.

Вирус интенсивно размножается в клетках слизистой оболочки дыхательных путей.
Восприимчивость к кори чрезвычайно высокая.
Единственный источник инфекции - больной человек, выделяющий вирус с капельками слюны во время чихания, кашля. Больной является заразным в продромальном периоде и до 3-5-го дня после начала высыпаний. Общая продолжительность заразного периода около 8 дней.
При осложнениях, которыми может сопровождаться болезнь, возможно удлинение заразного до 10-го дня от появления сыпи.
Реконвалесценты (выздоравливающие) не опасны для окружающих.
Предметы обихода и обстановки, пищевые продукты в распространении вируса кори из-за малой устойчивости вируса участия не принимают.
Вирус передается через плаценту от матери плоду во время беременности.
Инкубационный период кори в среднем продолжается около двух недель, колеблется в пределах 7-28 дней. Чаще - 8-11 дней.
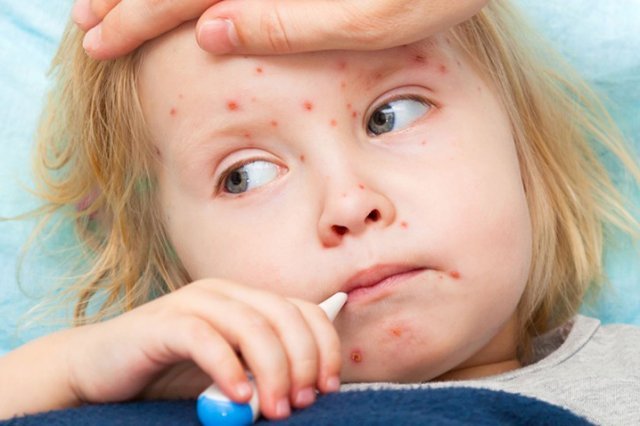
Первые признаки заболевания появляются на 8-12 день после заражения и характеризуются лихорадкой, недомоганием, насморком, кашлем, воспалением слизистой глаз. В это время на слизистой оболочке щек появляются белые пятна, окруженные каймой (пятна Филатова Коплика). На 13-14 день за ушами и на щеках появляются высыпания, которые распространяются на все лицо и шею. Сначала она появляется на теле, а затем—на руках и ногах. В период высыпания температура тела поднимается до 39 0 С, нарастают симптомы интоксикации, усиливается насморк, кашель, светобоязнь, ухудшается сон. В течение 3-4х дней сыпь исчезает в той же последовательности, как и появлялась.

Смертельные случаи после развития инфекции связаны с осложнениями кори. По оценкам Всемирной организации здравоохранения. Каждые 15 секунд в мире от коревого энцефалита погибает 1 ребенок, в год погибает более 2 миллионов детей.
Перенесенная корь оставляет пожизненный иммунитет. Число повторных случаев заболеваний не превышает 0,5 – 1%.
• Энцефалит (инфекция, приводящая к отеку головного мозга), происходит в 1 из 1000 случаев
• Менингиты, менингоэнцефалиты и полиневриты (в основном наблюдаются у взрослых)
• Инфекции дыхательных путей (пневмония)
• Корь может усугубить течение туберкулеза
• Тяжелая диарея (дегидратация)
Корь у беременных женщин ведет к потере плода.
Невакцинированные дети раннего возраста
Взрослые не прошедшие вакцинацию
Невакцинированные беременные женщины
Изоляция больного, находящегося в заразном периоде, обязательна. Госпитализация – избирательная.
Дезинфекция в очагах из-за малой устойчивости вируса вне организма не проводится.
Специфического лечения, направленного на вирус кори, на сегодняшний момент, нет, поэтому необходимо своевременно принять меры профилактики данного заболевания. Единственным безопасным и эффективным средством профилактики является вакцинация.

Плановая иммунизация детей проводится в возрасте 1 год и 6 лет. Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет. До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.).
Для специфической профилактики кори используют живую коревую вакцину для подкожного введения.
Если прививка не была проведена вовремя или если нет информации о прививках, то она проводится взрослым также в 2 этапа с разницей в 3 месяца. После двукратного введения вакцины иммунитет формируется в 95% случаев.
Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках против кори, а также лица, привитые против кори однократно - без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного.
Детям, не привитым против кори (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
В связи со слабой реактогенностью коревой вакцины, поствакцинальные осложнения возникают крайне редко.
Одним из вариантов течения заболевания после вакцинации является митигированная корь – незначительные высыпания без температурной реакции, без осложнений.
Сделайте прививку – это единственный способ защиты от кори.
Наверное, нет ни одного человека в столице Урала, который бы не слышал о непростой ситуации с заболеваемостью корью, сложившейся в городе. По данным Управления Роспотребнадзора по Свердловской области на 1 декабря 2016 года в Екатеринбурге зарегистрировано уже 64 случая подозрения на корь. Среди них 40 детей и 24 взрослых. Лабораторно подтверждено 48 случаев.
– На протяжении многих веков из-за высокой смертности, корь считалась одним из самых опасных заболеваний детского возраста. В России от кори умирал каждый четвертый ребенок, что дало повод называть это заболевание детской чумой. Профилактические мероприятия против кори в нашей стране стали проводить с 1916 года. После разработки коревой вакцины заболеваемость и смертельный исход удалось снизить в сотни раз. До начала массовой вакцинации заболеваемость корью была всеобщей, при этом летальность составляла около 1%. Однако и в наше время смертность от кори велика. По данным всемирной организации здравоохранения ежегодно во всем мире от кори умирают около 900 тысяч (!) детей.
Для этой инфекции характерно почти 100% восприимчивость – то есть если человек ранее корью не болевший будет контактировать с больным корью – вероятность самому заболеть чрезвычайно высока. Корью можно заболеть в любом возрасте, среди не привитых чаще болеют дети от одного до пяти лет. До года малыши болеют редко вследствие малого количества контактов и наличия пассивного иммунитета, полученного от матери во время беременности. Сохраняется такой иммунитет не больше одного года после рождения. Если мать не болела корью, то ребенок может заболеть и в первые месяцы жизни.
Вирус кори попадает в организм через слизистую оболочку глаз и дыхательных путей, питая особое пристрастие к клеткам дыхательной системы, кишечника и, что важно к клеткам центральной нервной системы. От момента заражения до первых симптомов заболевания проходит обычно 8-12 дней, в некоторых случаях этот период удлиняется до 28 дней. В начале заболевания появляются симптомы, похожие на простудные: нарастающие общие недомогания, вялость, головная боль, ребенок становится плаксивым, отказывается от еды. Типичен внешний вид заболевшего: одутловатое лицо, покрасневшие, слезящиеся глаза. Больного беспокоят насморк и сухой кашель. Температура повышается до 39-40 градусов и не снижается, несмотря на жаропонижающие мероприятия.
На первый-второй день заболевания на слизистой оболочке щек появляются мелкие белесоватые пятна (именно их обнаружение помогает педиатру диагностировать корь ещё до появления распространённой сыпи на теле ребёнка). А затем с четвертого-пятого дня болезни отмечается поэтапное распространение сыпи: сначала за ушами, на лице, шее, в течение следующих суток сыпь возникает на туловище и руках и на третий день появляется на ногах ребёнка. Сыпь представляет собой мелкие красные пятнышки, они могут сливаться в большие пятна, между которыми видна здоровая кожа. Во время распространения сыпи температура продолжает сохраняться повышенной, кашель усиливается. В первые дни заболевания у части детей развивается тяжелая коревая пневмония. В последующие 3-5 дней при благоприятном течении симптомы болезни уменьшаются, температура снижается.
Течение кори и интенсивность высыпаний у разных детей, в зависимости от индивидуальных особенностей иммунной системы, изменяются от легких форм до тяжелых, угрожающих жизни. Вирус кори значительно ослабляет иммунитет, и это, наряду с поражением слизистых оболочек дыхательных путей и пищеварительного тракта создает благоприятные условия для развития бактериальной инфекции. У ребенка могут развиться воспаления среднего уха (отит), гортани (ларингит), вплоть до развития отека (коревой круп), бактериальной пневмонии и др. У одного ребенка из 1000 – 2000 заболевших корь осложняется поражением головного мозга. Наиболее часто осложнения встречается у детей младше пяти лет.
Корь – не самая легкая из вирусных инфекций, поэтому каждый ответственный родитель обязан сделать все от него зависящее, чтобы ребенок не заболел. Единственным действенным способом защитить ребенка от кори, как и от многих других инфекционных заболеваний, является вакцинация. Основное место в профилактике кори отводится активной иммунизации, то есть введению в организм живых сильно ослабленных вирусов. Следует отметить, что вакцинный вирус настолько ослаблен, что не опасен ни для привитого, ни для его окружения. После прививки формируется несколько более слабый иммунитет, чем если бы ребенок заболел естественным путем, однако его достаточно, чтобы надежно на всю жизнь защитить вашего ребенка от этой болезни. Приблизительно у 10% детей с 6 по 20 день после прививки могут отмечаться слабые реакции в виде повышения температуры, а иногда появление конъюнктивита и не обильной сыпи. Эти симптомы сохраняются два-три дня, после чего все благополучно проходит – другими словами, ребенок переносит очень легкую форму кори. Важен факт, что при возникновении любых признаков кори после прививки, ребнок абсолютно (!) не заразен и может совершенно спокойно посещать детский коллектив.
Плановую вакцинацию против кори проводят дважды: первую в возрасте 12-15 месяцев, а вторую – в 6 лет, перед школой. Использование второй дозы вакцины позволяет защитить тех детей, которые не были вакцинированы ранее, а также тех, кто не выработал достаточно устойчивый иммунитет после первого введения. В любом случае интервал между вакцинацией и ревакцинацией должен быть не менее четырех лет. Для справки: вакцинация против кори в странах с высокой заболеваемостью проводится в возрасте девяти и даже шести месяцев с целью защиты грудных детей, у которых заболевание протекает особенно тяжело. Если ваш не привитый ребёнок, которому больше полугода вступил в контакт с больным корью, то защитить его можно, введя ему живую коревую вакцину в течение ближайших двух-трех дней. Для самых маленьких детей (от трех до шести месяцев и старше, если есть противопоказания для введении живой коревой вакцины) в качестве экстренной профилактики используется иммуноглобулин человека нормальный (препарат, содержащий защитные антитела, полученные из сыворотки переболевших корью или доноров). Такая иммунизация является пассивной, введенные извне антитела циркулируют в крови ребенка не дольше двух-трех месяцев, после чего можно проводить и активную иммунизацию. По срокам вакцинация против кори совпадает с вакцинацией против краснухи и эпидемического паротита. Совпадение во времени трех прививок не должно вас смущать: иммунная система детей с самого раннего возраста с успехом отражает коллективные атаки куда большего количества микроорганизмов. Вероятность возникновения побочных реакций при суммировании этих вакцин не увеличивается.
С 2007 года в городе Москве была прервана циркуляция местного вируса кори и последующие 3 года случаи заболевания корью носили завозной характер.
Однако в 2011 году в Европе и России ситуация резко изменилась. В 38 европейских странах отмечено более 31 000 случаев заболевания корью. Первые случаи заболевания были завезены в Москву из Великобритании, Германии, Италии, Франции, Финляндии, Украины, Узбекистана, Индии, Малайзии, Китая. В Москве за последние три года отмечается отчётливая тенденция к росту заболеваемости корью: в 2011 г. - 139 больных, 2012 г. - 403, 2013 г. - 505, из них 332 заболевших - взрослые, 173 ребенка. В январе 2014 г. уже зарегистрировано 75 случаев заболевания корью, из них 49 взрослых и 26 детей. В структуре заболевших корью явно преобладает взрослое население.
На сегодняшний день вновь возникла угроза формирования городского штамма вируса кори. Основной причиной осложнения эпидемической ситуации в городе является наличие незащищенного населения против этой инфекции. Распространение кори связано с заражением и заболеванием непривитых детей и взрослых. Также уязвимыми остаются дети первого года жизни, родившиеся от непривитых матерей. К группе риска по заболеваемости корью относятся организованные коллективы и лица, проживающие в общежитиях.
Корь - очень заразное заболевание с воздушно-капельным путем передачи. Индекс контагиозности приближается к 100%. Источником возбудителя инфекции является больной человек при появлении первых признаков заболевания. Вирус легко передается от человека к человеку при кашле.
Как известно, корь протекает циклически с последовательной сменой трех периодов: продромального (катарального), высыпания и периода пигментации. Первые симптомы чаще возникают после инкубационного периода на 10-14-й день от момента заражения. Это заболевание сохранило характерные клинические симптомы и в типичной манифестной форме характеризуется совокупностью клинических проявлений: кашель и/или насморк, конъюнктивит; общая интоксикация, температура 38°С и выше; поэтапное высыпание пятнисто-папулезной сливной сыпи с 4-5 дня болезни (1 день - лицо, шея; 2 день - туловище; 3 день - ноги, руки).
У детей корь протекает с выраженными катаральными симптомами со стороны дыхательных путей и глаз, одутловатостью лица, отечностью век, слезотечением, обильным отделяемым из носа, грубым кашлем. У детей младше 5 лет часто развиваются осложнения кори, что представляет опасность для жизни ребенка. Осложнениями могут быть: пневмония, отит и другие бактериальные инфекции, а также слепота, поражения слуха, умственная отсталость. В одном случае на 1000-2000 заболеваний корью регистрируется энцефалит (обычно через 2-21 день после появления сыпи), часто начинаясь с подъема температуры, судорог и комы.
У взрослых продолжительность начального периода более длительная, чем у детей - до 5-7 дней; клинические проявления сходны с обычными ОРВИ. Взрослые переносят заболевание тяжелее, чем дети и с более частым развитием осложнений в виде пневмоний, кератитов, отитов и синуситов. Наиболее грозными осложнениями являются менингоэнцефалит и склерозирующий панэнцефалит, при которых, поражаются оболочки и вещество головного мозга.
В 30% случаев корь приводит к осложнениям. Возникающие осложнения и у взрослых и у детей могут быть ранними и поздними и требуют длительного лечения в стационарных условиях. Единственным эффективным, научно обоснованным и безопасным средством защиты от кори является вакцинация и детей и взрослых. Однако, вместо пропаганды профилактики инфекционных заболеваний некоторые СМИ формируют у населения негативное отношение к профилактическим прививкам, выводя на первый план осложнения, возникающие при иммунизации.
В настоящее время в Российской Федерации официально зарегистрированы и разрешены для применения на практике отечественные и зарубежные вакцины против кори. Отечественные вакцины изготавливаются с использованием фибробластов эмбрионов японских перепелов, что выгодно отличает их от импортных аналогов, производимых на куриных эмбрионах, в плане возможности развития аллергических реакций у лиц с аллергией на куриный белок.
Иммуногенность вакцин составляет 95-98%, антителообразование идёт достаточно быстро; поствакцинальные защитные антитела начинают вырабатываться уже через 7-10 дней, что позволяет вводить вакцины контактным лицам по эпидемическим показаниям с целью профилактики заболевания. При наличии противопоказаний к активной иммунизации для профилактики кори может использоваться человеческий нормальный иммуноглобулин, обеспечивающий пассивный иммунитет против этой инфекции. В плановом порядке вакцинация против кори проводится детям в возрасте 12 месяцев, ревакцинация - в 6 лет. Взрослые могут ревакцинироваться в плановом порядке до 35-55 лет. При регистрации случая кори контактным лицам ранее не привитым и не болевшим корью проводится иммунизация в течение первых 72 часов с момента выявления больного. При расширении границ очага кори (по месту работы, учебы, в пределах района, населенного пункта) сроки иммунизации могут продлеваться до 7 дней с момента выявления первого больного в очаге. Вакцинация против кори в инкубационном периоде значительно снижает тяжесть течения заболевания и риск развития осложнений.
Прививка переносится хорошо. Но, в связи с тем, что прививка от кори является манипуляцией, направленной на вызывание активного ответа иммунной системы с целью формирования невосприимчивости к инфекции, могут возникнуть прогнозируемые различные реакции со стороны организма, характеризующие процесс формирования активного иммунитета. В первые сутки после инъекции препарата может немного подняться температура, появиться уплотнение и легкая болезненность в месте введения вакцины. Эти симптомы проходят самостоятельно и быстро. Существует также ряд отсроченных реакций, которые проявляются через 5-15 суток после введения вакцины. Данные реакции являются вариантом нормы, и не свидетельствуют о патологии или заболевании вследствие прививки. Реакции чаще формируются на первую дозу препарата, а вторая и последующие вызывают последствия значительно реже. При этом нет типичных для кори закономерностей развития симптомов болезни. Лица с реакцией на прививку не заражают здоровых людей.
Каждый гражданин и родитель, ответственный за здоровье своего ребенка, имеет возможность защитить себя и ребенка от опасного инфекционного заболевания! Вакцина против кори имеется в достаточном количестве во всех поликлиниках Департамента здравоохранения города Москвы.
1. Наталья Рашидовна, можно ли защититься от кори, пересидев ее вспышку дома? Может быть, следует забрать детей из садов и школ?
— Не нужно нагнетать панику, нужно просто взять и наконец уже привить себя и своих детей. Ведь наиболее подвержены инфекции невакцинированные дети и взрослые. Привитые тоже могут заболеть, но если они и заболеют, то перенесут болезнь легче и не передадут инфекцию дальше. Распространяют инфекцию как раз непривитые, потому что непривитый человек распространяет в окружающую среду во много раз больше возбудителей этой болезни по сравнению с привитым. Если в коллективе, где все привиты, один привитый заболел, вспышки не будет и остальные не заболеют. Это связано с тем, что вакцинация снижает восприимчивость к вирусу кори у здоровых и выделение вируса у заболевших до минимума. А если в коллективе будет только один привитый, тогда в нем будет вспышка, потому что коллективная восприимчивость будет очень высокая. Надо иметь в виду, что корь — очень заразное заболевание. Ведь почему, если в подъезде многоэтажного дома заболел хоть один человек, врачи начинают обход по всем квартирам? Потому что корь — очень высококонтагиозное заболевание: чтобы заболеть, достаточно проехаться в лифте даже через час-полтора после того, как там проехал больной.
2. Чем так опасна корь?
— В первую очередь своими осложнениями. Течение заболевания зависит от массы факторов: от состояния организма заболевшего, от количества вируса, который к нему попал, а также от условий, в которых произошло заражение. Вариантов развития событий очень много. Можно переболеть очень легко и даже не заметить, что переболел. А можно получить полный комплекс осложнений. Наиболее опасными и тяжелыми осложнениями являются коревая пневмония и энцефалит, от которых можно достаточно быстро погибнуть. Специфической терапии кори не существует, она лечится исключительно симптоматически: если высокая температура — снижаем, головная боль — даем обезболивающие, и так далее. На сам вирус кори мы воздействовать не можем. Мы можем только ждать, пока он сам не погибнет и не выведется из организма. Это самое благоприятное течение. Но могут развиться и слепота, и коревой энцефалит…

Наталья Васильева, врач-педиатр:
3. Можно ли спутать первые признаки кори с другим заболеванием? И в каких случаях родителям нужно насторожиться?
— Если есть типичные симптомы, то врач должен сразу поставить диагноз. Проблема в том, что из молодых врачей, которые сейчас пришли на участок, мало кто видел корь, ведь изучали они ее по картинкам.
Если ребенок залихорадил, стал плохо себя чувствовать, его нужно показать педиатру. Сочетание лихорадки, насморка, сухого кашля и конъюнктивита должно особенно насторожить родителей.
4. Если непривитый ребенок заболел корью, есть ли смысл бежать в поликлинику и делать прививку?
— Нет, если уже заболел, то смысла нет. Иногда вводится противокоревой иммуноглобулин, но его эффективность в качестве лечения практически равна нулю. Он используется профилактически у контактных, которых мы не можем привить. Например, если беременная женщина контактировала с корью, она не может получить прививку, потому что вакцинация живыми вакцинами во время беременности запрещена. Но мы можем ввести ей иммуноглобулин. Младенца, которому меньше шести месяцев, мы не можем привить, потому что у него еще не образуются антитела.
5. Если ребенок привит только одной дозой вакцины, но ему не исполнилось шести лет, чтобы сделать вторую дозу по календарю, можно ли привиться раньше?
— Можно! Во всем мире вакцинация проводится в год и в полтора года. И только у нас прививку от кори делают в год и в шесть лет. Для полноценного иммунитета нужны две дозы. Если введено две вакцины, то защита составляет порядка 95—96 процентов, а если одна — около 90—93. Это тоже немало, но, согласитесь, что 98 процентов надежнее. Вакцина может не защитить от самой болезни, но от тяжелых форм и осложнений она защищает практически на 100 процентов. Поэтому, если после первой прививки прошло шесть месяцев — смело прививайте ребенка.

Корь – тяжелое инфекционное заболевание, которое уже привело к гибели нескольких украинцев, в том числе детей. Чтобы не допустить эпидемии, в столице запретили пускать в детские сады и школы детей, не привитых от кори. В результате уровень вакцинации в Киеве сразу повысился в несколько раз.
Этого следовало ожидать
Всемирная организация здравоохранения предсказывала наступление эпидемии кори в Украине еще осенью 2017 года. Можно сказать, что этот прогноз сбывается?
- К сожалению, да. И не только ВОЗ предупреждала о таком развитии событий, но и отечественные эпидемиологи, учитывая сегодняшний низкий уровень вакцинации от кори в нашей стране.
Подъем заболеваемости корью в Украине наблюдается каждые 5-6 лет. Последний был в 2011 году, прошло 6 лет и мы снова имеем вспышку этой болезни. Если бы дети прививались по календарю с поддержанием высокого уровня охвата вакцинацией от кори – на уровне 95%, таких подъемов заболеваемости не было бы.
Произошла бы так называемая элиминация кори. В качестве примеров можно привести Северную и Южную Америки, где этого удалось достичь.
У нас в стране первая прививка от кори делается в 12 месяцев, вторая – в 6 лет. Если по каким-то причинам ребенок не был дважды вакцинирован в эти сроки, ему все равно делаются две прививки через определенный промежуток времени вплоть до 18 лет.
Эффект липовых справок
И по статистике таких детей, получивших по две прививки, то есть полностью вакцинированных от кори, у нас в стране всего 33%?
Это несколько устаревшие данные. За последнее время нам удалось улучшить ситуацию. В прошлом году первую прививку от кори получили практически 90% малышей в возрасте одного года. Однако большое количество детей не были вакцинированы от кори в последующие годы из-за отказа родителей и дефицита вакцин, потому сейчас очень много украинских детей и подростков до 18 лет не защищены от этой опасной инфекционной болезни. При этом многие родители позволяют себе приобрести липовые справки о вакцинации ребенка. Вот вам и результат.
Первая прививка – в 12 месяцев
Если первую прививку от кори украинским детям ставят только в 12 месяцев, как защитить от этой опасной инфекции малышей до года?
- Надо, чтобы старшие братья и сестры, а также родители имели иммунитет от кори, тогда они сами не заболеют и никого не заразят. В современном мире иммунитет создают путем вакцинации.
Если родители в детстве переболели корью, надо ли им ставить прививки от кори сейчас или у них есть иммунитет?
Не надо. Переболев корью, вы приобрели иммунитет. А носителя кори в природе не существует. И через третьих лиц эта болезнь не передается. Заразиться можно только от больного человека.
Значит, если грудничка принесли на прием к врачу в детскую поликлинику, а там в коридоре – сидит больной корью, малыш может заразиться? Почему же тогда, учитывая нашу плохую эпидемическую ситуацию, не сделать младенцу прививку раньше, чем в 12 месяцев?
- В некоторых странах так и поступают. К примеру, в Германии прививают малышей от кори, начиная с 11 месяцев. Но обычно вакцинация от кори начинается с 12 месяцев жизни. Календарь прививок составлялся с учетом того, что многие мамы имеют иммунитет от кори и свои антитела передают ребенку через плаценту.
Для вакцинации используется живой, но ослабленный вирус кори, который материнские антитела могут подавить и у младенца попросту не сформируется иммунитет. Как правило, к 9 месяцам три четверти детей этих антител уже не имеют, и они могут дать хороший иммунный ответ на вакцинацию, а у 25% иммунитет все равно не сформируется. Лишь к году большинство детей можно успешно вакцинировать от кори. Можно делать эту прививку и в 9 месяцев, но она не заменяет обязательной вакцинации в годовалом возрасте.
Кто создает дефицит вакцин
Достаточно ли в стране вакцин, чтобы поставить прививки от кори всем, кому это сейчас необходимо?
- Сейчас в Украине, как и во всей Европе, используется комбинированные вакцины от кори, краснухи и эпидемического паротита (свинки), которых в стране достаточно.
У нас зарегистрированы две таких вакцины: Приорикс – бельгийского производства и М-м-рвакспро- производства Нидерланды/США, которой на рынке Украины уже давно нет.
Дефицит вакцин в некоторых прививочных кабинетах Украины создают неправильные управленческие решения. Сначала вакцины распределяются по областям, затем по районам, городам и селам. И порой случается так, что в целом в области вакцин достаточно, но в некоторых пунктах вакцинации их попросту нет, а в других наблюдаются их излишки. Почему так происходит? Это – вопрос к руководителям системы здравоохранения на местах.
Аллергия на куриный белок
Есть дети, которым вакцинация категорически противопоказана?
Пожалуй, нет. Еще несколько лет назад мы говорили о том, что ребенка с аллергией на куриный белок надо прививать комбинированной вакциной против кори, краснухи и свинки с особой осторожностью и даже с предварительными пробами. А сейчас – после проведения серьезных медицинских исследований – иммунологи пришли к выводу: даже если куриный белок в пище вызывает у ребенка аллергию, его все равно следует вакцинировать, как обычных детей. Особый подход требуется только к детям с тяжелыми формами иммунодефицита.
- Вообще-то это бич всех крупных городов. В небольших населенных пунктах, где репутация и авторитет медицинских работников очень высоки и не подвергаются сомнению, если доктор или фельдшер говорят, что надо делать прививки, это почти стопроцентная гарантия того, что большинство жителей пройдут вакцинацию. В столице врачей много, и, к сожалению, некоторые из них сами стали сторонниками антипрививочного движения. Если педиатр намекает маме, что прививку делать не стоит, женщина ему верит и не вакцинирует своего ребенка.
Читайте также:


