Как поражаются нервы при герпесе
Герпетическая инфекция широко распространена среди населения. Первичный контакт с вирусами герпеса происходит обычно в раннем детстве. Уже в 3 года у 70–90 % детей имеются антитела к вирусу простого герпеса.
Классификация. По локализации поражения выделяют:
- поражение центральной нервной системы (энцефалит, менингит, миелит);
- поражение периферической нервной системы (ганглионеврит);
- сочетанное поражение центральной и периферической нервной системы;
- сочетанное поражение нервной системы и других органов.
Герпетический энцефалит. Относится к одной из наиболее тяжелых и частых форм вирусных энцефалитов. Встречается равномерно в течение всего года. В большинстве случаев заболевание вызывается вирусом простого герпеса 1-го типа. Вирус герпеса 2-го типа является возбудителем энцефалита у новорожденных, при этом заражение происходит от матерей с активной формой генитального герпеса. Он чаще вызывает генерализованные формы инфекции, когда кроме поражения мозга имеются симптомы поражения печени, легких, перикарда. Возможно развитие заболевания вследствие поражения вирусом опоясывающего герпеса (вирус герпеса 3-го типа). Вирус герпеса является дермато– и нейротропным. Входные ворота – кожа и слизистые оболочки. В месте внедрения происходит размножение вируса, возникает воспаление, очаговые изменения клеток шиповатого слоя кожи. В дальнейшем наступает вирусемия, благодаря которой происходит распространение возбудителя в различные органы и ткани, преимущественно в печень и центральную нервную систему. Кроме того, вирус по нервным окончаниям попадает в нервные ганглии, где персистирует долгие годы. Морфологически энцефалит представляет собой острый некротический процесс с преимущественной локализацией поражения в медиальной части височных долей. Вокруг зон некроза наблюдаются очаги воспалительной реакции.
Заболевание развивается остро, с резким повышением температуры тела, лихорадкой, головной болью. Менингеальный синдром выражен умеренно. Характерно наличие на ранней стадии заболевания фокальных или генерализованных повторных судорожных припадков. Быстро развивается нарушение сознания, сомноленция переходит в сопор и кому. Возникает очаговая неврологическая симптоматика, указывающая на поражение височных и лобных долей. Наблюдаются обонятельные и вкусовые галлюцинации, аносмия, поведенческие нарушения, расстройства памяти, афазия, гемипарезы. Возможно развитие внутричерепной гипертензии. Без лечения летальный исход наступает в 50–70 % случаев. Если причиной энцефалита служит вирус опоясывающего герпеса, то его течение более благоприятно. Редко развивается коматозное состояние. Клинически энцефалит проявляется общеинфекционными, общемозговыми и очаговыми симптомами. Достаточно часто обнаруживаются стволовые, мозжечковые синдромы. В ликворе определяются умеренный лимфоцитарный плеоцитоз (50—100 в 1 мм3), повышается содержание белка. На электроэнцефалограмме на фоне дизритмии возникают медленноволновая активность, а также периодические высокоамплитудные быстрые волны.
Герпетический менингит, вызванный вирусом простого герпеса, может не сопровождаться поражением слизистых оболочек и кожи. Редко сочетается с выраженными признаками респираторного заболевания. Температура тела обычно не превышает 37,5 °С. Склонен к затяжному течению. Часто имеется диссоциация оболочечного синдрома, когда преобладает ригидность затылочных мышц при незначительно выраженном симптоме Кернига. Менингиты, вызванные вирусом опоясывающего герпеса, часто протекают с более выраженной симптоматикой. Часто сопутствует поражение кожи, возникающее на 4—5-й день после развития опоясывающего лишая. Отмечается повышение температуры тела до 38–39 °С, резкие головные боли, возможна рвота. Выражены оболочечные симптомы, достаточно часто регистрируется очаговая неврологическая симптоматика. При люмбальной пункции ликвор бесцветный, прозрачный, давление повышено до 250–300 мм вод. ст. Лимфоцитарный плеоцитоз, содержание белка, глюкозы нормальное.
Диагностика. Наряду с данными анамнеза, жалобами больного и объективной клинической картиной заболевания используется комплекс лабораторно-инструментальных методов исследования. При подозрении на менингоэнцефалит обязательно проведение люмбальной пункции, при которой можно выявить симптомы воспалительного процесса. Информативными методами диагностики являются компьютерная диагностика и магнитно-резонансная томография, которые еще на ранней стадии заболевания позволяют выявить воспалительные изменения, отек, очаги мелких кровоизлияний в височных и лобных областях. Обнаружение участков пониженной плотности позволяет сделать вывод о некротическом характере процесса. В случае поражения периферической нервной системы обязательно проведение электронейромиографического исследования, которое позволяет выявить потенциалы фасцикуляций, снижение скорости проведения по двигательным и чувствительным волокнам. Обязательны лабораторные исследования проб крови и ликвора. Предпочтительно использовать методы амплификации нуклеиновых кислот – МАНК ( полимеразная цепная реакция (ПЦР) и ПЦР в реальном времени) . Чтобы выявить специфические антигены, используются реакция прямой иммунофлюоресценции (ПИФ) и иммуноферментный анализ (ИФА). Также с помощью ИФА определяют специфические антитела YgM и YgG и индекс авидности YgG.
Лечение. Лечение должно быть комплексным. Препаратом выбора при проведении этиотропной терапии является противовирусный препарат ацикловир (зовиракс). Препарат избирательно действует на ДНК вируса, подавляя ее синтез. В легких случаях препарат назначают внутрь по 200 мг 5 раз в сутки 5 дней или внутрь 400 мг 3 раза в день 5–7 дней. Возможно использовать фамцикловир внутрь по 250 мг 3 раза в день 5–7 дней или валацикловир внутрь по 500 мг 2 раза в сутки в течение 5—10 дней. При тяжелом течении заболевания назначают ацикловир внутривенно капельно каждые 8 ч. в суточной дозировке 30–45 мг/кг. Продолжительность лечения составляет 10–14 дней. Еще одним высокоэффективным препаратом, рекомендованным для лечения герпетических менингоэнцефалитов, является видарабин. Иногда применяется комбинированная схема лечения обоими препаратами: ацикловир вводится по 35 мг/кг 3 раза в сутки через день, видарабин – по 15 мг/кг 2 раза в сутки через день. Возможно применение комбинации ацикловира с интерфероном или индукторами интерферонов. Кроме того, важное значение придается патогенетической и симптоматической терапии, направленной на профилактику и устранение отека мозга, поддержание водно-солевого баланса организма, устранение эпилептического синдрома, купирование боли.
- КЛЮЧЕВЫЕ СЛОВА: герпес, болевой синдром, гемипарез, ганглионейропатия, амантадина сульфат
В случае манифестации латентной инфекции одновременно поражаются несколько чувствительных ганглиев. Клиническая картина определяется локализацией первичного очага в нервной системе. Описаны следующие формы поражения нервной системы вирусом опоясывающего герпеса:
- краниальная ганглионейропатия;
- спинальная ганглионейропатия;
- альтернирующий отставленный гемипарез.
Различают 3 стадии процесса:
- общеинфекционная;
- кожная (пузырьковые высыпания с прозрачным и/или геморрагическим содержимым по ходу пораженных нервов);
- нейропатическая (преобладание в клинической картине нейропатической боли).
В первой стадии заболевания отмечаются общеинфекционные проявления: повышение температуры тела, общая слабость, мышечные боли. На второй стадии появляются пузырьковые высыпания на коже в соответствии с зонами иннервации пораженных ганглиев, отечность кожных покровов. Содержимое пузырьков может быть прозрачным
и/или геморрагическим. Больные жалуются на постоянные боли средней интенсивности (4–6 баллов ВАШ) в зоне иннервации соответствующего нерва. При поражении узла тройничного нерва боли локализуются в зоне иннервации первой ветви (область лба и волосистой части головы до венечного шва, верхнее веко, при наличии высыпаний на роговице – область глазного яблока), на фоне которых отмечаются болевые пароксизмы. Обычно боли менее интенсивны, чем при тригеминальной невралгии, но отличаются длительным (годы) упорным течением. В случае распространения вирусной инфекции на узел коленца лицевого нерва боли и высыпания локализуются в области ушной раковины, наружного слухового прохода и в полости рта (синдром Рамсея Ханта), с последующим развитием паралича мимических мышц. При поражении межпозвоночных узлов кожные проявления и болевой синдром соответствуют зонам их иннервации. Третья стадия герпес-зостерной инфекции – нейропатическая – развивается после рубцевания кожных высыпаний (обычно через 3–4 недели). В зависимости от сроков формирования устойчивого болевого синдрома различают ранние (до 3 месяцев после острого периода) или поздние (более чем через 3 месяца по прошествии острого периода) формы постгерпетической нейропатической боли.
При клинико-неврологическом обследовании определяется нарушение всех видов чувствительности в зоне иннервации соответствующего нерва или корешка с элементами гиперпатии и аллодинии. У части больных имеются триггерные зоны, которые при поражении тройничного нерва в большинстве случаев локализуются на волосистой части головы. Наличие в клинической картине признаков морфологического повреждения ноцицептивной системы (гиперпатия, аллодиния) свидетельствуют о том, что болевой синдром при постгерпетической нейропатии следует расценивать как периферическую форму нейропатической боли. Отличительной особенностью болевого синдрома при постгерпетической нейропатии является наличие флюктуаций интенсивности боли в зависимости от климатических условий и эмоционального состояния больного. Кроме того, у большинства больных с хроническим течением заболевания отмечаются расстройства эмоциональной сферы в виде тревоги, ипохондрии и депрессии.
В случае распространения герпетической инфекции из первичного очага (ганглий) на оболочечные и мозговые сосуды с развитием некротизирующего гранулематозного ангиита нарушается кровообращение в соответствующих областях головного мозга с исходом в инфаркт. При поражении тройничного узла чаще развивается инфаркт затылочных долей или мозжечка; шейных узлов – инфаркт ствола головного мозга. Временной период от момента развития ганглионейропатии до гемипареза составляет от 1 до 7 недель.
В острой стадии заболевания показано как можно более раннее применение противовирусных препаратов [1, 2, 3]. Ацикловир назначают внутривенно капельно по 10 мг/кг массы тела каждые 8 часов в течение 5 дней и 3 дней после прекращения высыпаний или перорально по 800 мг 4 раза в день (длительность курса такая же, как и при внутривенном введении).
Установлено, что медиаторами боли на спинальном уровне являются нейропептиды (субстанция Р, холецистокинин, соматостатин, глютамат), избыточное выделение которых поддерживает интенсивность ноцицептивного потока, усиливает выраженность и продолжительность боли. В последние годы для лечения постгерпетической ганглионейропатии применяется препарат амантадина сульфат (ПК-Мерц) в виде инфузии, который обладает противовирусной и противоболевой активностью. Амантадина сульфат действует как неконкурентный антагонист NMDA-рецепторов нейронов, блокируя передачу патологических глутаматергических импульсов, что способствует уменьшению выраженности болевого синдрома (рис. 1). Эффективность препарата доказана как в острой стадии процесса, так и после заживления высыпаний [2]. Инфузии ПК-МЕРЦ следует назначать внутривенно капельно 2 раза в день в течение 10–14 дней вне зависимости от остроты процесса и выраженности болевого синдрома. После окончания курса внутривенных вливаний рекомендуется прием таблетированного амантадина сульфата 300–600 мг в сутки в течение 2–3 недель с последующим снижением дозы на 100 мг каждые 3 дня до полной отмены препарата.
В хронической стадии постгерпетической ганглионейропатии показано комплексное лечение нейропатической боли с применением противоэпилептических препаратов (карбамазепин 600–800 мг/сут, габапентин 1500–2400 мг/сут) в сочетании с антидепрессантами различных фармакологических групп [1, 2, 3]. С учетом патогенетических механизмов формирования болевого синдрома при постзостерной нейропатии возможно назначение амантадина сульфата в суточной дозе 200 мг в комплексной терапии противоэпилептическими препаратами и антидепрессантами в течение 3 недель. Эффективны также физиотерапевтические методики: электростимуляция, ЧЭНС, иглорефлексотерпия, лазеромагнитотерапия [2].
Опоясывающий лишай (Herpes zoster) (син. — опоясывающий герпес) — заболевание вирусной природы, характеризующееся односторонними высыпаниями на коже с сильным болевым синдромом. Возбудитель — вирус ветряной оспы (Varicella zoster) семейства герпесвирусов, при первой встрече с организмом (чаще в молодом возрасте) вызывает типичную ветряную оспу.

Заболевают люди, ранее перенесшие ветряную оспу. Болеют преимущественно лица пожилого и старческого возраста, а так же люди с ослабленном иммунитетом: больные лейкозами, лимфогранулематозом, новообразованиями, получающие химиотерапию, длительно получающие кортикостероиды и иммуно-депрессанты. Особенно часто инфекция развивается у больных с синдромом приобретенного иммунодефицита
Доказано, что после перенесенной ветряной оспы вирус многие годы сохраняется в нервных волокнах человека, не нанося при этом никакого ущерба здоровью человека. При резком ослаблении местного и общего иммунитета может наступить активация вируса, и инфекция проявляется в виде высыпаний в тех кожных зонах, за которые ответственен пораженный нерв. Именно участие нервов в развитии болезни и обеспечивает выраженный болевой синдром. В большинстве случаев поражаются межреберные нервы или тройничный нерв.
Характерный признак опоясывающего герпеса — односторонность поражения.
В зависимости от локализации поражения нервов возможно развитие следующих состояний:
- Офтальмологический опоясывающий герпес – вирус проникает в глазную ветвь тройничного нерва, что опасно повреждением роговицы.
- Синдром Рамсея – Ханта – высыпания возникают в наружном слуховом проходе или ротоглотке и сопровождаются односторонним параличом мимических мышц. В некоторых случаях также развивается потеря слуха и системное головокружение.
- Двигательный опоясывающий герпес – слабость мышц в местах кожной сыпи.
Симптомы опоясывающего лишая
Для двигательного опоясывающего герпеса характерно острое начало, общее недомогание, лихорадка, небольшой зуд, чувство покалывания, резко выраженные жгучие боли в месте будущих высыпаний. Высыпания появляются по ходу отдельных чувствительных нервов в виде нечётких розоватых пятен (3—5 см), на фоне которых через 18—24 часов образуются группы болезненных пузырьков, заполненных прозрачным, а затем и мутным содержимым. Высыпания исчезают в течение 2—4 недель: пузырьки подсыхают, образуя жёлто-коричневые корочки, которые затем отпадают, оставляя незначительную пигментацию. Боли иногда становятся нестерпимыми, усиливаются при малейшем прикосновении к коже, при охлаждении, движении. Иногда болезнь характеризуется интоксикацией и невралгическими болями, сыпь отсутствует. При появлении кожных высыпаний боли становятся обычно менее интенсивными. Боль может сохраняться в течение недель и месяцев.

Офтальмологический опоясывающий лишай характеризуется особо тяжёлым течением, который может продолжаться в течение нескольких недель. При глазной форме наблюдаются специфический вирусный кератит, реже ирит, глаукома т.к. вирус проникает в глазную ветвь тройничного нерва.

Для синдрома Рамсея- Ханта характерна красная болезненная сыпь, в области ушей или во рту и лицевой паралич (например, века или рта) на одной стороне лица. Могут возникнуть такие симптомы такие как боль в ухе, головокружение, сухость глаз, изменения вкуса.

Лечение направленно на борьбу с интоксикацией, снятие болей и предупреждение генерализации инфекции. Как правило, больные опоясывающим лишаем не нуждаются в госпитализации и дальнейший прогноз благоприятен. Однако, для предотвращения осложнений при подозрении на опоясывающий лишай, необходимо срочно обратиться к врачу.
Прием антивирусных препаратов против герпеса в 10 раз снижает заболеваемость синдромом Альцгеймера. 80 процентов людей старше 40 имеют вирус герпеса и большинство не знают об этом.
Ученые уже секвенировали больше 5500 вирусов, которые могут заразить млекопитающих. Возможно в природе существует еще 320 000.
Эта группа вирусов включает вирусы простого герпеса, вирус ветряной оспы (который вызывает ветряную оспу и опоясывающий лишай), цитомегаловирус и вирус Эпштейна-Барра (который вызывает мононуклеоз). До 90 процентов взрослых были инфицированы вирусом Эпштейна-Барра.
CMV обычно лежит в состоянии покоя и безвреден в организме, но может вызвать инфекции, в том числе вирусную сердечную инфекцию. Вирусы распространяются при контакте с жидкостями организма инфицированного человека. Они также могут передаваться от беременной женщины к плоду во время беременности.
Рапамицин вызывает диабет у мышей. Значит причину диабета стоит искать в нашей иммунной системе. В вирусах?
Дальше будут описаны болезни и следующие вирусы, возможно их вызывающие:
Epstein–Barr virus (EBV), также называемый herpesvirus 4 (HHV-4)
Cytomegalovirus (CMV), также называемый herpesvirus 5 (HHV-5)
Varicella zoster virus (VZV), также называемый herpesvirus 3 (HHV-3)
Herpes simplex virus-1 (HSV-1)
Herpes simplex virus-2 (HSV-2)
Синдром Альцгеймера
СА — это сложное нейродегенативное заболевание ведущее к необратимой потери нейронов, интелектуальных способностей, памяти и способности к рассуждению.
Хроническое воспаление считается причиной хронических заболеваний, включая болезнь Альцгеймера
CMV присутствует в очень высокой доле пациентов с сосудистой деменцией в мозгах(Lin et al., 2002)
Наши находки показывают простой и прямой механизм посредством которого инфекции герпеса вызывают осаждение амилоида головного мозга в качестве защитного ответа в мозге, объясняет один из исследователей Рудольф Танзи из MassGeneral Institute for Neurodegenerative Disease (MIND).
Бета-амилоид в мозге специально обертывает частицы герпеса, чтобы предотвратить их распространение!
Основываясь на прошлых исследованиях, ученые выбрали герпес-симплекс 1 (HSV-1) и герпесвирус 6 (HHV-6) в качестве вероятных претендентов на связь с Альцгеймером — HSV-1 — это вирус, который, кстати, вызывает герпес.
Эксперименты не только показали, что вирусные инфекции приводят к большему количеству отложений бета-амилоида, мышам, разведенным с человекоподобным Aβ, лучше удалось отбить повреждение HSV-1, предполагая, что эти белки (амилоид) действительно являются своего рода мерой контратаки.
Также это соответствует с исследованиями, опубликованными всего несколько недель назад, показавшими более высокие уровни вирусов герпеса в мозгах людей, умерших от болезни Альцгеймера.
Сердечно-сосудистые заболевания
Вирус простого герпеса типа 1 (HSV-1) был признан потенциальным возбудителем сердечно-сосудистых заболеваний. Сообщается, что наличие антител к HSV-1 связано с увеличением риска инфаркта миокарда и ишемической болезни сердца
Предыдущие исследования показали, что люди, у которых был положительный результат теста на CMV подвергаются более высокому риску болезни сердца и это не зависит от других факторов риска.
Все больше доказательств того, что хроническая инфекция связана с атеросклерозом . Специфические организмы, включая герпесвирусы, усиливают атеросклероз у мыши с аполипопротеином E (ApoE)
Тридцать семь процентов исследованных (142 из 381) были CMV-сероположительными. У этих людей был более высокий индекс массы тела (1 кг / м2) и систолическое артериальное давление (3 мм рт. Ст.), но более низкий уровень холестерина ЛПНП (0,2 ммоль / л) при измерении по возрасту, полу, и диабету. Не было различий в значениях C-реактивного белка (CRP), уровней гемоглобина A1C (7%).
Пятьдесят восемь процентов исследованных (220 из 379) были HSV-положительными. У этих людей был более высокий индекс массы тела (2 кг / м2) и систолическое артериальное давление (4 мм рт. Ст. Выше), с поправкой на возраст, пол и диабет. В отличие от CMV, у тех, кто был серопозитивным для HSV, были достоверно выше значения C-реактивного белка.
Кальцификации коронарной артерии и CMV/HSV
CMV-положительные индивиды имели 1.5-кратное отношение шансов на наличие кальцификации по сравнению с серонегативной группой. Аналогичное незначительное соотношение наблюдалось между HSV-положительной серологией и кальцификации.
Результаты также показывают, что предыдущая инфекция CMV может быть связана с увеличением атеросклеротической нагрузки, что оценивается путем исследования кальцификации коронарной артерии. Напротив, не было статистически значимого независимого соотношения между HSV, H pylori, C pneumoniae и сосудистой дисфункцией.
Эти результаты дополняют работу с мышами с дефицитом ApoE, в которой мышиный гаммагерпревирус-682 и мышиный цитомегаловирус3 усиливают атерому, но не HSV-1. И согласуется с клиническими признаками того, что CMV, но не HSV-1, связан с атеросклерозом.
Диабет 2-го типа
Сахарный диабет типа 2 является метаболическим расстройством, характеризующимся высоким уровнем глюкозы в крови из-за недостаточности или резистентности к инсулину.
Исследователи рассмотрели более 500 человек в конце 80-х. Из тех, у кого был CMV, у 17% также был диабет типа 2. Среди тех, у кого никогда не было CMV, только у 8% был диабет.
Bот другое исследование
Среди 1 566 субъектов 206 (13,2%) имели диабет типа 2, а 1360 пациентов были недиабетическими. У пациентов в возрасте старше 65 лет артериальная гипертония и болезнь коронарных артерий чаще встречались у пациентов с диабетом, чем у контрольных (все P
Впервые герпетическая лихорадка была описана еще римским врачом Геродотом в 100 г. до н.э. И только в конце XIX века, в период всплеска научного интереса к инфекционному началу болезней в Европе, была показана заразительность для человека жидкости из очагов герпетического поражения на губах больных.
Интерес к герпетической инфекции среди ученых, да и у населения, не ослабевает.
- Во-первых – высокая инфицированность населения герпетической инфекцией;
- во-вторых – частые рецидивы у определенной группы людей;
- в-третьих – случаи тяжелого проявления первичного инфицирования или рецидива;
- в-четвертых – многообразие клинических проявлений данной инфекции.
Учеными вирусологами описано более 100 типов герпесвирусов.
Наибольшую клиническую значимость по частоте встречаемости представляют всего 3 типа вирусов. Это вирусы герпеса 1 и 2-го типов. Имея клинически похожую картину, они объединены в группы простого герпеса (ВПГ, Herpes simplex).
Вирусом простого герпеса инфицировано около 90% населения, у 20-30% наблюдается клинические проявления герпеса.
Заболеванию подвержены люди любого возраста независимо от пола.
Источники инфекции – вирусоносители.
Пути заражения – контактный (в частности, половой), воздушно-капельный, трансфузионный и трасплацентарный.
Вирус простого герпеса проникает в организм через поврежденную кожу или слизистые оболочки, распространяется неврогенно, гематогенно, лимфогенно.
Место обитания вируса – регионарный чувствительный ганглий. В организме он сохраняется на протяжении всей жизни.
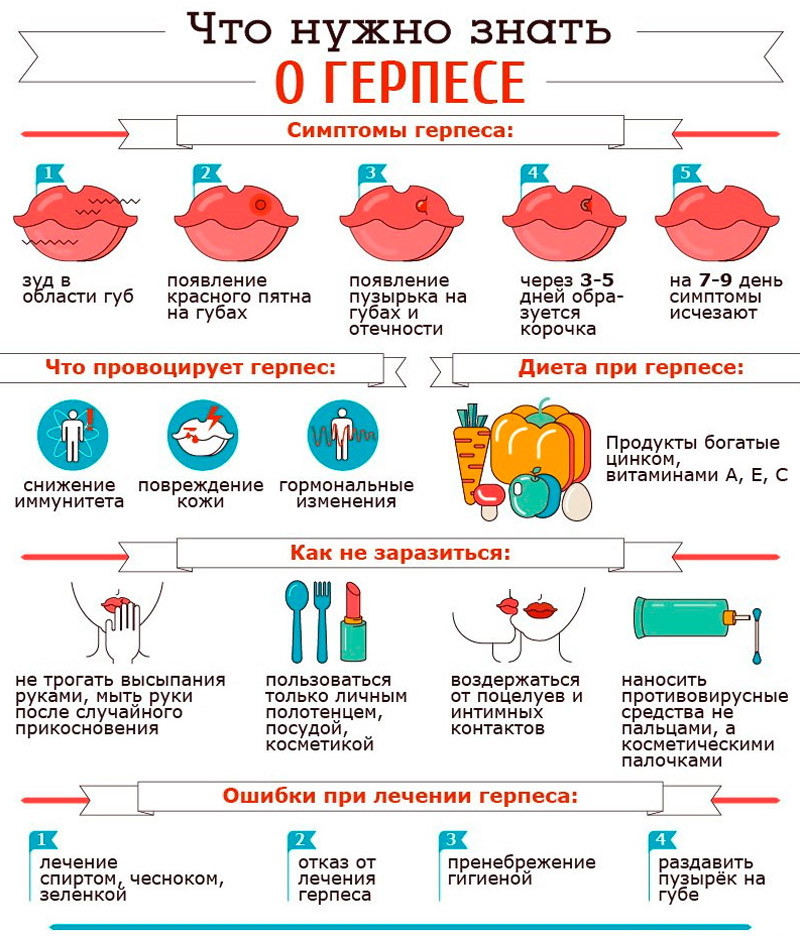
На коже и слизистых оболочках появляются пузырьки размером 1,5-2 мм, расположенные группами на отечном фоне. Через 3-4 дня они разрешаются с образованием корок или эрозии с эпителизацией
на 7-10-й день.
Простой герпес может поражать любой участок кожи и слизистой оболочки, но наиболее часто лицо, половые органы.
Высыпаниями предшествуют зуд, жжение, реже боль, общее недомогание, субфебрильная температура.
3-й тип герпеса – вирус варицелла зостер (Varicella zoster) является одновременно возбудителем ветряной оспы и опоясывающего лишая.
Считается, что ветряная оспа – заболевание детского возраста и обычно имеет доброкачественное, хотя и лихорадочное течение, а опоясывающий лишай – болезнь зрелого и старческого возраста.
Вирус варицелла зостер при первичном инфицировании вызывает ветряную оспу, после чего в латентном состоянии персистирует в нервных ганглиях.
Практически все лица старше 20 лет инфицированы этим вирусом.
Реактивация вируса происходит в результате неблагоприятных экзогенных и эндогенных факторов.
Вирус поражает чувствительные нервы и вызывает явления невритов, затем появляются множественные пузырьковые высыпания в зоне межреберных нервов, по ходу веточек тройничного нерва, на голове, лице, конечностях.
Высыпаниям предшествует недомогание, повышение температуры тела, слабость, головная боль, боль по ходу пораженных нервов.
Медицинская помощь пациентам с герпесвирусной инфекцией состоит в установлении правильного диагноза и соответствующего лечения.
Многолетние клинические наблюдения показали, что именно в первые 48 часов заболевания специфическая противовирусная терапия наиболее эффективна.
Большинство пациентов могут лечиться в амбулаторных условиях. Тяжелые пациенты должны быть госпитализированы.
В целом, лечение вируса герпеса сосредоточено вокруг специфической противовирусной терапии, которая помогает сократить сроки заболевания, предотвратить осложнения, последующие рецидивы, уменьшить тяжесть клинических симптомов и осложнений.
Одним из направлений в комплексной терапии простого герпеса является коррекция нарушений неспецифического и специфического звеньев иммунитета.
В качестве профилактического средства для предупреждения новых эпизодов герпетической инфекции используют инактивированную герпетическую культуральную вакцину. Вакцину применяют в стадии ремиссии, не ранее чем через 2 недели после полного исчезновения клинических проявлений герпетической инфекции.
Параллельно рекомендуется назначать витаминотерапию (антиоксидантный комплекс), биогенные стимуляторы в качестве общеукрепляющей терапии.
Важно знать, что антивирусная терапия может уменьшать клинические проявления болезни, но не вылечить ее.
Проводить противовирусную терапию необходимо как можно скорее после того, как пациент отметил у себя признаки заболевания.
Профилактические мероприятия (вакцинация, длительный прием противогерпетических препаратов) целесообразны для пациентов с часто рецидивирующим герпесом.
Людям с вирусными заболеваниями рекомендуется вести здоровый образ жизни, соблюдать правильный режим сна, работы и отдыха.
Соблюдение специальных дней не требуется, но обеспечьте себе полноценное питание, рацион должен быть богатым свежими овощами и фруктами.
Профилактика рецидивов герпеса включает в себя лечение сопутствующих заболеваний.
Следует обращать внимание на факторы, провоцирующие рецидивы (стрессы, переохлаждения, употребление алкоголя, диеты и т.д.).
И если Ваш организм чем-то неудовлетворен, герпес сообщит об этом первым.
- Избегайте травматизации пузырьков.
- Эрозии содержите сухими и чистыми.
- Одежда должна быть мягкая и не раздражающая кожу.
- Тщательно мойте руки после контакта с пораженным герпесом участком кожи.
- Обязательно пользуйтесь личными предметами гигиены и храните их отдельно от других.
Чтобы не заразиться генитальным герпесом, исключите любые случайные половые контакты, используйте презерватив.
- Исключите переохлаждение или перегревание организма.
- Избегайте развития стрессовых ситуаций.
амбулаторно-дерматовенерологическим отделением № 1
Это наиболее часто встречающееся в популяции заболевание вызывается вирусом простого герпеса двух типов (ВПГ 1 и ВПГ 2). Выделяют первичный, начальный, рецидивирующий и асимптомный простой герпес.
Первые проявления болезни могут возникнуть в любом возрасте, однако, так называемый первичный герпес чаще наблюдается у детей и лиц молодого возраста через 2-4 недели после контакта с вирусом и отличается выраженной симптоматикой, что обусловлено отсутствием специфических (к вирусу) антител.
Наиболее характерным являются острое начало вирусного процесса и большое количество высыпаний, занимающих обширную площадь. Картина кожно-слизистых поражений всех первичных форм сопровождается выраженными общими явлениями – лихорадкой с температурой тела, достигающей 39-40°C, увеличением и болезненностью регионарных лимфоузлов.
Главную угрозу для жизни представляет вероятность диссеминации возбудителя при развитии первичной вирусной инфекции с поражением внутренних органов (ЦНС, печень, селезенка, бронхи и легкие).
Начальный герпес возникает у пациентов, которые уже имели один из видов простого герпеса и инфицировались вторым. При этом общие явления поражения (тяжелое общее состояние, повышение температуры, головная боль) уже не столь выражены.
Клинические же проявления рецидива обычно еще менее выражены.
Асимптомная форма отличается отсутствием признаков заболевания вообще.
 | Клиническая картина заболевания определяется стадией течения процесса Эритематозная стадия Вначале появляется гиперемированное (ярко-розовое) пятно
Везикулезная стадия На фоне воспалительного очага (гиперемированного пятна) появляются пузырьки, которые располагаются группами Корковая стадия Пузырьки ссыхаются в корочки Стадия клинического выздоровления Корочки отторгаются, а пятно постепенно бледнеет и исчезает |
Наряду с изложенной, классической клинической формой болезни существуют и нетипичные ее разновидности:
Диссеминированная форма простого герпеса (ПГ)
Мигрирующая форма (ПГ)
Геморрагическая форма (ПГ)
Зостериформная разновилность (ПГ)
Отечная форма (ПГ)
Простой герпес с абортивным течением
Особенности эпидемиологии:
- Инфицированность населения вирусом простого герпеса приближается к 100%.
- По одним данным, в 20-25% случаев, а по другим - в 60-70% герпетическая инфекция проявляется клинически (иначе говоря присутствие вируса в организме совсем необязательно может проявляться, но инфицированный может быть опасен в плане возможности заражения для окружающих)
- ВПГ обладает избирательной способностью к начальной инвазии в клетки эпидермиса и наружных слизистых оболочек (то есть попадает в организм через кожу и слизистые)
- Пути передачи:
- воздушно-капельный,
- контактно-бытовой,
- половой,
- трансплацентарный
- Способность к пожизненной персистенции (существованию) инфекции после первичного заражения
- поражение слизистых оболочек полости рта;
- поражение глаз: конъюнктивит, кератит и т.д.
- поражение кожи: губ, лица, рук, ягодиц и т.д.
- генитальный герпес;
- поражение нервной системы;
- генерализованный простой герпес:
- висцеральная форма (пневмония, гепатит);
- диссеминированная форма (вирусный сепсис)
Урогенитальный герпес (УГ) является частным случаем ВПГ-инфекции и относится к одной из наиболее распространенных инфекций, передаваемых половым путем. От других болезней этой группы УГ отличается пожизненным носительством возбудителя в организме человека, что приводит к формированию рецидивирующих форм заболевания.
Актуальность проблемы герпетической инфекции заключается в способности ВПГ вызывать иммунодефицитное состояние, хронические воспалительные заболевания половых органов, оказывать негативное влияние на детородную функцию женщин и мужчин.
Урогенитальный герпес подразделяют на следующие формы:
Первичный генитальный герпес 
Заражение происходит при непосредственном физическом (генитальном, орогенитальном или гениторектальном) контакте с больным или вирусоносителем. Клинически на слизистых оболочках половых органов и прилегающих участках кожи появляются сгруппированные пузырьковые высыпания на фоне гиперемии. Затем везикулы вскрываются и течение процесса протекает по сценарию обычной герпетической инфекции (см. выше). Больных беспокоит зуд, жжение, болезненность в области высыпаний. Также может повышаться температура тела до 38°С, увеличение и болезненность паховых лимфоузлов.
Рецидивирующий генитальный герпес Рецидивирующий генитальный герпес – самое распространенное заболевание мочеполовой системы. Характеризуется хроническим течением, нарушением половой и репродуктивной функций больных и высокой устойчивостью к лечению. Локализация поражения определяется местом проникновения вируса и чаще всего это слизистые половых органов (крайняя плоть, венечная борозда, ладьевидная ямка – у мужчин и половые губы, слизистая влагалища, шейки матки, анальной области – у женщин). Заболевание может протекать на фоне субфебрильной температуры, недомогания и общей слабости, болезненности в области паховых лимфоузлов (обычно с одной стороны). Вскрытие пузырьковых элементов сопровождается зудом, жжением и болезненностью. Описанная симптоматика может изменяться под влиянием проводимого лечения.
Герпетический уретрит У мужчин – боли, чувство жжения, жара, ползания мурашек по ходу мочеиспускательного канала, рези при мочеиспускании. Губки уретры гиперемированы и отечны. Может наблюдаться скудное отделяемое слизистого характера из уретры. У женщин – боли и рези в начале мочеиспускания, дизурические явления. Наружное отверстие уретры гиперемировано со скудным слизистым отделяемым.
Герпес анальной области и прямой кишки
Герпес верхнего отдела полового тракта
Особо опасен герпес при беременности:
- ВПГ может стать причиной воспалительных заболеваний мочеполовых органов, патологии беременности, инфицирования плода.
- Частота невынашивания при первичном герпесе составляет 54% в ранние и 25% в поздние сроки беременности.
- Вирус может проникнуть к плоду трансплацентарно, трансцервикально.
- Инфицирование в I триместре приводит к развитию у плода гидроцефалии, пороков сердца, ЖКТ и др.органов. Инфицирование во II и III триместрах вызывает у плода гепатоспленомегалию, анемию, желтуху, гипотрофию, пневмонию, менингоэнцефалит, сепсис.
- Наиболее опасна для плода первичная инфекция у матери, так как вирусы активно размножаются в клетках с высоким метаболизмом.
- Наиболее тяжелые поражения возникают в первые 2 месяца развития плода.
- При рецидивирующей герпетической инфекции накануне родов необходимо провести тесты на выделение вируса из шейки матки.
Профилактика УГ для здорового человека состоит в соблюдении гигиены половой жизни, заключающейся в ограничении числа половых партнеров, в использовании презервативов.
Профилактика заболевшего генитальным герпесом должна быть направлена на предотвращение развития осложненных форм инфекции, для чего пациент должен уметь своевременно распознавать и купировать клинические проявления начинающегося рецидива с помощью современных лекарственных препаратов.
Это инфекция, вызываемая вирусом папилломы человека и поражающая кожу и слизистые половых органов, перианальной области и рта.
Страдают в основном молодые люди, ведущие половую жизнь. Заражение происходит контактным, как правило, половым путем. Причем в результате инфицируется друг от друга не менее 90% половых партнеров.
Инфицирование новорожденных происходит во время родов при прохождении через родовые пути больной матери, что может стать причиной папилломатоза гортани у ребенка.
Остроконечными кондиломами в различных странах регистрируется от 3 до 28% больных.
Но при этом необходимо обратить внимание на то, что заболевание у многих протекает скрыто. Это означает, что вирус в активной стадии находится лишь периодически, при появлении высыпаний, а все остальное время инфекция пребывает в латентном состоянии. Несомненно, что максимальная контагиозность (возможность заражения) приходится именно в периоды клинических проявлений заболевания.
 |
 |
 | Высыпания представлены круглыми или овальными папулами полусферической формы жемчужно-белого или розового цвета с пупковидным вдавлением в центре. Больного, как правило, ничего не беспокоит и лишь при присоединении вторичной инфекции может появиться зуд или болезненность.
Лечение заключается в удаление элементов пинцетом или кюреткой. Также высыпания можно обрабатывать жидким азотом. При множественных высыпаниях и крупных элементах, не поддающихся криодеструкции (особенно у ВИЧ-инфицированных), используют электрокоагуляцию и лазерную терапию. Гигантские элементы, простирающиеся вглубь до подкожной клетчатки, удаляют в несколько этапов. Исключение контактов с больными. ВИЧ-инфицированным с высыпаниями на лице следует редко бриться или отрастить бороду.
Для нее характерно одностороннее расположение высыпаний. Обычно проявления на коже начинаются с появления эритемы (покраснения) и мелкоузелковой сыпи, которая трансформируется в пузырьки и гнойнички. Последние вскрываются с образованием эрозий. Эрозии покрываются корочками, после отторжения которых остается бурая пигментация. Регресс высыпаний в легких случаях длится до 3 недель, но болезненные ощущения по ходу пораженных нервов могут сохраняться до года и более. Ограничивается появлением отека, эритемы и узелковых высыпаний по ходу нерва. Прявляется более тяжелым, нежели классическая форма, течением. При этом эрозии не эпителизируются, а изъязвляются с образованием некротических участков. Течение заболевания может длиться 1,5 и более месяцев. Отличается тем, что высыпания не ограничиваются зоной одного пораженного нерва, а распространяются на значительные участки кожного покрова. Проявляется в виде пузырьковой сыпи с кровянистым содержимым, которые подвержены гангренизации. При этой форме возможны нарушения сердечно-сосудистой деятельности, функции ЖКТ, мочеиспускания и др. Также отдельно выделяется офтальмогерпес, при котором поражаются роговица глаза, коъюнктива, радужная оболочка, цилиарное тело. Эта форма сопровождается светобоязнью, блефароспазмом, слезотечением, болями по ходу зрительного нерва и высыпаниями в области лица, шеи, волосистой части головы. При офтальмогерпесе участие в лечебном процессе врача-окулиста обязательно. Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции
|


