Как отличит корь от крапивницы
Зачастую человек мучается из-за элементарного незнания симптомов, видов и методов лечения аллергии. В настоящее время аллергией и ее разновидностями страдает более 30% населения нашей планеты. Как бороться с этим заболеванием?
– Елена Владимировна, что такое крапивница? Какие характерные проявления этого заболевания?
– Крапивница – это группа заболеваний, характеризующаяся развитием волдырей или ангиоотеков, ее классифицируют по продолжительности течения, по типам и подтипам. Острая крапивница длится до 6 недель, хроническая более 6 недель. Крапивница бывает аллергическая, идиопатическая (вызванная воздействием низкой или высокой температуры), дермографическая, вибрационная, холинергическая, контактная и т.д.
Аллергическая крапивница бывает легкая (менее 20 волдырей до 24 часов), средней тяжести (до 50 волдырей до 24 часов) и интенсивная (более 50 волдырей до 24 часов).
Интенсивная крапивница характеризуется местами со сливающимися волдырями, выраженным зудом, возможным повышением температуры, развитием ангиоотеков.
Диагностика крапивницы не требует лабораторного подтверждения. Расширенное диагностическое обследование проводится пациентам с длительно сохраняющейся, рецидивирующей крапивницей. Хроническая крапивница чаще встречается у женщин среднего возраста, у детей наблюдается реже (только 5% больных – дети до 16 лет). Для нее характерно волнообразное течение без прогрессирующего ухудшения, у 50% пациентов наступает спонтанная ремиссия.
– Каковы причины этого заболевания?
– Причиной крапивницы могут быть аутоиммунный тиреоидит, вирусные инфекции, гепатит, бактериальные инфекции, паразитарные инвазии, неинфекционные хронические воспалительные процессы (гастрит, холецистит), неспецифическая пищевая гиперчувствительность, аутоиммунные заболевания. Только в 15-20% случаев крапивницы удается четко выявить причины заболевания. В 95% случаев острая крапивница самостоятельно купируется в течение двух недель и достаточно эффективно лечится антигистаминными препаратами 2-го поколения. В большинстве случаев острая крапивница остается единственным эпизодом в жизни пациента.
– В чем заключается лечение?
– Больному проводится рациональная медикаментозная терапия. Пациент должен соблюдать гипоаллергенную диету с исключением предполагаемых аллергенов, избегать условий, при которых возникает перегревание организма: слишком теплая одежда, чрезмерная физическая нагрузка, употребление горячих блюд и напитков. В случае дермографической крапивницы нужно отказаться от тесной одежды, переноса тяжелых грузов, длительных пеших походов. При солнечной крапивнице следует избегать прямого воздействия солнца, ношения открытой одежды. При холодовой крапивнице – переохлаждения, исключить купание в водоемах.
– Что такое атопический дерматит?
– Это аллергическое заболевание кожи, возникающее, как правило, в раннем детском возрасте у людей с наследственной предрасположенностью к этому заболеванию. Вероятность атопического дерматита у детей здоровых родителей составляет до 20%. При наличии отягощенного анамнеза по аллергии у одного из родителей вероятность заболевания может быть до 50%, у обоих – 80%. Атопический дерматит характеризуется кожным зудом, в 5% случаев не имеет аллергической природы. Он классифицируется возрастными периодами болезни: младенческий (до 2 лет), детский (2-13 лет), подростковый и взрослый (старше 13лет), а также стадиями болезни: обострение – ремиссия и распространенностью и степенью тяжести процесса.
Младенческий период характеризуется преобладанием экссудативной формы с проявлениями гиперемии, отечностью, мокнутием, корками, характерной локализацией в области наружной поверхности голеней, сгибательных и разгибательных поверхностей конечностей, шеи.
Детский период характеризуется высыпаниями, шелушением, утолщением кожи, усилением кожного рисунка, расчесами, гипо- или гиперпигментацией, локализующейся в области сгибательных поверхностей суставов, шеи, заушной области.
Подростковая (взрослая) форма характеризуется проявлением инфильтрации, гиперемией с синюшным оттенком, локализующейся в области верхней половины туловища, лица, шеи, верхних конечностей.
Атопический дерматит со временем может полностью исчезнуть, приобрести легкую степень течения или принять хроническое рецидивирующее течение с обострениями.
У 70% больных с тяжелой формой заболевания впоследствии развивается бронхиальная астма.
Пациентам с проявлениями атопического дерматита нужно провести аллергологическое обследование в период ремиссии для уточнения природы заболевания, чтобы устранить воспаление, зуд, избежать вторичного инфицирования, улучшить качество жизни.
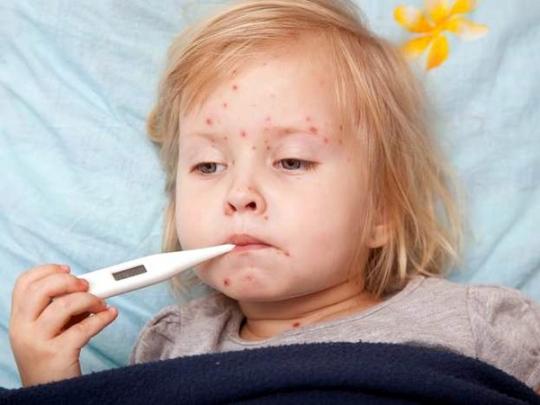
Аллергические высыпания не всегда бывают поэтапными и могут исчезнуть через некоторое время. А при кори высыпания становятся все ярче и ярче, после чего начинается пигментация. При аллергии пигментации не бывает.

Корь - это вирусное острое инфекционное заболевание. Сначала начинаются катаральные симптомы, поэтому корь легко спутать с обычной простудой. Об этом рассказал детский инфекционист поликлиники №4 Айгерим Букенова, передает Zakon.kz со ссылкой на Елорда Инфо.
Корь вызывает высокую температуру, которая может доходить до 40 градусов. Также наблюдается насморк, чихание, кашель, может развиться конъюктивит. Происходит интоксикация организма. Все это длится примерно 3 - 4 дня. После этого начинаются высыпания.
"Когда начинается сыпь, температура снова поднимается, может повысится до 38 – 39 градусов, бывает до 40. При кори характерно поэтапное высыпание. Сначала за ушами, потом на лице, на лбу, потом она опускается вниз. Сначала верх туловища – спина, грудная клетка. Постепенно сыпь опускается вниз по телу – на ноги. После этого через три – четыре дня начинается пигментация", - говорит Айгерим Букенова.
Пигментация тоже происходит поэтапно - сверху вниз. Высыпания при кори бывают розовые или ярко-красного цвета и могут сливаться друг с другом. А пигментации дает сыпи коричневатый оттенок.
"Вообще, корь делится на три периода: катаральный, период высыпаний и период пигментации. Пигментация - это когда высыпания меняют цвет, становятся коричневыми. Пигментация можно сохраняться до двух недель", - продолжает врач.
Как не спутать корь с аллергической сыпью у грудных детей? Аллергические высыпания не всегда бывают поэтапными и могут исчезнуть через некоторое время. А при кори высыпания становятся все ярче и ярче, после чего начинается пигментация. При аллергии пигментации не бывает.
"Корь протекает у всех по-разному. У некоторых - без осложнений и они не нуждаются в госпитализации. Но если заболел ребенок до года – то тогда, конечно, врач отправляет в инфекционную больницу. Корь опасна осложнениями. Часто встречаются бактериальные заболевания: синусит, отит, пневмония. Больше всего опасна энцефалопатия - это поражение нервной системы. Если корь дала осложнения, то тогда обязательно стационарное лечение", - делится инфекционист.
Вакцинация от кори делается ребенку ровно в год после его рождения. Через пять лет обязательна ревакцинация, то есть в 6 лет. Обычно, даже если вакцинированный ребенок заразился корью, например, до шести лет, когда он еще не успел получить ревакцинацию, то корь он переносит гораздо легче, чем невакцинированный ребенок. Либо вообще не заболеет корью. Многое еще зависит от собственного иммунитета ребенка.
"Если ребенку диагностировали корь, то в поликлинику мы его не вызываем. Доктор ходит домой, чтобы он не заразил окружающих людей. Особо обращается внимание на отсутствие или присутствие одышки, учащенного дыхания. Корь может протекать у всех по-разному: в легкой, средней или тяжелой степени. Больше всего корью болеют дети до года, потому что первая вакцина делается в годик. До года делать прививку от кори не позволяет возраст. Также могут заболеть дети детсадовского возраста и школьники. Взрослые тоже могут заболеть корью, потому что многое зависит от иммунитета. Даже если взрослый человек получал в детстве вакцину, ее хватает на 20 - 25 лет. Проходит 25 лет и человек снова может заболеть. Самый правильный метод предохранения от кори - это вакцинация. В 2014-м году, когда было вспышка кори в Астане, детям разрешали делать прививки с 9 месяцев, в этом году такого приказа пока не было", - продолжает Айгерим Букенова.
Корь распространяется из-за миграции населения: кто-то едет отдыхать, казахстанцы посещают соседние страны: Россию, Украину, ездят в Турцию и в Китай.
Главный санитарный врач РК Жандарбек Бекшин в одном из интервью озвучивал мнение, что сейчас часто заболевают дети, мамы которых родились в 90-м году. Эти женщины в свое время, когда им был год, не получили вакцины из-за возможного в то время дефицита, или из-за отсутствия финансирования в Казахстане в годы перестройки. Айгерим Букенова рассказала свою историю.
"Это вполне возможно, потому что я сама из таких женщин. Я получила вакцинацию в годик в 1987 году. Но ревакцинацию через пять лет в 1992 я уже не получила. Возможно, в эти годы как раз не было вакцины в Казахстане. Действительно, из-за этого дети этих мам могут заболеть корью, так как у них нет антител в организме. Их мамы не передают своим детям антитела, которые образуются при вакцинации. Обычно после кори в организме человека вырабатывается пожизненный иммунитет", - говорит она.
Сейчас в Астане также наблюдается повышение заболеваемости ОРВИ. Протекает эта инфекция обычно при выраженной температуре до 39 – 40 градусов. Такую температуру дают обычно бактериальные заболевания, например, тонзиллит, ангина. Но ОРВИ сейчас тоже может вызвать такую температуру.
"У детей интоксикация при нынешнем ОРВИ продолжается от трех до пяти дней. На фоне вируса у них может развиться рвота, диарея, кашель, насморк, чихание, слезотечение, конъюктивит. Передается ОРВИ и корь воздушно-капельным путем", - заключила инфекционист.
В эти дни врачи поликлиники активно посещали школы и детские сады, чтобы объяснить детям, воспитателям и учителям, как не заразиться ОРВИ и корью.
"Нужно регулярно проветривать помещения, делать влажную уборку, чаще мыть руки. Детям объясняем, что нельзя пить из одной бутылки. Обращаем особое внимание на меры личной гигиены. При первых симптомах вирусной инфекции, если у ребенка начался насморк, появился кашель, нужно оставаться дома и не приходить в детсад и в школу, а также вызвать врача на дом", - объясняет старший врач отделения профилактики школьной медицины поликлиники №4 Асия Ахметжанова.
— Раньше, до 60-х годов прошлого столетия, корью ежегодно болело в мире около 100 миллионов человек, и каждый десятый умирал, — объясняет Людмила Палатная. — Поскольку погибало много детей, то корь даже называли детской чумой. Но с появлением вакцины (массовая вакцинация в СССР началась в 1967 году) это название осталось лишь в учебниках. Первую прививку от кори малыш получает в 12 месяцев, затем в шесть лет следует ревакцинация. Привитой ребенок, конечно, тоже может заболеть, но перенесет инфекцию легко, а главное — она не вызовет осложнений.
— А как уберечь от кори малыша до года? Ведь мама ходит с ним, например, в магазин за продуктами.
— Дети до трех месяцев, рожденные матерями, имеющими противокоревой иммунитет, защищены от инфекции. После трех месяцев напряженность врожденного иммунитета снижается, и малыши в возрасте шести — девяти месяцев становятся восприимчивыми к вирусу кори. Если беззащитный ребенок встретится с больным корью, то шанс не заболеть у него мизерный.
— Чем опасна эта инфекция для грудничков?
— Развитием пневмонии. Вирус кори вызывает резкое снижение иммунитета, и возникает временный иммунодефицит, когда в крови уменьшается количество защитных клеток — лимфоцитов. К ребенку легко цепляются микробы, возникают вторичные осложнения. Кроме пневмонии, это стоматит, пиелонефрит, поражения кишечника (колит, энтероколит).
— Насколько легко заразиться корью?
— Как все-таки отличить корь от простуды?
— Характерный признак кори — слезотечение и светобоязнь. Из-за того, что отекают веки, ребенок не может смотреть на свет, жмурит глаза. Другие признаки — кашель, выделения из носа, температура (она бывает и 39 градусов, но обычно у многих детей в первые дни заболевания не превышает 38). К сожалению, эти симптомы родители, да и некоторые врачи, нередко принимают за проявления ОРВИ.
Доктор обязан выяснить, с кем и когда контактировал заболевший, привит ли он. Если нет, следует очень внимательно осмотреть больного, обратив внимание на слизистую щек. Увидев там характерные высыпания, напоминающие крупинки манки (они называются пятна Филатова — Коплика), можно еще до появления сыпи, возникающей обычно на четвертый-пятый день, заподозрить корь. Высыпания на слизистой появляются у 85—90 процентов больных.
— Сыпь, которая появилась на теле, нужно чем-то смазывать?
— Нет. Из-за того, что антиген вируса кори контактирует с лимфоцитами, верхние слои кожи воспаляются — возникает инфекционно-аллергический дерматит. Со временем сыпь изменяет цвет, пигментируется и угасает.
— В каких случаях ребенку требуется лечение в стационаре?
— Во-первых, детям раннего возраста, особенно до года. Во-вторых, при тяжелых формах кори. В-третьих, когда появляются осложнения: слышны хрипы в легких или пострадала нервная система — возникли головная боль, головокружение, высокая температура, судороги, повторная многократная рвота. А в-четвертых, желательно госпитализировать ребят из закрытого коллектива — детского дома или школы-интерната, либо из многодетной семьи, чтобы оградить от вируса остальных детей. Лучше пролечить в больнице от кори и ребенка, страдающего хроническим заболеванием, например, пиелонефритом.
— Многие родители не хотят делать детям прививку, опасаясь побочных действий вакцины. Какие реакции бывают?
— Поствакцинальные реакции случаются изредка и обычно легко переносятся детьми. Сразу после инъекции возможно появление уплотнения и отека в месте укола. Через пару дней может повыситься температура до 38 градусов, появиться раздражительность, капризность. Иногда присоединяются незначительные катаральные явления: заложенность носа, покраснение в горле и сухой кашель, конъюнктивит, на коже появляется сыпь. Если побочные реакции возникли на восьмой — десятый день после прививки, то родители даже считают, что привитой ребенок заболел корью. Но это не так, и поможет обычное антигистаминное лекарство.
- Повышение температуры.
- Кашель и насморк.
- Покраснение глаз, слезотечение и светобоязнь.
- Появление сыпи, которая с лица постепенно распространяется на все тело.

В 2017-18 годах Украину всколыхнула вспышка кори – одного из самых заразных заболеваний, известных в мире. Показатели по количеству больных были самыми высокими в Европе. По информации Центра общественного здоровья’я Министерства здравоохранения’я Украины с начала 2018 года корью заболели 36 455 человек – 14 111 взрослых и 22 344 ребенка. По прогнозам медиков к концу года количество больных корью может превысить самый высокий показатель заболеваемости был зафиксирован в Украине, начиная с начала 90-х годов.
Главной причиной таких масштабных вспышек кори является низкий уровень иммунизации. На сегодня показатели прививок выравниваются, однако не так давно украинцы массово отказывались прививать детей, и именно тот разрыв повлек за собой новые вспышки инфицирования.
Однако не только корь грозит сегодня насленню. Существует много инфекционных заболеваний, которые сопровождаются высыпанием на коже. Специалисты объяснили, как отличить симптомы кори, краснухи, ветрянки и других болезней по характеру высыпаний на теле.
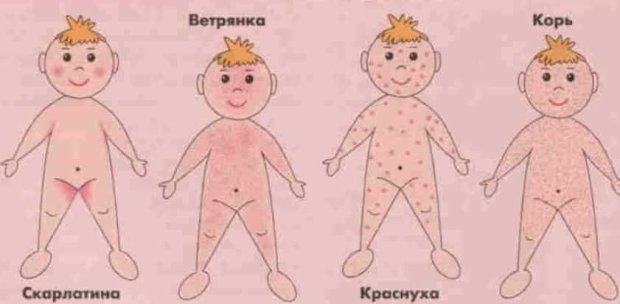
Вот какая сыпь бывает когда кир:
1. Пятна Коплика.
Это одно из проявлений кори: красные пятна с белым центром, которые появляются во рту. Обычно пятна Коплика появляются раньше сыпи на лице и теле и могут держаться всего несколько часов.
Изредка симптом Коплика может появиться и после высыпания на теле.
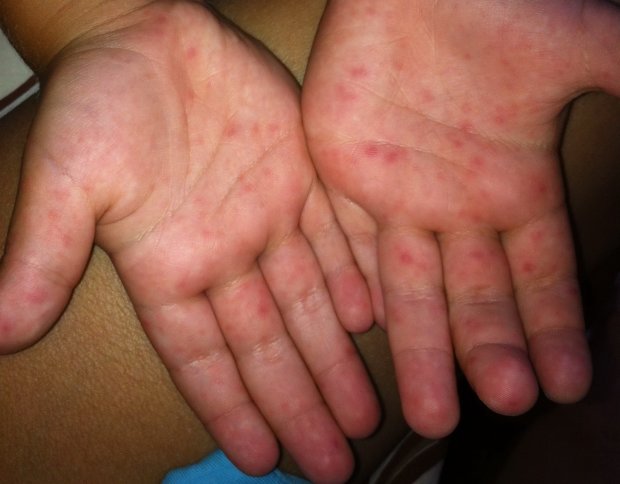
2. Кон’конъюнктивит.
Конъюнктивит наблюдается почти у всех больных корью и часто является одним из первых проявлений наряду с жаром, кашлем и насморком.
В странах, что развиваются, это является одной из главных причин потери зрения среди молодого поколения.
ЕСЛИ НЕ КОРЬ, ТО ЧТО?
1. Ветрянка.
Сыпь при ветряной оспе напоминает водянистые пузырьки, похожие на капли росы. Они могут быть как обильными, так и единичными. Сопровождаются сильным зудом.
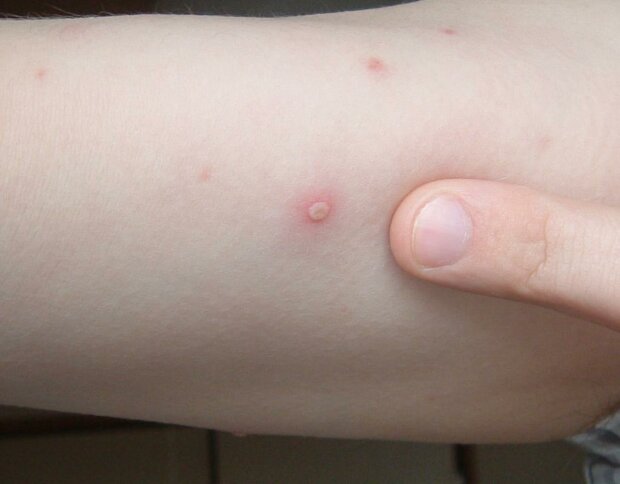
Сыпь начинается в районе груди и спины и постепенно распространяется на лицо, голову и конечности. Причем на голове сыпь повляется под волосами и очень чешется. Если сильно расчесать пятна, на месте могут остаться шрамы.
2. Коксаки.
Этот вирус пришел в Украину из Турции и других стран. При инфицировании вирусом Коксаки сыпь появляется на тех же частях тела, что и при ветрянке в первую, и часто имеет форму пузырьков.
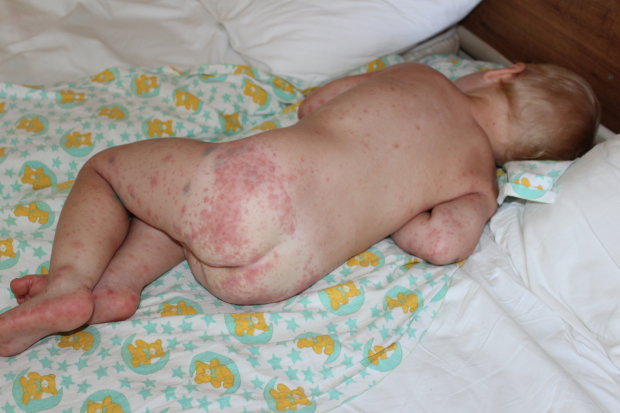
Главное отличие между этими двумя заболеваниями в том, что при Коксаки сыпь, как правило, не чешется. Также у больных этим недугом может слезать кожа и ногти.
3. Розеола.
Это герпетическая инфекция, основной симптом которой – высокая температура, которая длится около трех дней в отсутствии других симптомов ОРВИ. Затем температура спадает, состояние улучшается, и появляется сыпь.
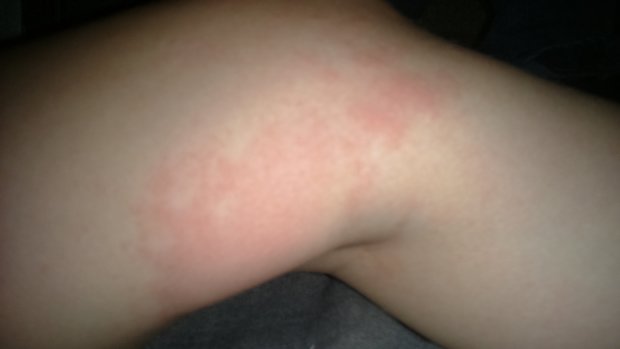
Важное отличие от кори в том, что при кори симптомы не облегчаются с появлением сыпи.
При Розеолу сыпь сначала появляется на туловище, а затем распространяется на шею и на ноги и руки.
4. Краснуха.
Главное отличие от кори: сыпь появляется в первый же день болезни и не сливается, оставаясь локализованным. Эта болезнь обычно протекает легче, чем корь.
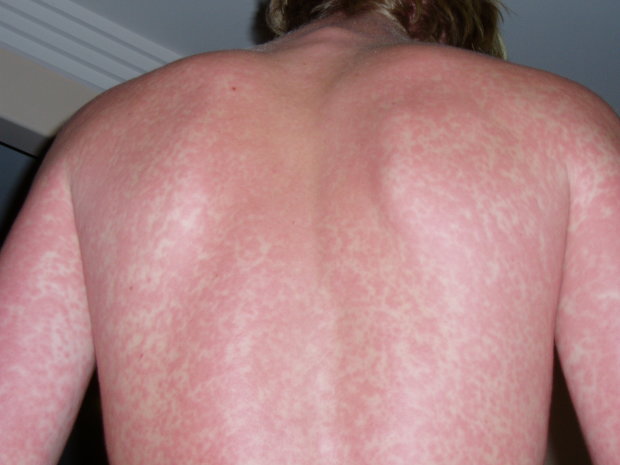
Для краснухи перед появлением сыпи характерны боль при движении глазами в сторону и вверх и увеличение затылочных лимфоузлов.
5. Инфекционная эритема.
Эта вирусная болезнь начинается с сыпи на щеках, что напоминает следы от пощечин. Затем сыпь постепенно распространяется на туловище и конечности.
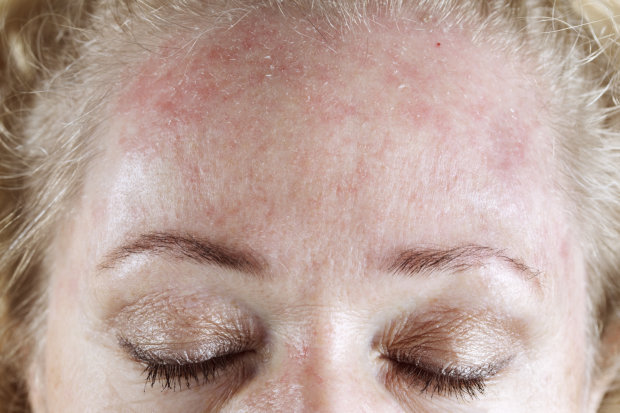
При мононуклеозе сыпь появляются примерно у 10% больных. Причем сыпь сразу покрывает все тело (при кори, напомним, она распространяется сверху вниз).
Если при мононуклеозе больной получил антибиотик пенициллинового ряда (это врачебная ошибка, к сожалению, распространена в наших краях), вероятность сыпи возрастает до 90%. Такая сыпь называется ампициллиновая и свидетельствует об аллергии на антибиотик.
7. Аденовирусная инфекция.
Аденовирусная инфекция часто сопровождается коньюнктивитом и сыпью. Именно поэтому ее часто путают с корью. Однако при инфицировании после высыпания состояние больного улучшается, в отличие от случая с корью.
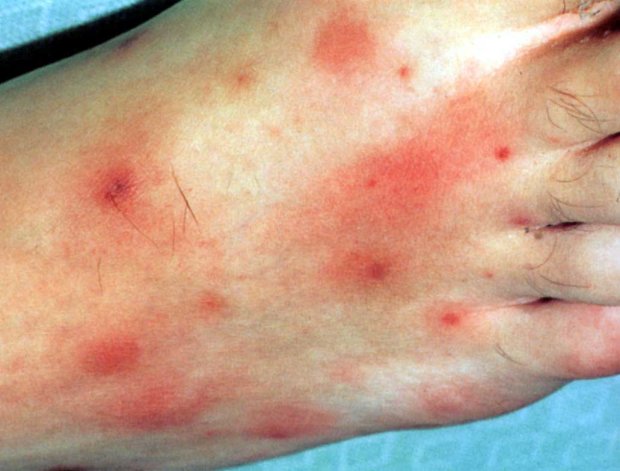
8. Синдром Кавасаки.
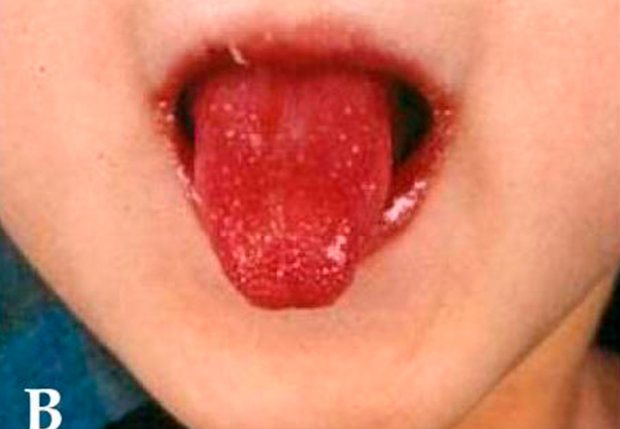
Как и при кори, при синдроме Кавасаки наблюдаются сыпь и конъюнктивит. Однако есть и дополнительные симптомы, на которые стоит обратить внимание. У больного может быть малиновый язык, появляются трещины на губах, а также краснеют ладони и ступни.
При этом сидромі необходима госпитализация, поскольку частые осложнения.
Министерство здравоохранения еще раз напоминает, что единственной защитой от кори является прививка. Украинцев призывают не пренебрегать здоровьем и вакцинировать себя и детей.
Ветряная оспа
Заболевание начинается с недомогания, повышается температура до 38 °C, тогда же появляются первые высыпания: красноватая сыпь в виде пузырьков, наполненных прозрачной жидкостью. Сперва их немного, но уже на следующий день ребенок буквально обсыпан красными папулами: руки-ноги, шея, живот, лицо и даже слизистые оболочки. Такие высыпания продолжаются в течение недели: на одном месте пузырьки подсыхают, образуя коричневатые корочки, на другом появляются новые.
Дети переносят ветрянку довольно легко, а вот у взрослых могут быть серьезные осложнения. При слабом иммунитете ветряная оспа может проявиться повторно, уже в виде опоясывающего лишая.
Инкубационный период длится от 11 до 21 дня. Инфекция передается только воздушно-капельным путем. Заразным ребенок становится за 2 дня до появления первых высыпаний и перестает быть через 5 дней после появления последней сыпи.
Чего опасаться? Осложнений, связанных с попаданием в пузырьки стафилококков и стрептококков. Не позволяйте ребенку расчесывать высыпания, обязательно обрабатывайте папулы либо зеленкой, либо темным раствором марганцовки. Почаще меняйте и кипятите белье. Корочки не сдирайте, чтобы не остались оспины.
Вакцинация. Многие страны считают прививку против ветрянки обязательной для ребенка, у нас же программа вакцинации пока только разрабатывается.
Инкубационный период длится 9–14 дней. Инфекция передается воздушно-капельным путем. Ребенок заразен с момента первых проявлений заболевания и все время, что держится сыпь.
Чего опасаться? Осложнений в виде бронхита, отита, лимфаденита, пневмонии, менингоэнцефалита.
Вакцинация. Прививку от кори проводят в 1 год, через полгода – повторно, она защищает иммунитет на 10–15 лет.
Переболевшие корью сохраняют иммунитет на всю жизнь.
Скарлатина
Заболевание проявляется остро: высокая температура, головная боль, ребенок жалуется, что ему больно глотать. Иногда бывает рвота. Скарлатина всегда сопровождается ангиной, и самый характерный ее признак – ярко-малиновые миндалины.
Сыпь появляется в первый же день болезни: это мелкие, еле заметные розовые точечки на лице и теле. Внизу живота, на боках и в кожных складках сыпь более насыщенная. Она проходит в течение недели, не оставляя пигментных следов. На ее месте кожа немного шелушится.
Инкубационный период может быть от 2 часов до 10 дней. Скарлатина передается не только воздушно-капельным путем, но и через посуду, предметы обихода, игрушки. Ребенок заразен для окружающих в течение первых 10 дней с момента проявления болезни.
Чего опасаться? Осложнений на почки, сердце, которые проявляются уже после нормализации температуры и исчезновения сыпи и ангины.
Вакцинация. Прививок против скарлатины нет. Иммунитет от перенесенного заболевания сохраняется на всю жизнь. Но у переболевших скарлатиной всегда есть риск заболеть другой стрептококковой инфекцией – отитом, ангиной.
Краснуха
Заболевание начинается с некоторого недомогания, слабой головной боли, легкого насморка и покашливания. Редко, но бывает, что поднимается температура до 38 °C.
Сыпь обычно появляется уже на первый-второй день болезни. Сначала на лице, затем распространяется по всему телу и держится около недели. Типичное проявление краснухи – увеличение и болезненность затылочных лимфатических узлов.
Инкубационный период – от 11 до 24 дней. Передается воздушно-капельным путем. Ребенок опасен для окружающих за неделю до появления сыпи и еще в течение 10 дней с момента высыпания.
Чего опасаться? Осложнений в виде артрита. Наиболее опасна краснуха для беременных, так как вызывает патологию плода и является прямым показанием к прерыванию беременности.
Вакцинация. Первая проходит в 1–1,5 года, вторая – в 6 лет. Иммунитет сохраняется около 20 лет. Врачи рекомендуют дополнительно делать прививку девушкам и женщинам в более старшем возрасте – чтобы обезопасить свою будущую беременность.
Кстати
Отчего еще бывает сыпь?
Что делать? При лихорадке давать ребенку только жаропонижающие препараты, много питья. Сыпь пройдет и без антигистаминных препаратов.
>> Потница – обычно бывает у грудничков. Это мелкие высыпания красноватых пузырьков, наполненных прозрачной жидкостью, преимущественно на грудке, спинке, в области шеи и в паховой области. Появляется она обычно у малышей, которых родители слишком утепляют.
Что делать? Не кутать. Делать малышу воздушные ванны. Купать в слабом растворе марганцовки или череды. После ванны присыпать раздражение тальком.
>> Везикулопустулез – это последствия потницы. Если ее вовремя не лечить, то в пузырьки (пустулы) пожет попасть стафилококк и они начинают гноиться.
Что делать? По рекомендации врача обрабатывать гнойнички антисептиками и тальком.

Почти любые высыпания на коже ребёнка заставляют родителей нервничать. Действительно сложно понять, что это такое вообще появилось — ветрянка, крапивница или ребёнок где-то обжёгся. Врач-педиатр Ольга Евсейчик объясняет, как отличить один вид сыпи от другого, оказать первую помощь и оценить, срочно ли нужен врач (он, кстати, в любом случае нужен).

Ветряной оспой болеют вне зависимости от сезона. Заразиться можно только при прямом контакте с заболевшим человеком. Носитель вируса становится заразен за два дня до появления сыпи и остаётся заразным ещё 10 дней с момента начала высыпаний. Первые признаки болезни приходят не сразу — в промежутке с 10 по 21 день от контакта с больным.
Сначала появляются пятна и папулы (выпуклые пятна, которые возвышаются над кожей и прощупываются). Довольно быстро они превращаются в пузырьки с прозрачным содержимым. Когда пузырёк лопается, образуется мокнутие, со временем оно покрывается корочкой. Корочки могут держаться до нескольких недель.
Высыпания могут сопровождаться высокой температурой и слабостью. Сыпь зудит, поражает все участки кожи, включая волосистую часть головы, слизистые оболочки полости рта, глаз, области ануса и вульвы.
Все сыпи можно разделить на пятнисто-папулезные и пузырьковые. Ветряная оспа (или ветрянка) — самое распространённое заболевание среди пузырьковых сыпей. Она поражает практически 100% детей, у которых нет к ней иммунитета. Ежегодно по всему миру регистрируется 80-90 миллионов случаев, в основном — среди детей до шести лет. Сильные головные боли, высокая температура, которую не удаётся сбить, нарастающие вялость и сонливость, рвота, нарушения координации, нагноение элементов сыпи — эти симптомы требуют срочного врачебного осмотра.
Многие люди уверены, что болели ветрянкой дважды, хотя переболевшие приобретают стойкий пожизненный иммунитет. Есть предположение, что несколько десятилетий назад за ветрянку принимали всем известную ныне энтеровирусную инфекцию, вызываемую вирусом Коксаки.
Заболевание регистрируется в течение всего года с максимальным подъёмом в конце лета и осенью. Источник инфекции — больной человек, который заразен 7-10 дней от начала болезни.
Пузырьки, в отличие от ветрянки, имеют плотную поверхность и легко не вскрываются, а ссыхаются со временем
Они могут быть болезненными, при расположении на стопах мешают ходить. Высыпания во рту, как правило, резко болезненны, поэтому ребёнок отказывается от еды и питья. На фоне характерной лихорадки это может приводить к обезвоживанию.
Как помочь ребёнку. Обеспечить его достаточным количеством прохладной жидкости и по мере необходимости сбивать температуру. Можно предлагать пить молочные коктейли, сладкие кисели, йогурты, лучше из чашки или трубочки, а не из бутылки, чтобы не травмировать сыпь во рту. Специфического лечения от этой болезни нет, она проходит сама за 7-10 дней.
В некоторых случаях может понадобиться повторный осмотр врача. Это касается любых признаков осложнений:
- обезвоживание (ребёнок не мочится больше восьми часов, не пьёт или не усваивает жидкость, плачет без слёз, у него сухие растрескавшихся губы);
- бактериальное инфицирование сыпи (нагноение элементов, кожа в области элементов становится горячей, болезненной на ощупь);
- асептический менингит (головные боли, при которых не помогают обезболивающие, рвота, высокая температура, вялость, сонливость и апатия).
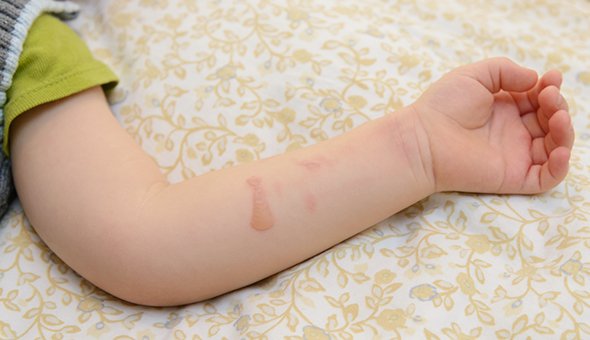
Не каждый пузырь — это вирус Коксаки или ветрянка. Особенно летом. Их часто путают с термическими ожогами второй степени.
Получить такие ожоги ребёнок может, скатившись в жаркий день с горячей горки или забежав босиком на горячий помост у бассейна. Маленькие дети не успевают вовремя среагировать на боль и не покидают горячее место, за это время на коже стоп могут образоваться пузыри. В отличие от ветрянки, при ожогах первой-второй степени у ребёнка не поднимается температура и нет воспалений во рту.
Похожую картину даёт ожог борщевиком. Это растение часто встречается в средней полосе России. Сок этого растения при попадании на кожу не проявляет себя никак, но резко повышает чувствительность кожи к солнечным лучам. В результате обычный солнечный свет вызывает пигментацию, а в течение нескольких суток образуются болезненные вялые пузыри, которые потом покрываются корками. Пигментация от них может держаться месяцами. Главная профилактика таких ожогов — показать детям опасное растение и объяснить, что при попадании сока на кожу нужно избегать солнечного света.
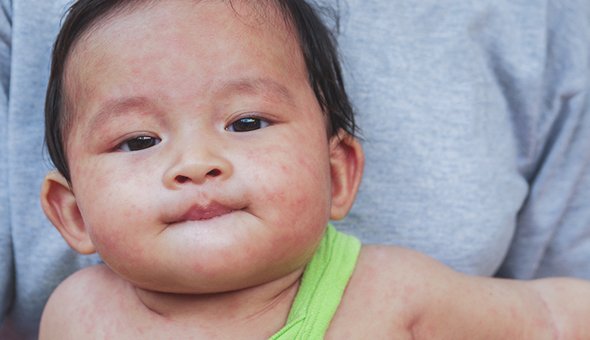
Второй вид сыпей — пятнистые и папулёзные сыпи. Заболеваний с такими проявлениями намного больше: скарлатина, краснуха, детская розеола, инфекционная эритема и другие. Но на первое место по актуальности педиатры ставят корь. В последнее время её стало намного больше из-за отказов от вакцинации.
До 1968 года, пока от кори не начали прививать, ею болели более 90% населения, смертность достигала 2-2,5%. Введение Глобальной стратегии иммунизации против кори ВОЗ в 2000 году позволило снизить смертность от кори по всему миру с 544 тысяч в 2000 году до 146 тысяч в 2013.
Вирус кори попадает в организм воздушно-капельными путём. Больной становится заразен через неделю после контакта с заразившим его и продолжает оставаться опасен вплоть до пятого дня от начала сыпи.
В первые два-три дня на внутренней поверхности щёк появляются мелкие белые точки, которые сравнивают с манной крупой или кристаллами соли. Это пятна Бельского-Филатова-Коплика. В следующие три-пять дней порциями появляется сыпь: в первый день пятна появляются на лице, потом на туловище и руках и, наконец, на ногах. Пятна крупные, склонны к слиянию, могут возвышаться над поверхностью кожи (папулы). Другие симптомы кори — высокая температура, насморк, кашель, конъюнктивит, общее недомогание.
Любое подозрение на корь — повод срочно обратиться к врачу. От кори не существует специфического лечения, но в некоторых случаях она протекает с серьёзными осложнениями. Поэтому наблюдение врача — обязательно.
Как помочь ребёнку. Все, что вы можете сделать для защиты себя и близких, — вакцинация против кори. Национальный календарь прививок предусматривает двукратную вакцинацию в возрасте одного года и шести лет. Люди старше шести лет могут быть привиты двукратно с минимальным интервалом в шесть месяцев. Если человек не привит, но произошёл контакт с больным корью, нужно срочно провести вакцинацию (в течение 72 часов). Детям до одного года, беременным женщинам, пациентам с иммунодефицитом проводится введение сывороточного иммуноглобулина в первые шесть суток после контакта.
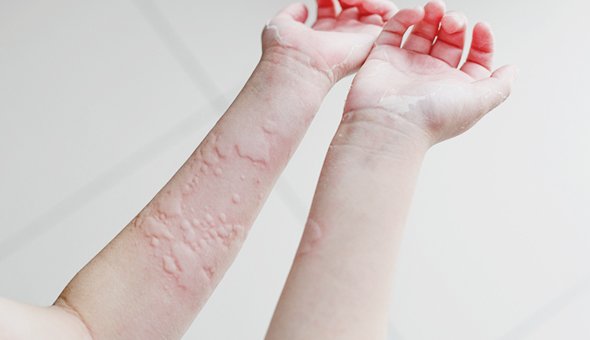
Примерно 20% людей хоть раз в жизни сталкиваются с крапивницей. Чаще всего это аллергическое состояние, при котором на коже возникают сначала пятна, а потом возвышающиеся волдыри неправильной формы. Всё это похоже на ожог крапивой (отсюда и название). Важный симптом крапивницы — интенсивный зуд.
На ощупь волдыри могут быть горячими, а если надавить на волдырь, он бледнеет в центре. Элементы крапивницы могут сливаться, бледнеть, изменять форму, исчезать, появляться при этом в другом месте. Продолжаться так может неделями и даже месяцами.
Пусковых факторов крапивницы — их ещё называют триггерами — очень много. К самым распространённым относят пищевые (орехи, особенно арахис, яйца, морепродукты), лекарственные (аспирин, препараты пенициллина), укусы насекомых. Крапивница может возникать в ответ на развитие бактериальных и вирусных заболеваний, на воздействие физических факторов (холод, жара, трение, солнечное излучение), на пыльцу растений.
Как помочь ребёнку. Все случаи крапивницы у детей нуждаются во врачебном осмотре. Если вы не знаете причину возникновения крапивницы, а она беспокоит более месяца, обязательно нужен осмотр врача. Врач постарается выявить триггер, потому что основа профилактики — избегать встречи с ним. Врач может назначить гипоаллергенную диету, ведение пищевого дневника, антигистаминные препараты. Если же появление крапивницы сопровождается развитием отёка Квинке, это уже неотложная ситуация. Нужно вызвать скорую помощь, а потом обратиться к аллергологу.
Фото: Shutterstock (CokaPoka, Tatyana Abramovich, Karen Grigoryan, phichet chaiyabin, MH-Lee)
Читайте также:


