Герпес на ранних сроках беременности уже был раньше
Герпес – это инфекционное заболевание, которое вызывается вирусами герпеса разных типов. Особое значение имеют вирусы простого герпеса первого и второго типа.
Кроме того, особое место занимает вирус герпеса третьего типа, который первично вызывает ветрянку, а повторно – опоясывающий лишай. Вирус герпеса первого типа вызывает заболевания кожи и слизистых оболочек, а второго типа – герпес гениталий.
Заболевание бывает двух видов:
- первичное, когда вирус герпеса впервые проникает в организм человека;
- рецидивирующее, когда герпетическая инфекция дает клиническую симптоматику повторно. Этот феномен связан с тем, что вирус герпеса из организма не удаляется, а находится в латентном, или неактивном состоянии, в ганглионарных узлах нервной системы.
Таким образом, если заражение вирусом герпеса осуществилось, то человек становится его носителем. Около 90% населения в мире являются зараженными вирусом герпеса. У одних людей заболевание проявляется часто, протекает с затяжным течением, а другие после первичных клинических проявлений никогда больше не предъявляют жалоб на данное заболевание.
Активация вируса герпеса возникает в результате снижения иммунитета. Как правило, герпетическая инфекция сопровождает простудные заболевания, ОРВИ, может возникнуть при любом инфекционном заболевании, а также это постоянный спутник больных ВИЧ и СПИДом.
Вирус простого герпеса и беременность взаимосвязаны, так как плод для будущей матери чужероден, и организм во избежание его отторжения самостоятельно снижает материнский иммунитет.
Среди путей заражения герпесом особое значение имеют следующие:
- при вирусе простого герпеса первого типа: воздушно-капельный, контактный, половой;
- при вирусе простого герпеса второго типа, или генитальном герпесе: половой;
- при вирусе герпеса третьего типа заражение происходит от больного ветряной оспой или опоясывающем лишаем.
Во всех случаях источником заражения выступает больной человек или вирусоноситель без четкой симптоматики заболевания.
Симптомы герпеса при беременности
Симптомы герпеса при беременности совершенно не отличаются от таковых у женщин небеременных или мужчин.
Герпес во время беременности может быть первичным и рецидивирующим.
Симптоматика первичного герпеса обычно складывается из выраженного симптома интоксикации, сопровождающегося общей слабостью, разбитостью, снижением умственной и физической трудоспособности, повышением температуры тела до 38 – 38,50С. Может появиться ломота в мышцах, головные боли.
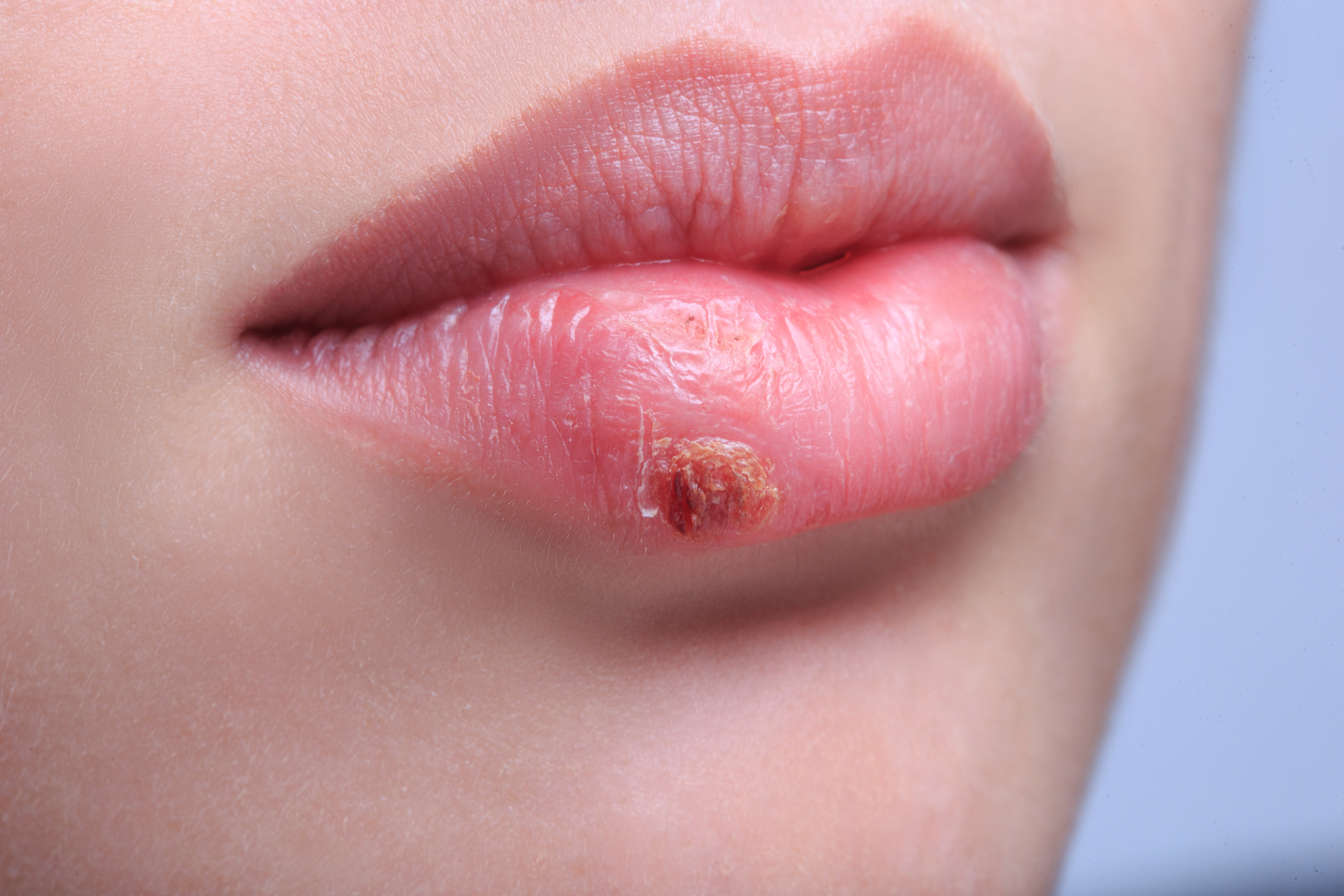
Если произошло заражение вирусом простого герпеса первого типа, то характерными признаками будут высыпания на коже и слизистых оболочках. Начинается эта реакция с чувства жжения, зуда, неприятных покалываний в области поражения. Через некоторое время на этом месте образуются пятна, переходящие в везикулы – пузырьки, наполненные жидкостью. С течением времени пузырьки лопаются, а на их месте образуются корочки. После того, как корочки отстают, на этом месте никаких следов не остается.
Если произошло первичное заражение вирусом простого герпеса второго типа, то симптомы указанные ранее, будут сохраняться, только везикулезные изменения будут находиться в области гениталий.
При рецидивирующем герпесе симптома интоксикации не бывает. Заболевший человек чувствует себя прекрасно. Только местно можно обнаружить изменения. Если же рецидив не первый, то развитие пузырьков можно предотвратить немедленным лечением.
Как правило, герпес на губах при беременности является самым частым признаком заболевания.
Вирус герпеса при беременности может оказывать негативное влияние на плод. И это зависит от того, первичный или рецидивирующий случай герпеса развился у беременной.
Герпес при беременности может протекать различными путями. Тяжесть состояния и повреждающее действие на плод оказывает тип герпетической реакции.
Так, если женщина имела контакт с вирусом герпеса, и у нее ранее были герпетические высыпания, то повреждение плода возможно лишь до 5% случаев. Если же женщина до беременности не была инфицирована вирусом герпеса, то неблагоприятное действие на плод оказывается в 90% случаев.
Кроме того, влияние герпеса на беременность зависит от того, в какой период заболела будущая мать.
Чем опасен герпес при беременности?
Еще один вопрос, который волнует молодых мам: чем опасен герпес при беременности? Герпес на ранних сроках беременности не так опасен, как во втором или третьем триместре.
Это возникает из-за того, что вирус герпеса проходит через плаценту, которая начинает формироваться только после восьмой недели беременности. Однако, и в первом триместре есть опасность развития самопроизвольного аборта. А вот в третьем триместре при первичном заражении матери вирусом простого герпеса может привести к развитию уродств плода, поражению головного мозга ребенка или к рождению мертвого плода.
При рецидивирующем герпесе заражение плода сводится к минимуму, так как в крови матери имеются специфические антитела, которые выполняют своеобразную защиту малыша от повреждений вирусом.
Герпес при беременности последствия имеет самые разнообразные. Кроме того, что ребенок может заразиться внутриутробно, он может инфицироваться и во время родов. Особенно это имеет значение при генитальном герпесе, так как при прохождении через инфицированные родовые пути матери, он подхватывает вирус. После рождения такого малыша у него может развиться герпес кожных покровов, слизистых оболочек, гениталий или же, так называемый, герпес новорожденных – распространенное поражение организма родившегося ребенка.
Лечение герпеса при беременности
Герпес во время беременности лечится такими же лекарственными препаратами, как и герпес у других людей. Единственный лекарственный препарат, который применяют для лечения герпеса – это ацикловир. Лечение герпеса при беременности проводят как местным применением мази ацикловира, так и применением этого препарата или его аналогов внутрь. При распространенном или тяжелом течении герпеса, ацикловир вводят внутривенно.
Если у женщины имеется заражение вирусом герпеса второго типа с поражением гениталий, то рекомендовано родоразрешение путем кесарево сечения, чтобы избежать заражения младенца при прохождении ребенка через инфицированные родовые пути матери. Этот аспект касается беременных, заразившихся герпесом или у которых проявились его признаки накануне родов.
Так как герпес вызывает поражение плода, то лучший вариант, если у женщины никогда не было герпеса – провести вакцинацию против него. Это создаст необходимый иммунитет, что позволит избежать заражения герпесом во время беременности. Вакцинацию проводят незадолго до планируемой беременности.


Опасен ли герпес для будущего ребенка?
Если мать являлась его носителем еще до беременности, то будущий ребенок находится под защитой ее иммунитета. В крови матери есть все необходимые антитела. Если первичное заражение будущей мамы произошло уже во время беременности, то в этом случае существует большая вероятность проникновения вируса через плаценту в организм ребенка. Нужно осознавать, что заражение может и не произойти. Если женщина инфицировалась в первом триместре беременности, существенно возрастает риск выкидыша. Если же этого удастся избежать, то вирус может проявиться в другой сфере и спровоцировать различные пороки развития плода. Это могут быть поражения центральной нервной системы, серьезные врожденные мозговые дефекты, нарушения зрения, слуха и различные отклонения в физическом развитии. Заражение в третьем триместре может привести к мертворождению или же рождению малыша с поражением мозга. В случае, когда у беременной обостряется генитальная форма герпеса, врачи рекомендуют рождение ребёнка путем кесарева сечения. Такой выбор обосновывается риском заражения ребенка при прохождении его через инфицированные родовые пути. Некоторые специалисты практикуют рождение малыша естественным путем. Они нейтрализуют вирус с помощью лекарственных препаратов. Одним из них является ацикловир.

Лечение герпеса при беременности

Генитальный герпес во время беременности
Им можно заразиться и бытовым путем, и во время родов (от матери к ребенку), но чаще всего инфицирование этим видом герпеса происходит при незащищенном половом контакте. Помните, что нередко герпес сопровождается и другими инфекционными заболеваниями половых путей: микоплазмозом, хламидиозом, трихомониазом, гонореей, сифилисом, поэтому при обнаружении в организме вируса генитального герпеса обязательно нужно пройти обследование на выявление инфекций, передающихся половым путем.
Обязательно обратитесь к врачу, если заметили у себя следующие признаки:
- высыпания на кожном покрове наружных половых органов, а также на стенках влагалища и оболочке шейки матки. Эти высыпания напоминают небольшие пузырьки, наполненные прозрачной жидкостью, которые лопаются через 2-3 дня, оставляя после себя язвочки, не заживающие в течение 7-10 дней, а иногда этот срок доходит и до 2-х недель;
- влагалищные выделения – незначительные, водянистые, продолжающиеся 5-7 дней (иногда у беременных женщин это единственный симптом данной патологии);
- зуд, чувство жжения – часто появляются раньше самих высыпаний и служат их предвестниками;
- боль в мышцах, головная боль, общее недомогание и слабость, повышение температуры тела до 38-39 градусов.

Клиническая картина простого герпеса при беременности
Лабиальный или простой герпес проходит 4 стадии развития. На первой появляется зуд или дискомфорт в области губ, носа или других участков лица, возможно общее недомогание и даже повышение температуры. Вторая стадия – воспаление, характеризующееся небольшой припухлостью и болезненностью губ, со временем расширяется и занимает большую поверхность. На третьей стадии герпетические пузырьки лопаются, из них вытекает прозрачная жидкость (содержащая большое количество вирусных эмбрионов, а потому очень опасная в плане инфицирования). На месте лопнувших пузырьков образуются ранки. Четвёртая стадия характеризуется образованием струпьев (корочек) на месте ранок. Если до них дотронуться пальцем, возникают болезненные ощущения, а иногда и небольшое кровотечение.
Опоясывающий герпес при беременности
Вирус опоясывающего герпеса (второе название - опоясывающий лишай), попадая в организм человека, может вызвать у него 2 вида болезни. У тех, кто впервые сталкиваются с ним, этот вирус вызывает ветрянку (ветряную оспу). У женщин, которые переболели этой болезнью, вирус остается внутри нервных клеток на всю жизнь и в случае реактивации становится причиной опоясывающего герпеса. Он проявляется в виде герпесной сыпи на голове или теле (это может быть шея, спина, рука, нога, живот, грудь). Вирус опоясывающего герпеса передается через прямой контакт, соприкосновение с пораженными участками кожи человека, страдающего этим заболеванием (передача воздушно-капельным путем в принципе возможна, но на практике встречается редко). Во время беременности женщине лучше не контактировать с людьми, у которых наблюдается опоясывающий герпес – по крайней мере, до тех пор, пока у него на всех пузырьках не образуются сухие корочки. Именно на этой стадии риск заражения существенно снижается. Если вы уже переболели ветрянкой, реальной угрозы заражения этим видом герпеса практически нет. В вашем организме уже образовались антитела к данному заболеванию.

В случае контакта во время беременности с больным опоясывающим герпесом рекомендуется посетить врача-инфекциониста и сдать анализ, чтобы проверить, есть ли у вас иммунитет против герпеса. Если нет, врач должен предложить вам ввести противогерпесную сыворотку с целью предотвращения развития ветрянки. Лучше заняться профилактикой, чем лечением, ведь всегда остается риск негативного воздействия вируса на плод. Больных опоясывающим герпесом изолируют от детей в возрасте до 1 месяца. Их иммунитет еще слишком слаб, чтобы сопротивляться инфицированию. Однако если речь идет о матери, которая заразилась им в период родов и кормления грудью, ограничение ее контактов с малышом не требуется. Он уже приобрел иммунитет к этой инфекции во время беременности или во время кормления грудным молоком.

Профилактика герпеса во время беременности
Существует ряд мер, позволяющих обезопасить себя от инфицирования вирусом герпеса:
- укрепление иммунных сил организма — это не только прием иммуностимуляторов, но и здоровый образ жизни, правильные физические нагрузки, рациональное питание; закаливание;
- отказ от всех вредных привычек;
- анализ крови на вирус герпеса еще до беременности, в период планирования зачатия.
Все эти меры направлены лишь на укрепление иммунной защиты организма и имеют профилактическое значение. Если герпетические высыпания беспокоят вас довольно часто, рекомендуется перед зачатием ребенка пропить курс поливитаминов или иммуномодулирующих препаратов. Существует специальная процедура – внутрисосудистое облучение крови с помощью лазера. Правда, даже она не способна убить вирус окончательно, но его активность будет подавлена. Эту процедуру сейчас предлагают во многих клиниках.
Девочки подскажите кто нибудь сталкивался с герпесом во время беременности. У меня на сроке 5 недель эта фигня вылезла на носу. Звонила врачу сказала что бы мазала ацмкловиром, я ее про последствия спрашиваю она говорит ничего хорошего. Как быть.

У меня был на губах, срок только побольше был, уже ближе ко второй половине. Но анализ крови даже не показал наличие этого вируса. Здесь наверно важно, в первый раз у вас герпес или раньше уже бывало такое?

Да нет не в первый раз. У вас без последствий обошлось?

Да, и врач моя даже внимание на это не обратила. Если не в первый раз, то вирус то уже давно в организме есть. Это на мой взгляд. А еще вспомнила, когда перед беременностью обследовалась, мне гинеколог даже не назначила этот анализ сдавать. Сказала, что практически у всех он есть.


Ой хоть немножко успокоилась, а то мне тут такие страсти рассказали:SHOCKED:

генетальный гарпес опасен в родах если он будет при родоразрешении то только КС так Г сказала

у меня было обострение ген. герпеса во время родов,никто даже внимаение на это не обратил, поэтому рожала сама. Дочка родилась здоровенькой т-т-т. Я думаю меньше надо думать о болячках, а больше о себе и малыше и все у вас будет хорошо, главное быть спокойной. Да и во время беременности были ремиссии, консультировалась с врачом, сказал прижигать зеленкой и не нервничать)))Здоровья всем!

Я бы не мазала ацикловиром, он обладает тератогенным эффектом
В инструкции написано
Применение препарата при беременности возможно в том случае, когда предполагаемая польза для матери превосходит потенциальный риск для плода.
У меня был вв второй половине беременности, разнесло и верхнюю и нижнюю губу. Сидела дома на б/л. Мазала зеленкой и цинковой пастой. Обошлось без последствий.

Вирус герпеса действительно опасен если во время берем. ваш организм впервые столкнулся с этим вирусом(так же как краснуха ,например)А так у вас уже есть антитела.С беременностью нагрузка на организм большая,иммунитет ослабевает в первые недели,герпес мог "нарисоваться".У меня до трёх месяцев раза два был(раньше тоже вскакивал),а анализ на вирус герпеса даже отриц. был.

"Обожаю" наших врачей, ничего хорошего,ответ конечно очень профессиональный, а главное "гуманный" для беременной женщины.

Главное чтобы этот герпес не впервый раз при беременности, я в ЖК сдавала антитела и у меня показало что он давнишний, а то что он у меня периодически вылазиет даже внимание не обратили, сказали здесь вас пол ЖК таких ничего страшного, правда виферон на последних сроках в качестве профилактики назначили, пока не применяю
кстати на раннем сроке моя врача у которой я лечилась от бесплодия тоже все пугала страшилками и все время говорила плохо и из-за этого в 1 триместре 3 раза узи делала

Ирина, не хочу Вас пугать, но последствия, действительно могут быть, мягко говоря, нехорошие, такие как например, внутриутробная пневмония плода. Что и произошло в моем случае. Правда, у меня вышла запутанная история и сейчас остается только догадываться, действительно ли пневмония была внутриутробной. Тем не менее, когда будучи беременной и переболев герпесом (на губах), я была на консультации у генетика, она сказала, что нужно пить ацикловир в таблетках, т.к. польза выше, чем потенциальный риск. Так что, обратитесь еще к какому-нибудь специалисту и сдайте необходимые анализы. Удачи Вам.

А как вам ее определили при рождении или как-то по другому? вам так и сказали что пневмония вызвана герпесом котроый у вас был? просто не пойму как связан вирус герпеса, который имеется у 80% людей и пневмония - это разве не 2 разные вещи?

Мне тоже кажется какая-то ерунда. У меня всегда герпес вылазит после сильной простуды. И во время беременности дважды появлялся. Я на 6-8 неделе переболела ОРВИ очень сильно, так как обычными медикаментами лечится было нельзя, так у меня на этапе выздоровления такой герперс на носу разросся ужас, мазала ацикловиром. Он местного применения, на ребенка не оказывает влияния, а вот таблетки могут. И с ребенком все было хорошо, родилась здоровенькой, все анализы были в норме.
Я к терапевту пришла, тоже глаза размером с блюдце, говорю герпес вылазил, мазалась ацикловиром, она мне: у нас 95 % населения герпесом болеют, ничего страшного не случится.

спасибо за позитив! у меня тоже герпес вечный мой спутник по жизни, но как то и Г и терапевт слабо на него реагировали когда жаловалась, я вот тоже сильно переболела на 16 недели, за это больше волнуюсь, ставили ОРВИ, 3 дня до 38,8 поднималась темпа

Определили после рождения, часов через 12 после рождения ребенок стал тяжело дышать, в первые сутки увезли в реанимацию с диагнозом внутриутробная инфекция. Ничем кроме герпеса в период беременности я не болела, причем и герпесом не в первый раз (даже врачу не посчитала нужным об этом сказать, думала, ерунда и мазала зовираксом), а когда я сообщила об этом врачу, принимавшему у меня роды, она сказала, что пневмония у малыша именно из-за перенесенного герпеса, и с ее слов, таких случаев не мало, и даже со смертельным исходом. Но в моем случае много несовпадений, и я, честно говоря, не до конца уверена, что у малыша была внутриутробная, а не "внутрироддомная" инфекция, но то, что стоит обратить на это пристальное внимание - это факт. Как я уже писала, будучи на приеме у генетика, она также сказала что герпес может вызвать внутриутробную пневмонию малыша. Но насколько я знаю, если это происходит на ранних сроках беременности, как правило, происходит выкидыш. Причем внутриутр. пневмонию также может вызвать ОРВИ, когда я лежала с малышом в больнице, таких случаев тоже было не мало. При этом в период беременности пневмония не диагностируется, т.к. легкие малыша еще не работают. Но, к счастью, знаю больше примеров, когда герпес никак не повлиял на здоровье ребенка. Надеюсь, у Вас тоже все обойтется! Извиняюсь, что так много, просто не хочу, чтобы Вы подумали, что я сочиняю, как говорится, "предупрежден - значит, вооружен!" Искренне желаю здоровья Вам и малышу! Берегите себя!


Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
В многочисленных исследованиях зарубежных и отечественных коллег неоднократно формулировались и изучались различные группы риска по возникновению ВПС. Это делалось для того, чтобы потенциально сузить группу беременных женщин, которым показана эхокардиография в специализированном центре. Среди этих групп риска выделяли:
- Семьи, имеющие ребенка с ВПС.
- Семьи с ВПС у одного или обоих супругов.
- Женщин, страдающих сахарным диабетом, системными заболеваниями соединительной ткани, гипотиреозом.
- Беременных с тератогенной экспозицией в ранние сроки беременности (герпес ранее 6-7-й недели) [2].
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): "Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга".
Главная цель пренатальной диагностики сформулирована специалистами пренатальной диагностики всего мира - это обеспечение женщины максимально возможной информацией о пороке как можно раньше. Мы должны дать право женщине и семье в целом решать вопрос о пролонгировании беременности с грубыми пороками развития у плода [4].
С каждым годом все большее количество публикаций посвящается диагностике ВПС в ранние сроки - в I триместре беременности 8. Практически ни один из выпусков журнала ISUOG (Ultrasound In Obstetrics and Gynecology, или "белого" журнала, как его называют специалисты) не обходит своим вниманием тему ранней диагностики врожденных пороков развития.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
При эхокардиографии изучались четырехкамерный срез сердца плода (рис. 1) и срез через три сосуда (рис. 2). УЗИ проводилось трансабдоминальным датчиком, лишь при необходимости (затрудненная визуализация) использовался внутриполостной датчик. Четырехкамерный срез сердца плода при ультразвуковом сканировании трансабдоминальным датчиком визуализировался в 85% случаев, срез через сосуды - в 73%, при использовании трансвагинального датчика эти цифры существенно возрастали до 100 и 91% соответственно. Оптимизация пренатальной диагностики ВПС может быть достигнута путем строгого соблюдения основных методических правил. При оценке четырехкамерного среза плода необходимо оценить нормальное расположение сердца плода, исключив его эктопию (рис. 3), положение оси сердца плода, что не представляет никаких трудностей, нормальные пропорции и размеры камер сердца, движение створок атриовентрикулярных клапанов должно быть свободным, септальная створка трикуспидального клапана должна располагаться ближе к верхушке сердца (рис. 4). При оценке среза через три сосуда необходимо оценить взаиморасположение сосудов и их диаметр.
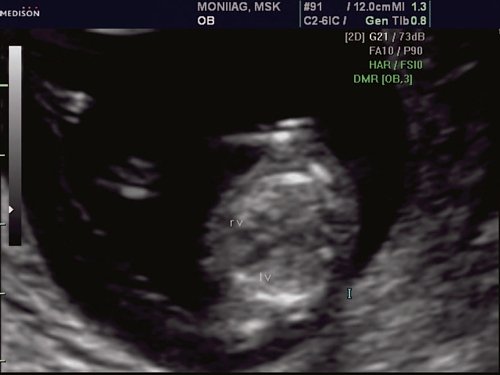
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.

Все дело в генах
Ищи инфекцию!
Коварный герпес
Цитомегаловирус – еще одна угроза для нормального развития эмбриона. Это заболевание из семейства вирусов герпеса, которое передается через кровь, мочу, слюну, сперму, то есть через любые физиологические жидкости. Заразиться можно и воздушно-капельным или бытовым путем, когда инфекция переходит от одного человека к другому через грязные руки или предметы обихода (полотенца, посуда). Если будущая мама попала под атаку вируса на ранних сроках беременности или незадолго до нее, плод может погибнуть. Заражение на последних месяцах становится причиной врожденных пороков и заболеваний малыша: желтухи, кровоизлияний во внутренних органах, увеличения печени и селезенки.
К несчастью, в настоящее время не существует достаточно эффективных методов борьбы с этим коварным вирусом. Максимум, на что способна медицина, – это свести проявления болезни к минимуму и добиться стойкой ремиссии. Но это возможно только в том случае, если заразу нашли до беременности. Тогда женщине придется принимать противовирусные препараты и пройти курс иммунотерапии. После лечения вирус впадет в спячку и не повредит малышу. Если, конечно, не проснется, поэтому будущей маме нужно быть очень осторожной: ей нельзя мерзнуть, нервничать, принимать цитостатики (лекарственные вещества, блокирующие деление клеток) и иммунодепрессанты.
Краснуха
Краснуха, если женщина вдруг заразится ею во время беременности, из не самой опасной детской болезни превратится в смертельного врага. Она подавляет деление клеток плода, в результате чего органы формируются неправильно. На каждом сроке беременности у инфекции есть свои излюбленные места поражения, те, которые в данный момент находятся в процессе активного формирования: 3-11-я недели беременности – мозг, 4-7-я недели – глаза и сердце, 7-12-я – органы слуха. Чем раньше произошло заражение, тем шире диапазон пороков развития эмбриона. Заболевание краснухой в первый триместр беременности – показание для ее немедленного прерывания. Если этого не сделать, то дальнейшие перспективы будут безрадостными. В 10-40% случаев развитие плода замирает и происходит самопроизвольный выкидыш. В 20% беременность заканчивается рождением мертвого ребенка. В 10-25% малыш с врожденными аномалиями погибает в первый год жизни. В том случае, если инфицирование вирусом краснухи произошло после 16 недель, угроза для плода сохраняется, однако становится минимальной. Поэтому, если в детстве ты не перенесла это заболевание, прежде чем планировать беременность, тебе нужно сделать прививку. А затем сдать анализы на наличие иммунитета к вирусу.
Эпидемия гриппа
Еще одна опасность – эпидемия гриппа. Причем угроза исходит не столько от возбудителя инфекции, сколько от общих симптомов заболевания: повышения температуры и интоксикации, нарушающих кровоток. Эмбриону не хватает кислорода и питательных веществ, в результате чего он может погибнуть.
Баланс гормонов
В первом триместре беременности эндокринная система женщины претерпевает значительные изменения. С момента зачатия в организме увеличивается количество женских половых гормонов: прогестерона и эстрогена. При дефиците первого или нарушенном балансе обоих эмбрион не получает достаточного количества питательных веществ и погибает. Опасность для его развития представляют и такие эндокринные заболевания, как патология щитовидной железы, синдром поликистозных яичников и нарушение их функций. К счастью, эти проблемы можно предвидеть еще до беременности. Необходимо только пройти обследование и сдать анализ на гормоны.
Что такое АФС
Антифосфолипидный синдром (АФС) – это нарушения, при которых в капиллярах беременной женщины и в сосудах плаценты начинает сворачиваться кровь, образуются тромбы. Питание и дыхание эмбриона нарушаются, и он может погибнуть. Очень важно, чтобы антифосфолипидный синдром был обнаружен раньше беременности, ведь многие средства, помогающие в борьбе с ним, противопоказаны будущим мамам. Эти препараты могут вызвать пороки развития плода. Поэтому не поленись заранее сдать анализы на определение в крови антител к фосфолипидам. Высокий уровень сигнализирует о наличии этого синдрома. О зачатии ребенка стоит задуматься, только когда концентрация антител уменьшится. Если же синдром развился после зачатия, беременной потребуется наблюдение у врача. Возможно, будут назначены иммуноглобулин и гепарин в небольших дозах. При своевременно начатом лечении беременность, как правило, протекает без осложнений и заканчивается успешными родами.
Мнение специалиста
Светлана ПОТАПОВА, врач акушер-гинеколог высшей категории, к. м. н.:
Внимание!
Кровянистые выделения, схваткообразные или тянущие боли внизу живота, ухудшение общего самочувствия, озноб, повышенная температура тела, длительное отсутствие шевелений плода на поздних сроках – это поводы для немедленного обращения к врачу. Каждый из них может быть сигналом остановки развития беременности.
Не рискуй!
Причиной неразвивающейся беременности могут стать:
Вредные привычки: курение, прием алкоголя и наркотиков.
Злоупотребление загаром и афнтидепрессантами.
Читайте также:


