Герпес киста головного мозга
Эти энцефалиты представляют особенно большой интерес для психиатров как в связи с большой распространенностью герпеса, так и в связи с высокой частотой психических нарушений. В существующей литературе имеется множество работ, в которых отмечается, что герпетические вирусные энцефалиты могут манифестировать психопатологическими синдромами, которые предшествуют появлению неврологической симптоматики, затрудняя правильную диагностику основного заболевания [Деконенко Е. П., Лебедев А. В., 1997].
Рассматриваемые энцефалиты вызываются вирусом простого герпеса ( herpes simplex ), типа 1 и 2, первый из которых чаще ведет к поражению головного мозга.
Психопатологическая симптоматика при герпетических вирусных поражениях мозга во многом определяется локализацией патологического процесса. В свое время А. С. Шмарьян (1940) отмечал в случаях геморрагических энцефалитов достаточно тонкие нарушения ткани височной доли мозга. В настоящее время в некоторых работах упоминается также нарушение дофаминергических структур и нейрогормональных центров.
В целях диагностики поражения ЦНС вирусом герпеса применяются иммунологические (серологические), морфологические и вирусологические методы исследования, а также анализ тканей для выявления вирусной ДНК.
Нейроморфологически при герпетическом энцефалите отмечаются признаки гиперемии и отека мозга, точечные геморрагии, очаги некроза (преимущественно в сером веществе височно-лобно-теменных областей); признаки дистрофии и набухания нейронов, периваскулярная клеточная инфильтрация. В типичных случаях обнаруживаются и характерные ацидофильные внутриядерные включения. На поздних стадиях могут обнаруживаться кисты после размягчения геморрагических очагов. Для проведения вирусологической идентификации герпетического поражения ЦНС применяются метод флюоресцирующих антител и исследование мозговых клеток в культуре ткани.
При КТ-исследовании выявляются зоны пониженной плотности значительной протяженности, не имеющие четких границ и чаще всего расположенные в коре головного мозга, височных, лобных и теменных долях. В некоторых случаях имеют место диффузное поражение мозга и признаки отека.
В типичных случаях клиническая картина герпетических энцефалитов в дебюте болезни характеризуется лихорадкой, умеренной интоксикацией и катаральными явлениями верхних дыхательных путей. Через несколько дней, как правило, наблюдается новый подъем температуры тела с нарастанием признаков интоксикации и развитием общемозговой симптоматики (головная боль, менингеальные явления, иногда повторные судорожные приступы и т. п.). На этом фоне возникают расстройства сознания разной глубины — от трудностей осмысления окружающего и неполной ориентировки до более выраженных состояний оглушения, сопора и комы. При повторных эпилептических припадках больные длительно остаются в состоянии постприпадочного оглушения, которое может переходить в сопор и кому. В этом периоде отмечается развитие и делириозных расстройств, проявляющихся эпизодами психомоторного возбуждения с элементарными зрительными галлюцинациями, аффектом страха. Усиление двигательного возбуждения и гиперкинезов при редукции галлюцинаторных расстройств характерно для варианта субкоматозного делирия.
Коматозное состояние чаще развивается на высоте болезни, нарастает тяжесть неврологических расстройств, в том числе очаговых — гемипарезы, пирамидные знаки, гиперкинезы, изменения мышечного тонуса по экстрапирамидному типу, децеребрационная ригидность и др. В этом случае обычно проводят реанимационные мероприятия, в том числе ИВЛ, трахеостомию. У выживших после пролонгированной комы пациентов в последующем могут развиваться, так же как и при черепно-мозговой травме, апаллический синдром и синдром акинетического мутизма.
Следующий за этим этап восстановления психических функций занимает от 2 до 24 мес и более. Постепенно уменьшается тяжесть психоорганических расстройств. При этом может обнаруживаться синдром Клювера—Бьюсси, характеризующийся грубыми гностическими расстройствами (невозможностью оптически или тактильно опознать предметы), склонностью брать все предметы (даже опасные) в рот, гиперметаморфозом (отвлечением внимания любым раздражителем), гиперсексуальностью, исчезновением чувства страха и стыда, деменцией. Впервые этот синдром был описан американскими исследователями H. Kliiver и Р. Вису после операций по удалению обеих височных долей (с лимбической системой).
Отдаленный этап перенесенного герпетического энцефалита характеризуется резидуальными симптомами энцефалопатии в форме астеноорганического, судорожного и психопатоподобного синдромов. Реже наблюдаются аффективные расстройства непсихотического уровня. Описаны случаи галлюцинаторно-параноидных и биполярных аффективных психозов, а также более сложные психопатологические синдромы шизофреноподобного типа (с кататоническими включениями). Лишь в 30 % случаев возможно достижение полного восстановления психического здоровья.
При отграничении психических нарушений при герпетических энцефалитах от эндогенных психозов важно обращать внимание на нарушения сознания (в том числе на ранний признак — нарушение ориентировки), возникновение судорожных припадков и других неврологических симптомов, свидетельствующих не только о наличии, но и о топике органических поражений мозга. Большое значение имеют и лабораторные исследования, позволяющие установить высокие титры антител к герпетическому вирусу.
При установлении вирусной природы заболевания необходимо как можно более раннее начало противогерпетического лечения — назначение видарабина, ацикловира (зовиракс), кортикостероидных препаратов (для предотвращения отека мозга), а также симптоматических психотропных средств (с большой осторожностью!).
Прогноз заболевания в случаях герпетических энцефалитов в большой мере определяется лечением. В зарубежной литературе есть данные, что при отсутствии адекватной терапии смертность больных может достигать 50— 100 %. После же активного лечения прогноз может быть благоприятным — почти полностью исчезают признаки психоорганического синдрома или имеются незначительно выраженные его проявления. Психические расстройства могут ограничиваться неглубокой депрессией и аутизмом. Есть случаи и полного практического выздоровления.


Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
В настоящее время отмечается большой рост внутриутробной герпетической инфекции и увеличение числа инфицированных новорожденных. Среди инфекций герпетической этиологии наибольшую распространенность имеет цитомегаловирусная инфекция (ЦМВИ) и герпес-вирусная инфекция, вызываемая вирусами простого герпеса (ВПГ) I и II типов. У новорожденных 80% герпес-вирусной инфекции вызываются ВПГ II типа. Исходом даже бессимптомно протекающей во время беременности инфекции могут быть тяжелые последствия у плода: врожденные уродства, поражение различных органов и систем, наиболее серьезным из которых является повреждение головного мозга.
Клинические проявления в неонатальном периоде отмечаются лишь у 10% анте- или интранатально инфицированных детей, у остальных же внутриутробное инфицирование в периоде новорожденности протекает бессимптомно. Летальность у детей с генерализованной герпес-вирусной и цитомегаловирусной инфекцией при отсутствии химиотерапии составляет 90%; у 50% выживших отмечаются тяжелые психоневрологические исходы 1.
Быстрая и надежная расшифровка этиологии заболевания у новорожденного приобретает особую актуальность в связи с появляющейся в последние годы возможностью проведения этиотропной терапии.
Основным методом диагностики этих заболеваний является иммунологический метод. Но он далеко не всем доступен из-за дороговизны, трудоемкости, значительного времени, необходимого для постановки окончательного диагноза. Кроме того, этот метод не дает возможности установить вовлечение в патологический процесс головного мозга, что крайне важно для выбора лечебных мероприятий. Поэтому в настоящее время основным диагностическим методом на первом этапе помимо клинических методов является эхоэнцефалография, позволяющая оценить степень вовлечения головного мозга и других внутренних органов в инфекционный процесс.
На основании данных эхографии головного мозга и клинической картины заболевания у новорожденных можно начинать проводить лечение детей "по подозрению". В дальнейшем эти дети составят группу для комплексного иммунологического обследования, в результате которого диагноз будет уточнен.
Как свидетельствуют литературные данные, наиболее часто у детей с внутриутробной герпес-цитомегаловирусной инфекцией при эхоэнцефалографии выявляют кисты сосудистых сплетений боковых желудочков и (или) субэпендимальные кисты [4]. Показано, что при изолированных кистах сосудистых сплетений (без анализа причин их возникновения) прогноз психоневрологического развития детей в целом благоприятный [5]. При субэпендимальных кистах инфекционного происхождения прогноз неопределенный : от нормального развития до выраженного церебрального дефицита 8. В связи с этим цель настоящего исследования состояла в оценке психоневрологического статуса детей, имевших кисты сосудистых сплетений и (или) субэпендимальные кисты, с внутриутробной герпес-цитомегаловирусной инфекцией, подтвержденной данными комплексного иммунологического исследования.
Из многочисленной группы новорожденных (396 новорожденных с субэпендимальными кистами и 261 с кистами сосудистых сплетений) нами впоследствии (после завершения периода наблюдения) были отобраны 16 детей с подтвержденной иммунологическими методами герпес-цитомегаловирусной инфекцией, которые были подвергнуты динамической эхоэнцефалографии и клиническому обследованию в течение 2-12 мес. Показаниями для проведения иммунологического исследования на первом этапе являлись структурные изменения головного мозга, выявленные при эхографии, косвенно свидетельствующие о наличии внутриутробной инфекции.
Иммунологическая диагностика состояла в выявлении специфического антигена иммуноферментным и иммунофлюоресцентным методами, фрагментов ДНК вируса методом полимеразной цепной реакции, определении специфических антител в биологических средах. Материалом для исследования у детей служили кровь, моча и ликвор, у матерей - кровь. Обследование матерей проводили для повышения достоверности диагноза у их детей.
Всем детям проводили динамическую эхоэнцефалографию с первой недели до 2-9 мес. жизни. Эхографию головного мозга осуществляли с помощью различных ультразвуковых приборов, часть исследований выполнена на аппарате SA-8800 "GAIA" ("Medison", Южная Корея). Всего выполнено 59 эхографических исследований головного мозга.
Из 16 наблюдавшихся нами детей 4 ребенка (I группа) имели изолированные кисты сосудистых сплетений боковых желудочков. Все эти дети были доношенными (3 мальчика, 1 девочка) с массой тела от 2662 до 3722 г; 3 родились путем самопроизвольных родов, 1 ребенок извлечен с помощью операции кесарева сечения. Оценка по шкале Апгар на 1-й мин. составила 8 баллов, на 5-й мин. - 8-9 баллов. По данным комплексного иммунологического обследования, у 2 из 4 детей установлена смешанная герпес-цитомегаловирусная, у 1- цитомегаловирусная и у 1 - герпес-вирусная инфекция.
В клинической картине у 3 детей отмечался синдром угнетения функций ЦНС, который выражался в снижении церебральной и двигательной активности, мышечного тонуса и угнетении физиологических рефлексов новорожденных; у этих же детей выявлено вовлечение в патологический процесс органов дыхания с развитием пневмонии. У 2 новорожденных отмечена затянувшаяся желтуха с гепатоспленомегалией, у 2 - отечный синдром. У 4-го ребенка неврологическая симптоматика отсутствовала, у него были выявлены изменения со стороны внутренних органов в виде гепатоспленомегалии и затянувшейся желтухи.
При эхоэнцефалографии у детей I группы выявлено от 1 до 3 изолированных кистозных структур (не сочетающихся с другими структурными изменениями) диаметром от 0,2-0,5 см (рис. 1, 2), расположенных в верхушке или теле сосудистого сплетения левого бокового желудочка. У 3-х из этих детей исходные данные вентрикулометрии соответствовали нормальным значениям. У 1-го ребенка отмечено незначительное (до 0,6 см) расширение межполушарной щели и субарахноидальных пространств по конвекситальной поверхности мозга и умеренное симметричное увеличение ширины лобных рогов (преимущественно) и высоты тел боковых желудочков (до 0,7 см).
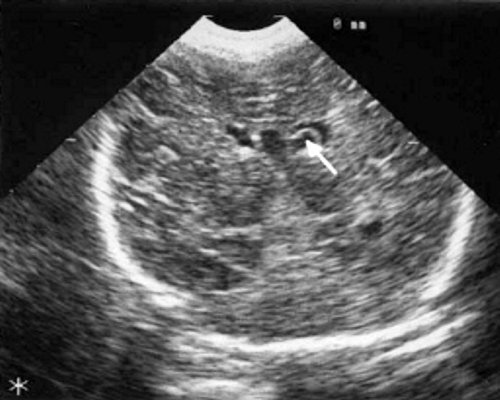
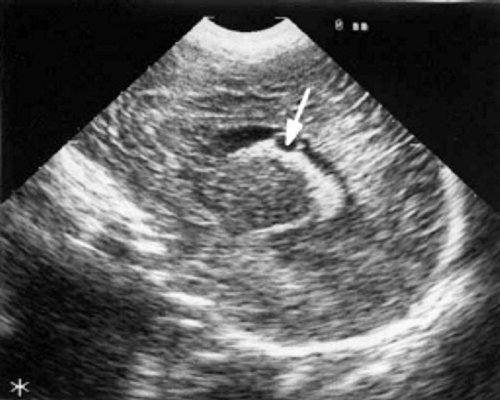
В конце периода наблюдения, который составлял от 2 до 7 мес., у 2 детей кисты сосудистых сплетений имели прежние размеры и число; у них данные вентрикулометрии, как при первом УЗИ, соответствовали возрастной норме. У одного ребенка киста сосудистых сплетений уменьшилась в размерах с 0,5 до 0,1 см; у него отмечено дальнейшее симметричное расширение боковых желудочков (ширина их лобных рогов и высота тел увеличилась с 0,7 до 0,9 см) и межполушарной щели и субарахноидальных пространств по конвекситальной поверхности мозга от 0,6 до 0,9 см. У одного ребенка этой группы при эхоэнцефалографии, проведенной в 7 мес. жизни, киста сосудистых сплетений не выявлялась, однако у него произошло симметричное увеличение ширины лобных рогов (преимущественно) и высоты тел боковых желудочков до 1 см и расширение субарахноидальных пространств по конвекситальной поверхности мозга до 0,7 см. При катамнестическом наблюдении только у этого ребенка выявлена незначительная задержка психомоторного развития, у 3 других детей I группы признаки церебрального дефицита не отмечены.
Всем детям этой группы проводилась иммунотерапия цитотектом и пентаглобином ("Biotest", Германия); в том числе 2 детям - иммунохимиотерапия (противоцитомегаловирусный иммуноглобулин - цитотект и виролекс). При анализе полученных данных какой-либо связи клинических проявлений заболевания, данных комплексного иммунологического обследования с локализацией кисты сосудистых сплетений, их числом, размерами и динамикой не выявлено.
II группу составили 12 новорожденных с субэпендимальными кистами; у 2-х из них субэпендимальные кисты сочетались с кистами сосудистых сплетений. Из 12 детей этой группы было 7 девочек, 5 мальчиков; все новорожденные были доношенными, с массой тела при рождении от 2494 до 4640 г. Из них 6 новорожденных извлечены с помощью операции кесарева сечения, 6 - родились при самопроизвольных родах. Оценка по шкале Апгар на 1-й мин. составляла 7-8, на 5-й мин. - 8-9 баллов.
По данным комплексного иммунологического обследования, у 6 детей была установлена смешанная герпес-цитомегаловирусная, у 3 - цитомегаловирусная и у 3 - герпес-вирусная инфекция. В клинической картине у этой группы больных выявлено полиморфное поражение с преобладанием признаков нарушений функций нервной системы у всех детей: преимущественно синдромом угнетения - у 9, гипервозбудимости - у 3. Вовлечение в патологический процесс органов дыхания отмечено у 5 новорожденных, затянувшаяся желтуха с гипербилирубинемией - у 9, гепатомегалия - у 2, отечный синдром - у 3 детей.
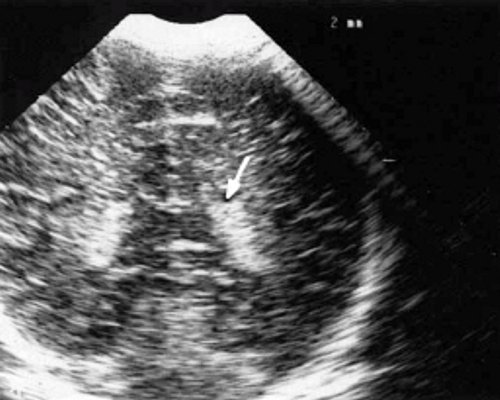
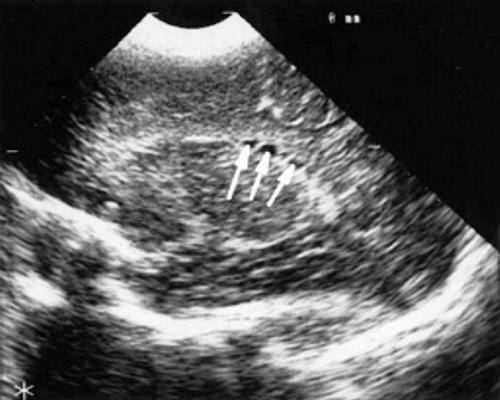
У детей этой группы при первом эхоэнцефалографическом исследовании были выявлены субэпендимально расположенные кистозные структуры на уровне таламо-каудальной вырезки (ТКВ) и (или) кпереди от нее диаметром от 0,3 до 1,1 см. У части новорожденных субэпендимальные кисты были представлены единой полостью с однородным или неоднородным содержимым, у других детей эти структуры напоминали соты, т. е. состояли из множества жидкостных включений, окруженных эхопозитивным ободком (рис. 3). Эти структурные особенности субэпендимальных кист, по-видимому, обусловлены разными стадиями резорбции. У 10 детей субэпендимальные кисты располагались в симметричных участках обоих полушарий, у 2 новорожденных - только в левом полушарии. У 3 детей, помимо субэпендимальных кист, расположенных в таламо-каудальной вырезке и (или) кпереди от нее, дополнительно выявлены субэпендимальные щелевидные кистозные структуры на уровне средних или передних отделов лобных рогов (см. рис. 3).
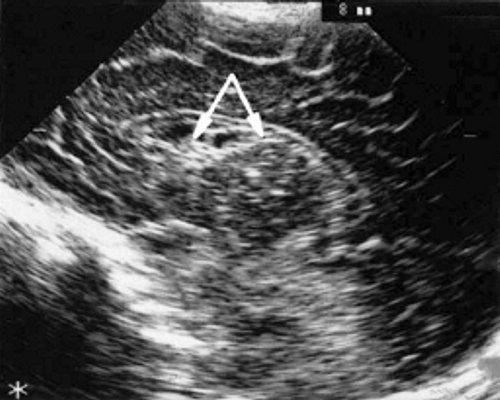
а) Правое полушарие. Стрелками обозначены субэпендимальные кисты, имеющие вид сот, расположенные в таламокаудальной вырезке и кпереди от нее.
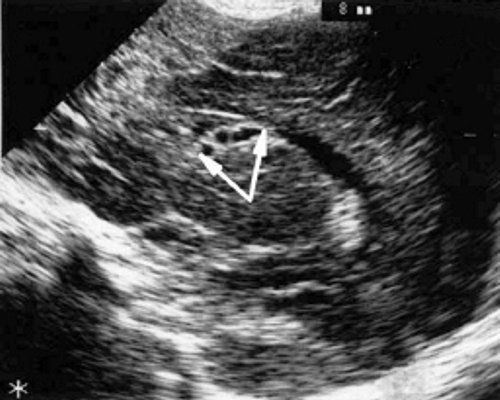
б) Левое полушарие. Стрелками обозначены субэпендимальные кисты, имеющие вид сот, расположенные в таламокаудальной вырезке и кпереди от нее.
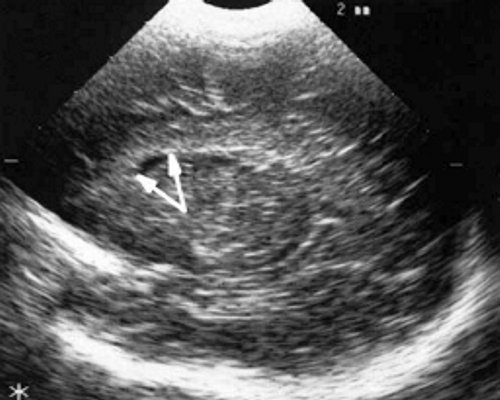
в) Правое полушарие. Стрелками обозначены субэпендимальные щелевидные кистозные структуры на уровне передних и средних отделов лобных рогов боковых желудочков.
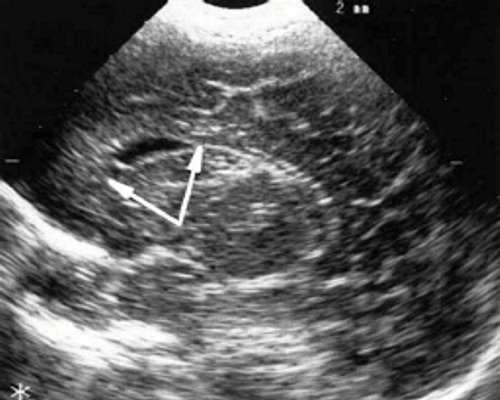
г) Левое полушарие. Стрелками обозначены субэпендимальные щелевидные кистозные структуры на уровне передних и средних отделов лобных рогов боковых желудочков.
У всех новорожденных этой группы исходные данные вентрикулометрии соответствовали нормальным значениям. В конце периода наблюдения, составляющего от 2 до 9 мес., размеры желудочковой системы у 9 детей оставались на нормальных значениях, у 3 детей отмечалось умеренное (до 0,9 см), симметричное увеличение ширины лобных рогов (преимущественно) и высоты тел боковых желудочков. Кроме того, у 1 ребенка выявлено расширение межполушарной щели и субарахноидальных пространств по конвекситальной поверхности мозга до 0,7 см. В течение периода наблюдения субэпендимальные кисты уменьшались в размерах у 11 детей (полностью резорбировались в конце периода наблюдения у 10 из них) и только у 1 ребенка односторонняя субэпендимальная киста увеличилась к 2 мес. жизни с 0,5 до 1 см.
Всем новорожденным II группы, как и детям I группы, проводилась иммунотерапия различными иммуноглобулинами (цитотект, пентаглобин), 3 детям - иммунохимиотерапия (цитотект, виролекс). Положительный терапевтический эффект отмечался у всех детей этой группы.
Эффективность лечения оценивалась по срокам выхода из тяжелого состояния, ликвидации или уменьшению явлений инфекционного токсикоза, нарастанию массы тела, данным динамической эхоэнцефалографии и лабораторным показателям. При катамнестическом наблюдении психоэмоциональное и моторное развитие у 6 детей II группы соответствовало возрастной норме. У других 6 детей этой группы в течение первого полугодия отмечено выраженное в различной степени отставание психомоторного развития (3-е из них имели вентрикуломегалию). К концу первого года жизни признаки церебрального дефицита у них отсутствовали.
Как и в I группе детей, мы не выявили отчетливой связи между числом, локализацией, динамикой субэпендимальных кист и данными комплексного иммунологического обследования, а также клиническими проявлениями заболевания как в раннем неонатальном периоде, так и в конце периода наблюдения.
Как известно, субэпендимальные кисты, возникающие при инфекции, являются результатом поражения субэпендимально расположенного герминативного матрикса инфекционным агентом. В начале процесса в зоне повреждения герминативного матрикса возникает участок некроза, который по мере его резорбции в течение 3-4 нед. трансформируется в кистозную полость [9]. Полная резорбция кисты, как показали наши исследования, происходит к концу 2-4 мес. жизни ребенка (чем больше кистозная полость, тем дольше идет процесс ее резорбции). Так как во всех приводимых нами наблюдениях уже при первом эхографическом исследовании головного мозга были выявлены субэпендимальные кисты, мы можем утверждать, что повреждение герминативного матрикса произошло в период внутриутробного развития.
Из 396 новорожденных с субэпендимальными кистами только один ребенок имел гестационный возраст 30 нед., подавляющее число новорожденных (88,9%) были доношенными. Зная время, необходимое на формирование субэпендимальной кисты в зоне некроза, можно предположить, что в подавляющем большинстве случаев повреждение матрикса произошло в конце II - начале III триместра беременности. При повреждении герминативного матрикса на стадии активной пролиферации его клеток (до 20 нед. гестации), обеспечивающей формирование серого вещества и глии [6], можно ожидать возникновения пороков развития головного мозга, обусловленных нарушением миграции, или внутриутробной гибели плода. Поскольку как первое, так и второе встречаются довольно редко, кроме того, учитывая, что субэпендимальные кисты в основном выявлены у доношенных детей, мы полагаем, что до 20 нед. гестации герминативный матрикс обладает определенной резистентностью к действию инфекционного агента.
Структурные же изменения головного мозга у новорожденных в виде субэпендимальных кист, по-видимому, являются исходом повреждения герминативного матрикса, находящегося в процессе регрессии (после завершения своей основной функции). Опровергнуть или подтвердить это предположение могут данные скринингового ультразвукового исследования головного мозга плода, проведенного в начале II триместра беременности, высококвалифицированным специалистом с использованием трансвагинального датчика.
Схожесть клинической картины заболевания у новорожденных I и II групп, этиологии процесса, установленной иммунологическим методом, а также высокий терапевтический эффект при использовании одних и тех же лекарственных препаратов свидетельствуют о том, что не кисты сосудистых сплетений и субэпендимальные кисты являются определяющими в клинической картине заболевания, а, по-видимому, сходные патоморфологические изменения, возникающие в головном мозге под влиянием инфекции, не обнаруживаемые при эхоэнцефалографии. Кисты сосудистых сплетений и субэпендимальные кисты - лишь маркеры этих патологических процессов. В то же время, выявление при эхографии головного мозга кист сосудистых сплетений и (или) субэпендимальных кист при клинической картине, характерной для внутриутробных вирусных инфекций, дает основание для проведения иммунохимиотерапии еще до получения результатов иммунологического исследования, что ведет к снижению тяжелых церебральных расстройств у детей раннего возраста.
- Кудашов Н.И., Озерова О.Е., Орловская И.В. Неврологические проявления при герпесвирусной инфекции у новорожденных // Педиатрия . - 1997. - N5. -С.42-45.
- Whitley R.T. Neonatal herpes Simplex infections // J. Med.Virol. - 1993. - V.1.- Suppl.- P.13-21.
- MurguiapdepSierra T., Florido J.,Minox T., Arriola M et al. Neonatal herpetic encephalitis . Current concepts concerning a case.// Rev. Invest. Clin. - 1996. - V.48. - N 1. - P. 35-41.
- Озерова О.Е., Кудашов Н.И., Орловская И.В. Особенности эхоэнцефалограммы у новорожденных с герпетической инфекцией // Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии. - 1993. - N2. - С. 55-70.
- Озерова О.Е., Казьмин А.М., Дайхина Л.В., Кудашов Н.И., Орловская И.В. Клиническое значение кист сосудистых сплетений желудочков головного мозга у новорожденных // Акушерство и гинекология - 1993. - N 1. - вС. 31-33.
- Mito T., Ando Y.,Takeshita K.,Takada K., Takashima S. Ultrasonographical and morphological examination of subependimal cysts lesions in maturely born infants //Neuropediatrics. - 1989. - V.20. - N 4. - P. 211-214.
- Zorzi C., Angonese I. Subependimal pseudocysts in the neonate // Eur. J. Pediatr. - 1989. - V.148. - P. 462-464.
- Yamashita Y., Outani Y., Kawano Y., Horikawa M et al. Clinical analyses and short-term prognoses of neonates with subependimal cysts // Pediatr. Neurol. - 1990. - V.6. - N6. - P. 375378.
- Озерова О.Е., Казьмин А.М., Дайхина Л. В. Субэпендимальные кровоизлияния у новорожденных: эхографическая характеристика и психоневрологические исходы // Акушерство и гинекология. - 1991. - N3. - С. 40-43.

Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Киста головного мозга часто встречается у малышей грудного возраста. Появление этих видов доброкачественных опухолей обусловлено неправильной закладкой и дифференцировкой тканей нервной системы, нарушениями кровообращения головного мозга или кислородным голоданием нейронов центральной нервной системы во внутриутробном периоде.
Часто кисты самостоятельно рассасываются еще до рождения малыша или на первом году его жизни.
Выявление этих патологических образований проводится при помощи ультразвукового исследования, поэтому при подозрении на наличие кист новорожденные проходят диагностику в период новорожденности или в первые месяцы жизни.
Почему возникают кисты головного мозга
Причинами формирования кисты нервной системы у новорожденных в большинстве случаев связаны с механизмами ее формирования и различными патологическими факторами (вирусами, токсинами, лекарственными препаратами), воздействующими на клетки головного мозга плода во внутриутробном периоде, немаловажное значение имеет и наследственная предрасположенность к возникновению новообразований.
На сегодняшний день наиболее часто у новорожденных встречаются следующие виды опухолей:
1) киста сосудистых сплетений , которая появляется в связи с инфицированием плода вирусом
герпеса, необходимо оперативное лечение;
2) субэпендимальная (внутримозговая) киста развивается в результате кислородного голодания тканей головного мозга, которое является причиной отмирания нейронов, а на их месте образуется кистозное новообразование. Этот вид кисты без своевременного хирургического вмешательства может стать причиной значительных нарушений в развитии ребенка (отставание в умственном развитии, задержка речи, нарушения зрения, вестибулярные расстройства);
3) арахноидальная киста – этот вид опухоли локализуется между мозговыми промежутками и может развиться в любой части головного мозга плода. Лечение арахноидальной кисты проводится при помощи различных методов хирургических вмешательств (эндоскопической операции, трепанации черепа или шунтирующей операции). При отсутствии оперативного вмешательства у малыша формируются значительные нарушения в психоневрологической сфере;
4) травматическая (приобретенная) киста – образуется в результате родовой травмы, сдавления или ушиба во время родов, при развитии внутричерепных кровотечений и способствует развитию различных видов опухолей головного мозга.
Симптомы кисты у новорожденных и грудничков
Киста головного мозга – это полостное новообразование, заполненное жидкостью, локализованное в различных отделах головного мозга. Признаки кисты у новорожденных зависят от локализации, типа и величины опухоли, а также развития осложнений:
- нагноения;
- злокачественного перерождения клеток опухоли;
- воспалительных процессов.
Кисты небольших размеров могут протекать бессимптомно, но существуют несколько неврологических признаков, которые могут указывать на наличие кисты головного мозга.
К ним относятся:
- стойкие головные боли, которые проявляются в виде беспокойства и плача ребенка;
- нарушение координации движений с запоздалостью неврологических реакций;
- тремор конечностей;
- выбухание родничка;
- нарушение чувствительности в конечностях (малочувствительность ребенка к боли);
- гипо - или гипертонус одной мышцы или определенной группы мышц;
- нарушения слуха и зрения;
- постоянные срыгивания и синдром рвоты ;
- различные виды нарушения сна ;
- задержка речи и/или психического развития ребенка;
- судорожный синдром .
В 90% случаев кисты головного мозга исчезают самостоятельно.
Малышам с кистой, независимо от вида лечения, проводятся плановые УЗИ обследования для контроля размеров опухоли.
Но при образовании кисты после рождения или при активном росте врожденных кист необходимо хирургическое вмешательство, которое зависит от локализации и симптомов новообразования.
Особую опасность для здоровья и жизни малыша представляют кисты, имеющие большие размеры - они могут изменять свое расположение, значительно сдавливать окружающие ткани и оказывать механическое воздействие на ткани и структуры головного мозга. Вследствие этого у младенца развиваются судорожные припадки, которые замедляют его психоэмоциональное развитие, а в некоторых случаях и приводить развитию геморрагических инсультов.
При своевременной диагностике и проведении адекватной терапии (медикаментозной или хирургического вмешательства) практически у всех новорожденных и грудничков прогноз кисты головного мозга положительный.
Это патологическое новообразование, которое появляется еще во внутриутробном периоде в связи с кистозными разрастаниями сосудов головного мозга в результате негативного влияния возбудителей внутриутробных инфекций (чаще при инфицировании вирусом герпеса или токсоплазмозом) время вынашивания ребенка.
Сосудистые сплетения являются структурами, не имеющими нервных окончаний и играющие огромную роль в кровоснабжении головного мозга плода и его созревании, их активное развитие начинается с шестой недели развития малыша.
Ребенка повторно обследуют в трехмесячном возрасте, затем в шесть месяцев и при достижении года. При отсутствии положительной динамики для самостоятельного рассасывания кисты, лечащий врач на основании результатов исследований и развития ребенка принимает решение по дальнейшему наблюдению или лечению малыша индивидуально.
Это новообразование считается серьезной патологией, которая формируется в тканях головного мозга плода или новорожденного в связи со значительным кислородным голоданием тканей головного мозга или в результате кровоизлияний в желудочки головного мозга при родовых травмах.
Часто этот вид кистозных новообразования рассасываются самостоятельно, но необходим обязательный контроль (УЗИ головного мозга) и специальный курс лечения.
В большинстве случаев этот тип кисты не увеличивается в размерах и не влияет на развитие малыша. Но при больших размерах субэпендимальная киста может вызвать смещение тканей головного мозга, что приводит к появлению и прогрессированию неврологических симптомов, требуя немедленного оперативного лечения.
Это патологическое образование представляет собой кистозное новообразование хориоидального сплетения головного мозга. Этот вид кист может развиваться в связи с внедрением и прогрессированием инфекционного процесса в организме или травматического повреждения головного мозга плода при беременности или в результате родовой травмы. Хориоидальные кисты подлежат обязательному удалению в связи с тем, что вероятность самостоятельного рассасывания этого типа кист составляет 45%.
Признаками наличия хориоидальной кисты у новорожденного являются:
- подергивания мышц и/или судорожные реакции ;
- постоянное беспокойство ребенка или наоборот выраженная сонливость;
- постоянный крик в связи с сильными головными болями;
- постоянные срыгивания и рвота;
- нарушение координации движений.
Также этот вид кисты может значительно замедлять развитие и формирование малыша Диагностика этого кистозного образования проводится при ультразвуковом исследовании (нейросонография головного мозга через большой родничок).
Лечение назначается индивидуально и в большинстве случаев хирургическим методом в сочетании с медикаментозной терапией.
Арахноидальная киста у новорожденного считается редкой аномалией головного мозга, встречающаяся у 3% новорожденных.
Этот вид кисты представляет собой тонкостенное внутричерепное образование между паутинной оболочкой и поверхностью головного мозга.
Выделяют два вида арахноидальных кист:
- первичные (врожденные новообразования), которое диагностируется на поздних сроках беременности или в первые часы жизни малыша;
- вторичные (приобретенные) развиваются вследствие воспалительного процесса или операционного вмешательства (формирование кисты происходит при удалении другого вида новообразования или удалении гематом).
Чаще всего этот вид кисты развивается у новорожденных мальчиков.
Симптомами арахноидальной кисты у новорожденного являются: головные боли, рвота, тремор конечностей, судороги.
Арахноидальная киста в большинстве случаев имеет положительный прогноз и при своевременном лечении не влияет на развитие малыша.
Этот вид кист формируется в результате поражения белого вещества головного мозга в связи с образованием очагов некроза и является одним из видов гипоксически-ишемических повреждений мозга, инфекционных заболеваний, аномалии в развитии мозга внутриутробно и в родах, а также наиболее распространенной причиной развития параличей у младенцев.
Лечение перивентрикулярной кисты очень сложное и определяется индивидуально, сочетая медикаментозную терапию и хирургическое вмешательство. Этот вид кист самостоятельно рассасываются крайне редко.
Субэпендимальная киста у новорожденного развивается вследствие недостаточности кровообращения в желудочках головного мозга, что вызывает гибель клеток и тканей, а на их месте образуется полость и формируется кистозное новообразование.
Протекать этот вид кист может бессимптомно и не влиять на развитие малыша, но может вызывать развитие других патологических процессов головного мозга. Лечение субэпендимальной кисты предполагает медикаментозную терапию, оперативное вмешательство и динамическое наблюдение у невролога.
врач-педиатр Сазонова Ольга Ивановна
Читайте также:


