Эритематозно-отечная форма лишая лечение
ОПРЕДЕЛЕНИЕ
Микроспория – высококонтагиозная дерматофития, вызываемая грибами рода Microsporum.
ЭТИОЛОГИЯ И ЭПИДЕМИОЛОГИЯ
Наиболее часто выделяемыми возбудителями микроспории являются грибы Microsporum canis, которые относятся к повсеместно распространенным в мире зоофильным грибам, вызывающим дерматофиты у кошек (особенно у котят), собак, кроликов, морских свинок, хомяков, в более редких случаях – у обезьян, тигров, львов, диких и домашних свиней, лошадей, овец, серебристо-черных лисиц, кроликов, крыс, мышей, хомяков, морских свинок и других мелких грызунов, а также домашних птиц. Заражение происходит в основном при контакте с больными животными или через предметы, инфицированные их шерстью.
Заражение человека от человека наблюдается крайне редко, в среднем в 2% случаев.
Microsporum audouinii–распространенный антропофильный возбудитель, который может вызывать у человека преимущественно поражение волосистой части головы, реже - гладкой кожи. Чаще болеют дети. Возбудитель передается только от больного лица к здоровому непосредственно при контакте или опосредовано через зараженные предметы ухода и обихода.
Для микроспории характерна сезонность. Пики выявляемости микроспории наблюдаются в мае-июне и в сентябре-ноябре. Возникновению заболевания могут способствовать различные эндогенные факторы: химизм пота, состояние эндокринной и иммунной систем. Кроме того, у детей имеется недостаточная плотность и компактность кератина клеток эпидермиса и волос, что также способствует внедрению и развитию грибов рода Microsporum.
Микроспория является заболеванием, обладающим наиболее высокой контагиозностью из всей группы дерматофитий. Болеют преимущественно дети, нередко новорожденные. Взрослые болеют реже, при этом часто заболевание регистрируется у молодых женщин. Редкость заболевания микроспорией у взрослых лиц связана с наличием в коже и ее придатках фунгистатических органических кислот (в частности, ундициленовой кислоты).
В последние годы наблюдается увеличение числа больных с хроническим течением микоза на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
Классификация
- микроспория, обусловленная антропофильными грибами Microsporum audouinii, M. ferrugineum;
- микроспория, обусловленная зоофильными грибами M. canis, M. distortum;
- микроспория, обусловленная геофильными грибами M. gypseum, M. nanum.
По глубине поражения выделяют:
- поверхностную микроспорию волосистой части головы;
- поверхностную микроспорию гладкой кожи (с поражением пушковых волос, без поражения пушковых волос);
- глубокую нагноительную микроспорию.
ДИАГНОСТИКА
Диагноз микроспории основывается на данных клинической картины и результатах лабораторных и инструментальных исследований:
- микроскопического исследования на грибы (не менее 5 раз);
- осмотра под люминесцентным фильтром (лампой Вуда) (не менее 5 раз);
- культурального исследования для идентификации вида возбудителя с целью правильного проведения противоэпидемических мероприятий;
При назначении системных антимикотических препаратов необходимо проведение:
- общего клинического анализа крови (1 раз в 10 дней);
- общего клинического анализа мочи (1 раз в 10 дней);
- биохимического исследования сыворотки крови (до начала лечения и через 3-4 недели) (AЛT, AСT, билирубин общий).
Лечение
Цели лечения
- клиническое излечение;
- отрицательные результаты микроскопического исследования на грибы.
Общие замечания по терапии
При микроспории гладкой кожи (менее 3 очагов поражения) без поражения пушковых волос применяют наружные антимикотические средства.
Показанием к назначению системных антимикотических препаратов являются:
- микроспория волосистой части головы;
- многоочаговая микроспория гладкой кожи (3 и более очагов поражения);
- микроспория с поражением пушковых волос.
Лечение этих форм основано на сочетании системных и местных антимикотических препаратов.
Волосы в очагах поражения сбривают 1 раз в 5-7 дней или эпилируют.
Показания к госпитализации
- отсутствие эффекта от амбулаторного лечения;
- инфильтративно-нагноительная форма микроспории;
- множественные очаги с поражением пушковых волос;
- тяжелая сопутствующая патология;
- микроспория волосистой части головы;
- по эпидемиологическим показаниям: больные из организованных коллективов при отсутствии возможности изоляции их от здоровых лиц (например, при наличии микроспории у лиц, проживающих в интернатах, детских домах, общежитиях, дети из многодетных и асоциальных семей).
Схемы лечения
Рекомендованные схемы лечения
Гризеофульвин (В) перорально с чайной ложкой растительного масла 12,5 мг на кг массы тела в сутки в 3 приема (но не более 1 г в сутки) ежедневно до второго отрицательного микроскопического исследования на наличие грибов (3-4 недели), затем через день в течение 2 недель, далее 2 недели 1 раз в 3 дня [2, 3, 5, 8, 12,19, 20, 25-28, 30, 33, 37, 38, 49, 50].
Лечение считается законченным при трех отрицательных результатах исследования, проводимого с интервалами 5-7 дней.
Дополнительно проводится терапия местно действующими препаратами:
- циклопирокс, крем (В) 2 раза в сутки наружно в течение 4-6 недель [22]
- кетоконазол крем, мазь (В) 1–2 раза в сутки наружно в течение 4-6 недель [22]
- изоконазол, крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
- бифоназол крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
- 3% салициловая кислота и 10 % серная мазь (D) наружно вечером + 3% спиртовая настойка йода местно утром [39].
- серно (5%)-дегтярная(10%) мазь (D) наружно вечером [27]
При леченииинфильтративно-нагноительной формыизначально применяют антисептики и противовоспалительные лекарственные средства (в виде примочек и мазей (D)):
- ихтиол, мазь 10% 2–3 раза в сутки наружно в течение 2–3 дней
- калия перманганат, раствор 1:6000 2–3 раза наружно в сутки в течение 1–2 дней
- этакридин, раствор 1: 1000 2–3 раза в сутки наружно в течение 1–2 дней
- фурацилин, раствор 1:5000 2–3 раза в сутки наружно в течение 1–2 дней [39].
Затем лечение продолжают вышеуказанными противогрибковыми лекарственными средствами.
Альтернативные схемы лечения
- тербинафин (В) 250 мг перорально 1 раз в сутки после еды (взрослым и детям с массой тела > 40 кг) ежедневно в течение 3-4 месяцев [14, 17, 19, 20, 21, 24, 25, 30, 38, 40]
- итраконазол (С) 200 мг 1 раз в сутки перорально после еды ежедневно в течение 4–6 недель [15, 29, 38, 39].
Особые ситуации
Беременность и лактация.
Применение системных антимикотических препаратов во время беременности и лактации противопоказано.
Лечение всех форм микроспории во время беременности проводится только местно-действующими препаратами.
Лечение детей
Рекомендованные схемы лечения
Гризеофульвин (В) перорально с чайной ложкой растительного масла 21-22 мг на кг массы тела в сутки в 3 приема ежедневно до первого отрицательного микроскопического исследования на наличие грибов (3-4 недели), затем через день в течение 2 недель, далее 2 недели 1 раз в 3 дня [2, 3, 5, 8, 12, 19, 20, 25-28, 30, 33, 37, 38, 49, 50].
Лечение считается законченным при трех отрицательных результатах исследования, проводимого с интервалами 5-7 дней.
Дополнительно проводится терапия местно-действующими препаратами:
- циклопирокс, крем (В) 2 раза в сутки наружно в течение 4-6 недель [22]
- кетоконазол крем, мазь (В) 1–2 раза в сутки наружно в течение 4-6 недель [22]
- изоконазол, крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
- бифоназол крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
- 3% салициловая кислота и 10 % серная мазь (D) наружно вечером + 3% спиртовая настойка йода местно утром [39]
- серно (5%)-дегтярная (10%) мазь (D) наружно вечером [27].

Микроспория – высококонтагиозное грибковое заболевание, поражающее кожу, волосы, редко ногти, вызываемое патогенными грибами рода Microsporum. Микроспорией болеют преимущественно дети в возрасте от 2 до 7 лет, в последнее время увеличилась регистрация заболевания у новорожденных и взрослых [3; 7].
Известно более 20 видов гриба Microsporum, которые в зависимости от ареола обитания и способа передачи инфекции разделяют на три группы: антропофильные (M. ferrugineum, M. audouinii, M. rivaliery, M. langeronii), зоофильные (M. canis, M. distortum, M. nanum, M. persicolor), геофильные (M. gypseum, M. cookeii, Keratynomyces ajelloii).
Microsporum canis (син. felineum, lanosum, equinum) – зоофильный гриб, наиболее частый возбудитель микроспории человека в России, природным резервуаром являются кошки (чаще котята), реже собаки, больной человек. Заражение происходит при контакте с больными животными или через предметы, инфицированные их шерстью. К редким источникам инфекции относят мышей, кроликов, хомяков, морских свинок, лошадей, домашних свиней, овец, а также домашних птиц.
Инкубационный период при зоонозной микроспории составляет от 5 до 7 дней, при антропонозной – до четырех недель. Клинические особенности микроспории зависят от вида возбудителя, возраста больного, его сопутствующей патологии, локализации микотических очагов. Выделяют микроспорию гладкой кожи, микроспорию гладкой кожи с поражением пушковых волос, микроспорию волосистой части головы или микроспорию других волосистых участков кожного покрова (жесткие волосы верхней губы, подбородка, ресниц, бровей, лобка, половых губ), микроспорию ногтевых пластинок.
При поражении волосистой части головы M. canis возникают единичные, маловоспалительные высыпания с муковидным шелушением, в затылочной, теменной, височных областях, округлой формы, четко очерченные, в диаметре от 1 до 5 см. Волосы в очагах тусклые, разрежены или обломаны на одном уровне 4-6 мм. При люминесцентной диагностике определяется характерное изумрудное свечение. По периферии первичных крупных очагов наблюдаются мелкие высыпания от 0,5 до 2 см. При антропонозной микроспории высыпания склонны к слиянию, приобретают полициклические очертания, часто располагаются на границе волосистой части головы и гладкой кожи. Воспаление и шелушение менее выражено, волосы в очагах не обломаны, сохраняют свою длину.
При онихомикозе, вызванном грибами рода Microsporum, поражаются единичные ногтевые пластинки, как правило, этому способствуют травмы [4]. Наиболее распространенным клиническим проявлением микроспорийного онихомикоза является дистальный подногтевой онихомикоз, ониходистрофия и проксимальный подногтевой онихомикоз [8; 15]. В наблюдении M. Skerlev et al. (2010) больные онихомикозом, вызванным M. canis, получали системную глюкокортикостероидную терапию по поводу сопутствующей патологии, в то время как у других пациентов была диагностирована ВИЧ-инфекциия. По мнению авторов, поражение ногтей при микроспории у больных связано не с вирулентностью штамма дерматофита, а с измененным иммунным статусом больных [18].
В последние годы наряду с типичной клинической симптоматикой зооантропонозной микроспории описываются атипичные варианты, которые могут протекать в виде стертых, малосимптомных форм, проявляющихся очагами с нечеткими границами, с неярко выраженной воспалительной картиной, слабым шелушением. Авторы указывают, что такие проявления ошибочно принимают за себорейный дерматит, стерптодермии, аллергический дерматит, хроническую трихофитию [10; 11]. Другие исследователи отмечают, что у больных микроспория сопровождается значительным отеком и эритемой при слабовыраженном шелушении, ошибочно диагностируется розовый лишай, центробежная эритема Дарье, многоформная экссудативная эритема, эритема Афцелиуса-Липшютца, синдром Свита [3; 20].
Исследователями описаны редкие, в том числе глубокие формы микроспории, клинически проявляющиеся инфильтрацией, нагноением. При локализации на волосистой части головы высыпания сходны с инфильтративно-нагноительной трихофитией типа kerion Celsii или глубокими формами пиодермии [9; 18].
Единой общепринятой классификации атипичных форм микроспории в литературе не разработано. Среди атипичных форм микроспории, которые составили 3,2%, Н.Н. Мурашкин и др. (2010) выделили псориазоформный, себорейный, волчаночноподобный, экссудативно-воспалительный варианты, а также микроспорию с нетипичной локализацией [2]. О.И. Касымов и др. (2010) трихофитоидную, себорейную, экссудативную, инфильтративную, инфильтративно-нагноительную микроспорию отнесли к атипичным формам с поражением волосистой части головы. Для микроспории гладкой кожи характерны такие атипичные варианты, как абортивная, эритематозно-отечная, папуло-сквамозная, отечная. Согласно данным исследователей, доля атипичных форм зооантропонозной микроспории составила 42,2% [1].
И.В. Тихоновская (2010) в 6,2% случаев наблюдала атипичную форму микроспории волосистой части головы у детей, а именно инфильтративную, инфильтративно-нагноительную, экссудативную, трихофитойдную и себорейную [5]. Е.С. Шмелькова (2010) наблюдала 48 больных с атипичными формами микроспории волосистой части головы и гладкой кожи, описав инфильтративную, нагноительную (глубокую), экссудативную, трихофитоидную и себорейную [7].
На основании литературных данных представляем клинические проявления атипичных форм микроспории.
Форма с атипичной локализацией - пограничная зона роста волос на голове, в области ушной раковины, заушной складки, в области века с вовлечением бровей, ресниц, очаги в подмышечных, паховой областях, промежности. При атипичной локализации очагов в патологический процесс вовлекаются волосы, поэтому даже при единичных элементах показана системная антимикотическая терапия.
Волчаночно-подобная форма. При локализации очагов на лице высыпания имитируют дискоидную красную волчанку; характеризуется очагами с нечеткими границами и явлениями субатрофии в центре высыпаний [11; 12; 16].
Инфильтративно-нагноительная форма микроспории чаще всего имитирует инфильтративно-нагноительную трихофитию типа kerion Celsi и характеризуется значительно возвышающимся очагом с выраженной инфильтрацией и множественными пустулами. В очаге волосы склеиваются гнойными корками, при снятии которых определяются зияющие устья волосяных фолликулов с гнойным отделяемым. Нередко заболевание сопровождается региональным лимфаденитом [18]. У лиц пожилого возраста заподозрить микоз волосистой части головы сложнее, тем более если он протекает в атипичной форме. Так, C. Chia еt al. (2013) приводят наблюдение трех пожилых больных микозом волосистой части головы, имитирующим пиодермию на волосистой части головы [14].
Себорейная форма. Очаги локализуются на волосистой части головы и гладкой коже, имитируют себорейный дерматит. При данной форме микроспории очаги с нечеткими границами, характерно мелкопластинчатое шелушение на гиперемированном фоне, при несвоевременной диагностике поражается обширная площадь кожного покрова [10; 17].
Форма по типу асбестовидного лишая. Вариант себорейной формы микроспории волосистой части головы характеризуется очагами с разрежением или выпадением волос, появлением множества склеивающихся между собой себорейных чешуек, корочек, которые затрудняют проведение люминесцентной диагностики.
Псориазиформная форма микроспории. Очаги на гладкой коже напоминают псориатические бляшки, с инфильтрацией, покрыты серебристыми чешуйками. Данная форма микоза более характерна для поверхностной стадии инфильтративно-нагноительной трихофитии [12; 17].
Трихофитоидная форма наблюдается при антропонозной микроспории, клиническая картина имитирует антропонозную трихофитию: очаги на волосистой части головы с отрубевидным шелушением, с нечеткими границами, инфильтрация и воспалительный компонент слабо выражены, волосы коротко обломаны на уровне до 4 мм.
Исследователи описывают розацеаподобную форму микоза лица, чаще вызываемую зоофильными грибами: Tr. mentagrophytes или M.canis [13; 17]. Клиническая картина микроспории изменяется вследствие использования топических кортикостероидов и характеризуется очагами гиперемии на лице, гигантских размеров, с четкими границами, слабым шелушением, поверхностной атрофией.
Фолликулярная форма. Характеризуется очагами на волосистой части головы, с разреженными волосами, в очагах на гиперемированном фоне множественные фолликулярные пустулы, которые напоминают фолликулит бактериальной этиологии [10]. C. Tangjaturonrusamee et al (2011) приводят наблюдение взрослого, больного микроспорией волосистой части головы, у которого заболевание проявлялось диффузным облысением и фолликулярными пустулами в очагах, имитируя подрывающий фолликулит Гоффманна [19].
Экссудативная форма. Очаги микроспории при данной форме ярко гиперемированы, отечны, в очагах видны везикулы. Данная форма протекает с самого начала с экссудативным компонентом, мокнутием, часто сопровождается диссеминацией процесса. Чешуйки в очаге пропитываются экссудатом, склеиваются между собой, при их снятии обнаруживается влажная поверхность.
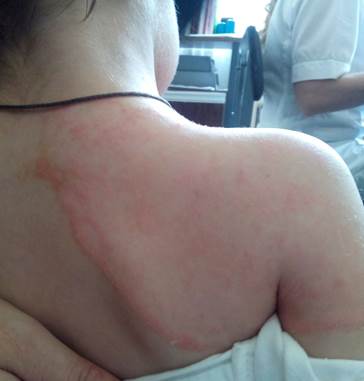
Таким образом, атипичные формы микроспории могут имитировать хронические дерматозы и требуют настороженности в отношении данного дерматомикоза не только дерматовенерологов, но и педиатров.
Рецензенты:
Розацеа (розовые угри, акне розовые) – это хроническое заболевание кожи, основным признаком которого является появление стойких участков покраснения, и образование на лице гнойничков, бугорков и других высыпаний. Иногда при розацеа происходит поражение глаз.
Распространенность заболевания розацеа
Розацеа встречается у 8-10% населения во всем мире. Болезнь чаще наблюдается у женщин, но у мужчин быстрее и чаще развиваются осложнения заболевания. Розовые угри встречаются преимущественно у светлокожих людей в возрасте от 40 до 50 лет. Крайне редко розацеа поражает стариков и детей.
Причины развития розацеа
Причины данного заболевания до конца не изучены, но существует ряд теорий, согласно которым в возникновении розацеа играют определенную роль заболевания желудка и эндокринной системы, нарушения в системе иммунитета, наследственные факторы и др.
I. Внешние факторы развития розацеа. Предполагается, что употребление в пищу пряностей, а также кофе и спиртных напитков, приводит к воздействию на слизистую оболочку желудка, из-за чего рефлекторно происходит расширение сосудов на лице. Предположение о том, что розацеа развивается из-за чрезмерного употребления мяса, оказалось неверным, т.к. заболевание встречается и среди вегетарианцев. Ряд ученых выдвигали теории возникновения розацеа при употреблении кофе и напитков, содержащих кофеин (кока-кола), но проведенные опыты доказали, что покраснение на лице появляется не столько из-за употребления этих напитков, сколько из-за попадания в желудок горячей жидкости (выше 60° С). И, тем не менее, больным розацеа рекомендуют исключить острую пищу, кофе, спиртные напитки и цитрусовые из своего рациона.
II. Инфекционная теория. Поскольку при розацеа на лице появляются гнойнички, предполагается, что в развитии заболевания определенная роль принадлежит инфекционному фактору – бактериям. Эту теорию подтверждает тот факт, что при назначении антибиотиков проявления розацеа значительно уменьшаются. Но в содержимом гнойничков так и не удалось обнаружить вирус или бактерию, которые могли бы быть причиной этого заболевания.
III. Роль клещей. Появление розацеа связывают с воздействием клещей рода Демодекс. В пользу этой теории говорит обнаружение клещей при взятии материала с некоторых участков кожи, и частичный эффект при назначении лечения, направленного на уничтожение клещей. Но, в связи с тем, что личинки клещей обнаруживаются не у всех пациентов, эта теория окончательного подтверждения так и не получила. При обнаружении клещей при розацеа ставится диагноз розацеаподобный демодекоз.
IV. Наследственный фактор. Генетическая предрасположенность к развитию розацеа большинством ученых отрицается. Тем не менее, исследования, проведенные в США, показали, что у 40 % больных розацеа данное заболевание встречается и у ближайших родственников. Также в литературе описаны семейные случаи заболевания.
V. Роль заболеваний системы пищеварения. Противники данной теории отрицают возможную связь заболеваний желудка и кишечника с развитием розацеа. Но проведенные исследования показали, что у 50-90% пациентов с розацеа выявлены признаки гастрита, а у 35% - симптомы заболеваний тонкого кишечника.
VI. Теория психических нарушений. Длительное время психические нарушения считались одной из основных причин развития розацеа, однако многочисленные исследования этот факт не подтвердили. Связь психических болезней с розацеа заключается в том, что при тяжелых формах розовых угрей у пациентов могут развиться психические состояния в виде депрессий, подавленного настроения и эмоциональной неустойчивости.
Клиническая картина заболевания
Признаки розацеа крайне разнообразны. Классическое течение заболевания состоит из нескольких последовательных стадий.
- Начальная стадия розацеа (по другому – розацейный диатез, или эпизодическая эритема). Этот период характеризуется периодическим появлением покраснений в области щек, носа и средней части лба. Кроме лица, розацеа может появиться и на груди (в зоне декольте). Спровоцировать первый приступ покраснения могут следующие факторы: горячие напитки (чай, кофе); острая пряная пища; воздействие сильного ветра; перегревание или переохлаждение организма; употребление алкоголя; стрессовая ситуация; прием лекарственных препаратов; косметические средства, нанесенные на лицо; наступление менопаузы; физическое перенапряжение. Пациенты с эритематозной формой розацеа производят впечатление людей скромных, склонных к волнению, стеснительных. Приступы покраснения лица постепенно случаются всё чаще, а затем на лбу, щеках и носу появляются стойкие участки, имеющие ярко-красный цвет, который со временем становится синюшным. Это связано с поражением поверхностных вен, которые начинают просвечиваться через кожу в виде сосудистых звездочек. Кроме перечисленных симптомов также появляется отек лица, ощущение жжения и шелушение кожи.
- Стадия папуло-пустулезных проявлений. При папуло-пустулезной форме розацеа на фоне покраснения лица начинают появляться прыщи и гнойнички. Акне при розацеа существуют в течение нескольких недель, и располагаются группами. После их исчезновения рубцы, как правило, не остаются, либо они едва заметны. Отек кожи лица располагается преимущественно в области лба и на участке между бровями. На этом этапе возрастает чувствительность кожи к солнечным лучам. После длительного пребывания на солнце появляются бугорки на коже (солнечные комедоны). Жжение и покалывание кожи на этой стадии ослабевает. Постепенно гнойничковые высыпания поражают всю кожу лица, волосистую часть головы, область груди и, в редких случаях, спину. Высыпания на голове сопровождаются сильным зудом.
- Фиматоидная стадия. Если заболевание прогрессирует, на этом этапе у некоторых пациентов начинают утолщаться отдельные участки кожи, за счет чего она выглядит бугристой, напоминая апельсиновую корку. Часто происходит утолщение отдельных частей лица – ушных раковин, носа, лба. Самое частое осложнение, которое встречается преимущественно у мужчин, - утолщение носа. Такое утолщение по гречески называется рhyma, что значит шишка - соответственно, нос называют шишковидным. Шишковидный нос (или ринофима) увеличен в размере, имеет синюшную окраску с множеством кровеносных сосудов. Постепенно появляются глубокие борозды, которые разделяют нос на отдельные бугристые дольки. Реже подобные изменения появляются на других участках кожи: утолщение век, кожи подбородка, подушкообразное утолщение кожи лба, похожее на цветную капусту разрастание мочки уха. Эти симптомы розацеа практически не встречаются у женщин, что связано с возможным влиянием женских половых гормонов.
Поражение глаз при розацеа
Глаза при розацеа поражаются достаточно часто, причем у 20% пациентов заболевания глаз наступают даже раньше повреждений на коже. Наиболее часто развивается такое заболевание глаз, как блефарит. Оно характеризуется покраснением и шелушением кожи век, появлением корочек в уголках глаз. Также может развиться конъюнктивит: покраснение слизистой оболочки глаза, которое сопровождается жжением, слезотечением, болезненной реакцией на яркий свет и болью. В очень тяжелых случаях может развиться полная слепота.
Особые формы розацеа
Конглобатная розацеа. Эта форма характеризуется появлением на покрасневшей коже огромных шаровидных разрастаний - конглобатов. Такая ситуация часто возникает при приеме лекарственных средств, в состав которых входит йод или бром.
Розацеа стероидная. Развивается у лиц, которые длительное время применяют местные гормональные мази (особенно с фтором) по поводу того или иного кожного заболевания. Стероидная форма розацеа лечится очень тяжело. Молниеносная форма. Развивается преимущественно у молодых женщин. Среди факторов, которые могут вызвать эту форму розацеа, называют нервно-психические нарушения, беременность, гормональную перестройку организма в период менопаузы.
Молниеносная форма – это наиболее сложный вариант конглобатной розацеа. Развивается заболевание внезапно, быстро прогрессирует, приводя к обезображиванию лица. На фоне такой внешности у молодых женщин часто развиваются депрессивные состояния и неврозы. Лечение розацеа на лице при такой форме отличается очень низким эффектом.
Розацеа-лимфоэдема (отечная форма). Достаточно редкий вариант кожного заболевания розацеа, проявляющийся сильным отеком лица, который расположен на щеках, подбородке, в области лба, носа и глаз. Отек имеет багровую окраску, и при надавливании на нём не остается ямки, т.к. лицо отекает не за счет жидкости, а за счет разрастания подкожного слоя. Общее состояние при этой форме страдает мало, но обезображивание лица выражено сильно.
Эритематозная розацеа имеет достаточно характерную клиническую картину, поэтому поставить диагноз врач иногда может только по одному внешнему виду больного (особенно, если болезнь запущена, и формируется розацеа на носу). Сопутствующие заболевания пищеварительной системы и обнаружение клеща Демодекс также будут говорить в пользу заболевания.
Лечение розацеа
Поскольку факторов, провоцирующих и усугубляющих течение розацеа, достаточно много, методы лечения также разнообразны. Применение одних средств направлено в большей степени на уменьшение розацеа на лице, другие препараты и методы используются для лечения сопутствующих заболеваний нервной системы и органов пищеварения.
- Применение антибиотиков. Наиболее эффективны в лечении розацеа антибиотики из группы тетрациклинов (окситетрациклин, тетрациклина гидрохлорид, доксициклин, миноциклин). Также одним из наиболее эффективных средств от розацеа давно зарекомендовал себя такой препарат, как метронидазол (или трихопол). О механизме его действия единого мнения нет. Достоверно установлено, что метронидазол при розацеа оказывает противоотечное действие, и усиливает восстанавливающие способности слизистой оболочки кишечника и желудка. Также метронидазол эффективен в отношении большого числа бактерий и клеща Демодекс.
- Местное лечение. Используются кремы, гели и мази, продающиеся в готовом виде, а также сложные болтушки, изготавливаемые в аптеках по рецепту врача. Розацеа лечится следующими местными средствами: Скинорен гель – одно из наиболее эффективных средств лечения розацеа. Основным компонентом геля является азелаиновая кислота, которая обеспечивает противовоспалительное, противоотечное и подсушивающее действие. Наносят Скинорен гель тонким слоем после предварительного умывания и просушивания кожи лица. Так как препарат является лечебным средством, а не косметическим, эффект от его применения заметен только при регулярном использовании. Скинорен при розацеа могут использовать люди любого пола и возраста, он не противопоказан к использованию даже во время беременности и периода грудного вскармливания. Крема и гели, содержащие метронидазол (Розекс, Розамет, метрогил). При розацеа такие гели снимают воспаление, уменьшают количество гнойничковых высыпаний и частично выравнивают поверхность кожи. Гормональные мази и крема от розацеа. В последнее время применять мази, содержащие гормоны, не рекомендуется. Такие средства дают быстрый эффект, что особенно заметно, если сделать фото до и после лечения. Поэтому, в большинстве случаев, использование гормонального крема приводит к хорошим результатам. Но отмена этих средств приводит к быстрому возвращению симптомов, и даже к развитию тяжелой стероидной формы розацеа. Крема, содержащие фтор, бром или йод, использовать также не рекомендуется. Крем Ованте (содержит микрокапсулированную кристаллическую серу и большое количество растительных ингридиентов). Дает хороший косметический эффект, безопасен и может использоваться длительное время.
- При большом количестве сосудистых звездочек назначается витаминный препарат аскорутин, укрепляющий стенки сосудов.
- Противоаллергические препараты в случае сильного воспаления и зуда (супрастин, фенкарол, тавегил).
- Средства, оказывающие успокаивающее действие на нервную систему (валериана, пустырник, шалфей).
- Физиотерапивтические методы лечения. При розацеа фотолечение поможет справиться с мелкими сосудистыми звездочками, а использование лазера позовляет избавиться от более крупных сосудистых образований. Лечение розацеа лазером помогает убрать просвечивающиеся сосуды, и способствует выравниванию поверхности кожи. Эффективен также курс процедур сухим льдом или жидким азотом.
Диета при розацеа
Для пациентов с розацеа крайне важно придерживаться правильного питания. Принимать пищу лучше понемногу и регулярно. Необходимо максимально ограничить употребление любых консервированных продуктов, соли, колбасных изделий, уксуса, перца и других пряностей, любой жареной пищи, животных жиров, сладостей. Не рекомендуется употреблять такие фрукты, как апельсины, виноград, мандарины и груши. Следует забыть о спиртных напитках, крепком горячем кофе и чае. Что же можно? В вашем рационе должны присутствовать нежирные сорта мяса – вареные, тушеные или приготовленные на пару. Можно употреблять рыбу, вареные яйца, сливочное и растительное масло, картофель. Также разрешаются капуста, морковь, свекла и свежие огурцы, ягоды, яблоки и сливы, укроп и петрушка, ревень, фасоль, любые кисломолочные продукты, крупы (гречка, рис, овсянка), бездрожжевой хлеб.
При тяжелых формах заболевания врачом может быть назначено лечебное голодание в течение 5 дней:
1-й день: с утра больной в течение 30 минут выпивает 10%-й раствор сульфата магния, а затем в течение дня пьет только минеральную воду (боржоми, нарзан и др.) общим объемом 1000-1500 мл.
2-й день: выпивается до 2 л минеральной воды.
3-й день: употребляется кефир, ряженка, растительное масло, 200 г отварного картофеля, 20-25 г сливочного масла, черствый белый хлеб или сухари (200 г), несладкий чай, творог, овощной суп, яблоки, свежие огурцы.
4-й день: в дополнение к продуктам предыдущего дня можно употреблять рыбу или отварное мясо (100 г), а также крупяные изделия.
5-й день: можно включить в свой рацион любые разрешенные при розацеа овощи и ягоды.
Использование косметики при розацеа
О том, как лечить розацеа, уже было сказано. Но не менее важен правильный гигиенический и косметический уход. Зимой и осенью нужно защищать кожу лица от сильного ветра, холода, снега и дождя. Летом и весной рекомендуется оберегать кожу от попадания прямых солнечных лучей: носить шляпу с большими полями, темные очки, или использовать зонтик от солнца. Также необходимо перед выходом на улицу наносить на лицо солнцезащитный крем с SPF 15 и выше. Посещение сауны и солярия запрещено. Болезнь розацеа требует использования только мягких косметических средств. Хорошо, если в них будут содержаться экстракты грейпфрута, черники, ромашки, огурца. Вся косметика при розацеа (лосьоны, тоники, крема) не должна содержать спирта, причем выбирать лучше из тех средств, на которых есть пометка "гипоаллергенно" или "против купероза". Чтобы косметические средства обладали лечебными свойствами, а не только маскировали проявления болезни, можно добавлять в них раствор димексида. Под декоративную косметику всегда необходимо наносить защитный крем. При розацеа у мужчин рекомендуется пользоваться электробритвой. Лезвия применять можно лишь в том случае, если они очень острые. Нанесение и удаление косметических средств должно быть крайне бережным: нельзя сильно втирать крема или растирать кожу лица полотенцем после умывания.
Профилактика такого тяжелого заболевания, как кератит розацеа, должна основываться на устранении факторов, провоцирующих развитие заболевания. Если у вас светлая кожа, склонная к покраснениям, не подвергайте её воздействию яркого солнца, холода или ветра. Исключите из рациона острую пищу, горячий чай и кофе, а также алкогольные напитки. Старайтесь пользоваться только качественными косметическими средствами, а прием любых лекарственных препаратов должен быть назначен врачом.
Читайте также:


