Чем удалить остроконечные папилломы
Остроконечные кондиломы (синонимы: condylomata acuminate, вирусные кондиломы, остроконечные бородавки, генитальные бородавки) относятся к заболеваниям, вызываемым вирусом папилломы человека (ВПЧ). Заболевания, обусловленные ВПЧ, являются одними из на

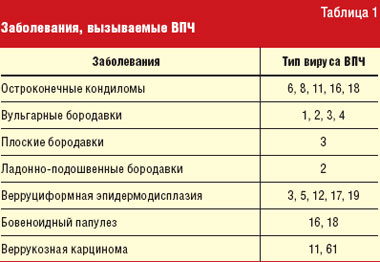
Остроконечные кондиломы (синонимы: condylomata acuminate, вирусные кондиломы, остроконечные бородавки, генитальные бородавки) относятся к заболеваниям, вызываемым вирусом папилломы человека (ВПЧ). Заболевания, обусловленные ВПЧ, являются одними из наиболее распространенных заразных вирусных инфекций человека. ВПЧ представляет собой небольшой округлый двухспиральный ДНК-вирус диаметром от 50 до 55 нм. На сегодняшний день описано более 80 типов ВПЧ (табл. 1). Инфекции, вызываемые ВПЧ, высокоспецифичны для эпидермиса, так как ВПЧ обладает тропизмом к эпителиальным клеткам кожи и слизистых оболочек.
Остроконечные кондиломы отличает высокая контагиозность. Заражение происходит контактным путем, чаще всего половым. Вирус может длительное время сохраняться на инфицированных предметах. Входными воротами для вируса служат мелкие ссадины, трещины или потертости. Также вирус может распространяться путем аутоинокуляции. Несоблюдение личной гигиены, ношение тесного нижнего белья, мацерация складок у тучных людей, а также иммунодефицитные состояния способствуют развитию поражения на большой площади кожного покрова.
За последние 20 лет отмечается рост заболеваемости остроконечными кондиломами. В США остроконечные кондиломы (или генитальные бородавки) относятся к наиболее часто встречающимся заболеваниям, передающимся преимущественно половым путем. Заболеваемость остроконечными кондиломами превышает 106,5 случая на 100 тыс. населения США, что составляет около 0,1% всей популяции [1]. Пристальное внимание к этому заболеванию объясняется тем, что некоторые из типов ВПЧ, которые вызывают остроконечные кондиломы, могут приводить к малигнизации процесса. Наиболее потенциально опасными являются типы 16 и 18. Неслучайно важно своевременно диагностировать и лечить остроконечные кондиломы. Рецидив остроконечных кондилом не всегда связан с повторным заражением, а может быть вызван реактивацией вируса.
Клиническая картина. Инкубационный период продолжается от 3 нед до 6 мес и в среднем составляет около 2,8 мес. Мужчины и женщины одинаково подвержены этому заболеванию. Средний возраст заболевших колеблется от 22 до 25 лет.
Обычно остроконечные кондиломы локализуются на половых органах и в перианальной области. У ВИЧ-инфицированных пациентов остроконечные кондиломы могут локализоваться в необычных местах, например на лице, веках и ушных раковинах. У мужчин наиболее частая локализация — пенис, уретра, мошонка, перианальная, анальная и ректальная области [2]. Элементы сыпи имеют телесный цвет, могут быть представлены гладкими папулами размером с булавочную головку и на начальных этапах развития не всегда заметны на половом члене. Для их выявления проводят пробу с 5% уксусной кислотой. После обработки кожи окраска папул становится белесоватой. В дальнейшем папулы разрастаются и приобретают бородавчатую или нитевидную форму, напоминая цветную капусту или петушиный гребень. Как правило, остроконечные кондиломы множественные и располагаются группами.
У женщин клиническая картина остроконечных кондилом может быть разнообразной. Классические экзофитные поражения на наружных половых органах носят распространенный характер и легко выявляются при осмотре, однако могут быть и случайными находками при проведении кольпоскопии или ректороманоскопии. На малых половых губах и в преддверии влагалища кондиломы представляют собой влажные, бархатистые или множественные пальцеобразные разрастания и занимают значительную площадь. Кондиломы в цервикальном канале обнаруживаются у 20% женщин, инфицированных ВПЧ и с локализацией остроконечных кондилом на наружных половых органах. Локализация остроконечных кондилом на шейке матки или в цервикальном канале считается неблагоприятным фактором, так как может способствовать развитию рака шейки матки [3].
Даже при своевременном и рациональном лечении остроконечные кондиломы часто рецидивируют. Это связано с тем, что вирус длительное время может сохраняться в инактивированном состоянии во внешне здоровых участках кожи и слизистых оболочках.
Дифференциальный диагноз остроконечных кондилом проводится со вторичным сифилисом (широкие кондиломы), контагиозным моллюском, бовеноидным папулезом, блестящим лишаем, красным плоским лишаем, ангиокератомами, ангиофибромами на венечной борозде головки полового члена, фолликулитами, мягкой фибромой, волосяной кистой (табл. 2).
Диагностика остроконечных кондилом, как правило, клинически не представляет трудности. Дополнительно в некоторых случаях проводят пробу с 5% уксусной кислотой. Для этого смоченную раствором медицинскую салфетку располагают в зоне предполагаемой локализации остроконечных кондилом на 5–10 мин, после чего высыпания приобретают белесоватый оттенок [4].
При установлении диагноза остроконечных кондилом необходимо проводить обследование на сифилис и ВИЧ-инфекцию.
Проведение биопсии показано тем больным, у которых возникает подозрение на предраковые заболевания или плоскоклеточный рак. Удаление остроконечных кондилом не снижает риск развития рака шейки матки. Поэтому всем женщинам, у которых в анамнезе имелись сведения об остроконечных кондиломах, необходимо ежегодно проводить цитологическое исследование мазков с шейки матки с целью своевременного выявления онкологического процесса.
Использование презервативов снижает риск заражения половых партнеров. Полностью удалить ВПЧ невозможно — можно лишь удалить остроконечные кондиломы, облегчив состояние больного и снизив риск заражения полового партнера. Существует несколько методов лечения остроконечных кондилом. Все они имеют определенные недостатки.
Криодеструкция — один из наиболее часто применяемых методов лечения. Пораженную поверхность обрабатывают жидким азотом с помощью ватного тампона или распылителя. Обработку повторяют каждые 1–2 нед до полного удаления всех кондилом. Метод редко приводит к рубцеванию, отличается невысокой стоимостью. Криодеструкция может вызывать сильную боль. Не всегда можно одномоментно обработать всю пораженную поверхность. В некоторых случаях после криодеструкции может развиваться гиперпигментация или гипопигментация.
Диатермокоагуляция является болезненным методом лечения и оставляет после себя стойкие рубцы, поэтому применяется только для удаления одиночных кондилом.
Удаление лазером осуществляется с помощью углекислотного и неодимового ИАГ-лазеров (лазеров на иттрий-алюминиевом гранате). После удаления могут оставаться рубцы.
Медикаментозные методы лечения. Кондилин (подофиллотоксин) — 0,5% раствор во флаконах по 3,5 мл с аппликатором. Компонент Кондилина подофиллотоксин — наиболее активный в составе растительного экстракта подофиллина, при местном применении он приводит к некрозу и деструкции остроконечных кондилом. Преимущество данного метода лечения состоит в том, что больной может самостоятельно обрабатывать пораженные участки кожи в доступных местах. С помощью пластикового аппликатора препарат наносится на кондилому; постепенно смачиваются все кондиломы, но не более 50 штук за 1 раз (по площади не более 10 см2). Препарат нужно наносить с осторожностью, избегая здоровых участков кожи. Первый раз обработку проводит врач или медсестра, обучая пациента правильно наносить препарат. После обработки препарат должен высохнуть, чтобы не возникло раздражения окружающей кожи или ее изъязвления. Кондилин наносят 2 раза в день в течение 3 дней, а затем делают 4-дневный перерыв. Продолжительность лечения не должна превышать 5 нед. Противопоказанием для применения препарата являются беременность, лактация, детский возраст, применение других препаратов, содержащих подофиллин.
Солкодерм представляет собой смесь кислот: 65% азотной, 98% уксусной, а также молочной и щавелевой кислоты и нитрата меди; выпускается в виде раствора (ампулы по 0,2 мл). После его нанесения на поверхность кожи она окрашивается в желтый цвет, после чего происходит мумификация обработанных тканей. Обработку должен осуществлять медицинский персонал. Препарат наносится на поверхность с помощью стеклянного капилляра или аппликатора, после чего препарат должен высохнуть. Одномоментно допускается обработка площади не более 4–5 см2. При необходимости обработку можно повторить через 4 нед. Нанесение препарата может сопровождаться сильным жжением и болью, в некоторых случаях может возникнуть гиперпигментация и образование рубцов.
Препараты интерферона вводят непосредственно в остроконечные кондиломы. Процедура болезненна и требует проведения повторной обработки.
Трихлоруксусная кислота в концентрации 80–90% наносится непосредственно на кондиломы. Остатки ее удаляют с помощью талька или бикарбоната натрия. При необходимости лечение повторяют с интервалом в 1 нед. Если после 6-кратной обработки остаются остроконечные кондиломы, то необходимо сменить метод лечения.
Литература
Л. П. Котрехова, кандидат медицинских наук, доцент
К. И. Разнатовский, доктор медицинских наук, профессор
СПбМАПО, Москва
Папилломы и кондиломы — что это? Небольшое нарушение общей эстетики кожи или серьезная угроза здоровью? Нужно ли от них избавляться? Насколько безопасна и безболезненна процедура удаления? Остаются ли по ее итогам шрамы? Давайте вместе ответим на эти вопросы.
Что такое папилломы и кондиломы
На коже и на слизистой оболочке любого человека могут появиться самые разные новообразования: родинки, папилломы, бородавки. Некоторые из них со временем исчезают, другие, наоборот, меняют форму и увеличиваются. Как же узнать, какие из них безобидны, а какие таят угрозу здоровью? Если такие новообразования у вас есть, внимательно их рассмотрите.
Папилломы и кондиломы, в отличие от мелких пикантных родинок, не придают дополнительного шарма. Чаще всего они доставляют дискомфорт. Папилломы и кондиломы за счет особенностей своего месторасположения часто травмируются, на них могут появиться трещины, возникнуть кровотечения. А это весьма болезненно и опасно, так как может привести к занесению новых инфекций. Кроме того, накапливаясь в папилломах и кондиломах, вирус вызывает изменение генома клеток эпителия, они могут начать бесконтрольно делиться, что приведет к разрастанию пораженного участка кожи и, соответственно, к развитию тяжелых осложнений, в том числе к онкологии. Вот почему от папиллом и кондилом лучше всего как можно быстрее избавиться. Стоит отметить, что современные методы удаления этих новообразований практически безболезненны и не оставляют шрамов.
Поставить точный диагноз о характере новообразования на коже или слизистых может только врач-дерматовенеролог. Необходимо провести исследование на вирус папилломы человека методом полимеразной цепной реакции (ПЦР). Это современный, быстрый и высокоинформативный метод молекулярной диагностики различных инфекционных заболеваний на основе выявления их ДНК в пробах выделений половых органов (мазок), крови, слюны и т.д. Для обнаружения вируса папилломы человека обычно делают мазок половых органов. Процедура занимает всего пару минут и проходит абсолютно безболезненно. Этот анализ позволяет оценить количество вируса, а также определить, какой именно тип вируса папилломы человека имеет место.
Когда поставлен точный диагноз, нужно приступить к борьбе с папилломавирусной инфекцией. Лечение должно быть комплексным. Необходимо подобрать нужную терапию для подавления вируса в организме и удалить папилломы или кондиломы. Сегодня существует несколько продуктивных методов избавления от указанных новообразований, которые в большинстве своем безболезненны, безопасны и не оставляют шрамов.
Это удаление с помощью лекарственных препаратов. Например, ферезола или близкого ему по составу веррукацида, содержащего только высокоочищенные химические вещества: фенол и метакрезол. Оба соединения — природные. Они содержатся во многих растениях и обладают биологической активностью. Новообразования на коже удаляются с помощью этих препаратов путем прижигания. Однако ни в коем случае не делайте это самостоятельно! — их неосторожное использование может вызвать ожог.
При этом способе удаления папилломы и кондиломы сжигаются при помощи луча карбондиоксидного лазера. После процедуры обычно остается микроскопичная ранка, которая заживает в течение 3–4 недель. Удаление происходит точно, не повреждая соседних участков кожи. Реабилитации как таковой не предусматривается — кожа восстанавливается самостоятельно, рубцов не остается. Удалить лазером можно как единичные, так и множественных образования, расположенные на лице и теле, в том числе в деликатных местах (на веках, подмышками, в промежности). Лазерное удаление не проводится при наличии ранок или локальных воспалений кожи, при герпесе, общих инфекциях, беременности.
Метод заключается в кратковременном воздействии на папиллому очень низких температур. Удаляемая ткань разрушается благодаря мгновенному замораживанию. Обработанный азотом участок кожи теряет чувствительность и приобретает белый цвет. Полное заживление происходит через 5–6 недель. Преимуществами данного метода являются легкая переносимость процедуры пациентом, отсутствие необходимости обезболивания и риска образования рубцов. Однако при азотном удалении сложно определить глубину воздействия на папиллому или кондилому.
Еще один распространенный метод удаления новообразований, при котором достигается уничтожение патологической ткани путем воздействия на нее электрическим током с помощью аппаратов ЭХВЧ. Разрушение папиллом и кондилом происходит под действием высокой температуры и, как следствие, повреждаются также и соседние участки кожи. Электрокоагуляция обычно обходится недорого, но при ней возможен травматизм и плохая заживляемость. Плюс заключаются в том, что при этом типе удаления возможно контролировать глубину воздействия на кожу.
Хирургическое иссечение применяется в случаях удаления новообразований больших размеров. Удаление происходит в операционной под местной анестезией. При хирургическом иссечении захватывается также небольшая часть здоровой ткани. После операции накладываются косметические швы, которые снимают примерно через 7 дней в зависимости от индивидуальных показаний. При удалений новообразований на лице этот метод используют только в случаях крайней необходимости. Метод достаточно эффективный при удалении злокачественных образований.
Существуют и народные средства для удаления папиллом и кондилом. Известным методом является их обработка соком чистотела. Чтобы защитить кожу вокруг папилломы от ожога ядовитым соком этого растения, ее смазывают детским кремом, затем каплю лекарственной жидкости наносят в самый центр кожной опухоли. Еще одно средство — настой одуванчиков на спирте, он подсушивает и дезинфицирует кожу. Головками цветов плотно заполняют небольшую стеклянную тару и заливают ее этиловым спиртом. Настаивают около двух недель, раствор хранят в темном месте. Им смазывают пораженный участок до пяти раз в день. Трудно сказать, насколько все эти способы безопасны и эффективны, поэтому лучше не искушать судьбу и обратиться к врачу.
Старайтесь не мочить кожу после удаления новообразования, не обрабатывайте ее лосьонами, кремами, декоративной косметикой. Ни в коем случае не сдирайте корочку, образовавшуюся после процедуры! Это может привести к инфицированию ранки, удлинению сроков заживления, заметному рубцеванию. После отхождения корочки молодую кожу требуется защищать от попадания солнечных лучей кремом с УФ-фильтром. Это поможет избежать появления пигментных пятен. До полного отпадения корочки не прикасайтесь к этому месту мочалкой.
Прежде чем удалять новообразования на коже, необходимо проконсультироваться с дерматовенерологом, сдать необходимые анализы и получить медицинское заключение. Только после этого можно приступить к процедуре удаления. Желательно все это делать в одной клинике. Первичный осмотр дерматолога или дерматовенеролога обычно стоит около 1500 рублей. Удаление папилломы или кондиломы размером менее 0,5 см в диаметре при помощи аппарата Surgitron в среднем стоит примерно 800–1000 рублей, если диаметр больше 0,5 см, то удаление обойдется более чем в 1000 рублей. Криодеструкция стоит дешевле: маленькие папилломы можно удалить за 400 рублей, большие — за 600.
Как видите, существует немало способов для избавления от кондилом и папиллом, к тому же многие из них практически не доставят вам дискомфорта. А потому не стоит экспериментировать с собственным здоровьем, пытаясь самостоятельно избавиться от новообразований. Народные средства не всегда эффективны и, главное, могут быть небезопасны.

Инфекции, передающиеся половым путем, нередко изменяют состояние кожи генитальной и анальной областей. Появление изъязвлений, бородавок, везикул и других образований можно объяснить активным влиянием патогена на рост тканей. К возможным осложнениям таких патологий врачи относят распространение инфекции в организме и повышенный риск злокачественного перерождения тканей. Частой причиной таких негативных последствий являются остроконечные кондиломы.
Подробнее о патологии
Остроконечные кондиломы представляют собой бородавки сосочковидной формы, образующиеся на поверхности кожи половых органов и анального отверстия. В редких случаях кондиломы формируются в ротовой полости. Это специфические кожные новообразования, возникающие при инфицировании организма вирусом папилломы человека (ВПЧ). Кондиломы часто образуют своеобразные скопления, внешне напоминающие цветную капусту. Из поврежденной бородавки может выделяться пахучая жидкость, содержащая большее количество вирусных частиц. Такие проявления ВПЧ-инфекции приводят только к незначительной болезненности и психологическому дискомфорту, однако также существует риск злокачественного перерождения аномальных клеток или нарушения функций органов.
В отличие от неопасных перламутровых папул, образующихся в области полового члена у мужчин, остроконечные кондиломы мягкие и разнообразные по своей форме. Появление таких новообразований увеличивает вероятность передачи инфекции половому партнеру. При этом бородавки могут формироваться не сразу или иметь небольшой размер, поэтому не все пациенты своевременно обращаются к врачу. Снизить риск инфицирования можно с помощью вакцинации.
Вирус папилломы человека

ВПЧ-инфекция – это заболевание, передающееся половым путем. В большинстве случаев патология не проявляется симптоматикой и спонтанно разрешается, однако нередко у пациентов появляются доброкачественные опухоли в области половых органов, заднего прохода и ротовой полости. Бородавки телесного цвета являются единственным признаком ВПЧ-инфекции. Исследования показали, что рост таких новообразований увеличивает риск формирования рака шейки матки, влагалища, полового члена и анального отверстия.
Специалистам известно большое количество видов ВПЧ, отличающихся геномом и вирулентностью. Остроконечные кондиломы обычно появляются при инвазии вируса папилломы человека 6 или 11 типа. Эти разновидности патогена реже провоцируют злокачественное перерождение тканей, однако риск онкогенеза сохраняется. Кроме того, у одного человека может быть выявлено сразу несколько типов вируса. В связи с этим рекомендуется своевременно проводить вакцинацию и регулярно обследоваться у венеролога при активной половой жизни.
Вирус папилломы человека является самой распространенной инфекцией, передающейся половым путем. Согласно эпидемиологическим данным, заболевание в скрытом виде можно выявить у 40% людей. У большинства пациентов инфекция не проявляется симптоматически, а бородавки аногенитальной области обнаруживаются только у 1% сексуально активных мужчин и женщин. Наиболее высокий риск осложнений ВПЧ характерен для ВИЧ-инфицированных пациентов, поскольку только здоровая иммунная система может подавлять активность вируса.
Причины возникновения
Кожные изменения возникают на фоне вирусной инвазии и изменения характера клеточного деления. При этом в 90% случаев ВПЧ-инфекция передается при оральном, вагинальном или анальном сексе. Использование презерватива значительно снижает риск заражения онкогенными штаммами ВПЧ, однако типы вируса, вызывающие остроконечные кондиломы, могут передаваться и при защищенном половом акте.
Другие способы передачи вируса
- Бытовое заражение. Инфекционный агент может сохраняться во внешней среде и проникать в новый организм через кожные микротравмы.
- Передача вируса новорожденному во время родов. При этом у младенца могут появляться бородавки в области гортани.
- Самозаражение – перенос инфекции из одной анатомической области в другую.
Несмотря на то, что в 90% случаев ВПЧ-инфекция элиминируется здоровым организмом в течение двух лет после заражения, патоген может сохраниться в зараженных клетках и спровоцировать симптоматику заболевания через несколько лет после инвазии. Также следует учитывать, что вирус может передаваться половому партнеру даже при отсутствии бородавок в области половых органов.

- Что такое кондиломы?
- Виды
- Симптомы
- Причины
- Мнение эксперта
- Диагностика
- Методы лечения
- Хирургическое лечение
- Консервативное лечение
- Профилактика
- Реабилитация
- Вопросы
- Источники
- Врачи
- Клиники
- Лицензии

Что такое кондиломы?
Кондиломы – это бородавки, которые располагаются в аногенитальной области (промежность, прямая кишка, половые органы). Такое патологическое состояние является проявлением папилломавирусной инфекции низкого онкогенного риска. Однако в исключительно редких случаях кондиломы представляют онкологическую опасность, т.к. за короткий отрезок времени могут прогрессировать до злокачественной опухоли Бушке-Левенштейна.
Диагностика заболевания основана на данных объективного осмотра. Молекулярно-биологические методы позволяют установить степень злокачественности возбудителя.
Лечение преследует 2 цели – удаление остроконечной кондиломы и назначение консервативной терапии, направленной на предупреждение рецидива.
Вакцинация позволяет защититься от большинства патологий, ассоциированных с папилломавирусной инфекцией.

Кондиломы могут быть 2 видов:
- генитальные – у мужчин располагаются на пенисе, а у женщин – в области вульвы и на шейке матки;
- анальные – локализованы на промежности вокруг ануса, а также в начальном отделе прямой кишки.
Симптомы

Симптомы после инфицирования появляются не сразу. Инкубационной период в среднем у мужчин составляет 11-12 месяцев, а у женщин меньше в 2 раза – 5-6 месяцев.
Кондиломы – это остроконечные образования на коже в области аногенитальной зоны, которые выступают над ее уровнем. Цвет эпителия в патологическом участке не изменен. При трении тесной одеждой или при расчесывании может развиваться воспалительная реакция – кондилома краснеет, отекает и начинает беспокоить (болеть).
Другими проявлениями и последствиями папилломавирусной инфекции являются:
- рак шейки матки;
- анальный рак (особенно характерен для мужчин);
- злокачественные неоплазии вульвы и влагалища;
- рак ротовой полости и ротоглотки;
- неоплазия пениса;
- рецидивирующий респираторный папилломатоз – бородавки формируются на голосовых связках и других отделах дыхательной системы.
Причины
Непосредственная причина образования кондилом – это папилломавирус. Инфицирование происходит половым путем. В группе риска – подростки и молодые люди, которые ведут активную сексуальную жизнь. Особенно подвержены те юноши и девушки, которые имеют ранний половой дебют. Он ассоциирован с большим количеством партнеров. В этом случае инфицированию также способствует незрелость физиологических механизмов защиты полового тракта.
Несмотря на то, что кондиломы вызываются штаммами с низким онкогенным риском, может быть совместное инфицирование несколькими разновидностями вируса. Стоит помнить, что папилломавирус в 100% случаев ассоциирован с раком шейки матки, в 90% - с раком прямой кишки, в 40% - с раком вульвы и влагалища, в 12% - раком ротоглотки и в 3% - с раком ротовой полости.
Проникнув в организм, папилломавирус поражает базальный (ростковый) слой эпителия. В клетке может существовать в 2 формах:
- доброкачественной, которая не затрагивает хромосомы;
- злокачественной, когда происходит интеграция генетического материала клетки с генетическим материалом вируса.
Инфекционный процесс может проходить несколько стадий:
- Персистенция – вирус не приводит к патологическому изменению клеток, т.к. не затрагивает хромосомный набор эпителиоцита-хозияна. На этой стадии симптоматика отсутствует, но специальные лабораторные тесты уже могут определить факт произошедшего инфицирования.
- Клинические проявления без дисплазии – именно на этой стадии находится большинство аногенитальных кондилом.
- Дисплазия разной степени выраженности – характерна для вирусов с высоким онкогенным потенциалом. Конечным результатом этого процесса может быть развитие карциномы – появление измененных атипических клеток (злокачественная опухоль).
Мнение эксперта
Папилломавирусная инфекция в настоящее время приняла характер эпидемии. Всемирная организация здравоохранения провела исследования, которые показали повсеместную распространенность этого заболевания по всему земному шару. Каждый год заражается примерно 6 миллионов новых людей, причем в 70-80% это сексуально активное население.
Скрытая опасность этой инфекции кроется в онкологическом потенциале возбудителя. Поэтому так важно своевременно предпринимать меры профилактики. Но если же заболевание все же развилось, то следует как можно раньше пройти комплексное обследование, определить степень возможной злокачественности процесса, а также подобрать персонифицированную схему лечения. Современные достижения медицины помогают взять под контролем любые проявления папилломавирусного инфицирования, в т.ч. кондиломы.
Калинина Наталья Анатольевна,
врач акушер-гинеколог, врач-репродуктолог, УЗ-диагност

Диагностика
Установить диагноз аногенитальной кондиломы несложно. Достаточно провести объективный осмотр. Сделать это может дерматолог, гинеколог/уролог или проктолог в зависимости от того, к какому специалисту первоначально обратился пациент.
Однако основное направление в диагностике папилломавирусной инфекции занимает определение степени онкогенности возбудителя. С этой целью показана полимеразная цепная реакция (ПЦР). Это исследование выявляет ДНК вируса разных штаммов, а также предполагает количественное определение разных видов. Вирусная нагрузка, определяемая с помощью ПЦР, позволяет прогнозировать вероятность развития диспластического процесса.
У некоторых пациентов папилломавирусная инфекция может наслаиваться на урогенитальные заболевания. Поэтому проводится обследование на микоплазмоз, уреаплазмоз, хламидиоз, герпес и т.д.

Методы лечения
Не каждая встреча с папилломавирусом сопровождается инфицированием. Примерно 80% заканчиваются спонтанным выздоровлением, и только 20% пациентов сталкиваются с кондиломами или другими проявлениями инфекции. Именно эта вторая категория (20%) нуждается в проведении комплексного лечения.
Хирургическое лечение
Хирургическое лечение позволяет устранить патологические участки разрастания эпителия. С этой целью применяются различные малоинвазивные методы:
- криотерапия – обработка кондилом жидким азотом, который имеет крайне низкую температуру кипения, т.е. производится замораживание тканей;
- лазерная вапоризация – лазер выпаривает жидкость из клеток, вследствие чего инфицированные эпителиоциты вместе с вирусом погибают;
- электрокоагуляция – прижигание кондилом электрическим током, вызывающим денатурацию белка и гибель клеток;
- хирургическое иссечение – в настоящее время практически не применяется, т.к. вызывает образование грубых рубцов.

Консервативное лечение
Удаление патологических очагов можно также проводить химическими препаратами, которые вызывают гибель инфицированных клеток (химическая деструкция). Однако эти методы менее эффективны, чем малоинвазивное хирургическое выведение.
После удаления кондилом все же нельзя говорить о полном выздоровлении, т.к. вирусные частицы остаются в окружающих тканях в латентном состоянии. Поэтому в рамках комплексного лечения показано применение иммуномодуляторов. Эти препараты повышают активность противовирусного иммунитета и помогают избежать повторного формирования кондилом.
При наличии урогенитальных инфекций показано их параллельное лечение, т.к. они снижают активность иммунитета и способствуют прогрессированию папиломавирусной инфекции.
Воспользуйтесь уникальной возможность получить ответы на все свои вопросы

Профилактика
Основное место в профилактике занимает ведение половой жизни с проверенным партнером. Лабораторную диагностику рекомендуется пройти как женщинам, так и мужчинам до вступления в интимную близость. На сегодня не существует неспецифических методов, которые бы надежно предупреждали заражение папилломавирусом. Даже использование презервативов не дает 100% защищенности, только до 40% снижается вероятность инфицирования.
Единственно оправданный способ защитить организм от папилломавируса – это проведение вакцинации. Вакцины содержат вирусоподобные частицы, которые синтезированы из белков, подобных белкам вируса. Они способствуют выработке иммунного ответа, но при этом полностью исключена вероятность заражения на фоне введения иммунного препарата.
Титр антител достигает пика после 3-кратного введения вакцины. Напряженный иммунитет сохраняется в течение не менее 5-8 лет (в зависимости от типа вакцины). Важно, что проведенные исследования определили отсутствие негативного влияния прививок от ВПЧ на организм. Эти вакцины не нарушают фертильность и не провоцируют развитие аутоиммунных реакций.
Реабилитация
После удаления кондилом пациент сразу же может отправиться домой, госпитализация не требуется – это амбулаторная процедура. Однако в домашних условиях следует придерживаться ряда правил:
- соблюдать гигиенические мероприятия;
- тщательно вытирать промежность и половые органы одноразовым бумажным полотенцем;
- использовать ежедневные прокладки, если имеются необильные сукровичные выделения (они являются вариантом нормы).
Для контроля за эффективностью заживления ранок требуются контрольные осмотры у лечащего врача.
Вопросы
- Какой врач занимается удаление кондилом?
Малоинвазивное удаление кондилом может провести дерматолог, гинеколог (если бородавки располагаются на половых органах женщины), уролог (когда кондиломы расположены на пенисе) или проктолог (когда кондиломы локализованы в анальной зоне).
Почему на промежности появились кондиломы?
Единственная причина кондилом – это папилломавирус. Инфицирование чаще всего происходит при половых контактах, другие пути передачи не имеют существенного значения. Важно, что кондиломы в аногенитальной зоне появляются не сразу после причинного контакта. Обычно проходит от полугода до года (у женщин проявления развиваются быстрее, чем у мужчин).
После удаления кондилом требуется еще какое-то лечение?
Да, так как удаление патологического очага не приводит к полному выздоровлению и не предупреждает появление рецидивов. Для уменьшения этой вероятности могут применяться иммуномодулирующие препараты.
Как защититься от появления аногенитальных бородавок?
Защититься от высокоонкогенных штаммов вируса, которые вызывают различные диспластические процессы, в т.ч. кондиломы аногенитальной зоны, помогает вакцинация. Ее рекомендуется проводить до начала половой жизни, чтобы в организме успел выработаться иммунный ответ. Важно, что такая вакцина защищает в первую очередь от злокачественных опухолей шейки матки, вульвы, влагалища и прямой кишки. Всемирная организация здравоохранения рекомендует делать прививки не только девочкам, но и мальчикам.
Какую вакцину лучше вводить, чтобы защититься от кондилом?
От аногенитальных кондилом защищает четырехвалентная вакцина. Ее введение рекомендовано как женскому, так и мужскому населению. Остальные виды вакцин в первую очередь защищают от высокоонкогенных штаммов вируса, вызывающих рак, и не проявляют перекрестных реакций.
Читайте также:


