Чем отличается герпетическая ангина от мононуклеоза
Герпетическая ангина – заболевание инфекционной природы, характеризующееся поражением лимфоидных тканей глотки, миндалин. Проявляется появлением высыпаний на стенке глотки, верхнем небе.
Симптомы герпетической ангины

Первые простудные признаки заболевания появляются в течение 1-2 недель после заражения вирусом Коксаки. Патогенный вирус попадает в организм фекально-оральным или контактным путем. Болезненное состояние начинается с болезненного состояния, схожего с гриппом:
- слабость;
- отсутствие аппетита;
- чувство недомогания;
- лихорадка;
- ломота в теле;
- раздражительность.
С течением герпетическая ангина приобретает более определяющие симптомы – боли в зеве и носоглотке, острые ринит, переднешейная лимфоденопатия с двух сторон, обильное слюноотделение.
На слизистых оболочках воспаленного горла покрываются пузырьки с гиперемированным ореолом, внутри которых можно обнаружить серозное содержимое. Такие герпетические высыпания локализуются на миндалинах, задней стенке горла, язычке, мягком небе. Сыпь со временем подсыхает, покрывается корочками.
В случае отягощения заболевания бактериальной инфекцией, герпетические пузырьки нагнаиваются. Также появляются признаки интоксикации – рвота, диарея, тошнота.
Диагностика герпетической ангины
Поставить диагноз доктор может только тогда, когда уже будут видны характерные высыпания. До этого болезнь легко спутать с гриппом. В диагностике герпетической ангины играет роль несколько факторов:
- возраст;
- сезонность (лето-осень);
- вида воспаления на горле;
- локализация пузырьков.
Для подтверждения диагноза врач назначает серологический или вирусологический способы обследования. Для проведения серологического исследования используются меченные флюоресцеином особые сыворотки. Материал для анализа следует брать в течение нескольких первых дней недомогания, и повторяют через 1-2 недели. Для вирусологического обследования со слизистых носоглотки берутся смывы, мазки.
Неопытному врачу бывает сложно распознать герпетическую ангину и отличить ее от дифтерии, скарлатины, пневмонии или менингита. У детей осмотр следует начинать с визуального обследования глотки и носоглотки, следует назначить общий анализ крови, а также взять мазок с носоглотки.
Герпетическая ангина код мкб 10
Практически каждое заболевание внесено в международную классификацию болезней МКБ-10. Герпетической ангине присвоен код МКБ-10 – В00.2. Под этим кодом подразумеваются такие понятия, как герпетический фаринготонзиллит и гингивостоматит.
Герпетическая ангина у детей и ее особенности
Герпетическая ангина у детей имеет свои особенности. Так, дети в возрасте до 3 лет восприимчивы к различным вирусам и инфекциям больше, чем груднички, которые получают полный комплекс витаминов и минералов из грудного молока. После того, как ребенка отлучают от груди, иммунитет начинает немного ослабевать. В детском саду иногда встречаются вспышки данного заболевания, так как основной путь передачи вируса – контактный.
К трем годам у малыша формируется собственная иммунная система, которая защищает его от различных заболеваний. До 10 лет герпетическая ангина у детей встречается редко.
В группу риска входят школьники, аллергики, гипотрофики. Провоцирующим фактором являются частые простуды, переохлаждения, хронические стоматиты, тонзиллиты, сниженный иммунитет.
Герпетическая ангина у взрослых и ее особенности
Особенностью герпетической ангины у взрослых заключается в том, что болезнь диагностируется значительно реже, чем в детском возрасте, и ее течение проходит легче. Взрослый может подхватить вирус от ребенка, который заразился в садике, летнем лагере, школе.
К тому же, после единожды перенесенного заболевания, формируется устойчивый иммунитет, который не дает возбудителю снова активизироваться. Повторное заражение может быть спровоцировано сильной простудой или ослабленным иммунитетом.
Лечение герпетической ангины
После постановки точного диагноза, доктор прописывает лечение герпетической ангины. Оно заключается в симптоматической терапии. Антибиотики могут быть назначены только в случае сопутствующей бактериальной инфекции – Аугментин, Амоксиклав, Цефтриаксон, Пенициллин. С укреплением иммунитета и борьбой с вирусами успешно справляются Риофлора, Имудон, Иммунал и другие аналоги.
С целью успешного и эффективного лечения, больному нужно соблюдать некоторые правила:
- Больного нужно изолировать. Необходимо выделить ему отдельные средства гигиены, посуду для предотвращения заражения других членов семьи.
- Постельный режим – для восстановления сил потребуется определенное время.
- Специальная диета – необходимо исключить продукты, которые могут вызывать раздражение и без того воспаленных слизистых оболочек горла. Больному придется воздержаться от кондитерских изделий, специй, горячих и холодных блюд, жестких фруктов. Рацион должен состоять из творога, жидких каш, супов.
- Много жидкостей – питье должно быть обильным и теплым. Рекомендуется пить теплый чай, морс, нейтральные соки.
При простудных заболеваниях, в том числе и во время герпетической ангины, может активизироваться вирус герпеса. В этом случае врач назначает такие препараты:
С целью облегчения болей в горле можно принимать Стрепсилс, Септолете и другие леденцы и пастилки от кашля. Эффективны и антисептические спреи – Ингалипт, Гексорал, Йокс, Каметон.
Для снижения температуры доктор назначает Парацетамол, Ибупрофен, Нурофен, Панадол, а также антигистаминные препараты в случае развития возможной аллергической реакции – Зиртек, Лоратадин, Кларитин, Диазолин.
Лечение народными средствами
Традиционные методы лечения герпетической ангины также можно дополнить народными средствами. Но при этом следует согласовать выбранный рецепт с лечащим врачом. Наиболее действенными рецептами народной медицины являются:
- Прополис. 2 грамма прополиса следует разжевывать во рту в течение 15 минут. Процедуру повторять нужно три раза в сутки.
- Медовые соты тоже можно употреблять в качестве жвачки трижды в день.
- 1 чайная ложка сока алоэ дважды в день.
- Лист каланхоэ поможет справиться с болью в носоглотке – его нужно пережевывать пока сок не прекратит выделяться. Каланхоэ можно жевать три раза в сутки.
- Прополис в виде спиртовой настойки для полоскания горла – в одном стакане воды нужно развести 1 чайную ложку раствора.
Перед тем, как использовать то или иное народное средство, следует убедиться, что у больного нет аллергии. Мед и прополис, довольно распространенные аллергены.
Рекомендации
При первых признаках недомогания, следует обратиться к врачу. Если своевременно не приступить к лечению, то могут развиться серьезные осложнения:
- менингит с воспалением мозговых оболочек;
- энцефалит (воспаление тканей мозга);
- конъюнктивит геморрагический – инфекционное поражение глаз;
- ревматизм – воспаляются соединительные ткани;
- миокардит – воспалительный процесс в сердечной мышце.
Соблюдая все рекомендации врача, и придерживаясь курса лечения, можно избежать развития данных осложнений и значительно ускорить процесс выздоровления.
Профилактика
Как было указано выше, герпетическая ангина передается от человека к человеку контактным или воздушно-капельным путем, то основным методом профилактики является введение карантина, то есть изоляция больного члена семьи или коллектива, ограничение контактов с ним.
Также к мерам профилактики относятся:
- систематическое укрепление и поддержание иммунитета.
- Соблюдение режима – достаточное количества сна.
- Правильное питание.
- Избавление от вредных привычек – курение, употребление алкоголя.
- Соблюдение чистоты в доме, регулярное проветривание и влажная уборка.
- Снижение уровня стрессов.
- Своевременное лечение простудных заболеваний.
Если у ребенка появились признаки простудного заболевания, то его нельзя вести в детский сад или в школу. Лучше отвести малыша к врачу и дать отлежаться дома. Такие меры позволят детскому организму восстановить силы. К тому, снизиться вероятность заражения других детей.


Вирусный мононуклеоз - заболевание, встречающееся нечасто, но порой его путают с обыкновенной ангиной, которая более известна. Однако лечение этих заболеваний совершенно разное и потому неверный диагноз может привести к серьезным осложнениям. Как отличить одно заболевание от другого? Что делать, если врач назначает антибиотик за антибиотиком, а эффекта от них никакого?
Вирусы и бактерии
Прежде всего, нужно понять простую вещь: вирусы и бактерии по сути своей разные. Если вирус – это внеклеточная форма жизни, представляющая собой упрощенную паразитическую структуру, способную проникать в живую клетку и размножаться внутри нее, то бактерия – это микроскопический организм (чаще одноклеточный), обладающий клеточной стенкой. Вирусы создают благоприятные условия для активизации роста числа бактерий, тогда как бактерии не влияют на вирусы равно также, как и антибиотики (противобактериальные препараты).
Ангина
Возбудителями ангины являются бактерии – стептококки и стафилококки. Сама по себе ангина представляет собой бактериальное заболевание всего организма, проявляющееся острым воспалительным процессом в лимфаденоидной ткани глотки, а точнее – в миндалинах. Заболевание передается воздушно-капельным путем при контакте с больным человеком. Однако заразиться ангиной можно и бытовым способом – через грязные руки, предметы и продукты питания.
Существует несколько видов ангины, но наиболее распространенные – лакунарная и фолликулярная. Лакунарная ангина выглядит следующим образом: красные миндалины покрыты бело-желтым гнойным налетом. При фолликулярной ангине миндалины усыпаны светло-желтыми пузырьками, похожими на крупинки. Другими наиболее частыми симптомами ангины являются сильные боли в горле (особенно при глотании), высокая температура (39-40 градусов и даже выше), общая слабость, недомогание, головные боли, а также увеличение лимфатических узлов под нижней челюстью и их болезненность при прощупывании. У детей, особенно в дошкольном возрасте, ангина может сопровождаться и другими симптомами: сильное слюноотделение, тризм жевательных мышц, во время которого ребенок не может нормально разжать челюсти, иногда встречаются острые боли в ухе, как при отите. Если малыш еще не умеет говорить, то о боли в горле чаще всего свидетельствует отказ от еды, а порой и питья.
Если у ребенка появляются признаки ангины, то необходимо сразу же вызвать врача. Помните, что детей в возрасте до года с диагнозом ангина практически всегда госпитализируют в инфекционное отделение ближайшей детской больницы. Так что к такому повороту событий тоже нужно быть готовыми. Если же ребенка оставили на домашнем лечении, то ежедневно к нему должен приходить дежурный врач из районной поликлиники для контроля состояния больного.
Важно обеспечить больному ребенку максимум комфорта. Комната, в которой он находится, должна хорошо проветриваться (как минимум 2 раза в день, а лучше 3-4). Кроме того, нужна тишина, так как громкие звуки могут вызвать головную боль. Крепкий сон – тоже хорошее лекарство, поэтому если ребенок маленький, капризничает и плохо спит, врач может посоветовать успокоительные препараты.
Высокая температура вызывает усиленное испарение влаги с поверхности кожи, поэтому больной малыш нуждается в обильном теплом питье, но ни в коем случае не в горячем! Лучше всего, если это будет кисель, молоко, отвар из трав или обычная теплая вода. Именно вода предотвращает обезвоживание, помогает почкам справиться с общей интоксикацией организма и в некоторой степени даже снижает температуру.
Сама по себе ангина не настолько страшна, как осложнения, которые могут развиться в результате заболевания. На ранних сроках при ангине могут появиться абсцессы глотки (полости, заполненные гноем), инфекция может распространиться в грудную клетку и в полость черепа с развитием воспаления оболочек мозга (менингит), может проявиться инфекционно-токсический шок (отравление организма продуктами жизнедеятельности микробов) и даже сепсис (проникновение инфекции в кровь и распространение ее по всему организму). В более поздние сроки (от 2 до 4 недель заболевания) может развиться ревматизм и воспаление почек. К счастью все эти осложнения чрезвычайно редкое явление, но чтобы избежать их, необходимо вовремя и правильно диагностировать заболевание, назначить соответствующее лечение и строго придерживаться рекомендаций лечащего врача.
Категорически нельзя смазывать ребенку больное горло, пытаться снимать налет с миндалин, так как эти процедуры опасны и могут привести к развитию абсцесса. В этом случае малышу не миновать операции.
Мононуклеоз
Ангина может быть не только самостоятельным заболеванием, но одним из проявлений другого, не менее опасного недуга. Инфекционный мононуклеоз (другие его названия – болезнь Филатова, моноцитарная ангина, доброкачественный лимфобластоз и др.) – это острое вирусное заболевание, возбудителем которого является вирус Эпштейн-Барра из семейства герпес-вирусов. Заболевание характеризуется воспалительным процессом в глотке (вторичной ангиной) увеличением лимфатических узлов, селезенки, печени и заметными изменениями лейкоцитарной формулы крови. Передается заболевание, как и ангина, при контакте с больным человеком воздушно-капельным или бытовым путем.
Мононуклеоз встречается гораздо реже обыкновенной ангины, однако ученые утверждают, что взрослое население Земли инфицировано различными вирусами герпеса 95%, дети до 14 лет – на 75%. Но все они являются только носителями, заболевает же менее 10% людей. Важно, что заболевание связано с пониженным иммунитетом, так что толчком к развитию болезни может стать обычная простуда.
Что касается лечения, то антибиотики здесь не помогут. Мало того, они ослабят организм ребенка еще больше. При легкой форме мононуклеоза в качестве лечения обычно назначают антигистаминные препараты, полоскание горла, капли в нос и по показаниям – гепатопротекторы. В более тяжелых случаях назначаются внутримышечные инъекции глюкокортикостероидов (в частности, преднизолона) и препараты интерферона, которые снизят вероятность развития хронического заболевания.
Не менее важно для больных мононуклеозом соблюдать постельный режим, давать жаропонижающие препараты только при температуре выше 38-38,5 градусов, не перегревать ребенка и давать обильное теплое питье. В качестве рекомендаций детям старшего возраста назначается диета: в последующие полгода (иногда меньше) из дневного рациона ребенка придется исключить жирные, жареные и острые блюда и все то, что оказывает дополнительную нагрузку на печень. Приветствуются постные мясные продукты, рыба, овощи в неограниченном количестве и фрукты в свежем, отварном или запеченном виде.
Мононуклеоз имеет ряд осложнений, а именно воспаление сердечной мышцы, серозный менингит, пневмония, судорожный синдром, стоматит, отит, а при серьезных поражениях печени – желтуха. К счастью, эти осложнения встречаются редко, но, как правило, после выздоровления рекомендуется регулярное посещение врача в течение некоторого периода времени (полгода-год), иногда врач может назначить и дополнительные исследования, в частности, ЭКГ, анализы крови и мочи.

Герпесвирусные инфекции широко распространены среди детей и взрослых. По данным ВОЗ до 90 % взрослого и детского населения планеты инфицировано герпесвирусами, причем у 50 % из них отмечают манифестное, рецидивирующее течение вызываемых ими заболеваний. Инфекционный мононуклеоз является наиболее характерным типичным клиническим проявлением герпесвирусных инфекций. В мире инфекционным мононуклеозом ежегодно заболевают от 16 до 800 лиц на 100 тыс. населения. В России ежегодно регистрируют 40–80 случаев инфекционного мононуклеоза на 100 тыс. населения [1, 2, 3, 5]. Большинство клиницистов связывают инфекционный мононуклеоз с вирусом Эпштейна – Барр, хотя в настоящее время доказана роль цитомегаловируса (5-й тип) и вируса герпеса человека 6-го типа, а также вирусов простого герпеса 1-го, 2-го типов в этиологии заболевания [5]. Установлена роль вируса Эпштейна – Барр в развитии злокачественных новообразований, аутоиммунных, неврологических заболеваний и синдрома хронической усталости [3, 8, 9, 10]. Показано, что после перенесённой инфекции новое поколение В-клеток содержит несколько генокопий вируса Эпштейна – Барр в латентной форме, в результате чего вирус может длительно персистировать в организме, вызывая иммунодефицитное состояние и повышая риск развития онкогематологических заболеваний [8, 9]. В крови у часто болеющих детей выявлена определённая концентрация цитомегаловируса и вируса Эпштейна – Барр. Вероятно, персистенция инфекции приводит к возникновению иммунной недостаточности, на фоне которой формируется частая заболеваемость [1, 4]. В последние годы доказана гепатотропность герпетических вирусов, которые могут вызывать различные поражения печени – от бессимптомного гепатита до гепатоцеллюлярной карциномы [2].
Инфекционным мононуклеозом преимущественно болеют дети: их доля в суммарной заболеваемости достигает 65–80 %. Исключение составляют дети первых 6–7 месяцев жизни, защищенные материнскими антителами [6].
Целью исследования является анализ особенностей клинического течения инфекционного мононуклеоза у детей в современных условиях.
Материал и методы исследования
Для проведения исследования была проведена экспертная оценка 32 историй болезни больных с инфекционным мононуклеозом. Под наблюдением находились дети, госпитализированные в инфекционный стационар г. Чебоксары. Лабораторная диагностика проводилась методом качественного иммунохроматографического экспресс-теста для определения специфических IgМ-антител к вирусному капсидному антигену (VCA) вируса Эпштейна–Барр в сыворотке крови, методом иммуноферментного анализа с определением в крови маркеров Эпштейн–Барр вирусной инфекции (IgM VCA), определялась ДНК-EBV методом полимеразной цепной реакции.
Для статистической обработки данных исследования использован параметрический метод с определением доверительных границ средних величин и относительных показателей генеральной совокупности. Заданная степень вероятности безошибочного прогноза Р=95 %, при этом t=2. Проводился корреляционный анализ с определением коэффициента корреляции Пирсона.
Из 32 наблюдаемых пациентов мальчики составляли 69 %, девочки – 31 % (22 и 10 детей соответственно).
Максимальная заболеваемость инфекционного мононуклеоза приходится на 4–8-летний возраст, дети первого года жизни болеют редко. В нашем исследовании большинство заболевших (44 %) составили дети дошкольного возраста, самой малочисленной группой (3 %) оказались дети грудного возраста, детей от 1 до 3 лет было 22 %, 7–12 лет – 22 %, старше 12 лет – 9 %.
Согласно данным некоторых исследований, этиология инфекционного мононуклеоза зависит от возраста [2]. Так, у детей первых 4 лет жизни чаще (37,2 %) определяется цитомегаловирусная этиология; у детей в возрасте от 4 до 7 лет чаще наблюдается Эпштейн – Барр вирусная инфекция (76,2 %) с манифестными формами заболевания с характерными клиническими симптомами и гематологическими изменениями (атипичные мононуклеары выявлены у 94,6 % пациентов); в старших возрастных группах достоверно чаще развивается микст-инфекция, тяжелая степень болезни, чаще встречается поражение печени. Риск хронизации инфекции возникает с 4-летнего возраста и более характерен для подростков и взрослых [2].
Наблюдаемые нами пациенты с инфекционным мононуклеозом были обследованы с целью выяснения этиологии заболевания. У всех больных подтверждена причастность к заболеванию вируса Эпштейна – Барр: у 19 % детей методом полимеразной цепной реакции в пробе крови, у 31 % – методом иммуноферментного анализа, у 50 % – с помощью экспресс-теста для определения специфических IgМ VCA.
У 56 % детей диагностировано заболевание средней степени тяжести, у 44 % – тяжёлой.
По данным литературы наиболее часто больными предъявляются жалобы на затруднение носового дыхания (52,3 %), боль в горле (68,5 %), недомогание (59 %), головную боль (44,5 %), боль в животе, тошноту, рвоту (15 %), озноб (10 %) [2].
У большинства обследуемых детей (47 %) наблюдались жалобы на заложенность носа, на боль в горле жаловались 19 %, недомогание – 35 %, головную боль – 10 %, боль в животе, рвоту – 7 %, кашель – 13 % детей.
Температура у больных мононуклеозом в течение первых 2–5 дней чаще бывает субфебрильной, а в период разгара поднимается выше 38 ºС в 83 % случаев и держится на протяжении первых двух недель болезни, иногда – месяц. Увеличение лимфоузлов и ангина наиболее выражены в первые две недели, наблюдаются в 98–99,3 % и 80,7–96 % соответственно, гепатоспленомегалия – на второй-третьей неделе (41–100 %) [2, 3, 5, 6]. Лимфоузлы увеличиваются симметрично, они болезненны, но подвижны, размеры их варьируются от мелкой горошины до грецкого ореха или куриного яйца. Чаще всего страдают заднешейные и затылочные лимфоузлы, но встречается и генерализованное увеличение. В клинической картине часто лидирует ангина, при этом в 85 % случаев на миндалинах появляются различные наложения. Небные миндалины отечны, налеты могут быть беловато-желтоватого или грязно-серого цвета, легко снимаются, ткань миндалины после снятия налёта обычно не кровоточит. Гиперемия ротоглотки обычно умеренно выражена, боль в горле незначительная. У 5 % больных появляется пятнисто-папулезная или папулезная сыпь, обычно на туловище и руках. Инфекционный мононуклеоз в большинстве случаев длится 2–4 нед. [3, 6, 7].
В нашем исследовании у всех детей наблюдалось повышение температуры, причём у большинства (75 %) её значение превышало 38 ºС. Увеличение лимфоузлов обнаруживалось у всех пациентов, преимущественно шейных групп. Изменения в ротоглотке характеризовались лёгкой гиперемией в 50 %, умеренной – в 22 %, яркой – в 28 % случаев. Увеличение миндалин зарегистрировано у 72 % детей, в 6 % случаев – III степени, при этом у 6 % больных наблюдался отёк нёбных дужек и миндалин. Наложения на миндалинах обнаружены у 81 % пациентов, по форме они были сплошными у 22 %, островчатыми – у 37 %, точечными – у 22 % детей, цвет их был в 19 % случаев жёлтым, в 66 % – белым. Гепатоспленомегалия выражена во всех возрастных группах, за исключением детей старшего школьного возраста, что подтверждено данными ультразвукового исследования. При проведении корреляционного анализа гепатоспленомегалии выявлена прямая высокая положительная корреляционная связь – коэффициент корреляции Пирсона 0,87 (рисунок). У 6 % детей наблюдалась экзантема. При проведении лабораторного исследования периферической крови выявлены атипичные мононуклеары у всех пациентов (таблица).
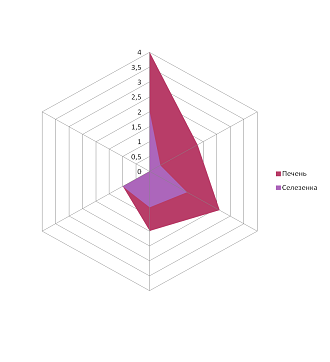
Гепатоспленомегалия при инфекционном мононуклеозе, прямая корреляционная связь
Клинические признаки и лабораторные показатели инфекционного мононуклеоза
Проявления инфекционного мононуклеоза могут быть похожи на обычное ОРЗ. Поэтому мононуклеоз часто остается нераспознанным, и родители начинают бить тревогу лишь тогда, когда сталкиваются с последствиями болезни. Что нужно сделать для своевременной диагностики заболевания?
Самая высокая заболеваемость мононуклеозом отмечается среди детей 3-9 лет, но чаще всего болезнь у них протекает в легких формах, которые наиболее сложны для диагностики и часто остаются нераспознанными. Основная опасность этой инфекции в том, что после перенесенного заболевания у ребенка длительно сохраняются нарушения в иммунной системе, и он становится восприимчивым к самым разнообразным микроорганизмам - бактериям, вирусам, грибам, которые могут стать причиной многочисленных инфекционных осложнений.
Инфекционный мононуклеоз - это вирусная инфекция, для которой характерны поражение лимфатических узлов, печени и селезенки, ангина и повышение температуры.
Дети первого года жизни, как правило, не болеют: они защищены антителами, полученными от матери во время внутриутробного периода развития (при условии, что мать в свое время перенесла эту инфекцию).
Возбудитель заболевания
Вызывает заболевание вирус Эпштейна-Барр, являющийся близким "родственником" вируса герпеса. Свое название этот вирус получил в честь двух канадских исследователей, которые открыли его в 1964 г. Вирус распространен во всем мире, и его можно обнаружить у большей части взрослого населения планеты. Подобно вирусу простого герпеса, однажды проникнув в организм, вирус Эпштейна-Барр навсегда остается в нем. Заболеваемость отмечается круглый год, подъемы ее случаются весной и осенью.
Вирус мало устойчив к внешним воздействиям и быстро погибает вне организма человека. Заразность его не очень велика, поэтому инфекционный мононуклеоз никогда не протекает в виде эпидемий - отмечаются только отдельные (спорадические) случаи или небольшие локальные вспышки. Передается вирус воздушно-капельным путем, но для заражения требуется длительный контакт с больным. Еще вирусные частицы можно обнаружить в слюне больного или вирусоносителя, и вторым путем передачи возбудителя может быть контактный: болезнь передается через игрушки или другие предметы, на которые попала инфицированная слюна.
После заражения вирус проникает в слизистую оболочку верхних дыхательных путей, размножается там, проникает в миндалины и лимфатические узлы. Он поражает практически все лимфоузлы, печень, селезенку. Взамен В-лимфоцитов, зараженных и поврежденных вирусом, организм начинает вырабатывать новые клетки, получившие название "атипичные мононуклеары". Они отсутствуют у здоровых людей, а их название определило современное название болезни - "мононуклеоз".
Симптомы
Первые признаки заболевания можно обнаружить через неделю-две после заражения. Иногда инкубационный период более длительный (может увеличиваться до 1-1,5 месяцев).
Заболевание начинается остро, с быстрым подъемом температуры до высоких цифр (38-39°С). У больного увеличиваются все лимфатические узлы, особенно заднешейные, затылочные и подчелюстные. Их увеличение заметно на глаз, при надавливании они безболезненны.
Практически всегда при инфекционном мононуклеозе поражается носоглотка и миндалины. У больных отмечается заложенность носа и затруднение носового дыхания, осиплость голоса. Дети часто храпят во сне. Небные миндалины (гланды) увеличены и воспалены, часто на них появляются налеты (сплошные или в виде отдельных островков), которые могут быть похожими на налеты при дифтерии. Их появление обычно сопровождается еще большим (до 39-39,5°С) повышением температуры и ухудшением самочувствия. Несмотря на воспалительные изменения, боли в горле у больных, как правило, нет (или она незначительна), выделения из носа тоже отсутствуют.
У всех больных обнаруживается увеличение печени и селезенки. Иногда появляется желтуха. Но тяжелых гепатитов при инфекционном мононуклеозе не бывает. Увеличение печени может сохраняться длительно, ее размеры обычно нормализуются только через 1-2 месяца от начала заболевания.
В разгар заболевания только у некоторых больных появляются высыпания на коже. Но сыпь возникает практически всегда в том случае, если больного лечили ампициллином - широко распространенным антибиотиком. Эта сыпь пятнистая, ярко-красная, очень похожая на аллергическую, держится 6-14 дней и проходит самостоятельно без какого-либо лечения. Ее появление не означает, что у больного аллергия на ампициллин и другие пенициллиновые антибиотики. Просто вирус Эпштейна-Барр непонятным образом "извращает" реакцию организма на их введение.
Течение инфекционного мононуклеоза обычно заканчивается за 2-4 недели, но иногда может затянуться до полутора месяцев.
В-лимфоциты, которые поражает вирус Эпштейна-Барр, - это одни из главных клеток иммунной системы. Поэтому заболевание сопровождается ослаблением иммунитета и повышенной восприимчивостью ребенка к другим инфекциям. Эти инфекции вызываются уже не вирусами, а, как правило, бактериями и расцениваются как осложнения инфекционного мононуклеоза. Например, каждый десятый ребенок после ангины, вызванной самим вирусом, переносит еще одну ангину, вызванную стрептококком. Также возможны гнойные отиты (воспаления среднего уха), бронхиты и воспаление легких.
Диагностика
Симптомы инфекционного мононуклеоза достаточно характерны - увеличение лимфоузлов, ангина, увеличение печени и селезенки, повышение температуры. Но не всегда каждый из этих признаков достаточно выражен, поэтому правильно поставить диагноз может только врач. В обязательном порядке назначается лабораторное исследование: диагноз выставляют в случае обнаружения в общем анализе крови характерных для инфекционного мононуклеоза клеток - атипичных мононуклеаров. Чем больше их количество, тем тяжелее протекает заболевание. Кроме того, современные лабораторные методы позволяют обнаружить в крови и сам вирус (точнее, его генетический материал), с этой целью широко используется ПЦР - полимеразная цепная реакция.
Всех больных инфекционным мононуклеозом обследуют на ВИЧ-инфекцию (дело в том, что ее ранние стадии тоже могут сопровождаться мононуклеозо-подобными симптомами). Консультация врача нужна и для того, чтобы исключить другие грозные болезни - злокачественные заболевания крови и дифтерию. Отличить инфекционный мононуклеоз от дифтерии или обычной ангины помогает бактериологическое исследование (больным делают мазок с небных миндалин, а затем посев на дифтерийную палочку и стрептококки, если эти бактерии не обнаружены - вероятность диагноза "инфекционный мононуклеоз" значительно возрастает).
Опасный вирус
Помимо инфекционного мононуклеоза, вирус Эпштейна-Барр считают виновником еще ряда более серьезных недугов: рассеянного склероза - хронического заболевания, при котором вследствие нарушений работы иммунной системы повреждаются нервные волокна, что ведет к постепенной утрате различных функций нервной системы (нарушениям зрения, потере координации, двигательным расстройствам и т.д.); онкологических заболеваний системы кроветворения; синдрома хронической усталости, который имеет разные причины и характеризуется повышенной утомляемостью, постоянным чувством сильной усталости, болями в мышцах, сонливостью и депрессией, которые длятся месяцами, а иногда и годами.
Лечение
До настоящего времени нет доступного и эффективного лекарства, которое могло бы быстро уничтожить вирус в организме. Поэтому лечение направлено в первую очередь на облегчение симптомов заболевания и предупреждение развития осложнений. Больных с легкими формами лечат на дому. Детей госпитализируют в инфекционный стационар только при тяжелых формах инфекции, выраженном увеличении печени и селезенки, появлении желтухи, а также в случае необходимости подтверждения диагноза и исключения других заболеваний.
Очень важен постельный режим в остром периоде заболевания (в среднем от 1 до 3 недель): есть вероятность травмирования увеличенной селезенки и даже ее разрывов. По этой же причине детям ограничивают физическую нагрузку в течение полугода после перенесенного заболевания.
Для снижения температуры при инфекционном мононуклеозе используют парацетамол или препараты на его основе. Аспирин категорически не рекомендуется, поскольку его применение, особенно при этом заболевании, может спровоцировать развитие синдрома Рея (тяжелого поражения печени и головного мозга). Для облегчения носового дыхания назначают сосудосуживающие капли в нос, для профилактики бактериальной ангины и фарингита - полоскание зева и глотки растворами антисептиков (раствором фурациллина, настойками календулы, ромашки или шалфея). Для уменьшения интоксикации необходимо обильное теплое питье.
В некоторых случаях (тяжелое течение заболевания, значительное увеличение селезенки и лимфатических узлов) приходится назначать кортикостероидные гормоны (преднизолон), которые оказывают противовоспалительное действие.
Как бы тяжело ни протекало заболевание, оно заканчивается выздоровлением. Но нарушения в иммунной системе могут сохраняться достаточно продолжительное время (до 6 месяцев). В течение этого времени ребенок имеет повышенную восприимчивость к различным инфекциям, поэтому необходимо ограничивать его контакты с другими людьми. Организм еще долго восстанавливается после болезни: ребенок быстро утомляется, капризничает, жалуется на плохой аппетит еще несколько месяцев после выздоровления. На это время нежелательно планировать дальние поездки, в том числе и "на оздоровление", при необходимости выполнения плановых прививок их переносят на более поздний срок.
Перенесенное заболевание оставляет после себя стойкий иммунитет: несмотря на то, что вирус навсегда сохраняется в организме, рецидивов инфекционного мононуклеоза практически не бывает. Повторные заражения тем более невозможны.
Вирус Эпштейна-Барр имеет онкогенную активность (может вызывать онкологические заболевания крови), поэтому детей, у которых после клинического выздоровления длительно не восстанавливается нормальный состав клеток крови, обязательно направляют на консультацию к врачу-гематологу, у которого они в последующем длительно могут находиться на диспансерном учете.
Профилактика инфекционного мононуклеоза сводится к ограничению контактов с больными. Поскольку вирус малозаразен, то при появлении случая заболевания в организованном детском коллективе (в яслях, детском саду) никаких карантинных мероприятий не проводится - достаточно обычной влажной уборки. Детей, которые были в контакте с заболевшим, наблюдают 20 дней. Это максимальный инкубационный период заболевания, и если дети не заболели в течение этого времени - значит, заражения не было.
Специфической профилактики инфекционного мононуклеоза (например, прививок) до настоящего времени нет.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Читайте также:


