Чем отличается герпес от рожи
Для слабовидящих
Переводчик
Главное меню
Для сотрудников
Опрос
Анкетирование
Оспа ветряная – высококонтангиозное острое вирусное заболевание с воздушно-капельным путем передачи, возникающее преимущественно в дет-ском возрасте и характеризующееся умеренной интоксикацией, лихорадочным состоянием, везикулезной сыпью на коже и слизистых.
Этиология. Возбудитель ветряной оспы относится к вирусам группы гер-песа, неустойчив во внешней среде. Быстро погибает под действием высоких температур, ультрафиолетового облучения, эфира. Хорошо переносит замора-живание. Вирус отличается летучестью и с потоком воздуха может перено-ситься на значительные расстояния.
Эпидемиология. Вирус вызывает два клинических варианта: ветряную ос-пу, опоясывающий герпес. Считают, что ветряная оспа – это проявление пер-вичной инфекции в восприимчивом организме (чаще у детей), так как опоясы-вающий герпес – это реактивация инфекции в иммунном и ослабленном орга-низме. Пути передачи инфекции – воздушно-капельный, реже – контактно– бытовой. Возможна также передача вируса ветряной оспы и опоясывающего лишая от матери к плоду во время беременности (вертикальный путь передачи инфекции). Однако реализуется эта возможность крайне редко.
Под воздействием каких-либо провоцирующих факторов (или на фо-не иммунодефицитных состояний) вирус может активизироваться вновь, что может выражаться в виде локальных высыпаний на коже – опоясывающего герпеса или опоясывающего лишая. Опоясывающий лишай - это спорадиче-ское заболевание, возникающее в результате активизации латентного вируса ветряной оспы. Характеризуется воспалением задних корешков спинного моз-га и межпозвоночных ганглиев, а также появлением лихорадки, общей инток-сикации и везикулезной экзантемы по ходу вовлеченных в процесс чувстви-тельных нервов.
Основной удельный вес заболевших приходится на возраст 3-6 лет. Заболеть ветряной оспой могут и взрослые, ранее не болевшие данной инфек-цией. Восприимчивость к ветряной оспе уникальна – она составляет 100%. Как и другие вирусы, вирус герпеса отличается низкой устойчивостью в окру-жающей среде, поэтому больной представляет угрозу только при непосредст-венном общении с ним. Вирус быстро гибнет при воздействии на него прямых лучей солнечного света, ультрафиолетового облучения, и при нагревании.
Случаи ветряной оспы регистрируются на протяжении всего го-да. Максимальная заболеваемость ветряной оспой наблюдается в осенне-зимние месяцы, минимальная – летом. Групповая заболеваемость отмечается в осенне-зимний период, главным образом в организованных коллективах среди детей дошкольного возраста. Дети, посещающие детские сады и ясли, болеют этой инфекцией в 7 раз чаще, чем неорганизованные дети.
Клиника ветряной оспы. Инкубационный период может длиться 11—21 день, в среднем около 14 дней. Заболевание начинается остро: повышается температура тела, возникают симптомы интоксикации, понижается аппетит. Одновременно на всем теле появляется сыпь с элементами в виде мелких па-пул, которые быстро превращаются в везикулы. Через 1—3 дня везикулы под-сыхают, и на их месте образуются корочки, отпадающие на 2—3-й неделе бо-лезни. После них на коже остается легкая пигментация. Рубцы не образуются. Зуд кожных покровов наблюдается у детей раннего возраста и лиц, склонных к аллергическим реакциям. Элементы ветряночной сыпи появляются сразу на всех кожных покровах, в том числе на волосистой части головы, а также на слизистой полости рта, конъюнктивах. Кожа ладоней и стоп сыпью не покры-вается. Элементы не сливаются. Могут отмечаться осложнения, которые свя-заны с присоединением вторичной бактериальной инфекции, и проявляются в виде абсцессов, флегмон, пневмоний, энцефалитов, отитов, синуситов, конъ-юнктивитов, рожи, скарлатины, лимфаденитов, стоматитов.
После перенесенного заболевания остается пожизненный иммунитет. Од-нако следует отметить, что у лиц с тяжелым иммунодефицитом различной этиологии (ВИЧ-инфекция, после пересадки органов) возможно повторное возникновение заболеваний. Опоясывающий лишай, напротив, чаще всего встречается среди взрослых.
Лечение. Лечение проводится в амбулаторных условиях, при тяжелом те-чении с осложнениями со стороны ЦНС и гнойными осложнениями или по эпидемиологическим показаниям больные госпитализируются в стационар.
Профилактика. Больной подлежит изоляции на дому до 5-го дня с момента появления последнего элемента сыпи. Дезинфекция не производится. Детей в возрасте до 3 лет, бывших в контакте с больным ветряной оспой и не болев-ших ею ранее, разобщают с 11-го по 21-й день, считая от момента контакта.
Специфическая профилактика. В настоящее время в соответствии с Национальным календарем профилактических прививок и перечнем профилактических прививок по эпидемическим показаниям иммунизация против ветряной оспы осуществляется детям, которым планируется проведение операции по трансплантации органов и (или) тканей человека, при отсутствии антител или через 2 года после окончания иммуносупрессивной терапии после трансплантации.
Рожа, рожистое воспаление - что это такое?
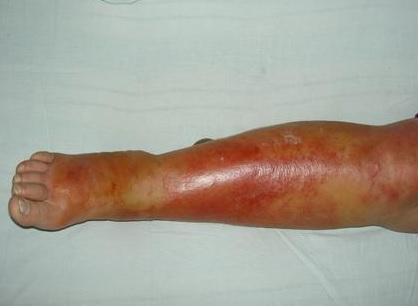
Любая ранка или царапина может послужить входными воротами инфекции и началом заболевания. Период инкубации 3-5 дней. Начало заболевания характеризуется симптомами общей интоксикации. Местные симптомы проявляются через 10-20 часов после начала болезни. Появляется ощущения дискомфорта, зуда, стягивания кожи. Спустя несколько часов развивается эритема, характерная для заболевания. Пятна гиперемии имеют чёткие контуры, по внешнему виду их нередко сравнивают с языками пламени, географической картой. Участки поражения имеют повышенную температуру, при пальпации болезненны.
Локальные проявления рожистого воспаления
По локальным проявлениям рожистое воспаление классифицируется на:
- Эритематозную — характеризуется покраснением и отёком, поражённый участок имеет чёткую линию демаркации от здоровой ткани.
- Эритематозно-буллёзную — на фоне эритемы появляются пузыри, наполненные прозрачным содержимым
- Эритематозно-геморрагическую — отличается от геморрагической наличием точечных кровоизлияний.
- Буллёзно-геморрагическую — характеризуется наличием пузырей и кровоизлияний.
Рожистое воспаление может поражать кожу любой локализации, но чаще поражаются участки на лице и голенях.
Как связаны варикозная болезнь и рожистое воспаления (рожа)
Варикозная болезнь, патология, характеризующаяся нарушением венозного оттока нижних конечностей. В силу особенностей кровоснабжения, трофические растройства при хронической венозной недостаточности (неотъемлемой спутнице варикозной болезни) возникают в нижней трети голени. Таким образом, частота развития рожистого воспаления в области голени резко повышается при ХВН. А пациенты с трофической язвой подвержены инфицированию в наибольшей степени.
Имеются следующие закономерности:
- Вероятность развития рожистого воспаления тем выше, чем запущеннее стадия варикозной болезни (т. е. у пациентов с С1 она будет минимальной, а с С6 — максимальной).
- У пациентов с варикозной болезнью рожа зачастую носит рецидивирующий характер.
- Каждый случай рожистого воспаления усугубляет трофические растройства и тем самым способствует переходу варикозной болезни на следующую клиническую стадию (например С5 в С6).
- При рожистой инфекции всегда повреждаются лимфатические сосуды, что нередко приводит к развитию лимфостаза и даже элефантиаза (слоновости).
Диагностика и лечение рожистого воспаления (рожи)
Типичная клиническая картина рожистого воспаления редко вызывает трудности в диагностике. Гемолитический стрептококк сохранил чувствительность к пенициллинам, нитрофуранам, сульфаниламидам. Очень неплохо рожистое воспаление поддаётся и местному лечению (антисептики, ультрафиолет и др.). Лечение самого рожистого воспаления зачастую не вызывает сложностей. Однако, трофическую язву, возникшую на фоне хронической венозной недостаточности вылечить не так уж и просто. В данном случае следует заниматься лечением не только рожистой инфекции, но и корректировать рефлюкс крови в венозной системе. Как правило, борьба с инфекцией занимает не более 2-х недель. В этот период необходимо использовать компрессионный трикотаж, перевязки с растворами антисептиков, антибиотики. После купирования воспаления необходимо устранить патологический сброс крови по поверхностным венам, желательно, с минимальной травматичностью. Современные эндоваскулярные методики хорошо зарекомендовали себя в лечении варикозной болезни с трофическими растройствами. При сохранении патологического рефлюкса в венозной системе рецидива трофической язвы или рожистого воспаления долго ждать не прийдётся.
Часто задаваемые вопросы наших пациетов в интернете
Марина из Петропавловска спрашивает: как вылечить рожу в домашних условиях самостоятельно?
Уважаемая Марина! Вылечить рожу в домашних условиях самостоятельно можно, при условии наличия у Вас специального медицинского образования. В противном случае, лечить рожу в домашних условиях необходимо строго под контролем специалиста. При грамотной и своевременной диагностике, как правило, лечение рожистого воспаления не составляет особого труда.
Наталья из Москвы интересуется: как передается рожа от человека к человеку?
Уважаемая Наталья! Рожистая инфекция является малоконтагиозной, то есть заражение от больного человека происходит достаточно редко. Передаётся рожа от человека к человеку, как правило, контактным способом.
Виктория из Челябинска спрашивает: что делать при рожистом воспалении?
Уважаемая Виктория! При рожистом воспалении необходимо обратиться к доктору за профессиональной помощью. Врач подробно объяснит, что делать и как избежать осложнений.

Герпес является распространенным заболеванием, передающимся половым путем (ЗППП), которым может заболеть любой человек, ведущий половую жизнь. У большинства людей с вирусом симптомы отсутствуют. Даже без признаков заболевания герпес по-прежнему может распространяться на сексуальных партнеров.
Ротовой герпес обычно вызван HSV-1 и может привести к простуде или герпетической лихорадке в ротовой полости или вокруг рта. Однако у большинства людей симптомы отсутствуют. Большинство людей с ротовым герпесом были инфицированы в детстве или молодом возрасте от несексуального контакта со слюной.
Ротовой герпес, вызванный HSV-1, может распространяться от полости рта до половых органов через оральный секс.(https://www.cdc.gov/std/healthcomm/stdfact-stdriskandoralsex.htm) Именно почему некоторые случаи генитального герпеса вызваны HSV-1.
Генитальный герпес в Соединенных Штатах Америки встречается часто. Более одного из шести человек в возрасте от 14 до 49 лет являются носителем генитального герпеса.
Вы можете заразиться генитальным герпесом во время вагинального, анального или орального полового контакта с кем-либо, кто болен этим заболеванием.
Если у вас нет герпеса, вы можете заразиться, когда вступаете в контакт с вирусом герпеса в/на:
- язве герпеса;
- слюне (если у вашего партнера есть ротовая инфекция герпеса) или генитальных выделениях (если у вашего партнера есть генитальная герпесная инфекция);
- коже в области рта, если у вашего партнера есть ротовая инфекция герпеса, или коже в области гениталий, если у вашего партнера есть генитальная герпесная инфекция.
Вы можете заразиться герпесом от сексуального партнера, у которого нет видимой язвы, или который может не знать, что он или она инфицирован. Также можно получить генитальный герпес, если вы занимаетесь оральным сексом с половым партнером, у которого есть ротовой герпес.
Вы не заразитесь герпесом от контакта с туалетными сидениями, постельными принадлежностями или плавательным бассейном или соприкосновения с окружающими вас предметами, такими как столовые приборы, мыло или полотенца. Если у вас остались вопросы о распространении герпеса, вы можете обсудить их с поставщиком медицинских услуг.
Единственный способ избежать ЗППП — не заниматься вагинальным, анальным или оральным сексом.
Если вы сексуально активны, то для снижения вероятности заражения генитальным герпесом:
- поддерживайте длительные взаимные моногамные отношения с партнером, не инфицированным ЗППП (т. е. тем, который прошел обследование и у которого результаты анализов на ЗППП отрицательные);
- правильно(https://www.cdc.gov/condomeffectiveness/male-condom-use.html) используйте латексные презервативы каждый раз, когда вы занимаетесь сексом.
Имейте в виду, что не все герпесные язвы возникают в областях, покрытых латексным презервативом. Кроме того, вирус герпеса может выделяться (высвобождаться) из областей кожи, на которых нет видимой герпесной язвы. По этим причинам презервативы не могут полностью защитить вас от заражения герпесом.
Если вы находитесь в отношениях с человеком, имеющим генитальный герпес, вы можете снизить риск заражения этим заболеванием, если:
- Ваш партнер принимает лекарство против герпеса каждый день. Это то, что ваш партнер должен обсудить со своим врачом.
- Вы избегаете вагинального, анального или орального секса, когда у вашего партнера наблюдаются симптомы герпеса (то есть, когда у вашего партнера вспышка заболевания).
Если вы беременны и являетесь носителем генитального герпеса, для вас очень важно посещать группы пренатального обследования. Сообщите своему врачу, если у вас когда-либо были симптомы генитального герпеса или был диагностирован генитальный герпес. Также сообщите своему врачу, были ли у вас контакты с лицом, зараженным генитальным герпесом. Существует ряд исследований, которые свидетельствуют о том, что генитальная инфекция герпеса может привести к выкидышу или преждевременным родам.
Инфекция герпеса может передаваться от вас вашему нерожденному ребенку до рождения, но чаще всего — во время родов. Это может привести к смертельно опасной инфекции у вашего ребенка (так называемому неонатальному герпесу). Важно, чтобы во время беременности вы избегали заражения герпесом. Если вы беременны и имеете генитальный герпес, вам может быть предложено лекарство против герпеса в конце вашей беременности. Это лекарство может снизить риск появления признаков или симптомов генитального герпеса во время родов. На момент родов ваш врач должен тщательно обследовать вас на наличие язв герпеса. Если на момент родов у вас присутствуют симптомы герпеса, то обычно делается кесарево сечение.
Большинство людей, страдающих генитальным герпесом, не имеют симптомов вообще или имеют незначительные симптомы. Вы можете не заметить слабо выраженные симптомы или можете принять их за другое кожное заболевание, такое как прыщ или вросший волос. Поэтому большинство людей, которые являются носителями герпеса, не знают об этом.
Люди, которые испытывают первоначальную вспышку герпеса, могут пережить повторные вспышки, особенно, если они инфицированы HSV-2. Рецидивы вспышек, как правило, короче и протекают менее тяжело, чем первая вспышка заболевания. Несмотря на то, что инфекция остается в организме на протяжении всей вашей жизни, количество вспышек в течение последующих лет может снизиться.
Вам следует обратиться к врачу, если вы заметили какой-либо из этих симптомов, или если у вашего партнера есть ЗППП или симптомы ЗППП. Симптомы ЗППП могут включать необычную язву, генитальные выделения с неприятным запахом, жжение при мочеиспускании или кровотечение в периоды между месячными.
Ваш лечащий врач может диагностировать генитальный герпес, просто посмотрев на ваши симптомы. Врачи могут также взять образец из язв(-ы) и провести его анализ. В ряде случаев может быть использован анализ крови для поиска антител к герпесу. Честно и открыто поговорите с вашим лечащим врачом и спросите его, нужно ли вам пройти обследование на герпес или другие ЗППП.
Примечание. Анализ крови на герпес может помочь определить, есть ли у вас инфекция герпеса. Он не покажет, кто заразил вас или как долго вы были инфицированы.
Какого-либо лечения герпеса не существует. Тем не менее, есть лекарственные средства, которые могут предотвратить или сократить вспышки заболевания. Одни из этих лекарственных средств против герпеса можно принимать ежедневно, что сделает менее вероятной передачу инфекции от вас вашему половому партнеру(-ам).
Генитальный герпес может привести к возникновению болезненных язв в области гениталий, а у людей с ослабленной иммунной системой он может быть тяжелым.
Если вы прикоснетесь к язвам или к жидкости из раны, вы можете перенести герпес на другую часть вашего тела, такую как ваши глаза. Чтобы избежать распространения герпеса на другую часть вашего тела, не прикасайтесь к язвам или к жидкости. Если вы прикоснулись к язвам или жидкости, чтобы избежать распространения инфекции немедленно тщательно вымойте руки.
Если вы являетесь носителем герпеса, вам следует поговорить со свои половым партнером(-ами) и сообщить ему или ей об этом, а также о связанных с этим рисках. Помочь снизить этот риск может использование презервативов, но оно не избавит от риска полностью. Наличие язв или других симптомов герпеса может увеличить риск распространения болезни. Даже если у вас нет никаких симптомов, вы все же можете заразить своих половых партнеров.
У вас могут быть сомнения по поводу того, как это повлияет на общее состояние их здоровья, половую жизнь и отношения. Лучше всего для вас — поговорить об этом с лечащим врачом, но также важно осознать, что, хотя герпес и невозможно излечить, ходом заболевания можно управлять с помощью лекарств. Ежедневная супрессивная терапия (т. е. ежедневное использование противовирусных препаратов) для герпеса также может снизить риск распространения генитального герпеса вашему сексуальному партнеру. Обязательно обсудите варианты лечения с вашим поставщиком медицинских услуг. Поскольку диагноз генитального герпеса может повлиять на ваше отношение к настоящим или будущим сексуальным взаимоотношениям, важно понять, как говорить с половыми партнерами о ЗППП.
Инфекция герпеса может привести к образованию язв, либо к повреждению кожи или слизистой оболочки рта, влагалища и прямой кишки. Это повышает риск проникновения ВИЧ в организм. Даже без видимых язв наличие генитального герпеса увеличивает количество CD4-клеток (клеток, которые использует ВИЧ для проникновения в организм), обнаруженных в слизистой оболочке половых органов. Когда человек заражен как ВИЧ, так и генитальным герпесом, вероятность того, что ВИЧ будет распространяться на ВИЧ-неинфицированного сексуального партнера во время полового контакта со своим партнером, влагалищем или прямой кишкой, будет выше.
справочника
Инфекционные болезни, фармакотерапия
Рожа (синонимы болезни: рожистое воспаление кожных покровов) – инфекционное заболевание, вызывается гемолитическим стрептококком, характеризуется лихорадкой и образованием воспалительного очага на коже (реже на слизистых оболочках) с четко контурированными краями и усилением покраснения и болезненности от центра к периферии.
Рожа была известна с древних времен, ее достаточно подробно описал Гиппократ. J. Hunter, Н.И. Пирогов отмечали контагиозность болезни. В 1882 г. Fehleisen выделил из пораженной кожи больных чистую культуру стрептококка. В прошлом в госпиталях, родильных домах довольно частыми были вспышки рожи с высокой летальностью. После введения в медицинскую практику сульфаниламидных препаратов и антибиотиков болезнь приобрела спорадический характер.
Возбудителем рожи является бета-гемолитический стрептококк группы А, который имеет 55 сероваров, из них в нашей стране проявляют преимущественно 1, 2, 4, 10 и 27-й. Стрептококк продуцирует четыре типа эритрогенного токсина, а также гиалуронидазу, стрептокиназу, протеазу. Это факультативный анаэроб, резистентный к факторам внешней среды. Чувствителен к нагреванию и действию дезинфицирующих веществ.
Источник инфекции – больной рожей человек, а также здоровые носители бета-гемолитического стрептококка. Могут быть источником инфекции больные другими стрептококковыми болезнями – ангиной, скарлатиной и др. Заражение наступает вследствие проникновения возбудителя через поврежденную кожу или слизистые оболочки. Заболеваемость – только в виде спорадических случаев.
Заразность больных рожей незначительна. Самая высокая заболеваемость рожей – во второй половине лета и в начале осени. Болеют чаще женщины и лица старшего возраста.
Гемолитический стрептококк проникает как через поврежденную кожу (экзогенный путь), так и лимфогенным и гематогенным путем из очагов острой и хронической стрептококковой инфекции в организме. Формирование очага инфекции происходит на фоне уже имеющейся сенсибилизации организма к гемолитическому стрептококку. Фактором, который провоцирует возникновение рожи, является индивидуальная предрасположенность врожденного характера или та, которая возникла в результате повторной сенсибилизации к стрептококку. В происхождении рожистого воспаления, рядом с токсинами стрептококка, важную роль играют тканевые биологически активные вещества. Геморрагические формы болезни и стойкие нарушения лимфообращения в коже возникают на фоне гипергистаминемии и угнетения процессов инактивации гистамина.
Первичную и повторную (поздний рецидив) рожу относят к ограниченной по времени острой стрептококковой болезни, рецидивирующую (в течение 6 месяцев), – к хронической эндогенной болезни.
Ранние рецидивы рожи возникают вследствие активизации эндогенных (дремлющих) очагов инфекции в коже, где в клетках системы мононуклеарных фагоцитов сохраняется бета-гемолитический стрептококк в виде L-форм. Повторная рожа (поздний рецидив) – преимущественно реинфекция другими сероварами стрептококка. Рецидивам и повторному заболеванию рожей способствуют значительное снижение секреции глюкокортикостероидов, нарушение инактивации и повышенное образование тканевых биологически активных веществ, операции, которые приводят к стойким расстройствам лимфообращения, развития фиброза в коже и подкожной клетчатке. Нарушаются также другие защитно-адаптивные реакции организма, что приводит к хронизации инфекционного процесса. В свою очередь, каждый новый рецидив рожи еще больше изменяет реактивность организма, что создает предпосылки для последующей вспышки болезни.
Морфологически рожа характеризуется серозным или серозно-геморрагическим воспалением кожи. При эритематозной роже проявляется неравномерное утолщение эпидермиса за счет отека и участков гиперпластического разрастания клеток шиповатого и базального слоев. В дерме отек значительней, чем в эпидермисе. Наблюдается расширение сосудов, околососудистая инфильтрация лимфоидными и гистиоцитарными клетками. С возникновением геморрагий происходит нарушение структуры слоев кожи, появляются множественные кровоизлияния в эпидермисе и глубоких слоях кожи.
Буллезно-геморрагическая рожа сопровождается резко выраженным отеком, некробиозом и некрозом тканей; характерно накопление геморрагического экссудата.
Инкубационный период длится от нескольких часов до 3-5 дней.
Выделяют следующие клинические формы рожи:
1) эритематозную,
2) буллезную,
3) геморрагическую,
4) буллезно-геморрагическую.
В зависимости от течения, она может быть первичной, рецидивирующей, повторной, а от локализации – локализованной, мигрирующей, или распространенной, метастатической.
Болезнь начинается остро с озноба, повышения температуры тела до 39-40 °С. Больные жалуются на сильную головную боль, общую слабость, иногда тошноту и рвоту. Местные проявления рожи проявляются одновременно или через несколько часов, иногда на вторые сутки после начала болезни. В участках кожи на местах будущих поражений появляется чувство распирания и боль, а через несколько часов возникает болезненность регионарных лимфатических узлов.
Период разгара болезни совпадает с появлением местных изменений. Воспалительный процесс чаще всего локализуется на нижних конечностях, несколько реже – на лице, редко – на верхних конечностях, очень редко – на туловище, половых органах, в области грудных желез.
Буллезная рожа развивается в течение нескольких часов до 2-5 дней от начала болезни. На фоне эритемы появляются буллезные элементы различной величины – от мелких пузырьков до крупных пузырей с серозной жидкостью. Развитие пузырей связано с отслоением эпидермиса от дермы экссудатом. Во время подсыхания пузырей образуются бурые корки. При повреждении пузырей из них вытекает экссудат. На их месте появляются эрозии, большие эрозированные поверхности, а в тяжелых случаях – трофические язвы.
Геморрагическая рожа характеризуется развитием на фоне эритемы разных по размеру кровоизлияний в кожу – от петехиальных до сливных, иногда по всей эритеме.
Буллезно-геморрагическая рожа характеризуется геморрагическим синдромом с фибринозно-геморрагическим экссудатом в полости пузырей. Все формы рожи сопровождаются регионарным лимфаденитом и лимфангитом. Лихорадка относится к наиболее постоянным проявлениям болезни. Температура тела достигает максимума в первые 8-12 ч. болезни, продолжительность лихорадочного периода при лечении больных антибиотиками не превышает 3-7 дней.
Легкие формы болезни протекают обычно с субфебрильной температурой тела. Тоны сердца приглушены, пульс соответствует температуре тела, артериальное давление снижается. Токсическое поражение нервной системы проявляется головной болью, бессонницей, апатией, рвотой, иногда менингеальным синдромом. Наблюдается олигурия, протеинурия, в осадке мочи возможно наличие эритроцитов, лейкоцитов, гиалиновых и зернистых цилиндров.
Со стороны крови в остром периоде болезни выявляется нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
Рожа кожи голени – это наиболее частая локализация болезни. Симптомы общей интоксикации предшествуют развитию местных проявлений воспаления, которое, захватывая большую часть поверхности голени, быстро распространяется ее задней и боковыми поверхностями и медленнее – передней поверхностью, минуя участок надколенника.
Рожа лица развивается при первичном и повторных эпизодах болезни. Наиболее значительные изменения наблюдаются, если одновременно поражаются щеки, нос, лоб. Воспалительный процесс распространяется на веки со значительным их отеком, сужением глазных щелей, нередко невозможностью открыть глаза, что приводит к искажению лица. Увеличение и болезненность подчелюстных лимфатических узлов возникает часто еще до развития изменений со стороны кожи. Для рожи волосистой области головы характерна интенсивная боль в области очага воспаления, скрытого волосами, инфильтрация кожи, эритемы часто нет.
Рожа верхних конечностей наблюдается сравнительно редко, развивается преимущественно на фоне послеоперационного лимфостаза (слоновости) руки у женщин, оперированных по поводу опухоли молочной железы. Период между формированием лимфостаза и развитием болезни может быть различным.
Рожа кожи промежности и половых органов протекает со значительным отеком (у мужчин – мошонки и полового члена, у женщин – больших половых губ). Эритема может распространяться на лобковую область и живот, реже – на ягодичную область и бедра.
На слизистых оболочках рожистое воспаление возникает редко, воспалительный процесс, как правило, переходит на них с прилегающих участков пораженной кожи. Жизненно опасной является рожа глотки и надгортанника.
Мигрирующая (блуждающая) рожа обусловлена лимфогенным распространением инфекции, является клиническим вариантом распространенной формы болезни и начинается с поражения дистального отдела конечностей. Длится неделями, иногда месяцами, часто воспалительный процесс возвращается на место предыдущей локализации.
Метастатическая рожа – появление очагов воспаления кожи, удаленных от первичного поражения, вследствие гематогенного распространения стрептококковой инфекции.
Периодическая рожа развивается у некоторых женщин во время каждой менструации, а с началом менопаузы продолжаются эпизоды рецидивов вместо менструации с большой регулярностью.
Рецидивирующая рожа наблюдается довольно часто (в 20-80% случаев). Это повторение болезни с локализацией местного воспалительного процесса в области первичного очага. Некоторые лица переносят десятки рецидивов. Периоды ремиссии между рецидивами колеблются от нескольких недель до двух лет. Часто рецидивы протекают без значительной интоксикации с коротким периодом лихорадки и атипичными местными проявлениями. Прогрессируют проявления лимфостаза. Формированию хронической рецидивирующей рожи способствуют неадекватное лечение при первичном процессе, хронические заболевания кожи, особенно микозы, наличие очагов хронической стрептококковой инфекции, нарушение лимфо- и кровообращения в коже, условия труда с частыми переохлаждениями, микротравмами кожи и другими профессиональными вредностями.
Повторная рожа возникает через два года и более после первичного, обычно с другой локализацией процесса.
Белая рожа Розенберга-Унна – клиническая разновидность рожи у больных туберкулезом, сифилисом, лепрой, экземой и некоторыми другими болезнями; основными проявлениями являются болезненность и резкий отек кожи без покраснения. Отсутствие эритемы объясняется интенсивной экссудацией в лимфатических узлах, сдавлением кровеносных сосудов.
Остаточным проявлениям рожи принадлежит шелушение, пигментация, пастозность кожи. Возможно развитие лимфостаза, который является следствием рожи и может привести к слоновости.
Осложнения наблюдаются у 2-10% случаев в виде абсцессов, флегмон, язв, некроза и гангрены кожи, флебита и тромбофлебита, нагноения буллезных элементов. У ослабленных больных и пожилых людей возможны пневмония, сепсис, острая недостаточность кровообращения. Следствием рецидивирующей рожи является вторичная слоновость.
Прогноз для жизни благоприятный, в связи с широким применением антибиотиков. При распространенной буллезно-геморрагической роже, некрозе кожи, гнойных осложнениях процессы восстановления в очаге воспаления значительно задерживаются, в связи с чем в ряде случаев требуется хирургическое вмешательство.
Опорными симптомами клинической диагностики рожи являются острое начало болезни, лихорадка, четко ограниченное покраснение пораженного участка кожи, иногда с несколько приподнятыми краями, напряженность (инфильтрация) и болезненность кожи в области поражения, позитивный признак Андреца, усиление болезненности и покраснения от центра к периферии, иногда наличие буллезных элементов.
Дифференциальный диагноз проводится с эризипелоидом, сибирской язвой, флегмоной, тромбофлебитом, различными дерматитами, ожогами, опоясывающим герпесом.
Эризипелоид (рожа свиней) имеет профессиональный или природно-очаговый характер. Процесс обычно локализуется на коже пальцев, температура тела при этом нормальная или субфебрильная, признаков интоксикации нет. В месте входных ворот инфекции развивается эритема, часто в виде различных по размерам бляшек багрово-красного цвета, нередко с светло-фиолетовым оттенком. Края эритемы ярче, по сравнению с центром, где кожа может иметь нормальную окраску. Данные анамнеза указывают на микротравмы при обработке мяса, птицы, рыбы. Пребывание в природных, относительно эризипелоида, очагах подтверждает диагноз.
У больных сибирской язвой, в отличие от рожи, изменения на коже развиваются поэтапно, образуется характерный безболезненный карбункул (черный струп), постепенно нарастают симптомы интоксикации. Процесс чаще локализуется на верхних конечностях.
Флегмона характеризуется синюшно-багровым оттенком покраснения кожи без четких границ, сильной болью в месте локализации флегмоны, усилением покраснения и болезненности от периферии к центру, плотным характером глубокого инфильтрата, резкой болезненностью при пальпации и движений, негативным симптомом Андреца.
Тромбофлебит начинается с боли по ходу сосудов пораженной конечности, который в дальнейшем усиливается, появляется отек. Наблюдается покраснение кожи в виде пятен и тяжей над пораженными венами. При пальпации они плотные и болезненные, возможны болезненные уплотнения в виде узлов (узелков), иногда с покраснением кожи над ними.
У больных дерматитом на фоне эритемы возникают мелкие пузырьки, чешуйки, корочки; ощущение жара в области поражения и жгучей боли нет. В отличие от рожи, нет регионарного лимфаденита и признаков интоксикации. В анамнезе болезни часто выявляются сведения о контакте с различными химическими и физическими раздражителями, некоторые из них могут быть аллергенами – медикаменты, краски, лаки, стиральные порошки, парфюмерные изделия, дезинфицирующие средства.
Опоясывающий герпес начинается с боли или жжения по ходу нервных стволов, лихорадки. Развивается эритема с последующим высыпанием на ее фоне многочисленных пузырьков с серозным или геморрагическим содержимым. Характерна сегментарная, нередко асимметричная локализация сыпи по ходу нервных стволов.
Больным первичной, повторной рожей, а также в случае ранних рецидивов рожи назначают бензилпенициллин каждые 3 часа: легкие формы – 100000-200000 ЕД/кг в сутки, тяжелые – 300000-400000 ЕД/кг в сутки. Продолжительность курса лечения – не менее 7-10 дней.
При частых рецидивах проводят два курса антибиотикотерапии с интервалом 7-10 дней с применением препаратов, которые ранее больному не назначали, – линкомицина, оксациллина, ампициллина, метициллина. Первый курс – 10 дней, второй – 7-8 дней со сменой препарата. Повторный курс лечения целесообразно проводить линкомицином, поскольку этот препарат эффективен в отношении L-форм гемолитического стрептококка. С целью противорецидивного лечения показано введение бициллина-5 по 1500000 ЕД 1 раз в месяц в течение 1-1,5 года после выписки из стационара. За это время обычные формы стрептококка, которые постоянно образуются из находящихся в организме L-форм, уничтожаются антибиотиком (бициллин), что обеспечивает освобождение организма от L-форм стрептококка.
Если рецидивы рожи частые, применяются также глюкокортикостероиды. Преднизолон назначают в суточной дозе 30 мг с постепенным ее снижением (курсовая доза – 350-400 мг). При наличии стойкой инфильтрации показаны нестероидные противовоспалительные средства (бутадион, реопирин, хлотазол т.д.) в течение 10-15 дней. Лечение этими препаратами начинают одновременно с антибиотиками и продолжают до обратного развития местных воспалительных изменений.
В случае вялого или затяжного течения болезни, для стимуляции естественных защитных сил организма, рекомендуется применять аутогемотерапию, назначать метилурацил, пентоксил, а также витамины группы В, рутин, аскорбиновую кислоту.
Эритематозная рожа не требует применения местных средств лечения, которые только раздражают кожу и усиливают процессы экссудации (особенно мазь Вишневского, ихтиоловая мазь и др.). Крупные пузыри осторожно надрезают с одного края и делают аппликации с раствором риванола (1:1000) или фурацилина (1:5000). У больных с частыми рецидивами рожи и наличием стойкого лимфостаза, регионарного лимфаденита местное лечение чередуется с физиотерапевтическими процедурами – УВЧ-терапией, ультрафиолетовым облучением, применением радоновых ванн, В начальной стадии формирования слоновости показано назначение лидазы, подавляющей коллагенообразующую функцию фибробластов. При стойких инфильтратах, которые не рассасываются, применяют ультразвук.
У лиц, склонных к заболеванию рожей, должно проводиться тщательное лечение сопутствующих болезней кожи, периферических сосудов, микозов стоп, хронической венозной недостаточности, а также санация очагов хронической стрептококковой инфекции – тонзиллита, отита, синусита, кариеса зубов. Необходимо тщательное соблюдение личной гигиены, предотвращение микротравм, потертостей, опрелости, переохлаждений и тому подобное. Лица с частыми рецидивами рожи, а также с выраженными остаточными проявлениями болезни, подлежат диспансерному наблюдению, круглогодичной бициллинопрофилактике.
Читайте также:


