Плач ребенка после прививки акдс и полиомиелит что делать
АКДС (адсорбированная коклюшно-дифтерийно-столбнячная вакцина) стоит в российском национальном графике прививок на одном из первых мест: первый курс (три этапа) проводят в 2-3, 4–5 и 6 месяцев. Интервал между прививками должен составлять не менее 30 дней. Следующая вакцинация – в 18 месяцев. На этом этапе формируется стойкий иммунитет против коклюша, дифтерии и столбняка на ближайшие 6–10 лет.
КАК ПРИВИВКА ВЛИЯЕТ НА РАСПРОСТРАНЕНИЕ ИНФЕКЦИЙ
До появления вакцины АКДС в 50-х годах прошлого века такие инфекции, как столбняк, дифтерия и коклюш, были причиной очень серьезных заболеваний и даже смерти. Согласно статистике, 20% детей болели дифтерией, причем в возрасте до двух лет почти половина случаев оканчивалась смертельным исходом. Детская смертность от столбняка была еще выше и доходила до 95%. А коклюш был практически так же распространен, как ОРВИ – им болело почти 100% детей, с разной степенью тяжести. По оценке ВОЗ, после начала широкомасштабной кампании противококлюшной вакцинации в 1950-1960-х годах количество случаев заболевания сократилось на 90%!
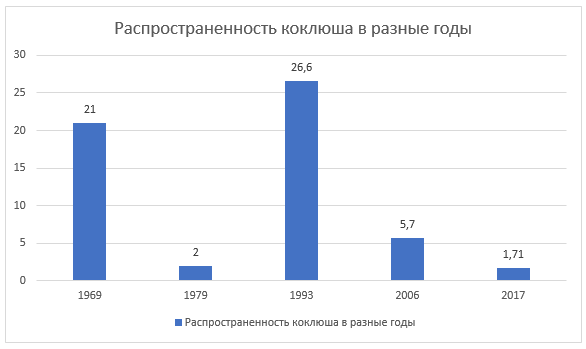
В России статистика тоже показывает позитивные цифры: в 2016 году было отмечено всего два случая заражения дифтерией и три – столбняком. Коклюшем переболело всего около 8000 человек – 1,7 случаев на 100 000 человек. Если сравнить это с 1958 годом, когда было зарегистрировано 475 случаев заболевания коклюшем на 100 000 человек, то статистика говорит сама за себя: вакцина действительно помогла минимизировать распространение инфекции.
Начавшаяся в 1980-х годах антипрививочная кампания привела к уменьшению охвата населения России прививками до 60%, и это практически сразу же отразилось на заболеваемости многими инфекциями, в том числе коклюшем. К 1993 году количество зарегистрированных случаев увеличилось в 13 раз. После 2000-х годов, когда активное информирование населения привело к повышению количества привитых людей, особенно детей, картина снова изменилась.
ИЗ ЧЕГО СОСТОИТ ВАКЦИНА АКДС
Вакцина АКДС состоит из трех компонентов: очищенного дифтерийного анатоксина, очищенного столбнячного анатоксина и убитых коклюшных палочек. Из-за последнего компонента ее также называют цельноклеточной. Используется она только для детей младшего возраста, так как чем старше становится ребенок, тем более остро он реагирует на коклюшный компонент вакцины. Поэтому ВОЗ рекомендует использовать АКДС для первичной вакцинации детей, а ревакцинацию проводить более мягкими, ацеллюлярными альтернативами, в которых убитые коклюшные палочки заменены на фрагменты клеточной стенки этих бактерий, а сами клетки разрушены в процессе изготовления вакцины. Именно ацеллюлярную вакцину от коклюша, дифтерии и столбняка (ААДС) рекомендуют использовать для детей старше 6 лет и взрослых.
КОМУ НЕЛЬЗЯ ДЕЛАТЬ ПРИВИВКУ АКДС
Абсолютных противопоказаний против вакцинации АКДС не так много:
— прогрессирующие заболевания нервной системы или наличие в анамнезе афебрильных судорог (можно провести вакцинацию АДС, без коклюшного компонента);
— сильная реакция на компоненты вакцины: повышение температуры выше 40° С, в месте введения вакцины – отек и покраснение свыше 8 см в диаметре;
— серьезные иммунные заболевания, при которых иммунитет практически отсутствует.
— Кроме того, нельзя делать прививку в период обострения любого заболевания, в том числе хронического. Если ребенок болеет ОРВИ, вакцинацию лучше отложить до отступления основных симптомов: температуры, кашля и насморка.
ПОЧЕМУ АКДС ВЫЗЫВАЕТ СТРАХИ И НЕГАТИВ
Иммунизация от коклюша не является пожизненной: уровень защиты значительно снижается к 6–7 годам ребенка, и без ревакцинации вероятность заболеть повышается, хотя в целом и остается немного ниже, чем у непривитых детей.
Врачи уверены: боязнь столкнуться с этими реакциями на прививку АКДС у своего ребенка – не повод отказываться от нее. Нужно внимательно изучить всю информацию и подойти к вопросу вдумчиво и разумно, с пониманием нужд ребенка и желанием защитить его.
Первый год жизни малыша не обходится без регулярных медицинских осмотров и профилактических прививок. БЦЖ-М, АКДС, АДС, КПК, АД-М… Запутаться во всем разнообразии этих аббревиатур довольно легко. Вместе с тем, каждая из них – название вакцин, которые входят в Национальный календарь профилактических прививок, в соответствии с которым и проводится вакцинация детей.
Заведующая отделением иммунопрофилактики Республиканского центра гигиены, эпидемиологии и общественного здоровья
Все применяемые вакцины, вне зависимости от страны - производителя, зарегистрированы и разрешены к использованию на территории Беларуси, являются высокоэффективными и безопасными иммунобиологическими лекарственными средствами.
Двенадцать инфекций
Вакцинация детям в Беларуси , согласно календарю , проводится от двенадцати инфекционных заболеваний . Это:
- туберкулез ;
- вирусный гепатит В;
- дифтерия, столбняк, коклюш;
- полиомиелит;
- корь, эпидемический паротит (свинка), краснуха;
- пневмококковая инфекция;
- гемофильная инфекция типа b (ХИБ-инфекция);
- грипп .
Прививают детей разными вакцинами. Некоторые из них предназначены защитить только от одного заболевания. Например, туберкулеза. Другие – сразу от нескольких - коклюша, дифтерии, столбняка и полиомиелита.
Дополнительно, если есть показания, дети вакцинируются против гемофильной (в возрасте 3, 4, 5 и 18 месяцев) и пневмококковой инфекции (малыши в возрасте 2, 4, 12 месяцев). Такие прививки делаются детям из так называемых групп риска.
В такие группы риска входят дети, у которых диагностированы:
- заболевания печени (хронический гепатит, цирроз);
- хронические заболевания почек, сердца и легких;
- иммунодефицитные состояния;
- муковисцидоз.
Все прививки, которые включены в Национальный календарь, делаются бесплатно.
Именно благодаря тому, что не одно поколение людей было привито от многих опасных заболеваний, в нашей стране случаи заражения подобными инфекциями практически не регистрируются, а некоторые из них – полностью исчезли.
Случаи дифтерии и столбняка в нашей республике не регистрируются с 2011 года. С 2002 года Всемирная организация здравоохранения (ВОЗ) признала Беларусь страной, свободной от полиомиелита.
Перед вакцинацией
Все профилактические прививки для детей проводятся в учреждениях здравоохранения. Иногда вакцинацию (в основном это касается прививок против гриппа и некоторых других) проводят по месту учебы или работы. Информация о вакцинации обязательно фиксируется в медицинской документации, в том числе прививочной карте пациента.
- Перед вакцинацией необходимо пройти осмотр у педиатра , который оценит состояние малыша и даст разрешение на прививку. Если есть какие-либо сомнения, либо были аллергические или тяжелые реакции на предыдущую вакцинацию – обязательно сообщите об этом врачу. Возможно, необходима консультация других специалистов.
- За несколько дней перед прививкой в меню малыша не стоит вводить новые продукты. Если ребенок находится на грудном вскармливании – повремените с прикормом. Особенно это актуально для детей, склонных к аллергии.
- Если ребенок подвержен аллергии или у него диатез, в течение 2 дней до и 2 дней после прививки для профилактики можно дать малышу противоаллергические препараты. В любом случае, лучше проконсультироваться с участковым педиатром.
После прививки
После того, как вашему ребенку сделали прививку, не уходите сразу из поликлиники . Посидите 30 минут недалеко от кабинета. Этого достаточно, чтобы малыш успокоился (все-таки укол – это больно и обидно), а в случае непредвиденной реакции на вакцину родители могут незамедлительно обратиться за помощью к врачу.
В течение нескольких дней нужно следить за температурой у ребенка (она может подниматься, особенно в первые сутки после прививки) и общим состоянием. Если температура все-таки выросла после вакцинации, дайте малышу жаропонижающее. Ребенок беспокоен, плачет или постоянно капризничает, а также держится высокая температура – стоит обратиться к врачу.
Справка по будням:
+375 17 390 13 09
+375 17 256 80 59
многоканальный
Ежедневно с 7.00 до 20.00
Справка по выходным дням
+375 17 390 13 06
По выходным с 08.30 до 15.00
Вызов врача на дом
+375 17 390 13 06
Платные услуги
+375 17 390 13 21
E-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Если вы понимаете важность прививок, то несколько советов помогут вам правильно подготовиться к процедуре, чтобы она прошла для малыша максимально легко.
Как подготовить ребенка к вакцинации. Несколько важных правил.
Перед вакцинацией
Причем, здоров, прежде всего, с точки зрения мамы. У него должны быть нормальная температура и не должно быть других жалоб. Поведение, настроение, сон, аппетит – все как обычно. Если ребенок накануне капризничал, отказывался от любимой еды, то лучше понаблюдать, подождать. В то же время, если у ребенка уже несколько недель насморк, но температура нормальная и прекрасный аппетит, то никакой нагрузки на иммунитет этот насморк не оказывает и прививке не помешает.
То же можно сказать и о режиме дня: малыш должен быть не голоден, но и не накормлен до отвала, он должен быть выспавшимся и не перевозбужденным. Если малыш недавно ходит в детский сад и пока еще часто болеет, то оптимальным будет забрать его за несколько дней до вакцинации (например, не водить его в сад со среды, а прививку сделать в пятницу, до понедельника вы сможете проследить за реакцией ребенка). За несколько дней до прививки не следует изменять среду и режим питания ребенка.
За 2-3 дня до прививки и столько же дней после нее не ходите с малышом в гости и на мероприятия, где бывает большое количество людей. Малыш может подхватить там инфекцию, инкубационный период которой составляет 2-3 дня, т.е. в день прививки или на следующие сутки малыш уже может заболеть, а в сочетании с вакциной болезнь может принять сложную форму.
В день прививки, если есть возможность не сидеть в коридоре, а занять очередь и погулять — погуляйте на свежем воздухе. Подойдет время — позовут.
Если имеются проявления аллергического дерматита, то прививку можно делать лишь тогда, когда, как минимум, 3 недели нет новых высыпаний. Но здесь (сыпь, сопли, любые реальные симптомы) последнее слово уже за доктором. Если сомневаетесь — это реальный повод сделать накануне прививки клинический (общий) анализ крови. Если вы будете делать этот анализ по своей инициативе (т. е. за свои средства), то по стоимости заплатите немножко больше, но попросите, чтобы определили уровень тромбоцитов и время свертывания — дополнительная подстраховка.
За день до прививки, в день прививки и на следующий день — по возможности ограничьте объем и концентрацию съедаемой пищи. Не предлагайте еду, пока не попросит. При использовании молочных смесей или готовых растворимых каш для детского питания уменьшите концентрацию. Написано на упаковке: на 200 мл воды положить 6 ложек порошка. Положите 5! А если у ребенка лишний вес — 4,5! При естественном вскармливании проблем обычно не бывает — грудное молоко само по себе прекрасная профилактика послепрививочных реакций. Но после прививки ребенок вполне может испытывать умеренное недомогание, что проявляется большей капризностью, и его чаще кормят. Соответственно, в день прививки ребенок съедает еды больше, чем в обычные дни, потом у него болит живот. Если речь идет о свободном вскармливании, то алгоритм действий таков:
- если можно напоить, а можно накормить, так следует напоить;
- если можно накормить сейчас, а можно через полчаса – лучше через полчаса;
- если можно подержать у груди 10 минут, а можно 30 — лучше 10.
Нельзя делать прививку в непривычных, нестандартных для данного ребенка климатических условиях. Если на улице жара, сильный холод, то лучше отложить поход к врачу.
Во время вакцинации
Врач или медицинская сестра зададут несколько вопросов перед выполнением прививки. Эти вопросы задаются с целью выяснить, не имеются ли у ребёнка противопоказания для использования определённых вакцин. Чтобы не растеряться, можно подготовиться заранее.
Возникала ли у вашего ребёнка тяжелая реакция на введение какой-либо вакцины ранее?
У детей часто отмечается неприятное чувство в области укола или повышение температуры тела после прививки. Однако о более тяжёлых реакциях врачу или медицинской сестре необходимо сообщить, некоторые из них могут быть противопоказанием для повторного введения той же вакцины.
Есть ли у вашего ребёнка тяжелые аллергии?
Для ребёнка, у которого тяжёлая аллергия на компонент вакцины, её введение может быть противопоказано. Под тяжёлыми аллергиями подразумеваются те, которые могут привести к угрожающим жизни состояниям. Более лёгкие аллергии не являются проблемой. На самом деле, вы можете не знать, на какие компоненты каких вакцин у вашего ребёнка есть аллергия. Поэтому вам необходимо сообщить обо всех аллергических реакциях, о которых вам известно. А врач или медицинская сестра смогут сопоставить их с ингредиентами конкретных вакцин. Тяжёлые аллергические реакции на вакцины крайне редки (порядка 1 случая на миллион введённых доз), и медицинский персонал специально обучен тому, как им противостоять в случае возникновения. Среди аллергий, о которых вы можете знать: яйца, желатин, некоторые антибиотики и дрожжи, которые имеют отношение к определенным вакцинам, а также латекс, содержащийся в материале шприца или пробке флакона с вакциной.
Имеются ли у вашего ребёнка проблемы с иммунной системой?
Ребёнку с подавленным иммунитетом может быть противопоказано введение определенных вакцин (живых). Подавление иммунитета зачастую вызывается такими заболеваниями как СПИД, лейкемия, рак или медицинскими процедурами – лечение стероидами, химиотерапия.
В поликлинике обязательно поинтересуйтесь у врача, каким препаратом будет проведена вакцинация, какие у него есть побочные эффекты и осложнения. Помните, что знаком – значит, вооружен.
В прививочном кабинете проверьте, достала ли медсестра вакцину из холодильника, спросите, соблюдены ли правила ее хранения и транспортировки, вы имеете право попросить почитать инструкцию на препарат. Вы должны своими глазами увидеть и своими руками почувствовать холодную ампулу!
После прививки
Сразу после прививки теоретически домой уходить нельзя, и доктор вас предупредит, чтоб посидели в коридоре минут 30. Это правильно (не уходить), но лучше все-таки часок погулять на свежем воздухе рядом с поликлиникой. Внимательно следите за малышом, при любых признаках нестандартного поведения немедленно обратитесь к врачу.
Наблюдение за ребенком после прививки.
После прививки ваш ребенок нуждается в большей любви и внимании. Многие прививки, которые защищают детей от серьезных болезней, также могут вызвать временный дискомфорт. Вот ответы на вопросы, которые задают родители по поводу беспокойства, жара или боли, иногда появляющихся у детей после прививок.
После прививки ребенок может начать нервничать из-за боли или жара. Следуйте указаниям вашего врача по поводу приема жаропонижающих или обезболивающих препаратов. Не давайте аспирин. Если ребенок не успокаивается более суток, позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
Чтобы облегчить состояние ребенка, вы можете сделать следующее. При необходимости приложите к больному месту чистую, прохладную, влажную ткань.
Если краснота или болезненность будут усиливаться по прошествии суток, позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
Следуйте указаниям вашего врача по поводу приема жаропонижающих или обезболивающих препаратов. Не давайте аспирин.
Измерьте температуру ребенка, чтобы узнать, действительно ли это жар. Простой способ сделать это – измерить температуру под мышкой с помощью электронного термометра (либо воспользоваться тем способом, который вам порекомендовали ваш врач или медсестра).
Вот что вы можете сделать, чтобы помочь сбить температуру.
- Давайте ребенку обильное питье.
- Одевайте ребенка легко. Не накрывайте и не кутайте его.
- Обтирайте ребенка губкой в неглубокой ванне с чуть теплой (не холодной) водой.
- Дайте жаропонижающее или обезболивающее лекарство – в зависимости от веса ребенка, в соответствии с указаниями врача. Не давайте аспирин.
Вновь проверьте температуру ребенка через 1 час. При необходимости продолжайте давать лекарства 1-3 дня в соответствии с указаниями, данными ниже (если ничего не указано, следуйте дозировке, указанной на упаковке препарата).
Желудочно-кишечный тракт ребенка является очень чувствительным и неустойчивым, поэтому прививка способна вызвать расстройства пищеварения. Это связано с двумя причинами.
- Прививка содержит микробы, которые способны оказать воздействие на слизистую кишки. Если перед инъекцией ребенок имел любые проблемы с пищеварением (например, вздутие живота, колики или запор), то кишечник ослаблен, и прививка вполне может спровоцировать понос.
- Родители накормили ребенка слишком обильно, против его желания или продуктами, которые вызвали расстройство пищеварения.
Если понос удается прекратить приемом биопрепаратов (линекс, бифиформ, энтерол и др.), то беспокоиться не стоит. Если же цвет кала стал зеленым, или появилась примесь крови, или понос не удается остановить в течение суток – необходимо обратиться к врачу.
Рвота после прививки может быть только однократно в течение дня. Если рвота развилась у ребенка спустя несколько дней после прививки, необходимо обратиться к врачу, так как в этом случае она может быть признаком совершенно иного заболевания, не связанного с вакцинацией.
Если вы хоть немного обеспокоились тем, как выглядит или чувствует себя ваш ребенок, позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
Итак, при возникновении следующих симптомов после прививки лучше не полагаться на самолечение: если ребенок беспокоен более одних суток с момента прививки, если краснота или болезненность на месте укола будут усиливаться по прошествии суток, если долго не спадает температура, если цвет кала стал зеленым, или появилась примесь крови, или понос не удается остановить в течение суток, если у ребенка развилась рвота спустя несколько дней после прививки. В этих случаях позвоните своему врачу или в отделение скорой помощи ближайшей больницы.
Стало известно о новом случае смерти ребенка после прививки.
Молодая мама Виолетта Кулакова плачет, когда показывает фотографию своей умершей в мае этого года четырехмесячной дочери. Не может сдержать слез и бабушка девочки. После плановой вакцинации ребенок, казалось, чувствовал себя хорошо, но умер меньше чем через сутки. В судмедэкспертизе специалисты придут к выводу, что вакцинация никак не связана с трагедией в семье, а ребенок умер от синдрома внезапной смерти грудных детей, пишет tut.by.
После случая в Ганцевичском районе семья Кулаковых решила рассказать о своей трагедии и добиться расследования.
8 мая этого года девочку принесли на вторичную вакцинацию этими же вакцинами. Девочке было больше четырех месяцев, ребенка осмотрел педиатр, пришел к выводу, что малышка здорова, ей сделали прививки, после них еще 30 минут девочка находилась в поликлинике — и никаких нежелательных реакций тоже не было.

Днем семья поехала на дачу в Фаниполь, это чуть более 20 км от Минска. По словам Виолетты Кулаковой, в машине было жарко и у девочки был жар, она немного вспотела, но это состояние родители не связали с прививками. На даче ребенок себя чувствовал хорошо. Примерно в 20.30 вечера ее уложили спать.
— В девять часов вечера она проснулась, я ее подкормила, и она дальше спала, — рассказывает мама малышки. — В это время мы уложили спать старшую дочку, а сами с мужем пошли спать примерно в 23.00.

Старшая девочка спала в отдельной кровати, а младшая — вместе с родителями. Примерно в 5−5.30 часов утра Виолетта проснулась и увидела, что малышка не шевелится.
Эксперты: причина трагедии — синдром внезапной смерти грудных детей
В конце июня Кулаковым отдали результаты судмедэкспертизы. Специалисты пришли к выводу, что ребенок умер от синдрома внезапной смерти грудных детей.

В документе также указано, что морфологических признаков каких-либо тяжких заболеваний, пороков развития, телесных повреждений у девочки не было. В крови и внутренних органах признаков этилового спирта и отравляющих веществ тоже не выявили. На лбу у малышки был участок измененной кожи бледно-синюшного цвета, но, по данным гистологического исследования, он не является телесным повреждением.

При этом специалисты предположили, что смерть ребенка, тело которого осматривали в 9.55 утра 9 мая, наступила около 6−12 часов назад.
Эксперты также отметили, что, учитывая все исследования, оснований полагать, что смерть наступила в результате вакцинации, нет.

— Если бы не было прививки, мы бы поверили в синдром внезапной смерти, потому что такое бывает, особенно с детьми в возрасте до 6 месяцев, — говорит бабушка девочки Ольга Янковская.
После случая в Ганцевичском районе семья надеется на расследование и своей трагедии.
Адвокат: семья может попросить СК провести проверку
Главный врач 7-й городской детской поликлиники Минска Ольга Акиншева в разговоре с журналистами заметила, что она не имеет права комментировать ситуацию, так как проверку по факту смерти девочки проводил Следственный комитет.
— Они давали оценку данным действиям и проводили экспертизу, в том числе на связь произошедшего с вакцинами, — заметила главврач.
По ее словам, так как такая связь не была установлена, вакцинацию в поликлинике они не приостанавливали.

Екатерина Гамзунова, адвокат Минской городской коллегии адвокатов, рассказала: несмотря на то что ребенок умер в мае, у родителей есть право обратиться в СК с просьбой провести проверку по факту смерти ребенка, с более детальным исследованием вопроса качества введенной вакцины.
— Принимая во внимание существующее экспертное заключение о том, что причиной смерти был назван синдром внезапной детской смерти, с учетом ранее поставленных и исследовавшихся вопросов, а также сложившейся ситуации на сегодняшний день вокруг вакцинации, СК, может, посчитает необходимым провести дополнительную проверку. Конечно, это будет сделать сложнее по прошествии времени, но у каждой вакцины есть серия производства, и возможно, есть еще шанс, что вакцина которую вводили в мае, еще может быть в наличии и ее можно проверить, — говорит адвокат.

Сегодня к прививочной кампании родители готовятся как к войне. Есть сотни форумов, где можно найти самые страшные истории и самые тяжёлые случаи, а вокруг вакцин ходит столько мифов, что не знаешь, чему верить, а чему нет.
Ночной кошмар
Ночью ложились с небольшой температурой 37,5, дали жаропонижающее, как советовала врач, а ночью начался кошмар. Ребёнок проснулся с плачем, который вскоре превратился в рыдания. Ножки дёргались, как от судорог, ходить не мог. По приезде скорой температура была та же 37,5, а через 10 минут уже в больнице термометр показал 39 градусов.
Заспанная и, как это бывает, уставшая от маленьких пациентов дежурный врач, с реакцией на прививку состояние ребенка никак не связывала и закончила на том, что только что успокоившемуся малышу поставила жаропонижающий укол. Обследования в больнице исключили судороги, в выписке стоит диагноз ОРВИ.

Прививку нельзя ставить, если не прошло месяца с последней болезни?
Вакцины – это реактогенные препараты, и реакции на прививки, конечно, случаются. Они могут быть допустимыми и сильными, последние встречаются очень-очень редко. Сильной считается гиперемия (сильное покраснение щёк) или отёк более 8 см в диаметре в месте введения вакцины и температура тела 40 градусов и выше. Это в первые три дня.
Важно ознакомиться с инструкцией к вакцине, где описаны и сроки наблюдения, и возможные реакции.
Что касается отвода от любой прививки на месяц из-за болезни – это миф. Конечно, рассматривается каждый конкретный случай. Если ребёнок тяжело переболел или получал антибиотико-терапию, понятно, что его организм не совсем готов к восприятию вакцины. И мы говорим не о возможной реакции, а о том, что, прежде всего, организм может дать невысокий уровень защиты. Но для этого и есть инактивированные вакцины, которые вводятся не однократно, а несколько раз.
Мы хотим получить от прививки адекватный иммунный ответ, т. е. не просто ввести вакцину, а получить ответную реакцию организма. Чтобы выработанные защитные титры, или протективный иммунитет, был на хорошем уровне, чтобы ребёнок, действительно, был защищён.

А ведь вакцинацию проходят дети с патологиями, аллергики, и представьте, если мы их постоянно будем отводить, что мы получим?
Главное, чтобы на момент прививки ребёнок не температурил, и не было каких-либо жалоб, которые перечислены в противопоказаниях к конкретной вакцине.
В случае легкого клинического течения острых респираторных, а также кишечных инфекционных заболеваний вакцинацию проводят сразу после нормализации температуры.
Чем могут быть вызваны судороги?
Одна из самых распространённых реакций на вакцины – повышение температуры тела. Иногда отмечается её резкий подъём или спад. Согласно описанной ситуации, у ребёнка произошёл резкий скачок температуры, что вызвало фебрильные (на фоне температуры) судороги. Они не опасны.
Поэтому, когда вы пользуетесь жаропонижающими, не надо добиваться быстрого снижения температуры, увеличивая дозу или комбинируя несколько жаропонижающих препаратов в короткие промежутки времени. Всё-таки нужно использовать и физические методы охлаждения (обтирания водой), активно поить.
Важно проставить все прививки от коклюша-дифтерии-столбняка с соответствующими интервалами (в 45 дней): если затянуть вакцинацию придётся начинать сначала?
Такой период прописан в нашем действующем Национальном календаре прививок. Но вот в одной из его прошлых версий межпрививочный интервал составлял месяц. Последние исследования показали, что иммунный ответ сохраняется в течение более длительного срока, поэтому интервал и удлинили до 45 дней.
Опять же, если ребёнок куда-то уезжает или срочная ситуация, межпрививочный интервал может быть сокращён до месяца, если есть отвод – удлинён до двух.
Однако критических сроков, после которых все прививки от коклюша-дифтерии-столбняка пришлось бы заново повторять, не существует. Когда-то мы говорили о вакцинации от гепатита, что после отсутствия второй прививки дольше года или двух, надо повторять цикл заново. В мировой практике сейчас такого нет.
Прививку АКДС первый раз поставили в две ножки, при повторной вакцинации – в одну, почему?
Это, скорее всего, свидетельствует об использовании разных вакцин. Наша отечественная вакцина АКДС, как правило, вводится в две ножки, так как вместе с ней ставятся вакцина против пневмококковой инфекции, либо дополнительный компонент от гепатита В.
В импортных - комбинированная вакация, состоящая из нескольких препаратов, смешивается в одном шприце, и соответственно ставится в одну ножку.
Можно ли смешивать отечественную и импортную вакцины от коклюша-дифтерии-столбняка?
Все зарегистрированные в России вакцины против дифтерии, коклюша, столбняка взаимозаменяемы.
Но что касается отечественной вакцины (АКДС), она считается более реактогенной по сравнению с импортной. Это связано с тем, что коклюшный компонент, которые используется в отечественном препарате, - цельноклеточный. В импортных – коклюшный компонент, упрощённо, разорванный (ацеллюлярный).
Хорошо, если бы мы все перешли на менее реактогенные вакцины, но есть научные работы, в которых говорится, что отечественная АКДС-вакцина даёт более серьёзный иммунный ответ. И для России, когда в Национальном календаре прививок нет буферных доз (дополнительные прививки от коклюша для школьников и взрослых), имеет свои преимущества.
С появлением буферных доз мы можем смело переходить на безклеточный вариант. Как уже было сказано, такие вакцины комбинированные и одним уколом мы прививаем от нескольких заболеваний.
Об АКДС-вакцине следует помнить, что поскольку она является цельноклеточной, имеет большее число противопоказаний, с которыми также нелишне было бы ознакомиться. Напоследок хотелось бы отметить, что, говоря об отечественной вакцине, а я 20 лет напрямую занимаюсь вакцинацией, сильных реакций на неё я практически не видела.
Сегодня выбор есть, и он остаётся за родителями.
Каковы допустимые реакции на прививку?
С живыми вакцинами дело обстоит немного по-другому. В первые дни реакции не бывает (очень редко), зато с 5 по 15 день возможно появление сыпи по типу краснушной и корьевой или катаральные явления (насморк, боль в горле). Поэтому при обращении в этот период к врачу, уважаемые родители, не забудьте напомнить, когда и какая прививка вам была сделана.
К живым вакцинам относятся: БЦЖ, вакцины против кори, краснухи, ветрянки, паротита, полиомиелита, гриппа.
Помните: постпрививочная реакция – это норма, так работает вакцина.
Читайте также:


