Диф диагностика лямблиоз
Болезнь двенадцатиперстной и тонкой кишки, вызванная простейшими, протекает с затяжным поносом.
1. Этиологический фактор: представитель класса жгутиконосцев Giardia lamblia (син. G. intestinalis ) — паразитирующий в двенадцатиперстной и тощей кишке. Жизненный цикл включает два этапа: форма цисты и вегетативная (трофозоит). Заражение вызывает форма цисты, при заглатывании 10–100 цист возникает болезнь. Из цист под воздействием соляной кислоты освобождаются трофозоиты → прикрепляются к слизистой оболочке тощей кишки, разрушая щёточную каемку энтероцитов и структуру ворсинок (атрофия) → вследствие этого уменьшается поверхность всасывания. Под воздействием подщелачивания (желчь) трофозоиты превращаются в цисты, которые выделяются с калом.
2. Резервуар и пути передачи: резервуар — люди (в основном) и многие виды домашних млекопитающих (собаки, кошки) и диких (напр. бобры); заражение легко распространяется алиментарным путем, в основном через загрязненные руки (прямой контакт с инфицированным человеком) или через воду (питьевая или в водоёмах для отдыха, напр. бассейны, озера, реки), реже через продукты питания, загрязненные цистами.
3. Эпидемиология: G. lamblia встречается во всем мире, является эндемичной болезнью в развивающихся странах; в развитых странах спорадические вспышки и эпидемии, вызванные загрязнением питьевой воды или распространением инфекции в закрытых помещениях (ясли, детские сады, дома ребенка, учреждения для умственно отсталых) или среди МСМ. Факторы риска: путешествия по развивающимся странам; использование для питья сырой воды из ручьев, рек и озер; антисанитария; работа в яслях, детском саду, доме ребенка, центре длительной опеки для умственно отсталых; лямблиоз у члена семьи; значительное недоедание и истощение; иммунодефициты, особенно гипогаммаглобулинемия и дефицит IgA (фактор риска развития тяжелого и рецидивирующего лямблиоза); анацидный гастрит и ЛС, подавляющие желудочную секрецию, гастрэктомия.
4. Инкубационный период и контагиозность: инкубационный период от нескольких дней до нескольких недель (в среднем 9 дней); инфицированный пациент заразен для контактирующих с ним людей. Цисты сохраняют инфекционность во влажной, прохладной среде в течение нескольких месяцев.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1) бессимптомный колонизация — наиболее частый; в большинстве случаев проходит самопроизвольно;
2) острый гастроэнтерит (длится 7–16 дней, как правило, саморазрешающееся заболевание, без лечения у 30–50 % больных переходит в хроническую форму): доминирует понос (водянистый, без крови и слизи в кале) и спастические боли в верхней части живота (диспепсия); возможны слабость;
3) хронический синдром желудочно-кишечных симптомов с нарушением желудочно-кишечного всасывания (стеаторея) — симптомы, похожие на острую болезнь, но более легкие, периодически рецидивируют у детей приводит к недостаточности питания и задержке роста;
4) атипичные симптомы: крапивница, реактивный артрит. Может развиться вторичная непереносимость лактозы, истощение, воспаление желчевыводящих путей и желчного пузыря.
После перенесенной болезни не развивается невосприимчивость, возможны повторные заражения.
Дополнительные методы исследования
1. Обнаружение простейшего при микроскопическом обследовании (однозначное подтверждение заражения):
1) исследование кала на наличие цист — основной метод диагностики; необходимо выполнить исследование 3 проб, полученных через день;
2) исследование кала на наличие трофозоитов (низкая чувствительность) — возможно в стуле при поносе, если исследование проводится сразу после забора пробы (нативный препарат);
3) исследование содержимого двенадцатиперстной кишки (зондирование , редко выполняется) — исследование препарата непосредственно после забора содержимого: необходимо назначить, если исследование кала и серологические тесты не подтверждают диагноз;
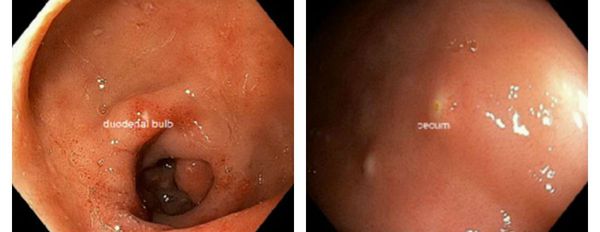
4) морфологическое исследование биоптата слизистой оболочки двенадцатиперстной кишки или тонкой кишки (эндоскопия) — необходимо выполнить в особых случаях, когда имеются показания для эндоскопии (напр., диспепсия) или для гистологического исследования слизистой оболочки кишечника (напр., подозрение на энтеропатию); атрофия ворсинок тонкой кишки (обычно частичная) и трофозоиты видны на поверхности слизистой оболочки.
2. Другие исследования, обнаруживающие наличие G. lamblia в стуле: обнаружение антигенов паразита (ИФА, тест иммунофлюоресценции) — скрининг-тест, бывают ложноположительные результаты. Рекомендуется подтвердить положительный результат микроскопическим исследованием (кал); обнаружение ДНК паразита (РТ-ПЦР) — высокая чувствительность и специфичность; может заменить микроскопическое исследование.
3. Серологическое исследования: выявление специфических антител против G. lamblia в сыворотке (ИФА; тест с высокой чувствительностью).
Окончательный диагноз устанавливается на основании обнаружения антигена цист либо трофозоитов при микроскопическом исследовании кала либо содержимого двенадцатиперстной кишки, цист в стуле методом прямой иммунофлуоресценции или ДНК G. lamblia методом РТ-ПЦР.
У больного с клиническими симптомами лямблиоза и характерным эпидемиологическим анамнезом (пребывание в эндемичных регионах или член семьи болен лямблиозом, или эпидемическая вспышка в закрытых учреждениях) можно рассмотреть эмпирическое лечение; устранение симптомов после лечения подтверждает диагноз. Необходимо выполнить паразитологические исследования у всех членов семьи больного.
Другие причины затяжного или хронического поноса →разд. 1.11 и боли в животе →разд. 1.5.
1. Симптоматическое лечение, как в случае диареи →разд. 4.28.1.
2. Антипротозойное лечение (с эпидемиологических позиций следует лечить каждого инфицированного независимо от наличия клинических симптомов, в том числе всех инфицированных домочадцев больного):
1) терапия первой линии — метронидазол п/о 250 мг 3 × в день в течение 5–7 дней или 500 мг 2 × в день в течение 5 дней;
2) терапия второй линии — тинидазол п/о 2 г однократно или фуразолидон п/о 100 мг 4 × в день в течение 2–5 дней;
3) лечение беременных — в легких случаях нет необходимости; если симптомы выражены → паромомицин п/о (не всасывается) 500 мг 4 × в день в течение 7 дней;
4) для лечения рецидивов или в случае неэффективности лечения (10–20 %) – паромомицин п/о 500 мг 3 × в день 5–10 дней или квинакрин п/о 100 мг 2 × в день в течение 5 дней;
5) резистентные случаи — нитазоксанид 500 мг п/о 2 × в день в течение 5 дней.
Критерий излечения: отсутствие простейших в кале через 2–4 нед. после окончания лечения (контрольный антигенный тест или паразитологическое исследование). Рецидивы после лечения возникают через 2–8 нед., могут быть бессимптомными.
1. Соблюдение санитарно-гигиенических норм.
2. Тщательное мытье фруктов и овощей в чистой воде, избегание продуктов неизвестного происхождения, избегание питья воды неизвестного происхождения, а также воды из ручьев, рек и озер (кипячение разрушает цисты).
3. Изоляция больных с поносом от работы в яслях, детских садах и учреждениях опеки для умственно отсталых до прекращения симптомов.
4. Запрещение купания в водоёмах для отдыха больным лямблиозом в течение 2 нед. после прекращения симптомов.
Что такое лямблиоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Лямблиоз — это острое и хроническое паразитарное заболевание человека в виде манифестных форм или носительства, вызываемое кишечными лямблиями, которые колонизируют слизистую оболочку преимущественно тонкого кишечника, нарушают процессы пристеночного пищеварения и способствуют развитию и усугублению поражения желудочно-кишечного тракта и других заболеваний.
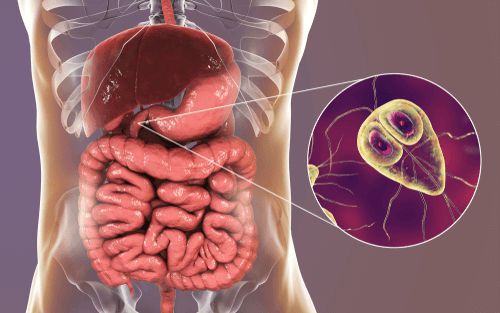
Возбудитель — лямблия. Данный род паразитов включает в себя шесть типов, но заболевание человека вызывает только один тип — кишечная лямблия (Giardia duodenalis, Giardia lamblia, Giardia intestinalis). Это жгутиковое микроскопическое простейшее, впервые описанное чешским медиком-анатомом Д.Ф. Лямблем в 1859 году. Оно имеет до восьми генетических подтипов, но для человека патогенны только А и В (также имеют подтипы).
Вид — Giardia lamblia
Кишечная лямблия существует в виде двух жизненных форм:
- вегетативная (трофозоиты) — стадия активного размножения внутри организма;
- цистная — образуется при неблагоприятных условиях среды.
Трофозоиты — это анаэробные, грушевидные микроорганизмы размерами 9-18 мкм. Они обитают в верхних отделах тонкого кишечника. Подвижны (имеют характерное движение в виде вращения вокруг продольной оси — боковое движение), тело спереди расширено и закруглено, сзади сужено и заострено. Имеют в составе два ядра (между ними пролегают опорные нити — аксостили) и парные органоиды — четыре жгутика и два медиальных тела.
Трофозоиты не имеют цитостома — органа заглатывания пищи и пищеварительной вакуоли, поэтому они всасывают пищу, переваренную хозяином (в основном, углеводы), всей поверхностью тела. Это называется осмотическим питанием.
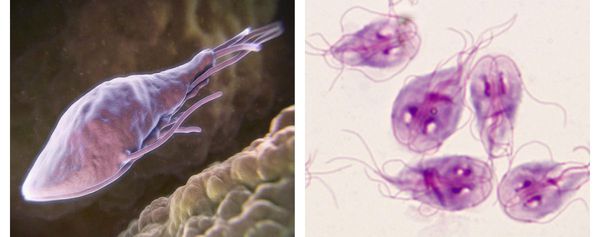
В передней их трети тела расположен присасывательный диск в виде специального углубления. С его помощью лямблии прикрепляются к ворсинкам слизистой оболочки тонкого кишечника. Цитоплазматическая мембрана задней поверхности имеет по краям булавовидные выросты, что также создаёт дополнительную прикрепляющую составляющую.
Размножаются путём продольного деления. Слабо устойчивы в условиях окружающей среды при покидании организма хозяина: при комнатной температуре даже в отсутствии агрессивных факторов быстро погибают.
Цистная форма неподвижна. Паразиты имеют овальную форму, лишены свободных жгутиков (сложно свёрнутые), их размеры достигают 10-14 мкм, окружены толстой, несколько отделённой от тела оболочкой (данная особенность имеет значение при распознавании вида).
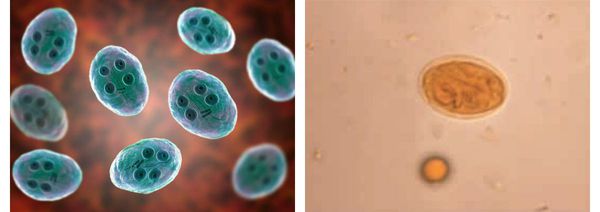
Зрелые цисты внутри имеют четыре ядра, незрелые — два ядра. Образуются в нижних отделах кишечника в процессе выхода из организма с фекалиями. Очень устойчивы во внешней среде: могут сохраняться месяцами в воде при температуре 4-20°C, при хорошей влажности способны сохраняться на контаминированных (обсеменённых) продуктах питания до недели. При кипячении цисты погибают мгновенно, а при высушивании и низкой влажности гибель наступает в течении суток. Устойчивы к бытовому хлорированию воды, действию щелочей и кислот, ультрафиолетовому излучению. Низкие температуры переносит относительно хорошо, но при этом снижая свою жизнеспособность. [1] [3] [6] [9]
Распространение заболевания повсеместное, преимущественно в странах с влажным тёплым климатом. Только официально выявляемые случаи в России приближаются к 150 тысячам в год.
Сезонность выражена неярко, некоторый всплеск заболеваемости отмечается в тёплое время года. Возрастной состав больных склоняется в сторону детей.
Источник заражения — люди (больные различными формами лямблиоза и паразитоносители), причём наибольшая заразность наблюдается в подостром периоде заболевания, когда в 1 г фекалий может содержаться до нескольких десятков миллионов цист. Лямблии животных (нечеловеческие типы паразитов) не имеют доказательной базы в плане распространения и заражения человека.
Факторами передачи паразитов выступает загрязнённая цистами термически не обработанная питьевая вода, пища, грязные руки (возможна прямая передача от человека к человеку). Определённую роль в передаче лямблий играют насекомые (тараканы, мухи) и животные (собаки, кошки) — они являются механическими переносчиками (паразиты располагаются на их теле, шерсти, лапках, транзитом в кишечнике).
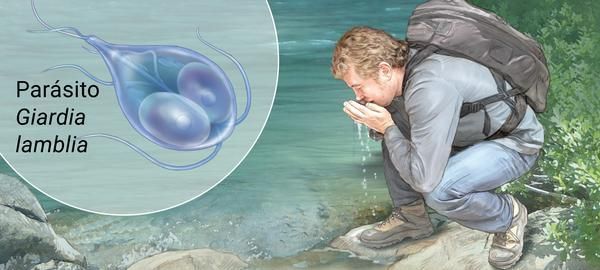
Механизм передачи — фекально-оральный (водный, пищевой и контактно-бытовой пути). Наиболее часто передача осуществляется:
- через водопроводную воду;
- при употреблении плохо промытых зелени и овощей (или промытых под водопроводной водой без последующей термической обработки);
- при нарушении правил санитарной гигиены, особенно в детских коллективах.
Доза заражения — от 10 до 100 цист (в зависимости от индивидуальных свойств иммунной реактивности кишечника). Возможны случаи невосприимчивости к паразитам: цисты лямблий, встречая агрессивно настроенную среду кишечника, проходят транзитом и выделяются в окружающую среду в неизменённом виде.
Иммунитет после лямблиоза нестойкий и ненапряжёный, возможно повторное заражение. Повышенный риск заболевания имеют лица с патологией иммунитета кишечника и дефицитом IgA. [2] [3] [5] [8] [10]
Симптомы лямблиоза
Инкубационный период длится от нескольких дней до месяца и более. Чаще всего при заболевании не наблюдается вообще никаких клинических проявлений, особенно у взрослых.
В основном у детей начало болезни может начаться с появления субфебрильной или фебрильной температуры (37,1–38,0°C или 38,0–39,0°C), болей в животе, тошноты, иногда рвоты, метеоризма, жидкого стула. Живот при этом болезнен, вздут, урчит по ходу кишечника. Грудные дети становятся беспокойными, кричат, нарушается сон, симптоматика усиливается во время и после кормления, возможно появление аллергодерматозов и опрелостей. В динамике при отсутствии лечения это может приводить к нарушению роста и психоэмоционального развития, частым простудным или аллергическим заболеваниям, развитию хронических проблем органов ЖКТ.
У детей более позднего возраста и взрослых такая яркая симптоматика наблюдается редко — на первый план выходит постепенное развитие диспепсических явлений со стороны ЖКТ умеренного характера:
- метеоризм;
- дискомфорт и боли в животе преимущественно в околопупочной области и правом подреберье;
- нарушения стула в различных сочетаниях;
- появление налёта на языке;
- иногда горечь во рту и кожные проявления (усиление выраженности угревой сыпи, хронических полиэтиологических заболеваний, например, псориаза и дерматитов);
- возможны вегетативные расстройства, головные боли, головокружения, неустойчивость артериального давления, повышения температуры тела, чувствительность лимфоузлов.
В целом при течении лямблиоза можно выделить следующие основные симптомокомплексы:
- Симптомы интоксикации и вегетативных изменений — повышенная утомляемость, плаксивость, раздражительность, нарушение ритма сна, головокружения, аритмии, субфебриллитет и другие.
- Симптомы поражения ЖКТ — дискомфорт и боли различной интенсивности и характера в различных отделах живота, тошнота, снижение аппетита, появление чувства горечи во рту, нарушения стула (запоры и поносы), налёт на языке и неприятный запах изо рта, снижение массы тела и другое.
- Симптомы поражения кожи — аллергические высыпания различного характера и локализации, атопический дерматит, бледность и шероховатость кожи, повышенная сухость покровов, хейлит (воспалительные изменения кожи губ и их слизистой), заеды (трещинки в уголках рта), нетипичное/неконтролируемое течение хронических патологий кожи.
- Усиление развития и обострения заболеваний, прямо не связанных с лямблиозом — бронхиальная астма, псевдоаллергические явления, гастриты, язвы желудка и двенадцатиперстной кишки, холецистит, неспецифический язвенный колит, артриты и другое.
- Симптомы мальабсорбции (потери питательных веществ) — авитаминозы, отставание в физическом и умственном развитии, дистрофия (эти проявления более характерны для детей).
Лямблиоз у беременных не имеет каких-либо специфичных отличий от лямблиоза у остальных людей, но может приводить к повышению риска развития у беременной В-12 дефицитной анемии и снижению веса плода (гипотрофии). [1] [3] [5] [7] [10]
Патогенез лямблиоза
Входные ворота — ротовая полость. Цисты лямблий транзитом проходят пищевод и желудок, после чего попадают в верхние отделы тонкого кишечника (двенадцатиперстную кишку), где освобождаются от защитной оболочки, прикрепляются к ворсинкам слизистой кишечника и начинают питаться и размножаться. В процессе жизни они могут неоднократно прикрепляться и открепляться от ткани хозяина, что вызывает многочисленные механические повреждения слизистой оболочки, иногда возможно прямое цитопатическое действие, что в совокупности вызывает развитие длительно протекающего разлитого воспалительного процесса (особенно при массивной колонизации, когда количество лямблий на 1 см 2 достигает одного миллиона особей).
Характерен так называемый "симптом манной крупы" — белёсые полусферические выбухания слизистой оболочки двенадцатиперстной кишки, представляющие собой зоны очагового отёка со скоплением увеличенного количества лейкоцитов.
Посредством механического раздражения и выделения паразитами продуктов жизнедеятельности (токсическое влияние) происходит стимуляция образования слизи, повышение регенераторной функции кишечника, нарушение выработки факторов нейрогуморальной регуляции пищеварения (холецистоцикин и других) и двигательной активности гепатогастродуоденальной области. Это ведёт к дезорганизации висцеро-висцеральных связей области двенадцатиперстной кишки, поджелудочной железы и желчевыводящей системы, а также к нарушению функционирования органов ЖКТ, нарушению микробиоценоза кишечника, активизации анаэробной флоры, расстройствам расщепления и всасывания белков, жиров, углеводов, витаминов и микроэлементов.
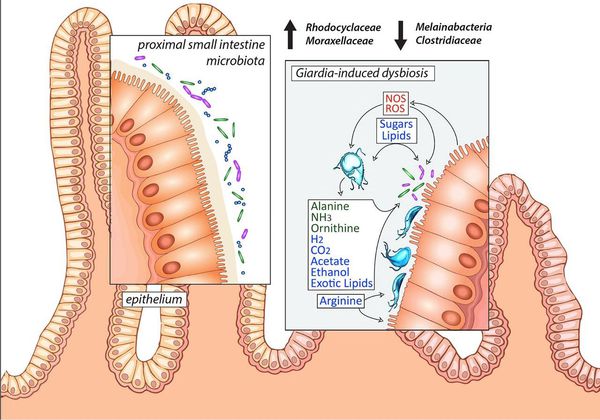
Возникает воспаление слизистой кишечника по типу реакций гиперчувствительности замедленного типа, происходит воздействие на иммунорегуляторные белки (мимикрия), снижение выработки иммуноглобулинов (в частности IgA) из-за нарушения всасывания белков и снижение фагоцитарной активности. Всё это в совокупности со всасываемыми продуктами жизнедеятельности лямблий становится причиной истощения иммунной системы (как кишечника, так и общего иммунитета), развития хронического поражения кишечника, провоцирует длительное обострение имеющихся хронических заболеваний и усугубление ряда аллергозависимых дерматозов. [1] [4] [7] [8]
Классификация и стадии развития лямблиоза
По клинической форме лямблиоз бывает:
- бессимптомным (носительство);
- кишечным — преимущественно симптомы кишечной формы, но можгут быть и гастритические проявления (дискомфорт в животе, неустойчивый стул, тошнота);
- билиарно-панкреатическим (рефлекторный) — дискомфорт в эпигастрии и правом подреберье, привкус горечи во рту, повышенная частота развития плохо контролируемых гастродуоденитов и панкреатитов;
- астено-невротическим — слабость, вялость, повышенная утомляемость, раздражительность, эмоциональная неустойчивость;
- токсико-аллергическим — периодические высыпания на теле, обострение хронических кожных заболеваний и бронхиальной астмы, эозинофилия;
- смешанным.
Течение лямблиоза бывает трёх типов:
- острым — до одного месяца;
- подострым — 1-3 месяца;
- хроническим — более трёх месяцев.
По наличию осложнений лямблиоз бывает:
Выделяют три степени заболевания:
Осложнения лямблиоза
Возможны специфические и неспецифические осложнения лямблиоза.
К специфическим относятся:
- крапивница — зудящие обширные высыпания на теле;
- отёк Квинке — выраженный отёк подкожной клетчатки, иногда сопровождающийся зудоим и чувством удушья;
- офтальмопатия — нарушения восприятия органом зрения;
- артрит — дискомфорт и боли в суставах;
- гипокалиемическая миопатия — слабость определённых групп мышц.
К неспецифическим осложнениям относятся:
- наслоение интеркуррентных заболеваний (вторичная флора);
- белково энергетическая недостаточность (гипо- и авитаминоз, снижение веса, анемия и другие). [1][2][8][10]
Диагностика лямблиоза
Лабораторная диагностика включает в себя:
- Клинический анализ крови — в остром периоде наблюдается эозинофилия, базофилия и повышение СОЭ; в последующие периоды — умеренная эозинофилия или нормальное значение эозинофилов, иногда незначительная базофилия.
- Биохимический анализ крови — иногда отмечается повышение уровня общего билирубина и амилазы.
- Копроовоскопическое исследование кала — "золотой стандарт" диагностики. Оно позволяет выявить цисты (наиболее часто) и вегетативные формы лямблий (в редких случаях). В виду прерывистого цистообразования показано неоднократное исследование с некоторым интервалом (семь дней). Существует широко распространённое заблуждение о том, что кал нужно сдавать "тёплым" (свежим). На самом деле, в этом нет никакой необходимости. Так как данное исследование предполагает обнаружение цист лямблий, которые очень устойчивы во внешней среде, период от дефекации до исследования никоим образом не влияет на информативность результата анализа.
- Иммунохроматографический метод и ПЦР-диагностика кала (выявление антигенов и нуклеиновых кислот паразита) — имеет хорошую информативность и вполне может применяться в комплексе с другими методами исследований.
- ИФА-диагностика — малоинформативное исследование, так как локализация лямблий в просвете кишечника не создаёт условий для полноценного иммунного ответа, который наблюдается в основном у детей при остром заболевании, что создаёт значительное число ошибочных результатов как гипо-, так и гирпедиагностики.
- Дуоденальное зондирование (выявление вегетативных форм лямблий в двенадцатиперстной кишке) — может применяться в сложных диагностических случаях и при подозрении на коинвазирование (например, описторхами при описторхозе).
- УЗИ органов брюшной полости и ФГДС — позволяют выявить признаки нарушения моторики гепатобилиарной области. [2][3][5][6][9]
Дифференциальная диагностика предполагает исключение следующих заболеваний:
- паразитарные заболевания другой этиологии (как кишечной, так и внекишечной локализации);
- хронический гастродуоденит (симптомосходная симптоматика);
- кишечные инфекции (сальмонеллёз, дизентерия, ротавирус и другие);
- дисбиоз кишечника (сборное понятие, характеризующееся неустойчивостью стула, дискомфортом в животе различного характера, снижением веса и другими симптомами). [1][5][9]
Лечение лямблиоза
Лечение острой формы лямблиоза, которая возникает в основном у детей, должно осуществляться в стационаре и включать в первую очередь дезинтоксикационную и дегидратационную терапию, а также щадящее питание.
При подтверждении диагноза проводится этиотропное лечение одним из противолямблиозных препаратов (нитрогруппа) в сочетании с желчегонными средствами, и лекарствами, улучшающими микрофлору кишечника.
При длительном хроническом течении в виду персистирующей колонизации лямблиями слизистой оболочки тонкого кишечника и местным иммунодефицитом курс лечения должен быть комплексным, включающим:
- диетотерапию (ограничением поступления углеводов);
- средства этиотропного воздействия (химиопрепарат);
- приём желчегонных препаратов;
- иммунотерапию (усиление фагоцитоза и восполнение дефицита IgA);
- устранение дисбиоза кишечника (пробиотики).
К сожалению, в последнее время всё чаще встречаются штаммы лямблий, устойчивых к различным видам противопаразитарной терапии, поэтому средняя вероятность успешной эрадикационного лечения не превышает 85%.
После курса лечения проводиться паразитологический контроль методом копроовоскопии или ПЦР не ранее двух недель после завершения курса лечения длительностью в три месяца со сдачей анализа раз в месяц. [1] [3] [4] [5]
Прогноз. Профилактика
При назначении адекватного лечения прогноз благоприятен, осложнения редки.
Специфической профилактики не разработано. Основной упор следует делать на меры соблюдения санитарных норм:
- выявление людей, зараженных лямблиями (больных и носителей), и проведение их санации;
- обследование людей, контактировавших с больными;
- санитарно-паразитологический контроль в детских образовательных учреждениях;
- соблюдение санитарно-гигиенических норм населением;
- использование для питья только кипяченой воды;
- контроль за соблюдением санитарного законодательства на объектах питания и водоснабжения. [2][4][7][9]
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2017
Общая информация
Лямблиоз – протозооз, протекающий как в виде латентного паразитоносительства, так и в манифестных формах с преимущественным поражением тонкого кишечника.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| A07.1 | Лямблиоз (жиардиаз) |
Дата разработки протокола: 2017 год.
Сокращения, используемые в протоколе:
ЖКТ – желудочно-кишечный тракт
ИФА – иммуноферментный анализ
ОАК – общий анализ крови
ОАМ – общий анализ мочи;
IgА – иммуноглобулины класса А
IgM – иммуноглобулины класса M
IgG – иммуноглобулины класса G
Пользователи протокола: врачи/фельдшеры скорой неотложной помощи, врачи общей практики, терапевты, инфекционисты, гастроэнтерологи, дерматовенерологи, невропатологи, аллергологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |


Классификация
Клиническая классификация лямблиоза
Клинические формы:
· бессимптомная;
· кишечная;
· билиарно-панкреатическая;
· невротическая;
· смешанная.
По тяжести:
· легкая;
· среднетяжелая;
· тяжелая.
По течению:
· острое;
· хроническое.
Примеры формулирования клинического диагноза:
- Лямблиоз, кишечная форма (трофозоиты/цисты лямблий от 5.06.2016), средней степени тяжести, острое течение.
- Лямблиоз, смешанная форма (кишечная с поражением желчевыводящих путей), (трофозоиты/цисты лямблий от 5.06.2016), средней степени тяжести, хроническое течение.
- Лямблиоз, невротическая форма, (трофозоиты/цисты лямблий от 5.06.2016), средней степени тяжести, острое течение.
- Лямблиоз, бессимптомное течение, (трофозоиты/цисты лямблий от 5.06.2016), легкой степени тяжести, острое течение.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ 10
Диагностические критерии 6:
В большинстве случаев лямблиоз протекает бессимптомно [1, 4, 6, 9, 11].
При бессимптомном течении: жалоб нет.
Клинически манифестные формы развиваются не более чем у 10-12% [4, 6, 9, 11].
Жалобы:
· снижение аппетита;
· тошнота;
· рвота (иногда);
· отрыжка при приеме пищи;
· изжога;
· повышенное слюноотделение;
· тяжесть и боли в правом подреберье;
· чувство дискомфорта в животе и урчание кишечника;
· метеоризм;
· диарея (стеаторея) (в редких случаях);
· чередование запоров и диареи;
· недомогание;
· быстрая утомляемость;
· снижение работоспособности;
· раздражительность;
· плохой сон;
· повышение температуры тела;
· головные боли;
· головокружение;
· снижение массы тела;
· сыпь;
· боли в суставах.
Анамнез:
· инвазия протекает бессимптомно (при бессимптомном течении);
· острое начало заболевания (клинически выраженная форма при массивной инвазии).
Осложнения:
Панкреатит (поражение поджелудочной железы):
· монотонные боли в эпигастрии, не связанные с приемом пищи;
· кашицеобразный стул с непереваренными частицами пищи;
· умеренные нарушения внешнесекреторной активности.
Синдром мальабсорбции (синдром нарушенного всасывания, клинический симптомокомплекс, который возникает вследствие нарушения пищеварительно-транспортной функции тонкой кишки, что приводит к метаболическим расстройствам) (чаще возникает при массивном заражении):
· признаки белково-энергетической недостаточности;
· признаки поливитаминной недостаточности и дефицита минералов;
· анемии гипохромного типа;
· снижение массы тела;
· отставание в физическом развитии.
Критерии тяжести лямблиоза:
· выраженность симптомов интоксикации;
· выраженность клинических проявлений;
· наличие или отсутствие осложнений.
Лабораторные исследования [1, 6, 8, 11, 13]:
Клинический анализ:
· ОАК: изменения могут отсутствовать, а также могут наблюдаться моноцитопения, эозинофилия (до 5-8%), анемия (при тяжелом и длительном течении болезни), СОЭ увеличена до 20—25 мм/ч.
· Биохимический анализ крови: повышение содержания гамма-глобулинов, снижение содержания альбуминов, изменение показателей осадочных проб.
· Микроскопическое исследование мазка фекалий: в жидком кале – обнаружение вегетативных форм (трофозоитов) Lamblia intestinalis; в кашицеобразном и оформленном кале – обнаружение цист Lamblia intestinalis.
Диагностика лямблиоза основана на обнаружении цист и (или) вегетативных форм паразита в мазке фекалий. Исследование по возможности жидких фракций
фекалий, собранных из 6–7 мест. Кал исследуется в теплом виде.
Выделение вегетативных форм лямблий и цист носит периодический характер. Отрицательные периоды в выделении лямблий могут колебаться от 2–3 суток до 2–3 недель, поэтому для подтверждения диагноза рекомендуется проводить исследования испражнений 5-6 раз на протяжении 2-4 недель (с интервалом в 2–3 дня).
· Серологический анализ кала: ИФА – выявление поверхностного антигена цист лямблий в кале (на ранних стадиях болезни).
· Серологический анализ крови: ИФА – выявление антител класса IgM к антигенам Lamblia intestinalis;
· ИФА – определение суммарных антител (IgM, IgA, IgG) к антигенам Lamblia intestinalis.
Серологические методы диагностики являются косвенными способами лабораторной диагностики лямблиоза, поэтому могут использоваться как дополнительные диагностические методы.
Специфические IgM и IgG к антигенам лямблий обнаруживают в сыворотке крови с 10–14-го дня заболевания. Выявление IgM свидетельствует об остром заболевании лямблиозом, после санации они быстро исчезают. IgG могут сохраняться в течение 12-15 месяцев после излечения.
Таким образом, диагноз лямблиоза верифицируется на основании данных клинической картины и положительного результата микроскопии кала или серологических реакций (IgM в ИФА).
Инструментальные исследования:
· дуоденальное зондирование – обнаружение большого количества слизи, вегетативных форм (трофозоитов) лямблий в дуоденальном содержимом (наиболее часто в порции А).
Показания для консультации специалистов:
· консультация гастроэнтеролога – при поражении желудочно-кишечного тракта;
· консультация дерматовенеролога – при аллергических дерматитах, крапивницы, экземы, нейродерматитах;
· консультация аллерголога – при развитии тяжелых токсико-аллергических реакций;
· консультация пульмонолога – при развитии бронхолегочного синдрома.
Диагностический алгоритм: (схема) 
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Сальмонеллез | Синдром гастроэнтерита: тошнота, рвота, боль умеренная схваткообразная в эпигастрии или мезогастрии, частый жидкий стул с неприятным запахом. Повышенная температура тела. | Бактериологическое, серологическое | Стул водянистый, обильный, цвета болотной тины. Болезненность живота в правой подвздошной области. Умеренная интоксикация. Выделение копрокультуры сальмонеллы и положительный серологический анализ. |
| Иерсиниоз | Синдром гастроэнтерита: тошнота, рвота, умеренная схваткообразная, Интенсивные боли, вокруг пупка или правой подвздошно й области, частый жидкий зловонный стул. Повышенная температура тела. | Бактериологическое, серологическое | Стул обильный, нередко с примесью слизи, крови. Умеренная интоксикация Объективно: фарингит, лимфаденит, гепатомегалия. В ОАК: гиперлейкоц итоз, нейтрофилез. Выделение копрокультуры Y.enterocolitica и положительный серологический анализ. |
| Ротовирусная инфекция | Невыраженная интоксикация. Синдром гастроэнтерита: рвота, несильные ноющие или схваткообразные боли в эпи- и мезогастрии, громкое урчание в животе, стул жидкий, водянистый, зловонный, пенистый. | ПЦР кала, серологическое исследование крови | Поражение верхних дыхательных путей: ринит, ринофарингит, фарингит. Положительные лабораторные анализы на энтеровирусы. |
| Амебиаз | Интоксикация не выражена, температура тела нормальная или субфебрильная. Схваткообразные боли в животе, метеоризм. Стул обильный, каловый, со слизью | Микроскопическое исследование кала | Живот болезненный по ходу толстой кишки. Стул с примесью крови, в виде малинового желе. Эндоскопически в толстой кишке обнаруживаются язвы. Обнаружение большой вегетативной формы амебы в испражнениях. |
Лечение
| Албендазол (Albendazole) |
| Декстроза (Dextrose) |
| Мебеверин (Mebeverin) |
| Метронидазол (Metronidazole) |
| Натрия хлорид (Sodium chloride) |
| Панкреатин (Pancreatin) |
| Урсодезоксихолевая кислота (Ursodeoxycholic acid) |
| Флуконазол (Fluconazole) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ:
Амбулаторное лечение проводится пациентам с легким, среднетяжелым течением, без осложнений.
Немедикаментозное лечение:
· Диета № 5, направленная на создание условий, ухудшающих размножение лямблий (ограничение углеводов и исключение молочных продуктов); введение продуктов, являющихся нутритивными сорбентами (каши, отруби, печеные яблоки, груши, сухофрукты, растительное масло).
Медикаментозное лечение
Этиотропная терапия (УД-А) [15,16]:
· Метронидазол 750-1500 мг/сут в 3 приема в течение 5-7 дней
· Албендазол 400мг/сут 1 р/день в течение 5 дней
Симптоматическая терапия (УД-В) [17]:
· Мебеверин 200-400 мг/сут перорально
· Урсодезоксихолиевая кислота 10мг/кг/сут (капсулы 250 мг 1-3 раза в день)
· Панкреатин в средней дозе 150 000Ед/сут (1-2 табл 3 р/сут)
· Флуконазол – внутрь в первый день 400 мг, а затем
200-400 мг 1 раз/сут., 6-8 недель. Продолжительность лечения при криптококковых инфекциях зависит от клинической эффективности.
При развитии у пациента поливитаминной недостаточности назначают поливитаминные препараты.
Из-за опасности усиления интоксикации в первые дни лечения применять противолямблиозные препараты короткими курсами нецелесообразно. Препараты короткого курса или однократного применения лучше использовать для повторного курса, проводить который рекомендуется через 7–10 дней после первого.
Эффективность противолямблиозных препаратов:
| Препарат | Эффективность | Особенности |
| Албендазол | 33% - 98% | Обладает широким спектром антигельминтной активности, влияет на все стадии развития гельминтов (яйца, личинки, взрослые особи). |
| Метронидазол | 12,5% - 70% | Препарат хорошо переносится больными. Препарат нельзя назначать беременным женщинам и в период кормления, лицам с повышенной чувствительностью к этому веществу. |
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
· контроль излеченности - 3 отрицательных анализа кала (копроцитограмма), проведенных в непоследовательные дни.
· чтобы объективно судить об эффекте лечения и исключить реинвазию, исследовать материал от больного необходимо не позднее 3 недель после окончания этиотропного лечения, так как выявление возбудителя в срок до 3 недель после химиотерапии считается рецидивом, позднее — реинфекцией.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ 3: на стационарном уровне лечение проводится при наличии выраженных симптомов интоксикации, клинических проявлений, осложнений.
Немедикаментозное лечение:
· Диета № 5, направленная на создание условий, ухудшающих размножение лямблий (ограничение углеводов и исключение молочных продуктов); введение продуктов, являющихся нутритивными сорбентами (каши, отруби, печеные яблоки, груши, сухофрукты, растительное масло).
Медикаментозное лечение (в зависимости от тяжести заболевания):
Дезинтоксикационная терапия
· При средней степени тяжести инфекционного процесса больным - обильное питье из расчета 20-40 мл/кг.
· При тяжелой степени инфекционного процесса - парентеральное введение изотонических растворов (под контролем электролитов крови. Суточная потребность распределяется в минимальном объеме только необходимых препаратов):
· 0,9% раствор хлорида натрия, 400 мл в/в, капельно;
· 0,5% раствора декстрозы, 400,0 мл в/в, капельно
Этиотропная терапия (УД-А) [15,16]:
· Метронидазол 750-1500 мг/сут в 3 приема в течение 5-7 дней
· Албендазол 400мг/сут 1 р/день в течение 5 дней
Симптоматическая терапия (УД-В) [17]:
· Мебеверин 200-400 мг/сут перорально
· Урсодезоксихолиевая кислота 10мг/кг/сут (капсулы 250 мг 1-3 раза в день)
· Панкреатин в средней дозе 150 000Ед/сут (1-2 табл 3 р/сут)
· Флуконазол – внутрь в первый день 400 мг, а затем
200-400 мг 1 раз/сут., 6-8 недель. Продолжительность лечения при криптококковых инфекциях зависит от клинической эффективности.
При развитии у пациента поливитаминной недостаточности назначают поливитаминные препараты.
Из-за опасности усиления интоксикации в первые дни лечения применять противолямблиозные препараты короткими курсами нецелесообразно. Препараты короткого курса или однократного применения лучше использовать для повторного курса, проводить который рекомендуется через 7–10 дней после первого.
Перечень основных лекарственных средств:
· албендазол таблетки 400 мг
· метронидазол, таблетки 250мг
Перечень дополнительных лекарственных средств:
· раствор NaCl 0,9% - 100, 200, 400 мл;
· декстроза - раствор для инфузий 100 мл;
· мебеверин таблетки 100 мг
· урсодезоксихолевая кислота капсулы 250 мг
· панкреатин капсулы 10000ЕД, 25000ЕД, 25мг, 150мг, 300мг
Таблица сравнения препаратов:
| № | Препарат, формы выпуска | Дозирование | Длительность применения | Уровень доказательности |
| Антипаразитарные препараты | ||||
| 1 | Албендазол,таблетки | по 400 мг 1 раза в день | 7 дней | (УД-А) [15,16] |
| 2 | Метронидазол, таблетки | 750-1500 мг/сут | 7- 10 дней | (УД-А) [15,16] |
| Спазмолитические препараты: | ||||
| 3 | Мебеверин таблетки | 200-400 мг/сут | 7–10 дней | (УД-В) [17] |
| Гепатопротекторы: | ||||
| 4 | Урсодезоксихолевая кислота капсулы | 250 мг 1-3 раз в день | 7–10 дней | (УД-В) [17] |
| Ферменты: | ||||
| 5 | Панкреатин, таблетки | по1 г. 4 раза в день | 7–10 дней | (УД-В) [17] |
Хирургическое вмешательство: нет.
Дальнейшее ведение:
· рекомендуется наблюдение за реконвалесцентами в течение не менее 3 месяцев с ежемесячными исследованиями кала.
Индикаторы эффективности лечения:
· контроль излеченности - 3 отрицательных анализа кала (копроцитограмма), проведенных в непоследовательные дни.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [1,6,9,11]
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· больные с осложнениями (гепатохолецистит, панкреатит, тяжелые аллергические реакции);
· наличие сопутствующих заболеваний со стороны ЖКТ и других.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Указания на отсутствие конфликта интересов: нет.
Условия пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Читайте также:


