Амебный абсцесс печени что это такое

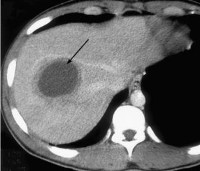
Амебный абсцесс печени – это отграниченное от окружающих тканей скопление гнойного экссудата в печени вследствие патогенного воздействия дизентерийной амебы Патология проявляется болью в правом подреберье различной интенсивности, гепатомегалией, лихорадкой, ознобом, потливостью, желтушностью кожи и склер, тошнотой и рвотой. Диагностика основывается на данных осмотра, УЗИ печени, анализа кала, серологического исследования крови. Консервативно назначают противопротозойные, антибактериальные препараты. По показаниям выполняют чрескожную или открытую аспирацию и санацию полости абсцесса.
МКБ-10
Общие сведения

Причины
Амебный абсцесс печени вызывается одноклеточным паразитом – дизентерийной амебой Entamoeba histolytica. Патогенный микроорганизм попадает в желудочно-кишечный тракт человека энтеральным путем при употреблении инфицированной воды, продуктов растительного происхождения, при контакте с загрязнёнными предметами обихода (тарелки, ложки и др.). Источником инфекции служит больной человек или носитель амебиаза. В кишечнике паразит переходит в активную фазу, размножается и питается биологическим материалом хозяина (бактериями, клетками крови). После достижения своей высшей формы развития (тканевой) амеба через подслизистый слой кишечника по системе воротной вены попадет в печень, где продолжает свой жизненный цикл и размножение.
По наблюдениям специалистов в сфере гепатологии и абдоминальной хирургии, развития патологии возрастает у лиц, злоупотребляющих алкоголем, принимающих глюкокортикоидные препараты, прошедших курс химиотерапии и лучевой терапии и имеющих онкологические заболевания. В большей степени болезни подвержены люди молодого возраста и беременные женщины.
Патогенез
Попав с током крови в печень, паразиты посредством выделения протеолитических ферментов оказывают токсическое действие на гепатоциты, вызывая их распад и разрушение. В результате возникает расплавление и некроз ограниченного участка паренхимы с образованием единичных или множественных обособленных полостей, заполненных некротическими массами и продуктами жизнедеятельности микроорганизма. При дальнейшем течении заболевания содержимое абсцесса может инфицироваться (чаще кишечной палочкой) с развитием гнойно-воспалительного процесса и окрашиванием содержимого в желто-зеленый цвет. В редких случаях происходит самостерилизация амебного абсцесса, при которой экссудат приобретает пастообразную консистенцию и темно-коричневую окраску.
Классификация
Амебные абсцессы печени могут быть одиночными и множественными. Одиночный (солитарный) гнойник, увеличиваясь в размерах, иногда достигает 10-15 см в диаметре. Множественные абсцессы возникают редко и имеют малый диаметр (от 0,5 до 2 см). Выделяют острое и хроническое течение заболевания. Острая форма возникает внезапно и сопровождается лихорадкой гектического типа, выраженными признаками интоксикации. При хроническом течении температура чаще субфебрильная, патология протекает без ярких клинических проявлений с периодами обострения и ремиссии.
Симптомы амебного абсцесса
Клиническая картина абсцесса печени зависит от остроты процесса, расположения абсцесса и выраженности интоксикационного синдрома. В некоторых случаях на первый план выступают симптомы амебного колита, на фоне которого развивается поражение печени. Клинические проявления заболевания могут возникать как через несколько дней, так и месяцев/лет от момента инфицирования. Острое течение болезни характеризуется повышением температуры тела вначале до субфебрильных, а после присоединения вторичной инфекции − до фебрильных значений, выраженной слабостью, обильным потоотделением, тошнотой, рвотой, снижением аппетита, резкой потерей веса, иктеричностью склер и кожных покровов.
В дебюте заболевания возникает тупая, ноющая боль и чувство тяжести в правой половине живота. По мере увеличения размеров печени возрастает интенсивность и частота болевых приступов, которые постепенно переходят в острую боль, стихающую при смене положения тела. При абсцессе правой доли органа боль локализуется в зоне правого подреберья и иррадиирует в правое плечо, лопатку, правую часть спины и шеи. При расположении гнойника в левой доле болевой синдром возникает в зоне эпигастрия и отдает в левую лопатку, околопупочную и левую боковую области живота.
Одним из основных признаков амебного абсцесса является гепатомегалия. Данный синдром наблюдается при больших размерах гнойника. Во время физикального исследования печень пальпируется и выступает из-под края реберной дуги на 3-6 см, а при огромных размерах абсцесса возможно выпячивание органа в области правого подреберья. Гепатомегалия приводит к сдавлению близлежащих органов (кишечника, диафрагмы), что может вызывать запоры, повышенное газообразование, затруднение дыхания, одышку. Хроническая форма амебного абсцесса отличается незначительной гипертермией, которая может сохраняться в течение долгого времени (недели, месяцы), слабостью и недомоганием.
Осложнения
Наиболее опасные осложнения связаны с нарушением целостности оболочки амебного абсцесса. При прорыве гнойника в брюшную полость развивается перитонит, в плевральную полость ‒ амебная эмпиема плевры. Попадание инфекции в кровоток приводит к сепсису, инфекционно-токсическому шоку. При проникновении патогенных микроорганизмов в легочную ткань возникает пневмония, абсцесс легкого, гепатобронхиальный свищ. Попадание паразитов в полость перикарда осложняется развитием сдавливающего перикардита, который может вызывать нарушение сердечного ритма, сердечную недостаточность и тампонаду сердца. В результате гематогенной диссеминации возбудителя возможно формирование абсцессов головного мозга.
Диагностика
В связи с длительным бессимптомным периодом и частым отсутствием специфических проявлений верификация диагноза амебный абсцесс печени может вызывать значительные трудности. Часто заболевание обнаруживается на поздних стадиях при развитии осложнений. При подозрении на патологию назначаются следующие обследования:
- Осмотр врача. При расспросе важную роль играет эпидемиологический анамнез (пребывание в жарких странах, употребление воды из непроверенных источников, немытых фруктов и овощей). Во время пальпации живота специалист (гастроэнтеролог, абдоминальный хирург, инфекционист) обращает внимание на увеличенные границы печени и боль в подреберье справа.
- УЗИ печени. Проведение ультразвукового исследования позволяет определить локализацию, размеры и структуру амебного абсцесса. При исследовании визуализируется округлое гипоэхогенное подкапсульное образование в печёночной паренхиме с неоднородным содержимым.
- Лабораторная диагностика. В общем анализе крови отмечается лейкоцитоз, ускорение СОЭ, в биохимическом анализе - повышение уровня АЛТ, АСТ, щелочной фосфатазы, билирубина, общего белка. Для выявления тканевой формы возбудителя назначают исследование кала. Серологические тесты (РГА, РНИФ, ИЭФ, РСК и др.) проводятся для определения специфических антител в сыворотке крови.
В сложных и спорных ситуациях для более детального изучения структуры органа выполняют МСКТ печени. Дифференциальная диагностика заболевания проводится с абсцессами другой этиологии (бактериальной, туберкулезной, эхинококковой и др.), доброкачественными и злокачественными новообразованиями печени.
Лечение амебного абсцесса печени
Лечение патологии направлено на угнетение тканевых форм паразитов и прекращение гнойного процесса. Все пациенты с подозрением на амебный абсцесс подлежат госпитализации в профильное отделение. Основу консервативной терапии составляет комбинированное назначение противопротозойных, противомикробных, антибактериальных препаратов. Наряду с этиотропным лечением проводят дезинтоксикационную и симптоматическую терапию противовоспалительными, обезболивающими средствами.
Тяжелым коморбидным пациентам, не ответившим на начальный терапевтический курс, под контролем УЗИ осуществляют тонкоигольную аспирацию содержимого абсцесса с целью взятия материала для исследования и санации очага. После удаления содержимого в полость вводят растворы антибиотиков или антисептиков. Открытое хирургическое вмешательство проводится при неэффективности консервативной терапии в течение 2-3 суток, при множественных и огромных гнойниках. В этом случае выполняют вскрытие, дренирование, тщательную обработку полости антисептическим раствором, после чего санируют брюшную полость и ушивают рану.
Прогноз и профилактика
Прогноз заболевания зависит от величины амебного абсцесса и наличия осложнений. При своевременной диагностике и грамотном лечении прогноз благоприятный. Развитие осложнений может привести к тяжелым жизнеугрожающим последствиям вплоть до летального исхода (20% при легочных осложнениях, 40-70% при кардиальных осложнениях). Профилактические мероприятия направлены на обеспечение населения качественной питьевой водой, соблюдение правил личной гигиены (мытье рук, овощей и фруктов). Большое значение имеет раннее выявление больных и носителей инфекции, их лечение и предупреждение заражения здоровых людей. После выздоровления пациенты в течение года подлежат диспансерному наблюдению. Медицинский контроль заключается в ежеквартальном прохождении лабораторных исследований (анализ кала, серологические реакции).
Абсцесс – ограниченный гнойный очаг микробного происхождения, расположенный поверхностно или в глубине тканей, во внутренних органах, и сопровождающийся признаками воспаления и интоксикации. Лечение абсцесса обычно хирургическое.
Что такое абсцесс и причины его возникновения

Абсцесс представляет собой болезненный гнойник, окруженный воспаленной тканью. Нередко его можно легко прощупать. Такое образование может появиться на любом участке тела, но чаще всего поражаются:
- подмышечные впадины;
- зона вокруг ануса и влагалища (абсцесс бартолиновых желез);
- ткани вокруг зуба;
- кожа в паховой области;
- волосяные фолликулы.
В течение своего развития абсцессы наполняются некротическими массами и могут самостоятельно вскрыться. Однако лучше всего при таком заболевании обратиться к врачу, который вскроет гнойный очаг и очистит (дренирует) его.
- как самостоятельное заболевание чаще всего возникают абсцессы кожи и мягких тканей, вызванные закупоркой отверстий сальных и потовых желез, образованием кист и размножением там болезнетворных микроорганизмов;
- гнойный абсцесс мягких тканей может быть осложнением повреждения кожи;
- постинъекционный абсцесс развивается при введении лекарственного препарата нестерильным шприцем, в тяжелых случаях возможно распространение гнойного процесса – флегмона;
- такой процесс нередко осложняет течение любых инфекционных заболеваний бактериальной природы, например, паратонзиллярный абсцесс развивается как осложнение ангины;
- абсцессы брюшной полости могут развиться при переносе микробов по кровеносным сосудам;
- в некоторых случаях причиной заболевания служат не бактерии, а простейшие микроорганизмы, например, амебный абсцесс печени;
- патология может возникнуть первично вследствие попадания в ткани большого количества возбудителей с высокой вирулентностью (повреждающей способностью), так может формироваться абсцесс легких.

Признаки абсцесса чаще возникают у людей с ослабленным иммунитетом. Факторы риска развития патологии:
- длительное лечение глюкокортикоидами и препаратами для химиотерапии;
- сахарный диабет, злокачественные опухоли;
- болезни крови и кроветворения – серповидно-клеточная анемия, лейкоз, ВИЧ-инфекция;
- болезнь Крона, язвенный колит;
- тяжелые травмы или ожоги;
- алкоголизм, наркомания.
Другие факторы риска – пребывание в загрязненной среде, контакт с пылью, углеводородами, недостаточная гигиена кожи, атеросклероз периферических артерий или тяжелая варикозная болезнь.
Симптомы и диагностика абсцесса
Симптомы абсцесса различаются в зависимости от его расположения. При поражении кожи и мягких тканей отмечается:
- покраснение кожи;
- отечность и болезненность;
- прощупывание мягкого объемного образования под кожей.

Абсцессы внутренних органов сопровождаются соответствующей симптоматикой: кашлем, болью в горле, в правом подреберье, в пояснице, спине, головной болью, нарушением функции пораженных органов. Инфекция вызывает признаки интоксикации – высокую температуру, головную боль, слабость, тошноту. Иногда течение абсцессов не сопровождается выраженными симптомами, они приобретают хроническое течение, и в этих случаях диагностика болезни затруднена.
Диагностика абсцесса осуществляется при внешнем осмотре. Для обнаружения гнойников во внутренних органах используются УЗ-исследование, КТ, МРТ, рентгенография. В анализах крови выявляются признаки воспаления, но они не дают информации о локализации патологии.
Лечение абсцесса
При появлении боли, отека кожи, образования на ней бугорка или уплотнения с размягченным центром необходимо обратиться к хирургу.
- Лечение абсцесса проводится под местной анестезией.
- Кожу дезинфицируют, вводят анестетик, гнойник вскрывают.
- После опорожнения полости ее промывают раствором антисептика и осушают.
- В ранку вставляют дренаж на 1 – 2 дня и закрывают ее стерильной повязкой.
Сразу после такой операции самочувствие больного намного улучшается. Дополнительно врач может назначить антибиотики и противовоспалительные средства. Через несколько дней дренаж удаляют.
При абсцессах внутренних органов принцип лечения такой же – вскрытие, очищение, дренирование. Для доступа к нужному органу может потребоваться обширная операция или использование эндоскопической техники.
Хирурги не рекомендуют проводить лечение абсцесса в домашних условиях, ведь это может привести к затягиванию процесса и развитию сепсиса. Однако в народе нередко используют примочки с соком алоэ, луковой кашицей, компрессы с ржаным хлебом. Мы же советуем сразу обратиться в клинику, записавшись на прием по телефону.
Нельзя прокалывать или выдавливать содержимое гнойника. Так можно спровоцировать распространение инфекции по кровеносным сосудам.
Профилактика заболевания
Для предотвращения абсцессов необходимо:
- соблюдать личную гигиену, промывая кожу мылом и водой;
- быть осторожным при бритье волос в любой области;
- немедленно обратиться к врачу при повреждении кожи, если рана загрязнена или у человека есть хотя бы один из факторов риска абсцесса.
- быстрый прием больного без длительного ожидания очереди;
- немедленная хирургическая помощь – вскрытие и дренирование абсцесса в условиях стерильного кабинета;
- исчерпывающие рекомендации по уходу за послеоперационной ранкой для профилактики осложнений;
- при необходимости – консультация других специалистов (гинеколога, ЛОР-врача, невролога и других);
- диагностика внутренних абсцессов с помощью мультиспиральной компьютерной томографии.
Для получения консультации врача, необходимо связаться с нашим менеджером по телефону +7(495)583-82-51, либо через форму обратной связи.

Доктор внимательно осмотрела моего мужа, назначила ЭКГ и поставили предварительный диагноз. Дала рекомендации по нашей ситуации и назначила дополнительное обследование. Пока замечаний нет. Финансовые договоренности соблюдены.

Роах Ефим Борисович
Я просто в восторге от доктора и клиники. Давно не получал удовольствия в клиниках. Всё прошло идеально с точки зрения логистики, строго по времени. Так же получил удовольствие эстетическое и как пациент и как человек. Я мог общаться и это общение доставило мне огромное удовольствие. Нижайший поклон доктору УЗИ.

Лузина Софья Хамитовна
Мне очень понравилась доктор Власова. Приятная и милая женщина, хороший специалист. На все свои вопросы я получила ответ, врач дала мне много хороших советов. Визитом осталась довольна более чем.


Очень понравилась клиника. Обходительный персонал. Была на приеме у гинеколога Михайловой Е.А. осталась довольна, побольше таких врачей. Спасибо.

Удалял жировик у Алины Сергеевны, операцию сделала великолепно! Огромное ей спасибо за чуткое внимание и подход к каждой мелочи.

Сегодня обслуживалась в клинике, осталась довольна персоналом, а также врачом гинекологом. Все относятся к пациентам с уважением и вниманием. Спасибо им большое и дальнейшего процветания.

Клиника "Мама Папа Я" в Люберцах очень хорошая. Коллектив дружелюбный, отзывчивый. Советую данную клинику всем своим знакомым. Спасибо всем врачам и администраторам. Клинике желаю процветания и много адекватных клиентов.

Сегодня удаляла родинку на лице у дерматолога Кодаревой И.А. Доктор очень аккуратная! Корректная! Спасибо большое! Администратор Борщевская Юлия доброжелательна, четко выполняет свои обязанности.

Хочу выразить благодарность работникам клиники Мама, Папа, я. В клинике очень дружелюбная атмосфера, очень приветливый и веселый коллектив и высококвалифицированные специалисты. Спасибо вам большое! Желаю процветания вашей клинике.

Первое посещение понравилось. Меня внимательно осмотрели, назначили дополнительные обследования, дали хорошие рекомендации. Буду продолжать лечение и дальше, условия в клинике мне понравились.

Хорошая клиника, хороший врач! Раиса Васильевна может понятно и доступно объяснить, в чем суть проблемы. Если что-то не так, она обо всем говорить прямо, не завуалированно, как это порой делают другие врачи. Не жалею, что попала именно к ней.
Амебный абсцесс печени - это гнойное воспаление печеночной ткани в результате некротизирующего действия дизентерийной амебы, занесенной портальным кровотоком из толстой кишки.
Амебный абсцесс печени - осложнение острого или рецидивирующего кишечного амебиаза. Амебные абсцессы встречаются преимущественно в среднем возрасте, чаще у мужчин. Амебный абсцесс обычно одиночный, крупный, располагается чаще в правой доле. Содержимое абсцесса жидкое, характерного красно-коричневого цвета (так называемая паста анчоусов).
Возникновение болезни Амебный абсцесс печени
Патогенным агентом является Entamaeba histolytica. Cyшествует три формы поражения печени энтамебами: киста как устойчивая форма, слабопатогенная регрессивная форма и гистолитическая форма, вызывающая как дизентерию, так и абсцесс печени.
Течение болезни Амебный абсцесс печени
Паразитарные (амебные) абсцессы обусловлены проникновением в ткань печени простейших микроорганизмов. Заражение человека происходит энтеральным путем. Амебы внедряются в подслизистый слой тонкой кишки, откуда в дальнейшем мигрируют в венозные сосуды портальной системы. С током крови они достигают печени, где и вызывают некроз ограниченного участка ткани с последующим его расплавлением и формированием солитарного или (реже) множественных абсцессов.
Попавшая в печень амеба вызывает некроз ограниченной зоны печеночной ткани, затем идет распад последней с образованием полости, в которой можно обнаружить наличие паразита. С течением времени абсцесс может самостерилизоваться, тогда содержимое полости имеет консистенцию мастики шоколадного цвета. До 40 % амебных абсцессов инфицируются кишечной палочкой, тогда содержимое становится желто-зеленым и имеет каловый запах.
Необходимо подчеркнуть, что у некоторых больных из содержимого паразитарного абсцесса высевается микробная флора (чаще всего коли-бациллярная), в то время как амебы обнаруживаются в содержимом абсцесса лишь у единичных пациентов. Наиболее часто паразиты выявляются в стенке гнойника.
Частота амебных абсцессов печени при амебиазе кишечника колеблется в широких пределах - от 1 до 25%. Заболевание обычно встречается у лиц в возрасте 20-40 лет, мужчины страдают в 5-7 раз чаще женщин.
Симптомы болезни Амебный абсцесс печени
Клиническая картина амебного абсцесса печени почти аналогична пиогенным абсцессам, однако температура обычно несколько ниже, чем при пиогенных абсцессах, пока не присоединяется вторичная инфекция. В анамнезе обычно имеются данные о перенесенной дизентерии.
Клиника амебного абсцесса печени развивается на фоне дизентерийного поражения кишечника, в ряде случаев им маскируется. Амебный абсцесс может возникнуть не сразу, а через несколько месяцев и даже лет после поражения кишечника.
Амебный абсцесс печени бывает острым и хроническим.
Хотя клиническая картина амебиаза печени отличается полиморфизмом, наиболее распространенными типичными симптомами являются лихорадка, боль в животе и гепатомегалия.
Для острой формы характерна высокая (иногда гектическая) температура, сопровождающаяся ознобом, сильной слабостью и обильным потоотделением.
При хронической форме температура тела субфебрильная, заболевание протекает без озноба и потоотделения.
Боль - наиболее ранний признак. Вначале появляется чувство тяжести в животе, переходящее в острую боль, уменьшающуюся при изменении позы. При поражении правой доли печени боль отмечается в верхних правых отделах живота и иррадиирует в правое плечо, шею и спину. При абсцессе в левой доле боль локализована в эпигастральной области и верхней левой половине живота, с иррадиацией в спину и левую лопатку.
Гепатомегалия при амебиазе печени - наиболее важный диагностический признак. В зависимости от расположения и размера абсцесса характер увеличения печени различен. Возможно увеличение всего органа, увеличение правой или левой доли, увеличение в нижнем и верхнем направлении, что вызывает компрессию диафрагмы. В такой ситуации затрудняется дыхание. При абсцессах большого размера замечается выпячивание в области правого подреберья или в эпигастральной области, абсцесс левой доли обнаруживается пальпаторно.
Кроме этих наиболее распространенных симптомов, отмечаются желтуха (54%), рвота (43%), понос (35%), потеря в массе тела (30%) и др.
Возможные осложнения амебных абсцессов печени.
Осложнения амебных абсцессов печени аналогичны таковым у пиогенных. Прорыв абсцесса в плевральную полость приводит к развитию амебной эмпиемы плевры, в ткань легкого - к формированию абсцесса легкого или бронхоплеврального свища. Поражение перикарда встречается у 1-2 % пациентов и связано с амебными абсцессами, расположенными в левой доле печени. Серозный выпот в полости перикарда может указывать на угрожающий прорыв абсцесса. Следствием гнойного амебного перикардита часто становится сдавливающий перикардит. Имеются также сообщения о развитии у больного с амебными абсцессами печени абсцессов головного мозга в результате гематогенной диссеминации возбудителя.
Диагностика болезни Амебный абсцесс печени
Лучшие методы дифференциальной диагностики амебных и пиогенных абсцессов печени - серологические тесты, а именно:
- реакция гемагглютинации (РГА);
- реакция непрямой иммунофлюоресценции (РНИФ);
- противоточный иммуноэлектрофорез (ПИЭФ);
- реакция преципитации в геле (РПГ);
- реакция связывания комплемента (РСК);
- реакция латексной агглютинации (РЛА);
- твердофазный иммуноферментный анализ (ELISA).
Положительные результаты серологических тестов возможны только у пациентов с инвазивным амебиазом (например с амебными абсцессами печени или амебным колитом). У бессимптомных носителей эти реакции отрицательные. Все тесты, за исключением РСК, обладают высокой чувствительностью (до 95-99 %). Наибольшая чувствительность характерна для РГА; отрицательный результат позволяет исключить диагноз амебного поражения; у больных с инвазивным амебиазом титр практически всегда > 1 : 512. Кроме того, РГА остается положительной на протяжении нескольких лет и может свидетельствовать о ранее перенесенной инфекции. РПГ становится отрицательной через 6 месяцев после перенесенного заболевания; эта серологическая реакция наиболее предпочтительна для обследования пациентов, прибывших из эндемичных регионов и имеющих амебиаз в анамнезе. Если у больного с абсцессом печени выявляются высокие титры при РПГ, это позволяет поставить диагноз амебного абсцесса (даже в том случае, если пациент уже переболел амебиазом в прошлом). Выбор серологических тестов для диагностики амебных абсцессов печени определяется их доступностью и эпидемиологической обстановкой.
Лечение болезни Амебный абсцесс печени
Оперативное лечение амебного абсцесса печени не показано, пока не будет ликвидирована кишечная фаза заболевания.
Метронидазоп по 30 мг/кг 3 раза в день в течение 10 дней, затем 10 дней дают половинную дозу его. Одновременно назначают резохин в течение 2 дней по 2-3 г в день, затем в течение 3 нед 0,5 г 1 раз в день, в последующем проводят лечение тетрациклином.
Однако даже в такой дозе метронидазол может оказаться недостаточно эффективным. В этом случае пациенту назначают аме-боцидный препарат, действующий в просвете кишки, например йодохинол (дийодо-гидроксихин), по 650 мг 3 раза в день в течение 20 дней, что позволит излечить кишечную инфекцию и предотвратить рецидив заболевания.
Если, несмотря на лечение амебицидами, клиническая или рентгенологическая картина асбцесса печени сохраняется, показана его пункция, а при недостаточном дренировании и появлении признаков вторичного инфицирования - наружное дренирование.
Прогноз. Летальность при амебном абсцессе составляет 6-17%; она обусловлена развитием осложнений - прорывом в свободную брюшную или в плевральную полость, перикард и др.
Профилактика болезни Амебный абсцесс печени
Мероприятия по профилактике амебиаза направлены на выявление зараженных гистолитической амебой среди групп риска, их санацию или лечение, а также на разрыв механизма передачи.
Группами риска по заражению амебиазом являются больные с патологией желудочно-кишечного тракта, жители неканализованных населенных пунктов, работники пищевых предприятий и торговли пищевыми продуктами, парников, теплиц, очистных и канализационных сооружений, лица, вернувшиеся из эндемичных по амебиазу стран, гомосексуалисты.
Лица, поступающие на работу на пищевые и приравненные к ним предприятия (детские учреждения, санатории, водопроводные сооружения и др.) подлежат копрологическому (на яйца гельминтов и кишечные простейшие) обследованию. При выявлении дизентерийной амебы их подвергают санации. Среди групп риска проводятся плановые протозоологичекие исследования 1 раз в год паразитологическими лабораториями территориальных санитарно-эпидемиологических станций. Больным с острыми и хроническими заболеваниями кишечника протозоологическое обследование проводят клинико-диагностические лаборатории соответствующего лечебно-профилактического учреждения.
Диспансерное наблюдение за переболевшими проводится в течение 12 мес. Медицинское наблюдение и лабораторное обследование проводят раз в квартал, а также при появлении дисфункций кишечника. Инвазированные дизентерийной амебой работники пищевых и приравненных к ним учреждений находятся на диспансерном учете до полной санации от возбудителя амебиаза.
Мероприятия, направленные на разрыв механизма передачи, включают охрану объектов внешней среды от загрязнения инвазионным материалом путем канализования населенных мест, обеспечения населения доброкачественной питьевой водой и пищевыми продуктами, обеззараживания предметов, подвергшихся загрязнению выделениями больного в условиях лечебно-профилактических и других учреждений, с помощью химических средств и кипячения. Важное место в профилактике амебиаза принадлежит санитарно-просветительной работе.
К каким докторам следует обращаться при болезни Амебный абсцесс печени
Результаты поиска по теме в других рубриках:



Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Абсцесс печени - отграниченное гнойнодеструктивное нагноение ее паренхимы с очагом литического расплавления в центре, возникающее в результате заноса инфекции гематогенным, лимфогенным, холангиогенным или контактным путем, а также инфицирования интрапаренхиматозных и подкапсульных гематом. Впервые абсцесс печени был описан Гиппократом за 400 лет до н.э. Он предположил, что тяжесть течения заболевания может зависеть от характера содержимого абсцесса. В начале ХIХ века R. Bright впервые высказал предположение о возможности формировании абсцессов печени при амебиазе, а в 1890 г. W. Osler первым обнаружил амеб в абсцессе печени и каловых массах одного и того же пациента. P. Dieulafoy и H. Fitz среди различных причин формирования абсцессов печени рассматривали нагноительные болезни органов брюшной полости [1]. В 1926 г. впервые описан пилефлебитический абсцесс печени у больного дивертикулитом. В 1903 г. L. Rogers отметил связь между гнойным холангитом, обструкцией желчных протоков и абсцессами печени. До появления антибактериальных препаратов в 30-х годах прошлого века поздно диагностированный деструктивный аппендицит являлся основной причиной развития пилефлебитических абсцессов печени. В 1938 г. A. Ochsner и M. DeBakey, проанализировав протоколы операций и аутопсийный материал, установили, что в 35% наблюдений причиной формирования абсцессов печени являлся аппендицит [1].
Обычно абсцесс печени - вторичное заболевание, которое развивается на фоне уже имеющихся воспалительных изменений печени. Но встречаются абсцессы, которые являются проявлением первичного заболевания (паразитарной этиологии). Существует несколько классификаций абсцессов печени, единая классификация отсутствует. Наиболее ёмкой, на наш взгляд, является классификация абсцессов печени Б.И. Альперовича [2].
- Первичные абсцессы печени:
- бактериальные (кокковые, бациллярные, смешанные);
- паразитарные (амебные, аскаридные, эхинококковые, описторхозные, лямблиозные и др.).
- Вторичные нагноения печени:
- нагноения патологических новообразований печени (непаразитарной кисты печени, распадающегося рака, сифилитической или туберкулезной гранулемы);
- посттравматические нагноения печени (раны или гематомы, нагноение вокруг инородного тела печени).
- По количеству:
- одиночные;
- множественные.
Эпидемиология абсцессов печени изучена недостаточно. В разных странах показатели заболеваемости могут сильно отличаться, и составляют от 2,3 на 100 тыс. населения в Северной Америке до 275,4 на 100 тыс. на Тайване [3]. До начала эры антибактериальной терапии основной причиной развития абсцессов печени являлся острый аппендицит. Летальность была крайне высокой и составляла около 80%. С внедрением в клиническую практику антибиотиков и хирургических методов лечения этот показатель значительно снизился, оставаясь, однако, на уровне 10-40%. Параллельно изменилась и структура этиологических факторов абсцессов печени. На первый план стали выходить заболевания желчевыводящих путей и печени, злокачественные новообразования и осложнения инвазивных медицинских процедур [4, 5].
Этиология абсцессов печени гетерогенна. В качестве основных причин выделяют инфекционно-воспалительные заболевания, злокачественные новообразования, ятрогенные состояния и тупые травмы печени (см. таблицу). В развитых странах преобладают абсцессы бактериальной этиологии, в то время как в Юго-Восточной Азии и Африке наиболее частой их причиной остается амебиаз [3].
| Гематогенные абсцессы (портальные и артериальные) | Холангиогенные абсцессы | Абсцессы при заболеваниях печени | Ятрогенные причины и травмы |
|---|---|---|---|
| Сепсис | Холангит как следствие холедохолитиаза, стриктур, новообразований желчевыводящих путей, хронического описторхоза | Первичные злокачественные образования печени (аденокарцинома и др.) и метастатическое поражение печени | Чрескожные инъекции этанола Химиоэмболизация печеночной артерии Радиочастотная абляция образований печени |
| Воспалительные заболевания органов брюшной полости, ведущие к пилефлебиту: - аппендицит; - острый холецистит; - панкреатит; - дивертикулит; - болезнь Крона; - язвенный колит; - перитонит | Билиодигестивные анастомозы, свищи | Гранулемы печени | Оперативные вмешательства и эндоскопические процедуры на желчевыводящих путях и печени: - стентирование; - папиллосфинк-теротомия; - холедоходуоденостомия; - резекция печени; - ортотопическая трансплантация печени |
| Нарушение целостности кишечной стенки с последующим развитием бактериемии: - эндоскопическая полипэктомия; - неметастатический рак толстой кишки | Острый холецистит (гематогенный или прямой путь распространения инфекции) | Гематомы печени | Тупые травмы печени |
| Амебиаз |
Основными факторами риска развития печеночных абсцессов служат сахарный диабет, цирроз печени, иммунодефицитные состояния, пожилой возраст, мужской пол [4].
Несмотря на значительный прогресс медицины, критически важной остается ранняя и точная диагностика абсцессов печени. Трудности при трактовке клинической картины, результатов лабораторных и инструментальных методов исследования могут стать причиной поздней диагностики, несвоевременного начала лечения, развития тяжелых осложнений и, как следствие, неблагоприятного исхода заболевания. Так, по данным T. Pang и соавт., диагноз абсцесса печени удавалось установить в среднем через неделю после появления его первых симптомов [6].
Клинические проявления абсцессов печени неспецифичны и могут зависеть от их размера, количества и локализации. Большинство пациентов предъявляют жалобы на боль в правом подреберье, лихорадку и другие симптомы интоксикации (озноб, миалгию, слабость, потливость, тахикардию, тошноту, анорексию). Боль нередко усиливается при глубоком вдохе, перемене положения тела, может иррадиировать в правое плечо, лопатку, надплечье. При объективном обследовании может быть выявлена гепатомегалия. Иногда имеют место желтуха и асцит. На первый план часто выходит клиническая картина заболевания, приведшего к развитию абсцесса [2, 5-8].
Лабораторные показатели мало специфичны и отражают наличие активного воспалительного процесса. В общем анализе крови отмечаются лейкоцитоз, ускорение СОЭ. При биохимическом исследовании повышен уровень С-реактивного белка, билирубина, АЛТ, АСТ [1, 4].
Основными методами диагностики абсцессов печени являются УЗИ и КТ органов брюшной полости. Чувствительность этих методов составляет 96-100%. В то же время, по данным A. Lin и соавт., при обращении у 25% пациентов результаты УЗИ дают неопределенные результаты, а у 14% - ложноотрицательные [9].
Для определения этиологии абсцессов печени большое значение имеет бактериологическое исследование содержимого абсцесса и крови.
В ультразвуковой картине абсцесса печени имеется ряд особенностей, связанных со временем его существования. В фазе формирования при наличии соответствующих клинико-лабораторных данных в паренхиме печени можно выявить зону сниженной эхогенности с неоднородной структурой и нечеткими, переходящими в нормальную ткань контурами. В центральной части этой зоны сниженной эхогенности (зона интенсивного отека паренхимы) обычно выявляется анэхогенный бесструктурный участок, являющийся участком некроза ткани, пока без жидкостного компонента. Такая картина может наблюдаться непродолжительный отрезок времени (несколько часов). Впоследствии при параллельном нарастании клинических проявлений формируется жидкостьсодержащая анэхогенная полость с внутренним эхогенным содержимым, обусловленная наличием гноя и тканевого детрита. Помимо характерных для жидкостной структуры эхографических признаков (эффект усиления задней стенки, эффект боковых теней, эффект дистального псевдоусиления эхосигнала), наблюдаются некоторые особенные признаки: разделение содержимого полости абсцесса с образование границы "жидкость-жидкость" с горизонтальным уровнем, где более густая часть находится внизу; возможное появление в полости пузырьков воздуха (при наличии газпродуцирующей флоры, например род Klebsiella) в виде гиперэхогенных структур у верхней стенки, дающих эффект реверберации "хвост кометы"; перемещение всего внутреннего содержимого при изменении положения тела пациента; формирование четкого отграничения полости абсцесса от окружающей паренхимы печени в виде несколько неоднородного ободка (пиогенной оболочки) повышенной эхогенности толщиной 0,5-1,5 см [10].
В литературе нам встретилось описание ультразвуковой картины абсцесса печени в зависимости от преобладания инфильтративных или деструктивных изменений [11]. Авторы выделили два типа изображений абс цесса. Абсцессы I типа располагаются, как правило, в задних сегментах правой доли (VI, VII) и представляют собой участки паренхимы повышенной эхогенности различных размеров с нечеткими контурами неоднородной структуры с наличием очагов пониженной эхогенности или жидкостных образований неправильной формы, соответствующих участкам некроза. Такие абсцессы являются следствием воспалительной инфильтрации паренхимы при обострениях описторхозного холангита. Как показал опыт, учитывая преимущественно инфильтративный характер поражения, незначительный деструктивный компонент, эти абсцессы при своевременном обнаружении и адекватной антибактериальной терапии (лучше при внутрипортальном введении) могут быть излечены без оперативного вмешательства.
Абсцессы II типа являются следствием гнойного холангита, представляют собой неравномерно расширенные внутрипеченочные желчные протоки с утолщенными и уплотненными стенками, с наличием в просвете неоднородного эхогенного содержимого (гной, детрит). Для этих абсцессов характерны множественная локализация, небольшие размеры, связь с желчными протоками, стенки которых и являются стенками абсцессов. Абсцессы II типа развиваются из холангиоэктазов при длительной желчной гипертензии, обусловленной обструкцией протоков в результате склеротических изменений, стеноза большого дуоденального сосочка, обтурации описторхозным детритом.
Некоторые отличия может иметь эхографическая картина паразитарного абсцесса при амебиазе [10]. При попадании амеб развивается воспалительная инфильтрация с последующим формированием очагов некроза и лизиса печеночной ткани. При УЗИ вначале наблюдается умеренная, а затем и выраженная диффузно-очаговая неоднородность паренхимы печени со смешанной и преимущественно сниженной эхогенностью. Затем на этом фоне формируются гипоэхогенные участки неправильной формы различных размеров с неровными нечеткими контурами. В дальнейшем они образуют одну или несколько полостей, практически аналогичных по ультразвуковым признакам бактериальным абсцессам, но с рядом отличий: контуры обычно неровные с наличием "карманов", эхогенная оболочка вокруг абсцессов выражена нечетко, в полости абсцесса визуализируется неоднородное содержимое вплоть до наличия секвестров печеночной ткани и большого количества газов.
При прорывах абсцессов в брюшную, а иногда и плевральную полость, в забрюшинное пространство внепеченочно определяются скопления жидкости, аналогичной содержимому гнойника, может быть виден дефект капсулы печени.
Основным методом лечения абсцессов печени является их оперативное или чрескожное дренирование в сочетании с парентеральным введением антибиотиков 13. Терапией первой линии обычно является комбинация цефалоспорина III поколения с метронидазолом. При небольших размерах абсцессов (менее 3 см) может применяться только системная антибиотикотерапия. При амебных абсцессах препаратами выбора являются метронидазол и тинидазол [1, 2, 4].
Ключом к успешному ведению пациентов с абсцессами печени часто являются своевременная диагностика и лечение заболеваний, ставших причиной их развития.
Для иллюстрации приведенного выше краткого обзора представляем клиническое наблюдение.
Пациент А., 1971 года рождения, инструктор по лечебной гимнастике. Обратился с жалобами на озноб, жар, слабость, отсутствие аппетита, незначительный неопределенный дискомфорт в правом подреберье.
Заболел за неделю до обращения в поликлинику, когда без видимой причины возникла острая "стреляющая" боль в надплечье и под лопаткой справа, усиливающаяся при дыхании. Пациент расценил боль как "мышечную". Провел сеанс лечебной гимнастики. Боль стихла. На следующий день возникла ноющая и колющая боль в правом подреберье с иррадиацией под правую лопатку, усиливающаяся при дыхании и движении. Температура тела повысилась до 37,8 °C.
На 3-й день после появления первых симптомов пациент обратился в поликлинику по месту жительства. При УЗИ органов брюшной полости выявлены признаки умеренной гепатомегалии, преимущественно правой доли печени, а в общем анализе крови отмечены лейкоцитоз до 14,6 • 109 /л и ускорение СОЭ до 59 мм/ч.
В последующие 4 дня боли в животе не возникали, однако нарастали слабость, анорексия, часто беспокоили жар и озноб. Сохранялась субфебрильная лихорадка. Принимал парацетамол. Обратился в нашу поликлинику.
Из анамнеза жизни известно, что пациент ведет здоровый образ жизни, не имеет вредных привычек. Три месяца назад выезжал в Японию, а около трех лет назад посещал Индию. Во время поездок и после них ничем не болел.
На момент обращения состояние средней тяжести. Температура тела 38,4 °C. Кожные покровы бледно-розового цвета. Подкожножировая клетчатка развита умеренно. Отеков нет. Периферические лимфатические узлы не пальпируются. В легких дыхание везикулярное, ослаблено справа в нижних отделах, хрипов нет. Тоны сердца ритмичные, ясные. АД 120/75 мм рт.ст. Пульс 102 уд/мин.
Живот не увеличен, участвует в акте дыхания, при поверхностной пальпации мягкий, безболезненный. Нижний край печени перкуторно у края реберной дуги. При пальпации печень мягкоэластической консистенции, безболезненная. Симптомы Ортнера и Мерфи отрицательные. Однако при глубокой пальпации в правом подреберье возникала колющая боль в правом надплечье. Френикус-симптом отрицательный с обеих сторон.
Стул один раз в день, оформленный, коричневого цвета, без патологических примесей. Мочеиспускание свободное, безболезненное.
Для уточнения диагноза пациенту было выполнено УЗИ органов гепатобилиарной зоны с ультразвуковой ангиографией:
Печень увеличена в размерах: переднезадний размер правой доли 14,3 см (N до 12,5 см), вертикальный размер правой доли 19,0 см (N до 15,0 см), переднезадний размер левой доли 9,3 см (N до 7,0 см). Диафрагмальный край ровный. Структура паренхимы печени неоднородная с наличием в правой доле в проекции V сегмента образования сниженной эхогенности, с несколько нечеткими контурами, размерами до 6,5 х 4,6 х 4,8 см, выраженно неоднородной структуры с наличием в центральных отделах участка умеренно повышенной эхогенности неоднородной структуры размерами 5,8 х 4,8 х 4,2 см, аваскулярного (рис. 1). По периферии образования - деформация сосудистого рисунка (рис. 2). Эхогенность печени обычная. Внутри- и внепеченочные желчные протоки не расширены, стенки их уплотнены. Диаметр воротной вены 1,2 см.
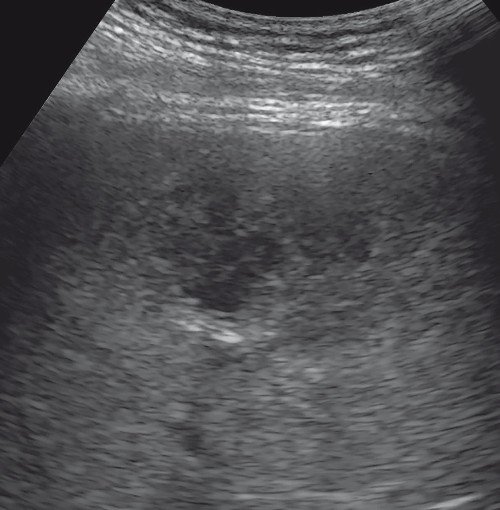
Рис. 1. В-режим. В правой доле печени в проекции V сегмента визуализируется образование сниженной эхогенности с нечеткими контурами выраженно неоднородной структуры с наличием в центральных отделах участка умеренно повышенной эхогенности неоднородной структуры.
Читайте также:


