Аллергия при лямблиозе отзывы
Лямблиоз распространен повсеместно, причем зараженность детей лямблиями, особенно в раннем и школьном возрасте, в несколько раз превышает соответствующие показатели у взрослых. Среди детей, посещающих детские коллективы (ясли, сады, школы), пораженность
Лямблиоз распространен повсеместно, причем зараженность детей лямблиями, особенно в раннем и школьном возрасте, в несколько раз превышает соответствующие показатели у взрослых. Среди детей, посещающих детские коллективы (ясли, сады, школы), пораженность лямблиями составляет, по данным различных авторов, до 33%.
Клиническая симптоматика лямблиоза складывается из нескольких симптомокомплексов: синдрома поражения желудочно-кишечного тракта и нарушений питания, синдрома интоксикации, в том числе поражение центральной нервной и вегетативной нервной системы, аллергического синдрома (поражение кожи и респираторных органов).
Гастроинтестинальный синдром. Основные клинические симптомы лямблиоза диагностируются со стороны желудочно-кишечного тракта, так как лямблии паразитируют в кишечнике человека. В клинической картине заболевания преобладают энтеральные расстройства, проявления которых в значительной степени зависят от возраста ребенка. Так как местом локализации лямблий является тонкая кишка, где происходит всасывание питательных веществ, у некоторых детей развивается синдром мальабсорбции в виде белково-энергетической и полигиповитаминозной недостаточности.
Аллергические проявления на коже, а также со стороны респираторного, желудочно-кишечного тракта и крови могут проявляться при любой форме лямблиоза вне зависимости от тяжести и остроты процесса. Давно известно, что в ответ на внедрение паразита повышается уровень IgE и уровень эозинофилов в периферической крови [3, 4, 7] — гиперпродукция IgE и эозинофилия являются древнейшими филогенетическими способами антипаразитарной защиты. Именно этим можно объяснить хорошо известный клиницистам факт, что паразитозы усиливают аллергические признаки у детей с атопией и другими формами аллергических проявлений.
Следует отметить, что диагностика лямблиоза затруднена в связи с отсутствием патогномоничной симптоматики, а сам лямблиоз либо наслаивается на другие заболевания, либо все клинические проявления этой паразитарной инфекции объясняются прочими разными причинами [4].
Обследование на лямблиоз показано при следующих состояниях (Н. П. Шабалов, Ю. И. Староверов, 1998) [5]: наличие заболеваний пищеварительного тракта, тенденция к их хроническому течению с частыми, но умеренно выраженными обострениями; нейроциркуляторная дисфункция, особенно в сочетании с желудочно-кишечными нарушениями; стойкая эозинофилия крови; аллергические проявления.
По данным литературы, иммунологические методы, например определение антител к лямблиям в сыворотке крови, обладают высокой чувствительностью и специфичностью.
Выявление специфических IgM и IgG к антигенам лямблий методом иммунофлюоресцентного анализа (ИФА) возможно с 12–14-го дня заболевания.
После санации IgM быстро исчезают. Их выявление свидетельствует о заболевании лямблиозом, IgG сохраняются до 2 мес после санации.
Однако пока патогенные свойства паразита недостаточно изучены, в частности не идентифицированы лямблиозные токсины, представляется преждевременным полагаться в диагностике лямблиоза только на результаты иммунологического исследования.
По нашим наблюдениям, у детей с упорным, длительно текущим лямблиозом антитела к лямблиям в сыворотке крови могут не определяться. И. В. Куимова и Т. Н. Ткаченко (2002) также обнаружили антитела менее чем у половины инфицированных лямблиями детей [2], что, по нашему мнению, может свидетельствовать о неэффективности механизмов гуморальной защиты.
Поэтому отсутствие специфических иммуноглобулинов у детей с повторным обнаружением цист лямблий является плохим прогностическим признаком и требует от врача применения индивидуальных схем лечения. Достаточно часто антитела к лямблиям не обнаруживаются у детей с лимфатико-гипопластическим диатезом.
В современных условиях диагностика лямблиоза осуществляется рутинным методом микроскопии фекалий, однако этот метод в значительной степени субъективен, многое зависит от правильности проведения всех этапов исследования.
Также большое значение имеет правильное приготовление препарата для микроскопии. Материал должен наноситься на стекло тонким, прозрачным слоем, иначе цисты лямблий очень трудно рассмотреть в толще детрита. Микроскопию следует осуществлять сразу же после приготовления препарата.
Известно, что создание неблагоприятных условий способствует цистированию и выделению цист. Было отмечено, что при назначении желчегонных и противолямблиозных препаратов цисты обнаруживаются значительно чаще.
Еще большей настойчивости требуется при лечении лямблиоза. При назначении антипротозойных препаратов следует помнить, что терапия этой инфекции преследует цель не столько полной эрадикации лямблий из кишечника, сколько уменьшения клинических проявлений интоксикационного, гастроинтестинального и аллергического синдромов.
Эффективность применения противолямблиозных препаратов для уменьшения клинических проявлений аллергического синдрома достаточно выражена. Используя в качестве стартовой терапии макмирор или метронидазол, мы отмечали клиническое улучшение в течение первых 7–10 дней. У 85% детей с атопическим дерматитом отмечалось ослабление кожных проявлений; явления бронхиальной обструкции исчезли или сократились у 86% детей: исчезли одышка и удлинение выдоха, смягчился кашель; явления аллергического конъюнктивита уменьшились у всех детей.
Положительный эффект наблюдался как при назначении макмирора, так и при назначении метронидазола. В отличие от метронидазола и фуразолидона, в элиминации которых участвует печень, макмирор практически полностью элиминируется почками, и при этом не затрагиваются дезинтоксикационные резервы печени.
Следует помнить, что при назначении медикаментозных препаратов, эффективных в отношении Lamblia intestinalis, таких, как метронидазол и фуразолидон, на второй-третий день лечения может наступить ухудшение самочувствия ребенка в виде тошноты, рвоты, зуда, высыпаний на коже. Под влиянием лечения продукты массивного распада паразита всасываются в кровь и становятся причиной усиления интоксикации и сенсибилизации организма. Накопление продуктов распада паразитов в кишечнике способствует изменению рН внутренней среды и развитию дисбактериоза. Эта реакция носит название реакции Яриш-Гейксгеймера, как правило, она, длится не дольше 5–7 дней. Для уменьшения ее проявлений в течение курса лечения 1-2 раза в неделю рекомендуется проводить тюбажи с осмотическими слабительными — 25–30% раствором сульфата магния, сорбитом, ксилитом у детей старше 5–7 лет. Осмотические слабительные препятствуют всасыванию продуктов распада паразитов и ослабляют реакцию Яриш-Гейксгеймера.
Из-за опасности усиления интоксикации в первые дни лечения нецелесообразно применять противолямблиозные препараты короткими курсами. Длительность приема противолямблиозных препаратов 5–7 дней не приводит к эрадикации паразита, после отмены препарата клинические проявления заболевания возобновляются, и в результате такой курс может не привести к клиническому улучшению.
Уменьшению проявлений реакции Яриш-Гейксгеймера также способствует назначение препаратов системной энзимотерапии, в частности вобэнзима, представляющего собой комплекс высокоактивных ферментов растительного и животного происхождения. Препарат обычно назначается по 3–5 драже 3 раза/сут за 40 мин до еды, начиная со второго 10-дневного курса лечения макмирором или метронидазолом, на весь период проведения основного и противорецидивного курсов.
Следует отметить, что, во-первых, в условиях углубляющегося микробиоценотического дисбаланса кишечника нарастающий эндо- и экзотоксикоз приводит к сенсибилизации организма и создает риск возникновения и развития пищевой аллергии (рис.). Прямое системное и местное участие полиферментных препаратов в метаболизме и всасывании токсинов и сенситинов существенно улучшает эту ситуацию.
Во-вторых, растительные компоненты препарата (папаин и бромелаин) активны в толстой кишке, где рН среды смещен в кислую сторону. Тем самым обеспечивается глубокий протеолиз белков и гликопротеидов, что, по-видимому, лишает условно-патогенные (и патогенные) микробы-ауксотрофы факторов роста и пищевых субстратов, в то время как неприхотливые компоненты нормальной, сбалансированной микробиоценотической системы кишечника (например, микробы-сахаролитики) не нуждаются в белках для своей жизнедеятельности.
В-третьих, иммуномодулирующие свойства полиферментного препарата, прежде всего стимуляция макрофагов, позволяют противостоять антигенной гиперстимуляции с последующим истощением местного иммунитета [8].
Обобщив опыт наблюдения более чем 400 больных с лямблиозом, мы считаем, что для получения максимального эффекта целесообразно назначать противолямблиозный препарат двумя 10-дневными курсами с 5-дневным перерывом между ними.
За это время мы наблюдали уменьшение клинических проявлений со стороны желудочно-кишечного тракта более чем у 95% детей и стойкое уменьшение аллергических проявлений (кожных, респираторных и т. д.) более чем у 80% детей.
При излечении от лямблиоза сохраняется высокий риск повторного заражения, так как, во-первых, распространенность этой инфекции в популяции достаточно велика, во-вторых, все исследователи единодушно признают возможность повторного заражения. У многих пациентов мы наблюдали возврат клинических проявлений в течение ближайших недель и месяцев.
С другой стороны, отсутствие цист ляблий в кале не может служить критерием успешного лечения. Главный показатель выздоровления — исчезновение клинических симптомов: прекращение болей в животе, восстановление массы тела, очищение языка, ликвидация кожных проявлений, нормализация стула и размеров печени.
Увеличение размеров печени является одним из самых динамичных симптомов лямблиозной интоксикации. У подавляющего большинства больных безболезненный и эластичный край печени выступает из-под края реберной дуги на 1 — 4 см. На 5–7-й день от начала лечения размеры печени обычно нормализуются (т. е. край печени пальпируется по краю реберной дуги). Если в процессе лечения не удалось добиться эрадикации паразита, увеличение размеров печени происходит через 9–14 дней после окончания курса лечения. В этом случае показаны повторные противорецидивные курсы: однократный прием метронидазола в возрастной дозировке на ночь, утром тюбаж с осмотическим слабительным. Как правило, проводится не менее 4–6 противорецидивных курсов. За данный период времени удается добиться стойкого уменьшения аллергических проявлений более чем у 90% больных.
Дети, у которых методом копроскопии неоднократно обнаруживаются цисты лямблий, а иммунологическое исследование (ИФА) не выявляет антител к лямблиям (т. е. гуморальная защита против паразита неэффективна), составляют особую группу, нуждающуюся в проведении иммунокоррекции, которую мы осуществляли препаратом вобэнзим. Наш выбор был обусловлен еще и тем, что у многих больных лямблиозом — и детей, и взрослых — отмечались различные проявления синдрома мальдигестии — нарушения пищеварения в тонкой кишке.
Под нашим наблюдением находилось 27 детей в возрасте от 1 года. В клинической картине преобладали: синдром мальдигестии и мальабсорбции с отставанием в физическом развитии у всех детей, выраженный абдоминальный болевой синдром — у 23 детей. Все дети получили традиционные препараты макмирор и метронидазол двумя повторными курсами по 10 дней и противорецидивные курсы тинидазолом. Начиная со второго 10-дневного курса макмирора, 20 детям был назначен вобэнзим в течение 2-3 мес. Дети получали препарат из расчета 1 таблетка на 5 кг массы в сутки. В группе детей, получавших вобэнзим в течение 2-3 мес, восстановление массы тела произошло у 17 детей, абдоминальный болевой синдром уменьшился у 16 из 17. Количество противорецидивных курсов тинидазолом было сокращено до 2. В группе детей, получивших лечение только противолямблиозными препаратами за тот же период, болевой синдром уменьшился у 4 из 6, а полное восстановление массы тела произошло у 3 детей. В этой группе потребовалось провести 4 противорецидивных курса тинидазолом. Применение вобэнзима позволило быстрее достичь восстановления массы тела, уменьшения болевого синдрома и сократить количество противорецидивных курсов тинидазолом [1].
Для закрепления положительного эффекта лечения широко используются лекарственные травы с регенерирующим, эпителизирующим, противовоспалительным, желчегонным и обволакивающим действием. В летний период времени показана курортотерапия: морские купания, солнечные и воздушные ванны. При достижении клинической ремиссии заболевания дети продолжали находиться под наблюдением и при повторном появлении типичных симптомов заболевания получали противорецидивные курсы макмирора. Такой порядок ведения больных лямблиозом позволил удлинить клиническую ремиссию у детей до 6 лет с атопическим дерматитом и респираторными аллергозами.
По вопросам литературы обращайтесь в редакцию.
Т. Ю. Бандурина, кандидат медицинских наук, доцент
Г. Ю. Кнорринг, кандидат медицинских наук
МАПО, Санкт-Петербург
Довольно распространенной паразитарной инвазией является лямблиоз. По данным ВОЗ за 2000 г., ежегодно лямблиями заражаются около 200 млн человек во всем мире.
В России заболеваемость составляет 90 на 100 тыс. (среди всего населения) и 350 — среди детей до 14 лет. Зараженность лямблиозом особенно высока у детей от 1 до 5 лет и составляет около 40%, с возрастом она снижается.
Лямблиоз — кишечная инфекция, вызываемая патогенными простейшими — лямблиями, обитающими в просвете тонкой кишки, и протекающая с признаками функционального расстройства пищеварения. Возбудителя инфекции в 1859 г. впервые описал русский врач Д.Ф. Лямбль, именем которого был назван и сам паразит, и вызываемое им заболевание.
Лямблии представляют собой микроскопические одноклеточные паразиты, относящиеся к типу простейших, классу жгутиковых. В кишечнике лямблии могут паразитировать в вегетативной (подвижной) — в виде трофозоитов – и споровой (неподвижной) — в виде цист–формах. В вегетативной форме лямблии преимущественно находятся в верхних отделах тонкой кишки. При попадании в толстую кишку вегетативные формы превращаются в цисты, которые выделяются с испражнениями во внешнюю среду.
Заражение происходит посредством цист, т.к. вегетативные формы быстро погибают во внешней среде. В зависимости от температуры цисты лямблий сохраняются жизнеспособными во влажном кале от суток до трех недель, а в чистой воде — до 5 недель. Длительно они выживают на различных пищевых продуктах, особенно на влажных. При высыхании цисты незамедлительно гибнут. Во влажной среде наблюдается выраженная устойчивость их к действию ультрафиолетовых лучей.
Источниками инвазии являются человек или животное, однако ведущая роль все же принадлежит человеку — больному или лямблионосителю. Заражение лямблиозом происходит водным, пищевым и контактно–бытовым путем. Преобладающим считается водный путь заражения: заразиться можно при употреблении недостаточно очищенной воды из-под крана или воды из открытых водоемов. Контактно–бытовой путь подразумевает накопление возбудителей на поверхности предметов обихода: посуде, белье, одежде, игрушках. При пищевом пути проникновения лямблий в организм источниками заражения служат самые разные продукты питания, немытые овощи, фрукты и ягоды, часто — пища, не прошедшая термическую обработку.
Вопрос о патогенезе лямблиоза крайне сложен и до сих пор окончательно не разрешен. Патогенность лямблий в течение многих лет ставилась под сомнение. Это связано с отсутствием четких клинических симптомов заболевания, а также с широким распространением случаев носительства лямблий. В настоящее время доказано, что лямблии не являются безвредными, и нередко заражение ими приводит к развитию болезни, которую необходимо диагностировать и лечить. Такого мнения придерживается, к примеру, и заведующая кафедрой педиатрии Российской медицинской академии последипломного образования, главный педиатр ЦФО России, проф. Ирина Захарова, которая выступила по данному вопросу в рамках 2–й научно–практической конференции "Современные вопросы педиатрии".
Лямблиоз может протекать в виде бессимптомного лямблионосительства (примерно 25%), субклинической (около 50%) и манифестной (примерно 25%) формах. В зависимости от ведущих клинических проявлений манифестного лямблиоза различают:
– кишечную форму, включающую функциональное расстройство кишечника, дуоденит, дуодено-гастральный рефлюкс, гастроэнтерит, энтерит;
– билиарно-панкреатическую форму, протекающую с явлениями дискинезии желчевыводящих путей, холангита, холецистита, реактивного панкреатита;
– внекишечную форму, сопровождающуюся астено-невротическим синдромом, нейроциркуляторной дистонией, токсико-аллергическими проявлениями;
Клинически выраженный лямблиоз может иметь острое и хроническое течение.
Острая стадия лямблиоза продолжается 5–7 дней и чаще встречается у детей. У большей части больных проявления болезни исчезают самопроизвольно в течение 1–4 недель.
Клинические симптомы лямблиоза разнообразны. Больные жалуются на общую утомляемость, раздражительность, неприятные ощущения в эпигастрии, метеоризм, ощущение дискомфорта в верхних отделах живота. Лямблиоз может проявляться ноющими, реже приступообразными болями в животе, тошнотой, пониженным аппетитом, неустойчивым стулом (могут быть и запоры, и поносы).
Так как эти симптомы характерны и для других заболеваний, то в основном диагноз острой стадии лямблиоза не ставится, и врачи имеют дело с хронической стадией лямблиоза.
При хроническом лямблиозе отмечаются похудение, астенизация, кратковременные обострения кишечных проявлений в виде гастродуоденита, еюнита, дискинезии 12-перстной кишки. Хронические формы лямблиоза наблюдаются преимущественно у детей дошкольного возраста и у взрослых людей.
Для хронического лямблиоза характерны следующие симптомы:
– нарушения общего состояния – отставание в физическом развитии у детей, головные боли, недомогание, снижение массы тела, гипотрофия;
– нарушения функций желудочно-кишечного тракта – неустойчивый стул, стеаторея, чередование запоров и поносов, мальабсорбция, умеренные боли в животе, вздутие живота, тошнота, снижение аппетита;
– стойкая обложенность языка;
– неравномерная окраска кожи (при стойких запорах);
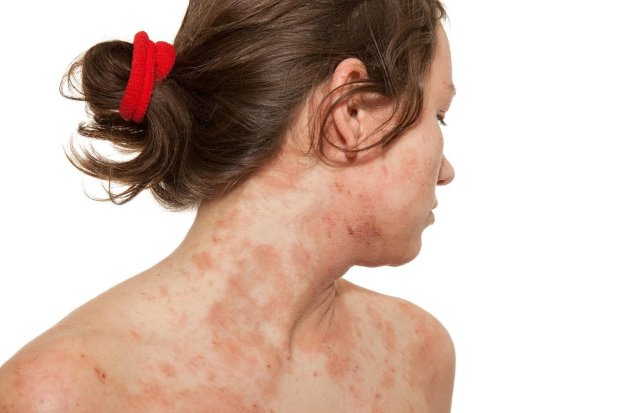
– аллергические проявления: кожный зуд крапивницы, эритема кожных покровов, бронхиальная астма и др.;
– бледность кожных покровов, особенно кожи лица и носа, при нормальном уровне гемоглобина;
– поражение красной каймы губ;
– невротические симптомы: слабость, быстрая утомляемость, раздражительность, плаксивость, головные боли, головокружения, боли в области сердца, особенно у детей.
Дети раннего возраста болеют преимущественно кишечной формой лямблиоза. У детей старшего возраста и подростков наряду с кишечником поражаются гепатобилиарная система и поджелудочная железа.
Наиболее частыми осложнениями при лямблиозе становятся дисбактериоз и вторичная ферментопатия кишечника. При лямблиозе резко изменяется микробиоценоз кишечника. В двенадцатиперстной и тонкой кишках появляются микробы, которых в норме в кишечнике быть не должно. Эти микроорганизмы стимулируют процесс размножения лямблий.
Клиническое распознавание лямблиоза – задача не простая ввиду большого разнообразия и неспецифичности симптоматики. Клинические проявления лямблиоза часто объясняются другими причинами, а больные лечатся у гастроэнтеролога, невролога, аллерголога, пульмонолога, дерматолога по поводу отдельных синдромов.
Диагноз лямблиоза обязательно должен быть подтвержден данными паразитологического обследования: обнаружением цист лямблий в кале или вегетативных форм в дуоденальном содержимом. Для этого проводится микроскопическое исследование свежевыделенных фекалий и нативных и окрашенных мазков, дуоденальное зондирование с последующим исследованием полученного секрета. Учитывая циклический характер выделения трофозоитов и цист с испражнениями, целесообразно проведение повторных исследований кала (3–5 раз в течение месяца). Для подтверждения диагноза лямблиоза также используется определение антигенов лямблий в фекалиях (ПЦР) или специфических антител в сыворотке крови (ИФА), исследование биопсийного материала, полученного при эндоскопии.
Терапия лямблиоза проводится поэтапно и состоит из подготовительного периода (устранение холестаза, эндотоксикоза, механическое удаление лямблий), собственно антипаразитарного лечения (ликвидация трофозоитов и цист лямблий) и восстановительного периода (восстановление микрофлоры кишечника, укрепление иммунитета и др.). Начинать лечение сразу антипротозойным препаратом нецелесообразно, поскольку это может привести к токсико-аллергическим реакциям и обострениям клинических проявлений лямблиоза.
До применения противопротозойного лечения необходима подготовка организма. Первый этап лечения предполагает ликвидацию эндотоксикоза, улучшение ферментативной активности кишечника, повышение защитных сил организма. Длительность данного этапа составляет от двух до четырех недель.
Подготовительный этап включает в себя рациональную диетотерапию, направленную на создание неблагоприятных условий для размножения лямблий в организме. Нельзя употреблять продукты питания, богатые простыми углеводами, поскольку они создают благоприятные условия для размножения паразитов, – крупы, молоко, колбасы, макаронные изделия, сладости, хлеб и прочие мучные продукты. Рекомендуются рисовые и гречневые каши на воде, простокваше и кефире.
Очень полезны различные морсы, печеные яблоки, груши, брусника, клюква, сухофрукты, овощи, растительное масло.
Также полезно проведение разгрузочных дней; тюбажей с минеральной водой, ксилитом, сорбитом; прием желчегонных и антигистаминных препаратов.
Второй – медикаментозный этап лечения лямблиоза проводится специальными антипротозойными препаратами и обычно состоит из двух курсов. Из них наиболее эффективны Метронидазол (Трихопол, Флагил), Тинидазол, Орнидазол (Тиберал), Ниморазол, Албендазол, Фуразолидон, Хлорохин (Делагил), Паромомицин, Макмирор (Нифурател) и др.
По мнению профессора И. Захаровой, при лечении лямблиоза у детей предпочтительнее сделать выбор в пользу Макмирора (Нифуратела). Его эффективность достигает 99% (при разовой дозе 20 мг/кг/с и курсе – 10 дней), частота побочных явлений минимальна – 2%. Проведенные в нашей стране исследования показали, что Макмирор – наиболее эффективный и безопасный препарат для лечения пациентов с лямблиозом.
Через 7–10 дней следует повторить второй курс противопаразитарного лечения. При запущенных случаях возможен и третий курс лечения, тоже после 7–10-дневного перерыва. Для достижения наибольшего эффекта каждый из курсов можно проводить различными препаратами.
И, наконец, заключительный, восстановительный этап лечения предполагает повышение защитных сил организма и создание условий, препятствующих размножению лямблий в кишечнике и желчном пузыре. На этом этапе большое значение придается режиму и характеру питания, а также применению поливитаминных ЛП, энтеросорбентов, бактерийных и ферментативных ЛП, растительных адаптогенов, иммуностимуляторов, средств фитотерапии.
Для улучшения перистальтики кишечника назначают свекольное, тыквенное, кабачковое или морковное пюре, пюре из вареных сухофруктов (чернослив, курага), яблоки из компота, печеные яблоки, биокефир, простоквашу, ряженку, спелые помидоры, ягоды и фрукты. Для создания среды, способствующей разрушению цист лямблий, рекомендуют прием отвара березовых почек и отвара семян толокнянки. А ликвидации дисбактериоза и вторичной ферментопатии кишечника помогают бактерийные препараты (Бифидумбактерин, Бификол, Лактобактерин, Ацидофилус) и ферментативные препараты (Хилак форте, Фестал, Мезим форте, Энзистал).
Эффективность терапии лямблиоза составляет 92–95%, однако в дальнейшем могут возникать рецидивы или реинфицирование. Поэтому необходимо длительное наблюдение за результатами терапии, прогноз благоприятный.
Для предупреждения лямблиоза следует осуществлять охрану водоемов и почвы от загрязнения паразитами, контроль за качеством питьевой воды, санитарно-гигиеническое просвещение населения. Также профилактика заключается в своевременном выявлении бессимптомных носителей и больных лямблиозом и их лечении.
Но это еще не все. За последние года симптомы стали хуже. Именно они заставили меня задуматься, что со мной что-то не так. В свои 25 лет мое лицо, спина живот и область шеи стали похожими на период подросткового созревания, которое сопровождается акне с аллергическими высыпаниями. Картина для девушки просто ужасная. Вы только представьте, мое чистое тело покрыло что-то непонятное. Тянуть дальше было уже невозможно.
Отправилась в клинику и сдала все возможные анализы. Вердикт был достаточно интересный — у меня лямблиоз. Процентный показатель аллергии — нулевой. Поэтому я не аллергик, а наоборот носитель лямблиоза. Именно он является причиной всех симптомов, о которых хочется мне рассказать.
Что такое лямблиоз
Лямблиоз — это инфекция системы пищеварения, вызванное микроскопическими паразитами — лямблиями. Лямблиоз — болезнь, заразиться которой достаточно легко, однако не все люди, в организм которых попали лямблии, заболевают. При нормальной кислотности желудочного сока паразиты погибают в желудке, а вот у людей с пониженной кислотностью желудка или с ослабленным иммунитетом вероятность заболеть гораздо выше.
Благодаря применению современных лекарственных препаратов лямблиоз обычно успешно излечивается в короткие сроки. Однако, кроме медикаментозного лечения, пациентам рекомендуется соблюдение диеты, которая значительно повышает эффективность противопаразитарной терапии.
Пути заражения лямблиозом
В соответствии с особенностями проникновения в организм паразитов, выделяют такие пути заражения:
• водный — заражение происходит при использовании недостаточно очищенной воды, взятой из-под крана, а также при попадании в организм воды из открытого водоема;
• контактно-бытовой — накопление возбудителей происходит непосредственно на предметах быта в виде одежды, посуды, игрушек и других;
• пищевой — в качестве источников заражения выступают самые разнообразные продукты питания, особенно часто лямблиоз возникает после принятия в пищу продуктов, не прошедших соответствующей термической обработки (фрукты, овощи, ягоды).
Первые симптомы лямблиоза
— жидкий понос, часто с необычно сильным неприятным запахом;
— спазмы в животе;
— повышение температуры тела — не более 38 градусов;
— потеря веса, которая может составить до 4,5 кг.

Хронический лямблиоз: симптомы
Данная форма заболевания сопровождается комплексом синдромов в виде хронической интоксикации, диспепсии, гиповитаминоза и дисбактериоза. Характерными проявлениями выступают симптомы со стороны кишечника: диарея, поносы, чередующиеся с запорами, синдром нарушения всасывания, что возникает в прямой кишке. Кроме этого, отмечаются боль в области живота. Аппетит у больных снижается, часто появляется тошнота, а также симптомы, указывающие на нарушение общего состояния в виде головной боли, недомогания, раздражительности, эмоциональной нестабильности и другие.
Статистика доказывает
В Украине количество инвазированных лямблиями среди взрослых достигает примерно 10%, среди детей, особенно младшего возраста, — 30-40%, а в некоторых закрытых детских коллективах — 70%. Больше всего носителей данной протозойной инфекции проживают в странах Латинской Америки, в Африке и в Средней Азии. Впервые возбудитель болезни был обнаружен в испражнениях человека в 1684 году Антони ван Левенгуком, а подробно описал паразита ученый Д. Ф. Лямбль в 1859 году. Именно его именем был назван этот микроорганизм.
Доктор Комаровский о лямблиозе
Поэтому мои уважаемые граждане, перед тем как бежать в аптеку за лекарствами, как делала в прошлом я. Внимательно проанализируйте, что именно вы собрались лечить. Для диагностирования лямблиоза в случае проявления перечисленной симптоматики следует, прежде всего, обратиться к инфекционисту. В моем случае, мне назначили курс лечения и специальную правильную диету. Исключительный перечень продуктов питания и индивидуальная терапия помогут избавиться от болезни. Желаю Вам только здоровья, хорошего самочувствия и отличного настроения!
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
НИИ пульмонологии Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова (директор - проф. М.М. Илькович)
Медицинская академия последипломного образования, кафедра педиатрии 2 с курсом гастроэнтерологии (Зав. кафедрой - профессор Александрова В.А.)
Районный аллергоцентр "Радуга" (зав. - Н.А. Безушкина), Санкт-Петербург
В мире зарегистрировано около 250 видов гельминтов, паразитирующих у человека, причем распространенность гельминтно–протозойных инфекций достаточно высока [10]. На территории России широко распространены около 30 видов, остальные обнаруживаются в единичных случаях. Наибольшее значение имеют такие гельминтозы, как энтеробиоз, аскаридоз, трематодозы, трихоцефалез и гименолепидоз, при этом 89% приходится на долю энтеробиоза, 6,8% – аскаридоза [3]. По данным паразитологического мониторинга, в течение жизни практически каждый россиянин переносит паразитарное заболевание, причем чаще всего страдают дети [3]. На долю школьников и детей младшего возраста приходится 90–95% всех больных энтеробиозом, 65,1% — больных аскаридозом [9].
Результаты эпидемиологических исследований по распространенности лямблиоза очень вариабельны и зависят от возраста, территории и экономических условий проживания обследуемого населения, сезона года, качества воды, а также от применяемых диагностических методов. В отчете по контролю распространенности Жиардиаза в США (1992–1997 г) приводятся цифры от 0,9 до 42,3 случаев на 105 человек [17]. При оценке территориального распределения лямблиоза по России установлено, что самый высокий уровень среднемноголетних показателей заболеваемости отмечен в Санкт–Петербурге, причем пораженность детей, посещающих детские учреждения, доходит до 35% [2].
Согласно многочисленным исследованиям, паразитозы способствуют более частому возникновению соматических и обострению хронических заболеваний, оказывая многоплановое воздействие на организм хозяина, в том числе на его иммунную систему [4,8]. В зарубежных публикациях встречаются работы, изучающие взаимосвязи между астмой и паразитозами [24] и анализирующие риск развития аллергических заболеваний (АЗ), астмы и атопии у инвазированных [14,19]. Авторы указывают на взаимозависимость риска развития АЗ и заболеваемости гельминтно–протозойными инфекциями, но подчеркивают, что полной ясности в этом вопросе нет. В отечественных публикациях также отсутствует единое мнение о роли паразитов в развитии и течении АЗ.
В последние десятилетия во всем мире наблюдается значительный рост распространенности аллергических заболеваний среди всех возрастных групп. Особенно высокие темпы этого процесса отмечаются в детском возрасте. По данным эпидемиологических исследований, проводимых в Европейских странах среди детского населения, распространённость бронхиальной астмы (БА) достигает 24% (в Великобритании и в Новой Зеландии до 32%), атопического дерматита (АД) – 15–20% (в Норвегии до 26%), аллергического ринита (РА) – 25–30% (до 39% в отдельных регионах) [23]. В России, как и в большинстве стран Европы, среди детей отмечается значительный рост распространенности всех АЗ [12].
Особый интерес представляет влияние лямблиоза (Л) на течение различных аллергических заболеваний, так как Л имеет крайне высокую распространенность в детском возрасте. Например, среди детей с атопическим дерматитом паразитозы выявляются у 69,1%, при этом лямблиоз из числа всех инвазий составляет 78,5% [4]. Целью данной работы явилось изучение распространенности аллергических заболеваний и паразитозов среди детского населения, а также изучение распространенности лямблиоза среди детей, страдающих бронхиальной астмой, аллергическим ринитом и атопическим дерматитом.
Материалы и методы
В группу АЗ вошли:
1) БА – дети, страдающие бронхиальной астмой различной степени тяжести;
2) АД – дети, страдающие атопическим дерматитом, рецидивируюшей крапивницей, рецидивирующим отеком Квинке различной локализации;
3) РА – дети, страдающие круглогодичным (КАР) и сезонным (САР) аллергическим ринитом, а также другими аллергическими заболеваниями верхних дыхательных путей.
На рисунке 1 представлены данные о распространенности всех АЗ (в том числе БА, РА, АД) и паразитозов (П) среди детского населения на изучаемой территории в динамике за 1997–2001 гг.
Рис. 1. Распространенность АЗ (в том числе БА, РА и АД) и паразитозов среди населения на изучаемой территории за 5 лет
Распространенность всех групп АЗ за 5 лет значительно возросла: БА – в 2,08 раз, РА – в 2,7 раз, АД – в 4,18 раз. Эти достоверные изменения (для всех АЗ p Рис. 2. Изменения распространенности Л среди больных АЗ (в том числе БА, РА и АД) и среди прочего населения (Н-АЗ) за 5 лет
Распространенность Л в группе БА уменьшилась в 2,2 раза (9,2% в 1997г, далее по годам: 8,9 – 6,9 – 5,0 – 4,2), в группе РА – в 3,1 раза (7,4% в 1997 г, далее по годам: 6,6 – 4,9 – 3,3 – 2,4), в группе АД в 2,7 раз (7,3% в 1997 г, далее по годам: 6,0 – 6,4 – 4,1 – 2,7). В целом в группе АЗ распространенность Л за рассматриваемый период уменьшилась в 2,6 раз, а среди прочего населения в 1,8 раз. Для всех перечисленных показателей p Рис. 3. Соотношение распространенности лямблиоза среди детей с аллергическими заболеваниями и среди прочего населения
Несмотря на выраженную тенденцию к снижению распространенности Л как среди всего детского населения, так и среди больных АЗ, у последних этот показатель выше. Так, относительный риск Л среди детей с АЗ по сравнению с прочим населением составлял соответственно по годам 3,38 – 3,31 – 3,23 – 2,89 – 2,46 (для всех лет p Рис. 4. Доля детей с АЗ среди всех детей с лямблиозом
Полученные данные по распространенности аллергических заболеваний и паразитозов среди детского населения заставляют задуматься о существовании причинно–следственной связи выявленных изменений. Высокий риск инвазий среди больных БА, АД и РА и увеличение доли детей с АЗ среди всех инвазированных не имеют сегодня простого объяснения. Влияют ли паразитозы, в частности, лямблиоз, на распространенность, а также на течение различных аллергических заболеваний в детском возрасте?
Полученные данные по распространенности аллергических заболеваний и паразитозов среди детского населения заставляют задуматься о существовании причинно–следственной связи выявленных изменений. Высокий риск инвазий среди больных БА, АД и РА и увеличение доли детей с АЗ среди всех инвазированных не имеют сегодня простого объяснения. Влияют ли паразитозы, в частности, лямблиоз, на распространенность, а также на течение различных аллергических заболеваний в детском возрасте?
Косвенно наличие такого влияния подтверждается исследованиями, в которых показано, что проведение дегельминтизации приводит к снижению бронхиальной гиперреактивности, уменьшению аллергического воспаления и проявлений аллергии [13,16,20]. Рядом исследователей высказывается предположение о том, что в основе аллергических реакций лежит механизм, филогенетически сформировавшийся, как защитная реакция организма хозяина, направленная на борьбу с паразитом [15,22].
Несмотря на то, что значение гиперпродукции специфических и неспецифических IgE и гиперэозинофилии в протективном антипаразитарном ответе исследовано широко [11,18], многие аспекты взаимодействия организмов хозяина и паразита остаются неясными. Считается, что практически каждый житель планеты в возрасте до 3 лет сталкивается с тем или иным видом паразита. Что происходит при этой встрече? Что более значимо – генетически детерминированный дефект в иммунной системе человека или же постоянно меняющаяся тактика и стратегия выживания паразитов, которая приводит к иммунопатологическим сдвигам? Однозначных ответов на эти вопросы сегодня нет, и для уточнения роли гельминтно–протозойной инфекции в иммунной дерегуляции потребуются направленные совместные усилия педиатров, аллергологов, гастроэнтерологов и иммунологов.
2. Бандурина Т.Ю., Самарина В.Н Лямблиоз у детей: Учебное пособие. // СПб.: СПбМАПО, 2000. – 37с.
3. Беэр С.А. Паразитологический мониторинг в России (основы концепции) // Мед. Паразитол. и паразитарные болезни. – 1997. – № 1. – С. 3–8.
4. Денисов М.Ю. Лечение атопического дерматита // Современные технологии реабилитации детей с аллергодерматозами: (Практич. рук–во для врачей) / Под ред. проф. Л.Ф. Казначеевой. – Новосибирск. – 1999. – 112с.
8. Озерецковская Н.Н. Органная патология в хронической стадии тканевых гельминтозов: роль эозинофилии крови и тканей, иммуноглобулинемии Е, G4 и факторов, индуцирующих иммунный ответ // Мед. Паразитол. и паразитарные болезни. – 2000. – №4. – С.9–14.
9. Сергиев В.П., Лебедева М.П., Фролова А. А. Паразитарные болезни человека, их профилактика и лечение // Эпидемиол. и инф. болезни. – 1997. – № 2. – С. 8–12.
10. Токмалаев А.К. Гельминтозы человека // Рус. Мед. журнал. – 2001. – Том 9, №16–17. – С.690–693.
11. Тотолян А.А. Иммуноглобулин Е: структура, продукция, биологические эффекты и диагностическое использование – Аллергология, 1998, №2, с.4–7.
12. Хаитов Р.М., Лусс Л.В., Арипова Т.У. и соавт. Распространенность симптомов бронхиальной астмы, аллергического ринита и аллергодерматозов у детей по критериям ISAAC // Аллергия, астма и клин. Иммунол. – 1998. — №9. – С. 58–69.
13. Щенников Э.Л., Отцова А.Г. Паразитарные инвазии и бронхообструктивный синдром // Клин. Мед. – 1996. – №7. – С.48–50.
14. de Almeida MM. Arede C. Marta CS. Pinto PL. Daniel I. Peres I. Nogueira JA. Pinto JR. Atopy and enteroparasites // Allergie et Immunologie. – 1998. – Vol.30, №9. – Р.291–294.
15. Bell RG. – IgE, allergies and helminth parasites: a new perspective on an old conundrum // Immunol. Cell. Biol. – 1996. – Vol.74. – Р.337–345.
16. Di Prisco M.C., Hagel I., Lynch N.R. et al. Association between giardiasis and allergy // Ann. of Allergy, Asthma, Immunol. – 1998. – Vol.81, №3. – Р.261–265.
17. Furness B.W., Beach M.J., Roberts J.M. Giardiasis surveillance – United States, 1992–1997 // Morbidity & Mortality Weekly Report. CDC Surveillance Summaries. – 2000. – Vol.49, №7. – P.1–13.
18. Granel B., Disdier P., Schleinitz N., Chevillard C., Harle J–R, Dessein A., Weiller P.J. Le controle genetique des hypereosinophilies // Med. trop. – 1998. – Vol.4. –P.508–511.
19. Lynch N.R. Parasite infections & the risk of asthma & atopy // Thorax.–1999.–Vol. 54.–P.659–660.
20. Lynch N.R., Palenque M., Hagel I., Di Prisco M.C. Clinical improvement of asthma after antihelminthic treatment in a tropical situation // Am. J. Respir. Crit. Care Med. – 1997. – Vol.156, №1. – Р.50–54.
21. Mao XQ, Sun DJ, Miyoshi A, Feng Z, Handzel ZT, Hopkin JM, Shirakawa T. The link between helminthic infection and atopy // Parasitol. Today. – 2000. – Vol.16, №5. – Р.186–188.
22. Riffkin M., Seow H.–F., Jackson D., Brown L., Wood P. Defence against the immune barrage: Helminth survival strategies // Immunol. and Cell Biol. – 1996. – Vol.6. –P.564–574.
23. The international Study of Asthma & Allergens in Childhood (ISAAC) steering committee. Worldwide variation in prevalence of symptoms of asthma, allergic rhinoconjunctivitis & atopic exema. // ISAAC, Lancet/ — 1998. – Vol. 351. – P.1225–1232.
Читайте также:


