Лечение хламидийного цистита у женщин

-
Содержимое:
- Могут ли хламидии вызвать цистит
- Последствия цистита с хламидиями
- Чем лечить хламидийную форму цистита
Chlamydia trachomatis — классифицируется как что-то среднее между вирусом и бактерией. Хламидиоз одно из самых распространенных заболеваний мочеполовой системы, передающихся половым путем. Согласно урологической статистике на Земле приблизительно 1 млрд (каждый восьмой) является инфицированным хламидиями.
Проблема терапии заключается в том, что воспаление, вызванное хламидиями, часто развивается бессимптомно. Зато последствия инфекционного процесса для мочеполовой системы можно сравнить с мощным ураганом, разрушающим клетки слизистой и негативно влияющим на работу внутренних органов.
Цистит на фоне хламидиоза не единственное последствие заражения. Не вылеченный воспалительный процесс переходит на уретру, шейку матки, провоцирует тяжелые осложнения во время беременности. Патоген способен проникать через плацентарную защиту и влиять на развитии плода.
Могут ли хламидии вызвать цистит
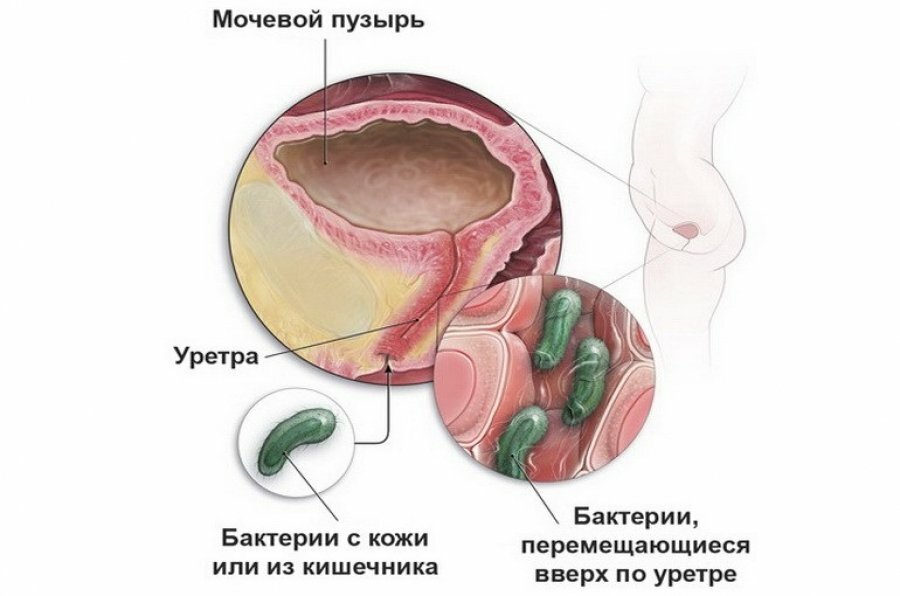
Воспаление мочевого пузыря провоцирует множество факторов. Катализатором нарушений становятся различные инфекции: бактерии, вирусы, грибы. Цистит может быть вызван хламидиями. Как правило, патогены проникают через половые пути и провоцируют воспаление уретрального канала. Хламидийная инфекция поднимается вверх и попадает внутрь мочевого пузыря.
Далеко не каждый случай заражения вызывает воспалительный процесс. Цистит при хламидиозе возникает при наличии двух обязательных факторов:
- ослабленного иммунитета;
- болезнетворных патогенов в слизистой мочевого пузыря.
Сложность терапии связана с отсутствием характерных признаков, помогающих опознать инфекцию. Обострение цистита не сопровождает интенсивная симптоматика. Зачастую больной человек чувствует легкое недомогание и дискомфорт, которые быстро проходят. Через короткий промежуток времени воспаление становится хроническим.
Еще одна проблема, связанная с дифференциальной диагностикой, заключается в том, что абсолютно достоверного метода определения бактерий не существует. Высока вероятность ложного результата на хламидии.
Чтобы увеличить точность лабораторных анализов проводят сразу три различных урологических теста:
- микроскопическое исследование мазка;
- анализ мочи и бак посев;
- РИФ хламидиоза.
Несмотря на существующие современные методы исследования хламидиоз не всегда выявляется при цистите. Может потребоваться повторно сдать анализы. Во время цистоскопии диагностируется пришеечное воспаление. Патологические нарушения, вызванные патогенами данного типа, не распространяются на остальные части мочевого пузыря, локализуются внизу тригонита.
Последствия цистита с хламидиями
Инфекция опасна сама по себе. Развиваясь в организме человека приводит к ряду серьезных осложнений. Что касается женщин, после заражения хламидиозом обязательно развиваются вторичные болезни мочеполовой системы:
- уретриты;
- цервициты;
- вагиниты;
- бартолиниты;
- вульвиты.
Наиболее тяжелыми считаются осложнения во время беременности. В период вынашивания ребёнка инфекция способна вызвать преждевременные роды. Плацента не может защитить развивающийся плод от патогенов.
Чтобы избежать тяжелых патологических изменений в формировании ребенка, врачи рекомендуют прервать беременность, при обнаружении патогенов в результатах клинических исследований мочи и мазка, взятого на анализ.
Учитывая опасность хламидиоза и распространенность инфекции каждой супружеской паре, планирующей зачатие, необходимо пройти обследование на наличие патогенной микрофлоры.
Воспаление мочевого пузыря возникает в двух случаях:
- Непосредственное инфицирование хламидиями — патогены поднимаются по восходящим путям, проникают в уретру, затем в пузырь. В слизистой органа отсутствует цилиндрический эпителий, необходимый для размножения и жизнедеятельности бактерий.
Хламидийная инфекция провоцирует активизацию других патогенных микроорганизмов. В этом случае болезнь развивается исключительно на фоне переохлаждения, перенесенного гриппа и ОРВИ, аутоиммунных заболеваний. - Как следствие антибактериальной терапии — часты случаи когда после лечения хламидиоза начался цистит. Патогенные микроорганизмы плохо поддаются медикаментозной терапии и требуют применения тяжелых, токсичных антибиотиков.
Курс приема лекарственных препаратов приводит к существенному ослаблению иммунитета, что напрямую отражается на состоянии мочеполовой системы, делает ее открытой для вторичной инфекции.
Получается, что хламидиоз влияет на появление цистита как катализатор воспаления и фактор, создающий предпосылки для развития патологических нарушений: ослабления иммунной системы и защитных функций организма.
В международной классификации болезней, пересмотренной в 2006 г., воспалению мочевого пузыря, присвоен код А 56.0.
Чем лечить хламидийную форму цистита
В течение медикаментозной терапии и сразу после лечения цистита проводят анализы на хламидиоз. Результаты позволят урологу следить за эффективностью лекарственной терапии и при необходимости корректировать лечение. Курс длится от 7-14 дней в зависимости от тяжести заболевания.
При приеме антибиотиков выполняют поддерживающую терапию: в виде лактобактерий. Обязательны изменения в питании. При постоянных рецидивах ставится вопрос о необходимости иммунотерапии. Краткосрочный курс длится не более месяца.
Инфекционный цистит – заболевание, вызываемое микроорганизмами, которые передаются от человека к человеку. Часто является осложнением воспалений органов малого таза, таких как цервицит и уретрит. Может протекать совместно с простатитом, аднекситом и эпидидимитом. Инфекционный цистит у женщин развивается на фоне уже имеющихся заболеваний – и является одним из их осложнений.
Инфекционный цистит представляет собой воспаление мочевого пузыря, которое приводит к частому и болезненному мочеиспусканию. Характеризуется повышением лейкоцитов и эритроцитов в анализе моче. Причина развития заболевания – попадание болезнетворных бактерий в область мочевого пузыря. Существует несколько типов и видов цистита, различие которых заключается в инфекции и вирусах, вызвавших воспаление.
Разновидности инфекционного цистита
Заболевание инфекционной природы имеет схожие симптомы с неифекционной патологией, но его развитие напрямую связано с первоначально приобретенным заболеванием. Наиболее часто возникает на фоне заболеваний, передающихся половым путем, и способствует снижению либидо. Микробы, попадая в женский организм, сначала проникают в трубку для перехода мочи, а затем происходит общее заражение микрофлоры и всего мочеиспускательного канала.
При развитии микобактериального цистита происходит попадание в организм микоплазмы . Заболевание встречается среди людей, перенесших ранее туберкулез или страдающих эмфиземой. При попадании мочеполовых инфекций наблюдается общее снижение иммунной системы организма и общий упадок сил.
Хламидийный цистит поражает уретру и шейку матки – и распространяется вплоть до мочевого пузыря. У женщин симптомы этого заболевания могут ничем не отличаться от других видов цистита – учащенное мочеиспускание и боли при нем. Никаких признаков того, что это хламидийный цистит, может не быть, так как это заболевание часто имеет бессимптомный характер.
Грибковый цистит возникает у людей, не соблюдающих правила личной гигиены, имеющих большое количество половых партнеров или ВИЧ инфицированы. Грибок часто поражает не только мочевой пузырь, но и почки. Наиболее часто имеет восходящий путь развития, когда молочница поразила половые органы. Но может возникнуть и в тех случаях, когда имеются грибковые поражения кожи, рта и желудка. Распространение происходит через кровь. Наиболее часто возникает у женщин кандидозный цистит, который достаточно трудно поддается лечению.
Шистосомоз – вид цистита, который провоцируется бактериями, обитающими в жарких странах. Попадает в организм через воду в процессе плавания или домашней работы. Очень серьезное заболевание, которое поражает мочевой пузырь, органы репродуктивной системы и кишечник. Характерен для развивающихся стран, где плохо соблюдаются нормы гигиены.
Какие инфекции и вирусы могут быть возбудителями
Практически все виды цистита вызваны инфекциями и вирусами. Это заболевание может развиваться вследствие попадания патогенной микрофлоры в органы малого таза. Его могут вызывать такие бактерии, как:
- кишечная палочка;
- стрептококк;
- стафилококк;
- синегнойная палочка.
В некоторых случаях выявить бактерии, которые привели к развитию патологии, невозможно стандартными методами. В большинстве случаев инфицирование происходит кишечной палочкой.
Вирусный цистит могут вызвать:
- вирусы гриппа;
- герпесвирусы;
- аденовирусы;
- цитомегаловирусы.
В момент распространения того или иного вируса в регионе возрастает вероятность развития цистита. Вызвать вирусный цистит может эпидемия гриппа. При этом воспаление мочевого пузыря носит вторичный характер, после заражения организма вирусом гриппа. Лечить такое заболевание необходимо на ранних стадиях, чтобы избежать дальнейшего инфицирования организма и осложнений, связанных с этим.
Урогенитальный цистит может стать следствием одной из половых инфекций. Наиболее часто он развивается на фоне:
- хламидиоза;
- гонореи;
- уреаплазмы;
- микоплазмы;
- кандидоза;
- урегинетальных микозов.
Причины развития хламидийного цистита
Это один из самых распространенных циститов, вызванный инфекцией Сhlamidia trachomatis. Около 5% населения поражено хламидийной инфекцией, а число больных постоянно увеличивается. Заражение возможно как половым, так и контактно-бытовым путем. Хламидиоз очень часто имеет бессимптомный характер и никак не тревожит больного. Это приводит к развитию инфекции мочевыводящих путей, которая отражается на состоянии всего организма.
Заражение хламидиозом чаще всего происходит во время половых контактов. Именно поэтому так важно использовать презерватив. Хламидийная инфекция поражает не только половые органы, но и поднимается вверх. Заразными могут быть средства личной гигиены и полотенца, которыми пользуется инфицированный человек. В дальнейшем эта инфекция вызывает изменения в органах репродуктивной системы, что может стать причиной бесплодия.
Симптомы инфекционного цистита
Цистит инфекционного типа не отличается от остальных видов по симптоматике:
- Болезненность мочеиспускания.
- Частое мочеиспускание.
- Изменение цвета мочи и появление запаха.
- Примеси крови в моче.
- Боль внизу живота.
- Слабость.

В некоторых случаях инфекции, вызывающие цистит, могут не проявлять себя. Например, при сильном иммунитете хламидии годами могут жить в организме человека, который даже не будет об этом подозревать. При этом он может заражать остальных людей во время полового контакта. При ослабленном организме признаки могут сочетаться с симптомами ЗППП. В случае хламидиоза – это выделения из влагалища и боль внизу живота.
Главный признак острого цистита – сильная боль внизу живота. Это предупреждение, что организм ослаб и требуется медицинское лечение. В дальнейшем может повыситься температура тела и наблюдаться озноб. Но это происходит в редких случаях, чаще всего заболевание носит хронический характер и никак не проявляет себя. Именно поэтому так важно регулярно посещать гинеколога и отказаться от половых контактов без презерватива.
Чем и как лечить инфекционный цистит
Цистит при половых инфекциях требует достаточно длительного лечения, которое будет направлено в первую очередь на устранение причины, вызвавшей заболевание. Лечение проводят амбулаторно – и только в редких случаях необходима госпитализация. При неосложненном воспалении лечение длится около 2-х недель с использованием антибиотиков.
Наиболее часто используют Ко-тримоксазол, Ципрофлоксацин, Левофлоксацин и Фосфомицин. Схему лечения может назначить только специалист в зависимости от результатов анализов. Не стоит заниматься самолечением, так как симптомы цистита схожими со многими другими заболеваниями, и некоторые из них требуют незамедлительной помощи специалиста.
Большую роль играет профилактика инфекций мочевыводящих путей:

- Выпивать не менее 2-х литров воды в день, что позволит промыть мочевой пузырь.
- Не стоит терпеть, если возникает желание помочиться.
- Стоит отказаться от половых контактов с сомнительными партнерами.
- Всегда соблюдайте правила гигиены и не используйте чужие полотенца и зубные щетки.
- После близости рекомендуется ополаскивать половые органы.
- Плохо влияет на женский организм белье из синтетических материалов, стринги и узкие брюки и колготки.
Очень важно знать основные симптомы цистита и проводить лечение на ранней стадии заболевания. Это поможет избежать осложнений в будущем и дальнейшего распространения инфекции по организму. Также стоит понимать, что в большинстве случаев заболевание протекает бессимптомно и выявить его можно только по лабораторным анализам.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лечение рецидивирующего цистита у женщин должно быть комплексным (этиологическим и патогенетическим) и направленным в первую очередь на устранение причин частого рецидивирования инфекции нижних мочевыводящих путей.
Цистит - инфекционное заболевание, а, следовательно, без возбудителя нет и инфекции.
В настоящее время разработаны патогенетически обоснованные алгоритмы консервативного лечения рецидивирующего цистита у женщин. К патогенетическим методам терапии относят оперативное лечение рецидивирующего цистита у женщин, направленное на коррекцию анатомических изменений и устранение причин нарушения уродинамики.
При грубых гиперпластических изменениях тканей шейки мочевого пузыря необходимо проводить оперативное лечение рецидивирующего цистита у женщин, направленное на устранение обструкции и восстановление нормальной анатомии: меатотомию, ТУР шейки мочевого пузыря. Сочетание внутренней уретротомии и ТУР шейки мочевого пузыря перед началом медикаментозного лечения способствует улучшению его результатов. При наличии псевдополипоза шейки мочевого пузыря и проксимального отдела мочеиспускательного канала на фоне хронического цистита методом выбора считают трансуретральную электровапоризацию шейки мочевого пузыря и проксимальной части мочеиспускательного канала, устраняющую причину заболевания и являющуюся важнейшей составляющей комплексной терапии, позволившей увеличить эффективность лечения в 1,98 раз.
При обнаружении дистопии мочеиспускательного канала рекомендована оперативная коррекция расположения мочеиспускательного канала в объёме транспозиции мочеиспускательного канала и рассечения уретрогименальных спаек.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Антибактериальное лечение рецидивирующего цистита у женщин
Этиологическое лечение рецидивирующего цистита у женщин - антибактериальная терапия.
Выбор антимикробного препарата должен быть основан на данных микробиологического исследования. Если при остром неосложнённом цистите предпочтение следует отдавать коротким курсам антибактериальной терапии (3-5-дневным), то при хроническом рецидивирующем заболевании для полной эрадикации возбудителя продолжительность антибиотикотерапии должна составлять не менее 7-10 дней.
Согласно рекомендациям Европейской и Американской ассоциации урологов по лечению инфекций мочевыводящих путей к препаратам стандартной эмпирической антибактериальной терапии взрослых небеременных женщин с острым циститом относят ко-тримоксазол (сульфаметоксазол + триметоприм) или триметоприм (при отсутствии резистентности более 10-20% в регионе). При наличии устойчивости к указанным средствам препаратами выбора считают фторхинолоны для приёма внутрь, назначаемые в течение трёх дней, нитрофурантоин (в течение семи дней), фосфомицин и трометамол (в дозе 3 г однократно). Детям назначают ингибиторозащищённые пенициллины и цефалоспорины первого-третьего поколения (внутрь), беременным - цефалоспорины первого-третьего поколения, фосфомицин трометамол (однократно), нитрофурантоин (во II триместре беременности). Все указанные препараты в амбулаторных условиях назначают внутрь. При рецидивирующих инфекциях мочевыводящих путей антибактериальную терапию назначают с учётом выделенного при бактериологическом исследовании возбудителя и его чувствительности к антибиотикам.
В международном исследовании ARESC к препаратам, чувствительность возбудителей к которым составляет более 90%, относят фосфомицин, трометамол, нитрофурантоин и ципрофлоксацин. Таким образом, по данным последних исследований, для эмпирической терапии применяют фосфомицин и трометамол в дозе 3 г, нитрофурантоин (в течение пяти дней), фторхинолоны (ципрофлоксацин, норфлоксацин в течение трёх дней). Системные фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин, ломефлоксацин) считают препаратами выбора при лечении рецидивирующих инфекций мочевыводящих путей. Они обладают очень высокой активностью в отношении Е. coli и других грамотрицательных возбудителей урологических инфекций, создают высокую концентрацию в тканях и сыворотке крови.
В исследованиях UTIAP-1 и UTIAP-11 (2004), обнаружена высокая резистентность Е. coli к ампициллину и ко-тримоксазолу, что не позволяет рекомендовать эти препараты для лечения инфекций мочевыводящих путей. Применение ко-тримоксазола считают допустимым только в тех регионах, где частота устойчивости Е. coli не превышает 20%. Если сведения о локальной резистентности к антибиотикам отсутствуют, то применять препарат не следует.
Нефторированные хинолоны - пипемидовая кислота и оксолиновая кислота утратили своё лидирующее значение в связи с высокой резистентностью возбудителей. Им отводят роль препаратов, применение которых возможно на этапе реконвалесценции при неосложнённых инфекциях мочевыводящих путей.
При обнаружении ИППП назначают курс антибактериальной терапии с включением макролидов, тетрациклинов и фторхинолонов, направленный на эрадикацию возбудителя. В дальнейшем проводят контрольное бактериологическое исследование.
Несмотря на применение современных антибактериальных и химиотерапевтических препаратов, позволяющих быстро и эффективно купировать рецидивы инфекций мочевыводящих путей, а также уменьшать их частоту с помощью назначения на длительный период низких профилактических доз лекарственных средств, противомикробная терапия ассоциирована с рядом проблем. Альтернативный подход к лечению инфекций мочевыводящих путей - стимуляция собственных иммунных механизмов пациента, направленных против патогенной микрофлоры, с помощью приёма внутрь иммунотерапевтических препаратов. Один из них - лиофилизированный белковый экстракт, полученный путём фракционирования щелочного гидролизата некоторых штаммов Е. coli. Лизат бактерий Е. coli (уро-Ваксом) выпускают в капсулах, каждая из которых содержит 6 мг стандартизированных фракций. Стимуляция неспецифических иммунных защитных механизмов с помощью этого средства - приемлемая альтернатива, столь же эффективная, как и низкодозовая длительная химиопрофилактика, которую считают общепринятым методом предупреждения инфекций мочевыводящих путей. Препарат применяют по одной капсуле в сутки натощак в течение 3 мес, затем - по одной капсуле в сутки натощак в течение 10 дней каждого месяца (продолжительность курса - 6 мес). Приём препарата рекомендован после проведения специфической терапии.
Рассматривая лечение рецидивирующего цистита у женщин необходимо обратить внимание на применение поливалентных бактериофагов, что особенно актуально для пациентов с поливалентной аллергией к антибактериальным препаратам или наличием полирезистентных возбудителей. Несмотря на отсутствие плацебо-контролируемых исследований применения пиобактериофагов, клиническая эффективность указанных лекарственных средств не вызывает сомнений.
Растительные диуретики используют в качестве метода профилактики рецидивов инфекций мочевыводящих путей и на этапе амбулаторного долечивания. Канефрон Н1 - комбинированный растительный лекарственный препарат, в состав которого входят золототысячник (Gentianaceae), любисток (Apiaceae), розмарин (Lamiaceae). Он оказывает комплексное действие: диуретическое, спазмолитическое. противовоспалительное, антиоксидантное, антимикробное и нефропротективное. Препарат повышает эффективность антибактериальной терапии и увеличивает безрецидивный период хронических инфекций мочевыводящих путей. Применяют по 50 капель или по два драже три раза в день в течение 2-3 мес.
Наряду с общими методами лечения можно проводить инсталляции суспензией гидрокортизона, гепарина натрия и других мукополисахаридов. сходных по структуре с гликозаминогликанами стенки мочевого пузыря, способствующих восстановлению её целостности и стабилизирующих тучные клетки.

[15], [16], [17], [18], [19], [20], [21]
Пациенткам с часто рецидивирующими неосложнёнными инфекциями мочевыводящих путей (более двух обострений в течение 6 мес и более трёх обострений в течение одного года) назначают профилактическое лечение. Существует 4 основных подхода к проведению профилактической антибактериальной терапии:
- Продолжительный профилактический приём низких доз одного из фторхинолонов (норфлоксацин по 200 мг, ципрофлоксацин по 125 мг, пефлоксацин по 800 мг/нед), или нитрофурантоина (по 50-100 мг), или ко-тримоксазола (по 240 мг), или фосфомицина и трометамола (по 3 г) каждые десять дней в течение 3 мес. Во время беременности назначают цефалексин (по 125 мг/сут) или цефаклор (по 250 мг/сут).
- Пациентам с рецидивами неосложнённых инфекций мочевыводящих путей, связанными с половым актом, рекомендован приём препарата после коитуса. При таком режиме профилактики уменьшается доза препарата, частота развития нежелательных реакций, селекция резистентных штаммов.
- Пациентам с редкими рецидивами неосложнённых инфекций мочевыводящих путей, не имеющими возможности обратиться к врачу, можно рекомендовать самостоятельный приём антибактериального препарата. Для подтверждения элиминации возбудителя желательно провести бактериологическое исследование мочи через 1-2 нед после окончания приёма лекарственного средства.
- Женщинам в постменопаузальном периоде при отсутствии противопоказаний (наличие гормонально-зависимых опухолей) рекомендовано периуретральное или интравагинальное применение гормональных кремов, содержащих эстрогены. Лечение этой группы пациенток должно включать применение местных гормональных препаратов (после исключения гормонально-зависимых опухолей внутренних половых органов), например эстриола (per vaginum), для нормализации эстрогенового фона. Свечи или крем назначают ежедневно в течение нед, затем - по одной свече на ночь через день в течение недели, с последующим переходом на поддерживающий курс (два раза в неделю в течение длительного времени - от года и более). Для своевременной диагностики гормонально-активных заболеваний внутренних половых органов проводят динамическое наблюдение.
- Строгое соблюдение показаний к инвазивным урологическим манипуляциям и обязательное применение антибиотикопрофилактики перед их проведением.
Медикаментозная посткоитальная профилактика цистита эффективна при исключении таких факторов риска, как ИППП, воспалительные заболевания половых органов, аномалии расположения наружного отверстия мочеиспускательного канала.
Хронический цистит редко бывает самостоятельным заболеванием. Именно поэтому необходим комплексный подход к диагностике (с установлением причины развития заболевания), лечению (должно быть этиологическим и патогенетическим) и профилактике.
Лейкоплакия - белесоватые пятна на видимых слизистых оболочках (полости рта, мочевых органов, шейки матки и др.). При морфологическом исследовании участков лейкоплакии обнаруживают метаплазию переходного эпителия в многослойный плоский (иногда с ороговением). С момента первого описания лейкоплакии мочевого пузыря были предложены разнообразные теории её возникновения: дефекты эмбрионального развития, влияние специфической инфекции (туберкулеза, сифилиса), недостаточности витамина А. В настоящее время эти предположения опровергнуты. Долгое время была принята воспалительная теория возникновения лейкоплакии мочевого пузыря, в пользу которой высказывался П.А. Герцен (1910). Однако в работах зарубежных морфологов показано, что метаплазия эпителия сопровождается отёком подлежащей ткани и вазодилатацией, но не выраженным воспалением. По аналогии с поражением других локализации лейкоплакию мочевого пузыря многие авторы рассматривали как предраковое состояние между тем нет ни одного достоверного наблюдения перехода лейкоплакии мочевого пузыря в рак. В свете современных исследований лейкоплакия - патологический процесс, характеризующийся нарушением основных функций многослойного плоского эпителия (отсутствие гликогенообразования и возникновение ороговения, отсутствующих в норме).
Выше были приведены данные, подтверждающие роль урогенитальных инфекций (Chlamidia trachomatis, Ureaplasma urealiticum, N. gonorrhoeae. M. genitalium T. vaginalis. Herpes simplex I, II) в этиологии уретритов и циститов у женщин. В то же время показано, что возбудители урогенитальных инфекций вызывают необычное воспалительное повреждение тканей мочевого тракта, отличное от такового при воздействии неспецифической микрофлоры (Е. coli и др.). В научных работах показано, что в ответ на проникновение инфекции в уротелии постоянно возникают различные формы дистрофического повреждения: вакуольная, баллонирующая и ретикулярная дистрофия клеток шиповатого слоя, мелкие очаги акантолиза с образованием спонгиоформных везикул. Очаги плоскоклеточной метаплазии часто сочетаются с переходным эпителием без признаков пролиферации, но чаще с гиперплазированным уротелием. В пролиферирующем и непролиферирующем переходном эпителии наблюдают разобщение и десквамацию зонтичных клеток поверхностного слоя. Показано, что у пациенток со стойкой дизурией и ургентностью с или без бактериурии при цистоскопии с биопсией обнаруживают плоскоклеточную метаплазию с подслизистым фиброзом разной степени выраженности. Интересно, что при выраженных морфологических изменениях бактериурия отсутствовала. Инфекция - этиологический фактор повреждения уротелия и формирования метаплазии, в то время как дальнейшая альтерация происходит независимо от неё и приводит к стойкой дизурии. У пациенток с плоскоклеточной метаплазией отмечена повышенная проницаемость эпителия, невозможна адаптивная перестройка уротелия при физиологическом наполнении мочевого пузыря, что приводит к диффузии компонентов мочи в интерстиций и развитию учащённого болезненного мочеиспускания, возникновению болей над лоном, в мочеиспускательном канале и др. Основным этапом патогенеза лейкоплакии мочевого пузыря считают разрушение нормального гликозаминогликанового слоя стенки мочевого пузыря под воздействием урогенитальных инфекций. Даже при эрадикации возбудителя после курса специфической антибактериальной терапии клинические симптомы сохраняются.
Таким образом, учитывая всё возрастающий удельный вес первичных неосложнённых инфекций мочевыводящих путей и хронических процессов с частыми рецидивами в структуре воспалительных урологических заболеваний, протекающих на фоне бессимптомного течения урогенитальной инфекции, этиологическая роль последней в патогенезе неосложнённых инфекций мочевыводящих путей требует дальнейшего изучения и выработки тактики лечения этой категории больных.
По некоторым данным, за период с 2005 по 2007 гг. было обследовано 70 пациенток в возрасте от 16 до 40 лет с рецидивирующими инфекциями мочевыводяших путей и стойкой дизурией. Всем был проведён общий анализ и бактериологическое исследование мочи. Для диагностики ИППП выполнено исследование с помощью ПЦР серологической диагностики в двух биотопах - из цервикального и мочеиспускательного каналов. Всем пациенткам проведён влагалищный осмотр и тест O'Donnel. 54 женщинам с длительностью заболевания более двух лет выполнена цистоскопия. Рост микрофлоры при бактериологическом исследовании мочи обнаружили у 44 (63%) пациенток, при этом Е. coli выделили в 30 (43%) образцах. Наличие возбудителей ИППП методом ПЦР обнаружили у 51 (73%) пациентки: Ureaplasma urealyticum (биовар Parvo) - у 24 (34%) Chlamydia trachomatis, Herpes simplex I, II типа - у 16 (23%); у остальных пациенток обнаружили смешанную инфекцию. При влагалищном осмотре у 24 женщин с рецидивирующими инфекциями мочевыводящих путей выявили влагалищную эктопию наружного отверстия мочеиспускательного канала. Среди пациенток, которым проведена цистоскопия «4) У 26 диагностировали лейкоплакию шейки мочевого пузыря и мочепузырного треугольника с морфологической картиной плоскоклеточной метаплазии эпителия и разрушения гликозаминогликанового слоя. У двух женщин обнаружили плоскоклеточную папиллому, у трёх обследованных - псевдополипоз шейки мочевого пузыря.
После морфологического подтверждения диагноза возможно проведение лечения. Патогенетически обоснованным лечением лейкоплакии считают эрадикацию возбудителей ИППП.
К сожалению, только при использовании антибактериальной терапии восстановление повреждённого уротелия и регресс клинической картины не происходит. Вероятно, необходимо продолжение лечения, направленного на восстановление разрушенного гликозаминогликанового слоя. В настоящее время проходят клинические исследования по внутрипузырному введению экзогенных аналогов гликозаминогликанов (гепарина натрия, гиалуроновой кислоты, хондроитин сульфата, пентозана полисульфата натрия и др.) этой категории больных. Предварительные данные демонстрируют высокую эффективность этого метода лечения. ТУР выполняют только при неэффективности проводимого лечения или при наличии псевдополипов.
Одним из наиболее перспективных препаратов является Лавомакс (тилорон) - синтетический низкомолекулярный индуктор интерферона, эффективный при пероральном применении. Препарат обладает иммуномодулирующим и противовирусным эффектом. Данные об иммуномодулирующих эффектах Лавомакса свидетельствуют о целесообразности его использования при различных заболеваниях инфекционной и неинфекционной природы, сопровождающихся иммунодефицитными состояниями, в частности при хронических рецидивирующих циститах. Иммуномодулирующая активность препарата проявляется также увеличением активности клеточного звена иммунитета.
В составе комплексной терапии препарат Лавомакс способствует более быстрому исчезновению клинических признаков цистита.
Включение препарата Лавомакс в терапию хронического цистита способствует снижению частоты рецидивов.
Препарат не подвергается биотрансформации, не накапливается в организме.
Лавомакс при циститах назначают по следующей схеме: первый день по 0,125 г 2 раза, затем по 0.125 г через 48 ч. Курс лечения - 1.25 г (10 таблеток). Далее препарат назначают с профилактической целью по 0,125 г 1 раз в неделю в течение 6 нед. Курс профилактического лечения - 0,75 г.
Для лечения герпетической инфекции Лавомакс назначают по следующей схеме: первые двое суток по 0,125 г. затем через 48 ч по 0.125 г. Курсовая доза 2.5 г.
При лечении хламидийной инфекции применяют по схеме: по 0.125 г в сутки в течение первых двух дней, затем через 48 ч. На курс 1,25 г.
Читайте также:


