Как принимать амоксициллин при сифилисе



В России лечение больных сифилисом всегда было в центре внимания дерматовенерологов [2, 3]. Понимая его последствия, в частности, поражение висцеральных органов, сердечно-сосудистой системы, нервной системы, приводящие нередко к инвалидизации и даже летальному исходу, внедрению новых схем всегда предшествовали многоцентровые исследования. Эффективность лечения контролировалась не только динамикой регресса сыпи, серологических реакций, но и исследованием спиномозговой жидкости (СМЖ). Изучалась концентрация антибиотиков пенициллинового ряда в СМЖ и ее соотношение с минимальной подавляющей концентрацией (МПК) по отношению к возбудителю инфекции – Tr. pallidum. В дальнейшем издавались Методические рекомендации, утвержденные Министерством здравоохранения (МЗ).
В 90-е годы XX века демократизация, произошедшая в стране, совпавшая с эпидемией сифилиса (достигшей апогея в 1997 году), потребовали новых методик амбулаторного лечения больных сифилисом [2]. В этот период появились импортные дюрантные препараты (бензатин-бензилпенициллина – экстенциллин, ретарпен), средней дюрантности (прокаин-пенициллин), позволяющие это осуществить [16].
К сожалению, азитромицин стали назначать не только в качестве резервного антибиотика и не только больным манифестными формами сифилиса, но и скрытым ранним сифилисом. Эффективность лечения, независимо от стадии и указанных сроков, представлена в таблице 1.
Эффективность лечения азитромицином больных ранними формами сифилиса
Динамика серологических реакций (КСР)
А.Л. Машкиллейсон и соавт. (1995)
Л.А. Петренко и соавт. (1996)
К.К. Борисенко и соавт. (1997)
В.Г. Семенова, (1998)
Отсутствие единого протокола наблюдений затрудняло оценку эффективности терапии. Так Л.А. Машкиллейсон и соавт. наблюдали пациентов в течение 10 мес., Л.А. Петренко и соавт. – 12 мес., К.К.. Борисенко и соавт. – 18 мес., В.В. Чеботарев, В.Г. Семенова – 24 мес. [16]. Какова же была эффективность терапии по данным серореакций? Как следует из таблицы, лишь Л.А. Петренко и соавт. наблюдал полную негативизацию серологических реакций. Л.А. Машкиллейсон и соавт. отметили полную негативизацию у 85,4 %. По данным В.В. Чеботарева, В.Г. Семеновой полная негативизация была у 60 %, серорезистентность – у 40 %, что, учитывая двухгодичное наблюдение, является слишком высокой. К.К.. Борисенко и соавт. сообщили о самых неудачных результатах: полная негативация серологических реакций наступила у 53 % больных, серорезистентность – у 7,7 %, произошел клинико-серологический рецидив – у 15,4 %, в том числе у одного из 4-х пациентов с поражением органа зрения. Понятно, что и приведенные авторы, и другие врачи прекратили лечение данной категории больных азитромицином.
Неудачи лечения могут быть объяснены тем, что азитромицин не проникает в СМЖ, не может ее санировать, в связи с чем лечить больных вторичным периодом сифилиса и скрытым ранним, при которых нередко наблюдается асимптомный менингит, естественно нельзя.
В эти годы появились публикации зарубежных ученых по назначению азитромицина больным ранними формами сифилиса. Так E. Hook et al. провели пилотное исследование эффективности однократного или двукратного с интервалом в 1 неделю перорального приема 2,0 г азитромицина [20]. В контрольную группу вошли пациенты, получавшие парентерально 2 млн 400 тыс. ЕД бензил-пенициллина. Из количества 42 больных первичный сифилис был у 17 (40 %), вторичный – у 15 (36 %), ранний скрытый – у 10 (24 %). Контрольное наблюдение продолжалось 3 и более месяцев. По данным серологических исследований применение однократного и двукратного приема азитромицина оказалось эффективным у 9 (82,0 %) из 11 больных и у 14 (74,0 %) из 19 соответственно. У лиц, получавших однократно инъекцию бензил-пенициллина, негативация серологических реакций произошла у 10 (83,0 %) из 12 пациентов. Авторы сделали вывод, что пероральный прием азитромицина может стать альтернативой парентеральному введению бензил-пенициллина при лечении ранних форм сифилиса. Действительно, подобная негативация серологических реакций оптимистична, но окончательно заключение нельзя сделать с учетом указанных коротких сроков наблюдения. В руководстве США (CDC) [17] неудачей лечения больных сифилисом считается отсутствие четырехкратного снижения титра серореакций в течение 6 месяцев, в России иначе – к одному году, затем постепенное снижение в последующие 6 месяцев, и окончательный вердикт о неудаче лечения (серорезистентности) выносят через 2 года.
F. Gruber et al. провели открытое несравнительное исследование эффективности назначения азитромицина для лечения больных ранним сифилисом: 14 пациентов принимали препарат перорально по 1,0 г в первый и по 500 мг в течение 8 последующих дней (на курс 5,0 г) [19]. Отрицательные результаты VDRL получены у 3 (50,0 %) больных с первичным сифилисом через 3 месяца и еще у 3 (50,0 %) – через 6 месяцев. При лечении 8 пациентов с вторичным или ранним скрытым сифилисом отрицательные результаты VDRL были установлены в 2 случаях (25,0 %) через 3 месяца и в 4 (50,0 %) через 6 месяцев терапии. По мнению авторов, азитромицин может быть с успехом применен при лечении раннего сифилиса. Следует отметить, что, как и в предыдущем исследовании, представлены результаты наблюдения за короткий срок (6 месяцев), не отражено снижение титра VDRL в 4 раза, так как если этого не происходило, то у 25,0 % пациентов вторичным и скрытым ранним сифилисом лечение было неэффективным. Обратим внимание на небольшую группу больных (14 человек) и еще разделенную на 2 подгруппы.
Наш анализ сравнительной эффективности лечения бензатин-бензилпенициллином больных вторичным сифилисом с давностью до 6 месяцев (свежий) и более 6 месяцев (рецидивный) показал, что даже для этих форм необходим дифференцированный подход в схемах терапии [16]. Это подтверждают и другие авторы [5, 6].
Доказательной базой подобного утверждения явилось изучение нами фармакокинетики всех препаратов пенициллинового ряда в сыворотке крови, а новокаиновой соли бензилпенициллина и прокаин-пенициллина в СМЖ [12]. На рисунке 1 представлены минимальные подавляющие концентрации (МПК) антибиотиков пенициллинового ряда по отношению к T. pallidum.
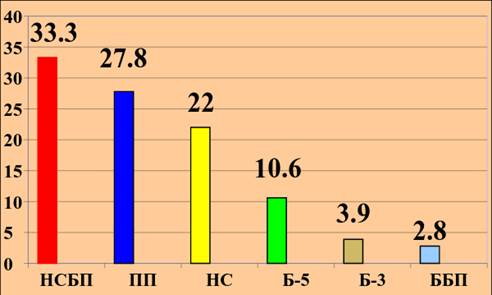
Рис. 1. МПК препаратов перед очередным введением
(НСБП – бензатин-бензилпенициллин; ПП – прокаин-пенициллин; НС – новокаиновая соль; Б-5 – бициллин-5; Б-3 – бициллин-3; ББП – бициллин-1)
Проведенные нами фармакокинетические исследования позволили добиться исключения дюрантных препаратов (бензатин-бензилпенициллин) из схем лечения беременных, больных сифилисом, а препарата средней дюрантности (бициллина-3) – из схем терапии любой формы сифилиса.
Заслуживают внимания данные о сравнительной эффективности азитромицина и бензил-пенициллина при их назначении в инкубационном периоде [21]. Под наблюдением авторов находилось 96 человек, которые за 30 дней до включения в исследование вступали в половые контакты с больными сифилисом. Из них 52 принимали азитромицин перорально однократно в дозе 1,0 г, остальные 44 человека – бензил-пенициллин в дозе 2 млн 400 тыс. ЕД внутримышечно. Пациентов наблюдали в течение 3 месяцев (40 лиц первой группы и 44 – второй) – все оказались серонегативными (RPR, РИФ абс.). Авторы сделали заключение, что прием 1,0 г азитромицина – эффективный метод превентивного лечения.
Нами разработаны схемы превентивного лечения взрослых, имевших половой контакт с больными заразной формой сифилиса (табл. 2) [13].
Превентивное лечение пациентов, имевших половой контакт с больными заразными формами сифилиса
В ответ на возрастающую угрозу устойчивости к антибиотикам Всемирная организация здравоохранения (ВОЗ) выпустила новые руководящие принципы по лечению трех распространенных инфекций, передаваемых половым путем (ИППП).
Хламидиоз, гонорея и сифилис - все эти инфекции, вызываемые бактериями, как правило, излечиваются с помощью антибиотиков. Однако эти ИППП часто не диагностируются и все труднее поддаются лечению, поскольку некоторые антибиотики утратили свою эффективность в результате их неправильного или чрезмерного использования. По оценкам, ежегодно 131 миллион человек заболевают хламидиозом, 78 миллионов – гонореей и 5,6 миллиона – сифилисом.
За последние годы устойчивость этих ИППП к воздействию антибиотиков быстро усилилась и выбор лечебных средств сузился. Среди этих ИППП наибольшая устойчивость к антибиотикам развилась у гонококков. Уже выявлены штаммы гонококков с множественной лекарственной устойчивостью, не реагирующие на какие-либо имеющиеся антибиотики. В случае хламидиоза и сифилиса устойчивость к антибиотикам также наблюдается, хотя и в меньшей степени, и это ставит под угрозу профилактику и быстрое лечение.
ИППП, не выявленные и не леченные, могут приводить к серьезным осложнениям и длительным проблемам со здоровьем у женщин, таким как воспалительные заболевания органов малого таза, внематочная беременность и выкидыш, а гонорея и хламидиоз при отсутствии лечения могут приводить к бесплодию как у мужчин, так и у женщин. Хламидиоз, гонорея и сифилис могут также в два-три раза повышать риск инфицирования ВИЧ. Оставленная без лечения ИППП у беременной женщины повышает вероятность мертворождения и смерти новорожденного ребенка.
Новые рекомендации основаны на последних имеющихся фактических данных о наиболее эффективных препаратах для лечения этих трех инфекций, передаваемых половым путем.
Гонорея
Гонорея является распространенной ИППП, которая может приводить к инфицированию гениталий, прямой кишки и горла. С появлением каждого нового класса антибиотиков для лечения гонореи появлялась и усиливалась устойчивость к противомикробным препаратам. Из-за широко распространенной устойчивости более старые и дешевые антибиотики потеряли свою эффективность в лечении инфекции.
В связи с возрастающей угрозой устойчивости к антибиотикам ВОЗ настоятельно рекомендует странам обновить их национальные руководящие принципы по лечению гонореи. Национальные органы здравоохранения должны отслеживать уровни распространенности устойчивости к различным антибиотикам у штаммов гонококков, циркулирующих среди их населения. Новое руководство призывает органы здравоохранения рекомендовать врачам назначать тот антибиотик, который является наиболее эффективным в контексте местных моделей устойчивости. Согласно новым руководящим принципам ВОЗ, для лечения гонореи не рекомендуется использовать хинолоны (класс антибиотиков) из-за широко распространенных высоких уровней устойчивости.
Сифилис
Сифилис распространяется при контакте с раной на гениталиях, анусе, прямой кишке, губах и во рту или от матери ребенку во время беременности. Инфекция, переданная плоду женщиной с не леченным сифилисом, часто приводит к смерти плода. По оценкам, в 2012 г. в результате передачи сифилиса от матери ребенку произошло 143 000 случаев ранней смерти плода/мертворождения, 62 000 случаев неонатальной смерти и 44 000 случаев преждевременных родов/рождения детей с низкой массой тела.
Новое руководство ВОЗ настоятельно рекомендует использовать для лечения сифилиса одну дозу бензатин-пенициллина – антибиотика в инъекционной форме, который врач или медсестра вводит в ягодицу или бедренную мышцу инфицированного пациента. Это наиболее эффективный препарат от сифилиса, эффективнее и дешевле, чем пероральные антибиотики.
На Шестьдесят девятой сессии Всемирной ассамблеи здравоохранения в мае 2016 г. бензатин-пенициллин был признан одним из основных лекарственных средств, запасов которого значительно не хватает на протяжении ряда последних лет. ВОЗ получает сообщения о его дефиците от представителей и провайдеров услуг по дородовому наблюдению в странах с тяжелым бременем сифилиса из трех регионов ВОЗ. ВОЗ работает с партнерами для выявления стран, испытывающих нехватку этого препарата, и содействует в проведении мониторинга глобального наличия бензатин-пенициллина для устранения различий между национальным спросом и поставками этого антибиотика.
Хламидиоз
Хламидиоз является самой распространенной бактериальной ИППП, а люди с этой инфекцией часто имеют гонорею в виде коинфекции. Симптомы хламидиоза включают выделения и чувство жжения при мочеиспускании, но у большинства людей инфекция протекает бессимптомно. Даже при отсутствии симптомов инфекция может иметь негативные последствия для репродуктивной системы.
ВОЗ призывает страны незамедлительно перейти к использованию обновленных руководящих принципов, в соответствии с рекомендациями Глобальной стратегии сектора здравоохранения по ИППП (на 2016-2021 гг.), одобренной правительствами на Всемирной ассамблее здравоохранения в мае 2016 года. Новые руководящие принципы находятся также в соответствии с Глобальным планом действий по борьбе с устойчивостью к противомикробным препаратам, который был принят правительствами на Всемирной ассамблее здравоохранения в мае 2015 года.
При правильном и постоянном ипользовании презервативы являются одним из самых эффективных методов защиты от ИППП.
Инфекционные болезни, передаваемые половым путем (ИППП), являются частью инфекционной патологии и известны человеку с незапамятных времен. По крайней мере, о заболевании, очень напоминающем гонорею (истечение из уретры у мужчин), Гиппократ писал еще в V веке до н. э., а уже во II веке Гален описал полную клинику этого заболевания и ввел термин гонорея [1].
Специальными рентгенопалеонтологическими исследованиями был установлен сифилитический характер повреждений костей скелетов из захоронений, датируемых II веком до н. э.–1 веком [2]. Эпидемия сифилиса в Европе в XV-XVI веках унесла десятки тысяч жизней и привлекла к себе внимание не только врачей, но и просвещенной общественности Европы, писателей, поэтов: Фракасторо, Рабле, Паре и др.
В России сифилис появился в начале XVI века, и хотя он не имел столь широкого распространения, как в Европе, тем не менее последствия сифилитической инфекции в виде характерных уродств и физической деградации, возможность передачи потомству сразу же привлекли внимание к этой проблеме корифеев отечественной науки – М.Я. Мудрова, Н.И. Пирогова, С.П. Боткина, Ф. Коха и др.
Лечение сифилиса в то время в основном проводили препаратами ртути, которые втирались в различные участки кожи или даже вдыхались в виде паров [3]. Конечно, тяжесть течения сифилитической инфекции ослабевала, однако увеличивалось число случаев поражения внутренних органов, нервной системы в результате токсического действия ртути.
Первым препаратом, совместившим эффективность лечения сифилиса и относительно бóльшую, чем ртуть, безопасность, стал знаменитый препарат 606 (сальварсан), синтезированный Эрлихом в 1909 г. [4]. Это был исторический момент, ознаменовавший рождение эры химиотерапии инфекционных заболеваний.
В 30-е годы были синтезированы сульфаниламидные препараты, которые оказались весьма эффективными для лечения гонореи и других воспалительных заболеваний урогенитальной области, этиология которых тогда еще была неизвестна.
Однако наиболее действенными в борьбе с ИППП оказались антибиотики. Первый же опыт лечения сифилиса пенициллином в 1943 г. Mahoney, Arnold и Harris [5] был исключительно успешным: даже малые дозы пенициллина приводили к стойкому излечению сифилиса у человека и экспериментальных животных. С тех пор прошло более полувека, но и теперь антибиотики являются основными, а часто и единственными препаратами для лечения ИППП.
Сифилис
Препаратом выбора для лечения этого тяжелого системного заболевания являются пенициллин и его производные. Пенициллин применяют в виде водорастворимых (натриевых) солей, но чаще в виде смесей с носителями, обеспечивающими длительное нахождение препарата в организме (так называемые дюрантные препараты). К препаратам средней дюрантности относят прокаин-пенициллин, обладающий достаточно убедительными фармакокинетическими показателями, благодаря чему он успешно применяется при беременности для проведения как основного, так и профилактического лечения. Вообще следует сказать, что современные возможности химиотерапии сифилиса заставили нас пересмотреть представление о нем, как о показании для прерывания беременности. Сифилис является прежде всего показанием для лечения, решение же вопроса о прерывании беременности целиком зависит от желания матери.
Прокаин-пенициллин применяют в виде ежедневных внутримышечных инъекций по 1 200 000 ЕД в течение 10–15 дней в зависимости от диагноза. При использовании отечественного аналога – новокаиновой соли пенициллина препарат вводят по 600 000 ЕД внутримышечно 2 раза в сутки. К недостаткам прокаин-пенициллина, пожалуй, следует отнести необходимость ежедневных инъекций, что иногда исключает возможность его применения в амбулаторных условиях.
Наибольшее распространение получили дюрантные препараты пенициллина – бициллин-1, бензатин бензилпенициллин и другие бензатинпенициллины, которые применяются амбулаторно в виде внутримышечных инъекций по 2,4 млн. ЕД с интервалом в неделю, количество инъекций зависит от диагноза. Это, если можно так выразиться, стандартное лечение больных сифилисом, которое получают до 80 % всех больных. При глубоких поражениях внутренних органов, нервной системы водорастворимые соли пенициллина могут вводиться внутривенно до 20–30 млн ЕД ежедневно в течение 3–5 дней или по 1 млн. ЕД внутримышечно через каждые 6 ч в течение 20 дней.
В случае непереносимости пенициллина рекомендуются препараты тетрациклинового ряда (доксициклин) или эритромицин. Однако альтернативные методы лечения обладают целым рядом недостатков, ограничивающих их использование. Тетрациклины обладают фотосенсибилизирующим действием, их нельзя вводить детям до 8 лет, применяются они перорально, что снижает их комплаентность.
Что касается эритромицина, то следует иметь в виду, что в США был выделен штамм бледной трепонемы, не чувствительный к этому антибиотику [6]. Это обстоятельство, по-видимому, объясняет неудачи в лечении больных сифилисом эритромицином, а также препаратами родственных групп, например, азалидами. В связи с этим в США, в тех случаях, когда мать во время беременности получала лечение по поводу сифилиса эритромицином, новорожденного подвергают обязательному лечению пенициллином, независимо от наличия клинико-серологических признаков врожденного сифилиса. Совсем недавно для лечения сифилиса стали применять один из цефалоспоринов III поколения – цефтриаксон, который обладает редким сочетанием высоких трепонемоцидных свойств со способностью проникать через биологические мембраны. Необходимо иметь в виду, что у лиц с повышенной чувствительностью к пенициллину могут наступить перекрестные реакции с цефалоспоринами. Широкое применение цефтриаксона сдерживается относительно высокой ценой препарата.
Гонорея
Пожалуй, из всех возбудителей урогенитальных инфекций именно гонококк продемонстрировал колоссальную приспособляемость к антибиотикам, в особенности к пенициллину. Если в 1950 г. для лечения острой гонореи было достаточно однократного введения 300 000 ЕД пенициллина, то в 1970 г. для лечения той же формы заболевания было необходимо уже 3 000 000 ЕД [1].
Устойчивость гонококков по отношению к различным антибиотикам регистрируется повсеместно, но отношение к конкретным антибиотикам зависит от географических регионов, так как назначение определенного спектра тех или иных антибиотиков для лечения воспалительных заболеваний человека, так же как и других препаратов, весьма отличается в различных странах и регионах, а следовательно, механизмы и степень развития резистентности будут в значительной степени иметь "географический" характер. Так, например, в Смоленской области 78 % выделенных штаммов гонококков не чувствительны к пенициллину, 96 % – к тетрациклину и т. д. [7]. Однако это вовсе не означает, что подобная картина будет в Москве или, скажем, в Краснодаре. Вопрос этот достаточно важен и может быть разрешен только путем создания региональных референс-лабораторий, тем более, что речь может идти не только о гонококках, но и о других патогенах, имеющих жизненно важное значение (пневмококк, менингококк и т. д.).
Отличительной чертой современных методов лечения не только гонореи, но и других урогенитальных инфекций является преобладание однократных (одномоментных) методик. Безусловно, препаратом первого выбора для лечения гонореи во всем мире является цефтриаксон при внутримышечном однократном введении в дозе 0,25 г. Цефтриаксон обладает выраженным антибактериальным действием, практически не дает побочных эффектов и одновременно оказывает профилактическое трепонемоцидное действие. Из цефалоспоринов применяют также цефиксим по 400 мг внутрь (однократно) и фторхинолоны офлоксацин и ципрофлоксацин. Целый ряд препаратов переведен в разряд альтернативных, что объясняется их более низкой терапевтической эффективностью при гонорее, меньшей доступностью (распространенностью), ценовыми характеристиками и другими особенностями. Это спектиномицин, азитромицин, цефуроксим аксетил и другие. К примеру, для лечения гонореи у женщины назначают удвоенную дозу (4 г) спектиномицина внутримышечно, поскольку не исключен множественный характер поражения (шейка матки, уретра, прямая кишка и т. д.).
Необходимо отметить, что фторхинолоны противопоказаны детям и подросткам до 16 лет, беременным и кормящим женщинам [8].
Наиболее тяжелым осложнением гонореи у женщин считается восходящий воспалительный процесс с переходом на органы малого таза. Подобное состояние, как правило, требует стационарного лечения. Основными препаратами для лечения воспалительных заболеваний органов малого таза являются цефтриаксон, ципрофлоксацин, спектиномицин или канамицин, вводимые парентерально несколько раз в сутки до полного исчезновения клинических симптомов, после чего назначают антибиотики широкого спектра (тетрациклины, фторхинолоны и др.) внутрь в течение недели.
Лечение беременных проводится в стационаре на любом сроке гестации препаратами из групп макролидов и цефалоспоринов, а также спектиномицином. Гонококковый конъюнктивит у детей, в том числе новорожденных, успешно лечится цефтриаксоном из расчета 25–50 мг на 1 кг массы тела, но не более 125 мг внутримышечно однократно.
Урогенитальный хламидиоз
Одной из наиболее проблемных урогенитальных инфекций является хламидиоз. Поражения мочеполовой сферы вызывают серотипы С. trachomatis D.K.
Опасностью данной инфекции является малосимптомный характер течения, поздняя диагностика и развитие осложнений как у женщин, так и у мужчин, главным из которых является бесплодие. Поэтому лечению урогенитального хламидиоза уделяется особое внимание специалистов. В настоящее время наибольшую трудность для терапии представляют так называемые персистирующие формы хламидий. По-видимому, это хламидии, находящиеся на стадии элементарных телец, которые по неизвестным причинам прекратили свое дальнейшее развитие. Подобное состояние нередко наблюдается после проведенного лечения, когда клиническая симптоматика прошла, но хламидии продолжают обнаруживаться.
Препаратами выбора для лечения урогенитального хламидиоза являются азитромицин, который дается в однократной дозе 1 г, доксициклин по 0,1 2 раза в день внутрь в течение 7–14 дней в зависимости от формы заболевания. К сожалению, имеются первые сообщения, свидетельствующие о появлении единичных штаммов хламидий, устойчивых к азитромицину [9]. Это достаточно грозный признак, свидетельствующий о начале процесса приспосабливаемости хламидий к одному из основных антибиотиков, что в будущем чревато ростом заболеваемости и новыми осложнениями.
К альтернативным препаратам следует отнести кларитромицин, рокситромицин, ломефлоксацин, офлоксацин и др. В случае доказанной персистентной формы урогенитального хламидиоза за больным устанавливают наблюдение в течение 2-3 мес (все половые контакты должны быть защищенными). Иногда в течение этого времени происходит спонтанная элиминация возбудителя из организма. В других случаях применяют комбинацию иммунокорректора (полиоксидония) с антибиотиком.
При лечении беременных мы прежде всего рекомендуем спирамицин по 3 000 000 ME внутрь 3 раза в день в течение 10 дней.
У детей до 8 лет обычно применяют эритромицин из расчета 50 мг на 1 кг массы тела в сутки, разделенные на 4 приема, в течение 10–14 дней.
Урогенитальный микоплазмоз
В последние годы несколько изменились наши представления о роли микоплазменной инфекции в возникновении урогенитальных воспалительных процессов. Обычная находка этих патогенов при обследовании пациента без каких-либо клинических проявлений не является показанием к назначению лечения, так как эти микробы обнаруживаются в урогенитальном тракте и здоровых женщин и мужчин.
При существовании клинических проявлений и выделении микоплазм в виде монокультур назначают азитромицин по 250 мг внутрь 1 раз в сутки в течение 5–6 дней, доксициклин по 0,1 2 раза в сутки в течение 7–10 дней, эритромицин и другие антибиотики широкого спектра. Беременным назначают эритромицин (начиная со II триместра).
Урогенитальный трихомониаз
Урогенитальный трихомониаз вызывается простейшими Tr.vaginalis и в настоящее время является одним из наиболее распространенных воспалительных заболеваний влагалища. Клинически трихомонадный кольпит проявляется появлением большого количества жидких пенящихся выделений и сильного зуда. Помимо выраженного дискомфорта трихомониаз может приводить к развитию воспалительных процессов в органах малого таза, нарушениям репродуктивной функции и осложнениям беременности.
Основными препаратами для лечения трихомониаза являются метронидазол и некоторые его производные (орнидазол, тинидазол). Метронидазол назначают по 500 мг внутрь 2 раза в сутки в течение 7 дней, орнидазол внутрь по 500 мг 2 раза в сутки в течение 5 дней. Тинидазол относится к препаратам однократного применения и назначается внутрь 2 г однократно (желательно перед сном). Орнидазол также можно назначить по однократной схеме - 1,5 г внутрь на ночь.
Следует знать, что препараты метронидазола и тинидазола несовместимы с приемом алкоголя, о чем необходимо предупреждать больных, орнидазол не обладает этим недостатком. При неудачах лечения дозу препарата можно увеличить: тинидазол внутрь 2 г 1 раз в сутки в течение 3 дней. Возможно одновременное применение местнодействующих протистоцидных и противовоспалительных препаратов – метронидазол интравагинально 500 мг 1 раз в сутки в течение 6 дней.
При лечении детей назначают метронидазол: в возрасте от 1 года до 6 лет – 1/3 таблетки внутрь 2–3 раза в сутки; 6–10 лет - 125 мг внутрь 2 раза в сутки; 11–15 лет – 250 мг внутрь 2 раза в сутки в течение 7 сут. Орнидазол в суточной дозе 25 мг на 1 кг массы тела назначают в 1 прием на ночь.
Лечение беременных проводят не раньше, чем со II триместра беременности. Обычно назначают орнидазол внутрь 1,5 г однократно перед сном или тинидазол внутрь 2 г однократно на ночь.
Бактериальный вагиноз
Бактериальный вагиноз не относится к ИППП, а представляет собой нарушение биоценоза экосистемы влагалища, причины которого остаются неизвестными. И хотя ведущими препаратами для лечения бактериального вагиноза остаются нитроимидазолы, нередко для борьбы с анаэробами применяют также амоксициллин/клавуланат.
В заключение следует сказать, что в целом проблем с лечением ИППП (за исключением ВИЧ-инфекции) не возникает. Своевременно диагностированная инфекция, адекватная терапия не только больного, но и его партнеров, обеспечивают этиологическую санацию почти в 95–97 % случаев. Остальные случаи требуют более индивидуализированного подхода с учетом чувствительности микрофлоры к применяемым антибиотикам, наличия ассоциированных инфекций урогенитального тракта и других обстоятельств.
Антибиотики при сифилисе являются неотъемлемой составляющей качественного лечения венерического заболевания. Своевременно начатая терапия позволяет избежать развития необратимых последствий в виде бесплодия, разрушения суставов, ЦНС и других. Чтобы правильно подобрать препарат, специалисту потребуется определить стадию развития патологического процесса в организме и изучить индивидуальные особенности пациента.

Когда целесообразно применение антибиотиков
Антибиотики применяются на различных этапах развития сифилиса, однако наиболее эффективными становятся на начальной стадии заболевания. Действие подобных препаратов обеспечивает подавление возбудителя инфекции и предотвращение его дальнейшей жизнедеятельности в организме человека.
Существует несколько групп мощных антибиотиков, применяемых для борьбы с сифилисом:
- Пенициллины.
- Макролиды.
- Цефалоспорины.
- Тетрациклины.
Пенициллины лидируют в списке препаратов, назначаемых во время лечения венерической болезни. Эта разновидность антибиотиков принадлежит к препаратам первого выбора, так как считается самой сильной в борьбе с возбудителем сифилиса – бледной спирохетой.
Макролиды, цефалоспорины и тетрациклины относятся к средствам резерва. Такие лекарства назначаются пациентам с высоким риском развития аллергии на продукты пенициллинового ряда. Традиционно при сифилисе специалисты избегают применения цефтриаксона, склонного к провоцированию перекрестных побочных проявлений.
Как выбрать правильное средство?
Для правильного выбора антибиотика потребуется пройти детальное медицинское обследование. Специалист озвучивает диагноз и назначает конкретный препарат после сбора анамнеза, осмотра кожного покрова, половых органов и лимфатических узлов пациента.
При проведении диагностики важнейшее значение имеют результаты анализов. Для сифилиса типично проявляться на 20-21 день после проникновения бледной спирохеты в организм. На этот период приходится серопозитивная стадия течения болезни, во время которой появляются ее начальные симптомы, а лабораторные исследования с высокой степенью точности выявляют наличие сифилиса у обследуемого.

Для подтверждения присутствия бледных спирохет в организме пациента обязательна сдача крови. Этот биоматериал используется для проведения следующих диагностических мероприятий:
- реакции Вассермана;
- реакции иммобилизации трепонемы и иммунофлюоресценции;
- микрореакции на стекле;
- иммуноферментного анализа;
- реакции пассивной гемагглютинации.
Кроме венозной крови предусмотрен соскоб с поверхности твердого шанкра или мазок из половых органов.
Антибиотикотерапия назначается на основании диагностического обследования, результатов лабораторных исследований и уточнения важных особенностей организма пациента.
Лучшие антибиотики при сифилисе: схема лечения
Схема лечения сифилитической инфекции подбирается специалистом индивидуально для каждого пациента. При разработке алгоритма терапии потребуется принимать во внимание:
- Стадию и форму заболевания.
- Возраст и состояние здоровья пациента.
- Наличие сопутствующих заболеваний.
- Степень непереносимости лекарственных средств.
- Особенности жизненного уклада больного.
Существуют стандартные схемы лечения, применяемые на ранней стадии развития болезни, в период ее прогрессирования, а также разработанные для беременных пациенток.
| Этапы развития болезни | Инъекционное (внутримышечное) введение антибиотиков | Таблетки, назначаемые при непереносимости пенициллина |
| I-II стадии сифилиса | 2 400 000 ЕД бензатина-бензилпенициллина или 600 000 ЕД прокаина-бензилпенициллина (единожды в сутки 10-дневным курсом). | 500 мг тетрациклина 4 р ежесуточно на протяжении 15 дней или эритромицин (принимают аналогичным образом). |
| Скрытый период (длящийся на протяжении 2-х лет) и доброкачественная форма болезни (не вызывающая повреждения внутренних органов и ЦНС). | ||
| Злокачественная форма (поражающая нервную и сердечно-сосудистую системы). | 600 000 ЕД прокаина-бензилпенициллина (1 укол в 24 часа 20-дневным курсом). | 500 мг тетрациклина 4 р ежедневно в течение 30 дней или такое же количество эритромицина в течение месяца. |
Превентивное лечение (направленное на предупреждение развития инфекции) становится эффективным, если заражение имело место на протяжении 2-х последних месяцев. Иногда применяется схема, способная подавить бледную спирохету в первые 2 дня после сомнительной половой связи. С этой целью внутримышечно вводят зарубежные препараты – бензатинпенициллин G или ретарпен (2 400 000 ЕД 1 р в сутки).

Пенициллины могут применяться у различных категорий больных сифилисом, включая беременных женщин. В результате проведенной терапии удается полностью лишить бледную спирохету способности к жизнедеятельности. Резистентность микроорганизма к данной разновидности антибиотиков не развивается. Необходимость применения альтернативных лекарственных препаратов для лечения венерического заболевания возникает только в случаях проявления аллергии на пенициллин.
Чаще всего в терапевтических целях используют:
- прокаин-бензилпенициллин;
- бензатин-бензилпенициллин;
- бициллин-1, 3, 5.
Правильно подобранная дозировка антибиотика становится чрезвычайно эффективной на раннем этапе развития сифилиса. На поздних стадиях требуется увеличение вводимых доз пенициллинов.
Азитромицин – антибиотик, проявляющий широкий спектр действия, принадлежащий к макролидам. Данный препарат способен пролонгировать лечебный эффект, позволяет предупредить развитие осложнений.
Средство преимущественно используется для лечения неосложненных форм сифилиса. В отличие от некоторых пенициллинов, азитромицин реже оказывает побочное воздействие на организм больного.
Главным условием успешной борьбы с сифилисом при помощи данного лекарственного средства является отсутствие у пациента других венерических заболеваний. Согласно стандартной схеме лечения, препарат принимают в количестве 0, 5 г (ежедневно на протяжении 3-5 суток). Таблетки необходимо употреблять до еды (за 1,5 часа) или после (спустя 2 часа). Как и у большинства антибиотиков, курс лечения азитромицином должен сопровождаться приемом пробиотиков, поддерживающих нормальный баланс кишечной флоры.
Назначение лекарства на поздних стадиях сифилиса не считается целесообразным, так как данный препарат не способен эффективно бороться с запущенными формами инфекции.

Доксициклин – препарат из класса тетрациклинов. Данное средство отличается высокой эффективностью, однако требует продолжительного применения. Даже на ранней стадии развития болезни таблетки необходимо принимать не менее 2-х недель. В более тяжелых случаях курс продлевается до 30 дней.
Препарат принимают дважды в сутки по 200-300 мг. Чтобы избежать негативного воздействия на слизистую желудка, его необходимо употреблять после или во время еды.
Доксициклин разрешено запивать молоком. Многие специалисты рекомендуют одновременный прием антацидных средств, помогающих защитить органы пищеварения от токсического воздействия лекарства.
Сумамед – макролид, назначаемый на первой и второй стадиях развития сифилитической инфекции. На более поздних этапах препарат не применяется, так как не проявляет должного лечебного эффекта в случае поражения бледной спирохетой нервной системы пациента.
Лекарство назначают следующим образом:
- Начальная стадия сифилиса – 500 мг вещества четырежды в сутки на протяжении 10 дней.
- Вторая стадия – дозировка остается прежней, однако продолжительность лечения должна составить от 14 до 30 дней.
С целью минимизации значительных нарушений функции органов ЖКТ, в комплексе с данным антибиотиком часто применяются продукты, нормализующие кишечную микрофлору.

Амоксициллин относится к полусинтетическим пенициллинам, угнетающим синтез клеточной стенки возбудителя венерического заболевания. Препарат можно принимать независимо от периода употребления пищи. Дозировка лекарства определяется специалистом. В среднем она составляет 500 мг-1 г на один прием дважды в сутки. Для пациентов с нарушенной функцией почек интервал между приемами препарата определяется индивидуально.
Продолжительность лечения амоксициллином – 5-14 дней. Запивать медикамент следует только обычной водой без газа.
Применение амоксициллина редко провоцирует нежелательные последствия. Вместе с тем данный антибиотик проявляет менее выраженный терапевтический эффект в сравнении с инъекциями пенициллина.
Амоксиклав также входит в группу пенициллинов. Данный антибиотик применяется в процессе лечения сифилиса благодаря быстрому действию и отсутствию побочных реакций. В составе лекарственного средства присутствуют амоксициллин и клавулоновая кислота. Сочетание таких компонентов становится довольно эффективным для подавления активности бледной спирохеты.
Амоксиклав принимают по 500 мг каждые 12 часов дважды в сутки. При осложненных формах болезни показана 500 мг дозировка средства с 8-часовыми интервалами (трижды в сутки) или по 825 мг с 12-часовыми перерывами (2 раза в течение дня).
Эритромицин, являющийся представителем макролидов, по своей эффективности значительно уступает пенициллинам и назначается при наличии противопоказаний к ним. Данный препарат является одним из наиболее безопасных, и может назначаться на ранних стадиях венерической болезни. Одновременно с ним часто используются лекарства на основе висмута – бийохинол, бисмоверол. В случае развития нейросифилиса эритромицин не проявляет необходимого терапевтического воздействия.
Антибиотик принимают с пищей, через равные временные промежутки. Суточная норма составляет 1, 5 г в сутки. Длительность лечения – до 3-х недель. Для полной нормализации состояния потребуется проведение нескольких курсов с эритромицином (на первичных стадиях – 2, при свежем вторичном сифилисе – до 5). В случаях развития вторичной рецидивной формы болезни возникает потребность в 6 курсах лечения. Между этапами терапии необходимо делать перерывы (продолжительностью в один месяц).
В процессе лечения антибиотиками обязательным становится применение дополнительных препаратов:
- противогрибковых средств;
- витаминных комплексов;
- иммуномодуляторов.
Для устранения сифилитической сыпи пациентам назначаются местные средства – левомеколь или синтомициновая эмульсия.
Показатели выздоровления пациента
Не полностью вылеченный сифилис способен приводить к различным осложнениям в виде поражения центральной нервной системы, ухудшения слуха и зрения, заболеваний печени, язвенных изменений на кожном покрове, атрофии суставов, сосудистых нарушений. Именно поэтому после окончания курса антибиотикотерапии специалисты определяют степень излечения пациента. Она оценивается лечащим врачом методом прохождения нетрепонемных исследований (тестов). К их числу принадлежат:
- Реакция микропреципитации с кардиолипиновым антигеном.
- Анализ крови на RW.
Все проведенные тесты должны демонстрировать отрицательные итоговые показатели. Титры неспецифических антител, в сравнении с первичными анализами, должны уменьшаться до нескольких раз.
После приема антибиотиков и контакта с бледной спирохетой организм пациента всегда ослаблен. В период восстановления важно всячески избегать повторного заражения сифилисом и другими венерическими заболеваниями. Также рекомендуется получить консультацию специалиста относительно повышения иммунного статуса.
Читайте также:


