Что такое первичная резистентность микобактерий туберкулеза к противотуберкулезным препаратом

Микобактериями туберкулеза в ходе эволюционного развития были выработаны механизмы защиты от факторов внешней среды, такие как толстая клеточная стенка, богатые метаболические возможности, которые способны обезвреживать многие клеточные токсины и вещества (альдегиды, перекиси), повреждающие клеточную стенку, также можно упомянуть способность к трансформации(переход в L-форму, образование доминантных клеток) [8].
Выделяют несколько классификаций лекарственной устойчивости микобактерии туберкулеза:
I. По чувствительности к противотуберкулезным препаратам [6, 8]
Истинная генетическая устойчивость – это видовой признак микроорганизмов, который связан с отсутствием точки приложения антибиотика с МБТ, ее недоступностью из-за плохой проницаемости клеточной стенки или разрушения ферментами.
МБТ обладают истинной генетической устойчивостью ко многим неспецифическим антимикробным препаратам, относящимся к семействам пенициллинов, β-лактамов, макролидов, карбапенемов, цефалоспоринов, тетрациклинов. Однако чувствительны к аминогликозидам (стрептомицин, канамицин, амикацин), полипептидам (капреомицин), рифампицинам (рифампицин, рифабутин) и фторхинолонам (ципрофлоксацин, ломефлоксацин, офлоксацин, левофлоксацин, моксифлоксацин, спарфлоксацин) [5].
Приобретенная лекарственная устойчивость МБТ проявляется в возможности размножаться при воздействии на них противотуберкулезных препаратов по средствам развития точечных мутаций [7] в хромосомах и формировании новых генов, контролирующих синтез новых белков-ферментов, разрушающих или инактивирующие конкретные противотуберкулезные препараты. Приобретенную лекарственную устойчивость подразделяют на первичную и вторичную. Первичная ЛУ определяется у больных, заразившихся лекарственно-устойчивыми МБТ. Эти пациенты ранее не принимали противотуберкулезные препараты [6]. Вторичная ЛУ развивается в процессе самого лечения больного туберкулезом. Устойчивость МБТ развивается через 3-6 месяцев с начала лечения [6].
II. По спонтанности возникновения мутаций (спонтанные и индуцированные)
В большой и активно размножающейся микобактериальной популяции всегда имеется небольшое количество лекарственно-устойчивых спонтанных мутантов в соотношениях:
1 клетка-мутант на 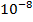
устойчивых к рифампицину;
1 клетка-мутант на 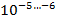
устойчивых к изониазиду, этамбутолу, стрептомицину, канамицину, фторхинолонам;
1 клетка-мутант на 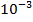
устойчивых к пиразинамиду, этионамиду, капреомицину и циклосерину.
С учётом того что в каверне величина микобактериальной популяции составляет 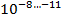
, там имеются мутанты ко всем противотуберкулезным препаратам; в очагах и осумкованных казеозных фокусах эта величина составляет 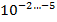
. Спонтанные мутации устойчивы только к одному препарату (спонтанная или эндогенная ЛУ) [6].
При экзогенной (индуцированной) ЛУ происходит естественный отбор в пользу мутантов с естественной ЛУ к противотуберкулезным препаратам. В дальнейшем это приводит к изменению в геноме, что приводит к увеличению бактериальной популяции с лекарственно-устойчивыми микобактериями. Этому способствует проведение неадекватной химиотерапии, при этом пациенту назначается неправильный режим, несбалансированное сочетание и дозы противотуберкулезных лекарственных средств [6].
По эпидемиологической классификации ВОЗ (2008) МБТ могут быть:
- монорезистентными (МР) – к одному противотуберкулезному препарату;
- полирезистентными (ПР) – к двум и более противотуберкулезным препаратам, но не к сочетанию изониазида и рифампицина;
- множественно лекарственно-устойчивыми (МЛУ) – как минимум к сочетанию изониазида и рифампицина. Такие больные обладают высокой эпидемиологической опасностью вследствие высокой вирулентности и контагиозности, длительного периода бактериовыделения. К группам повышенного риска относятся ВИЧ-инфицированные больные и ранее неправильно лечившиеся пациенты с туберкулезом [4]. При анализе заболеваемости туберкулёзом среди ВИЧ-инфицированных г. Краснокамска была выявлена МЛУ у 60% больных с впервые выявленным туберкулезом [1].
- широко лекарственно-устойчивыми (ШЛУ) – как минимум к сочетанию изониазида, рифампицина, фторхинолонов и инъекционных препаратов (канамицина, амикацина, капреомицина). Так как ШЛУ проявляет ЛУ к препаратам I ряда, а противотуберкулезные препараты II ряда не обладают выраженным антибактериальным действием, то можно утверждать, что такие штаммы опасны для жизни пациентов [4].
Генетические основы резистентности ко многим антибиотикам изучены недостаточно хорошо. По имеющимся данным в приобретении лекарственно-устойчивого фенотипа МБТ плазмиды и траспозоны особой роли не играют. Причиной возникновения лекарственно-устойчивых штаммов являются точечные мутации [7] и небольшие инсерции/делеции в геноме микроорганизма [2, 3].
Выделяют следующие механизмы лекарственной устойчивости микобактерий туберкулёза [8]: инактивация антибиотика ферментами, (например, β-лактамазами); изменение мишени (в результате мутации соответствующего участка генома происходит модификация белковой структуры); избыточное образование мишени, которое приводит к нарушению соотношения агент-мишень, в результате чего высвобождаются белки, необходимые для жизнедеятельности бактерии; выведение лекарственного вещества из бактериальной клетки (эффлюкс) по средствам включения стрессорных механизмов защиты; уменьшение проницаемости клеточной стенки, вследствие чего антибиотик не может проникнуть внутрь бактерии; появление дополнительного (обходного) пути обмена веществ.
Помимо прямого воздействия на метаболизм микробных клеток многие антибактериальные препараты (бензилпенициллин. стрептомицин, рифампицин) и другие неблагоприятные факторы (биоциды иммунной системы) приводят к появлению изменённых форм микобактерий (протопласты, L-формы), а также переводят клетки в дормантное состояние: интенсивность обмена клетки снижается и бактерия становится невосприимчивой к действию антибиотика [8].
Выделяют основные противотуберкулезные препараты I ряда: рифампицин, изониазид, этамбутол, стрептомицин, пиразинамид. Препараты II ряда являются резервными и используются для лечения полирезистентного туберкулеза, к ним относятся: этионамид, циклосерин, канамицин, виомицин, амикацин и др. [3, 5]
Механизм рифампицина основан на взаимодействии с β-субъединицей РНК-полимеразы (ген rpoB), в результате чего происходит ингибирование инициации транскрипции. МБТ устойчивы к рифампицину благодаря мутации в фрагменте β-субъединицы (27 кодонов – 507-533) этого фермента (более 95%штаммов). При мутации в кодонах 526 (36%) и 531 (43%) [3, 10] обнаруживают высокий уровень резистентности к антибиотику, в то время как, в кодонах 511, 516, 518 и 522 – низкий. У 4%штаммов механизм резистентности неизвестен, так как они не несут мутаций в данном гене [3, 6].
Изониазид является пролекарством. Молекула препарата активируется внутри микробной клетки под действием фермента каталазы-пероксидазы (ген katG). Мутации в гене katG (в положении 315) приводят к снижению активности фермента примерно на 50%. Также ферменты, участвующие в метаболизме миколевой кислоты (основной компонент клеточной стенки МБТ), являются мишенями для активированного изониазида: ацетилированный белок-носитель (ген acpM), синтетаза (ген kasA) и редуктаза (ген inhA) белка-носителя. Мутации, возникшие в этих генах, вызывают устойчивость, связанную с гиперпродукцией мишеней. Уровень устойчивости при этом ниже, чем при мутации в гене katG [3, 10].
О механизмах действия пиразинамида известно мало. Он также является пролекарством. Пиразинамид по средствам пассивной диффузии проникает в бактериальную клетку, где под действием фермента пиразинамидазы переходит в активную форму – пиразиноевую кислоту (ген pncA), которая блокирует ферменты биосинтеза жирных кислот. 72% изолятов, устойчивых к пиразинамиду, имеют мутации в гене pncA. У пиразинамидустойчивых МБТ выявляют также отсутствие АТФ-зависимого транспорта этого препарата в клетку [3, 6].
Стрептомицин приводит к ингибированию синтеза белка, связываясь с 16S рРНК (rrs). Мутации, ассоциированные с устойчивостью к стрептомицину, идентифицированы в генах, кодирующих 16S РНК (rrs) и белок малой рибосомной субъединицы 12S (rpsL). Есть данные о мутации, которая ведет к повышению устойчивости МБТ к стрептомицину – эти штаммы плохо растут, пока в их питательную среду не добавить данный антибиотик (стрептомицинзависимые штаммы) [6].
Этамбутол осуществляет свое влияние через белок embB (арабинозилотрансфераза), принимающий участие в синтезе структурных элементов клеточной стенки МБТ. Устойчивость к этому препарату появляется вследствие точечной мутации в 306-м кодоне [10].
Этионамид (протионамид) также способствует появлению мутаций в гене inhA, поэтому резистентность к этионамиду иногда возникает вместе с резистентностью к изониазиду, так как эти препараты имеют общего предшественника – никотинамид. Этионамид является пролекарством и для его активирования необходим фермент, который в настоящее время еще не установлен [3, 6].
Канамицин (амикацин) вызывает мутации в 16S рРНК (1400 позиция) – замена аденина на гуанин [6].
Фторхинолоны вызывают мутации в генах gyrA и gyrB ДНК-гиразы. Вследствие этого нарушается процесс репликации ДНК [9].
Представленная информация призвана способствовать формированию целенаправленной деятельности для контроля лекарственной устойчивости в интересах совершенствования лечебно-профилактических мероприятий у больных туберкулезом.
Клинический ординатор 1-ого года обучения
Абасов Тарлан Мамед Рагим оглы
Лекарственная резистентность МБТ……………………………………. 3
Механизм и динамика формирования лекарственной устойчивости… 4
Методы диагностики лекарственной устойчивости…………………… 8
Профилактика развития лекарственной устойчивости……………….. 22
Лекарственная резистентность МБТ.
Появление множественной лекарственной устойчивости микобактерий туберкулеза стало серьезной угрозой эффективности противотуберкулезных программ во многих странах мира. В Российской Федерации распространение микобактерий, устойчивых к основным противотуберкулезным препаратам, является одной из главных проблем фтизиатрической службы. В 2007 г в Российской Федерации у 13% больных с вновь выявленным туберкулезом до лечения была диагностирована множественная лекарственная устойчивость микобактерий. Приобретенная множественная лекарственная устойчивость в ряде регионов страны достигает 50-60% среди повторных случаев лечения туберкулеза. Излечение больных туберкулезом является главным компонентом национальной противотуберкулезной программы. Больной, который излечивается от туберкулеза, обрывает цепочку передачи инфекции. В тех случаях, когда пациенты не получают необходимого лечения и продолжают выделять микобактерий туберкулеза, происходит распространение инфекции в обществе в течение нескольких лет. У большинства больных туберкулезом можно достигнуть излечения, несмотря на наличие лекарственной устойчивости микобактерий туберкулеза (МБТ), сопутствующих заболеваний и развития побочных эффектов от приема лекарственных средств. Своевременно диагностированные больные с МБТ, чувствительными к основным противотуберкулезным препаратам, получают лечение в течение не менее 6 месяцев и практически всегда излечиваются от туберкулеза. Наиболее сложная ситуация возникает, когда у МБТ определяется устойчивость к основным противотуберкулезным препаратам. Больные с множественной лекарственной устойчивостью (МЛУ) микобактерий туберкулеза - те, у которых диагностирована устойчивость МБТ к действию изониазида и рифампицина одновременно, с наличием или без наличия устойчивости к любым другим противотуберкулезным препаратам. Организация диагностики и лечения больных с множественной лекарственной устойчивостью МБТ требует значительных финансовых затрат в лабораторной диагностике, организации специализированного отделения для лечения данной категории больных, покупке противотуберкулезных препаратов второго ряда и лекарственных средств, для купирования побочных эффектов. Больные туберкулезом, выделяющие лекарственно-устойчивые штаммы МБТ, длительное время остаются бактериовыделителями и могут заражать окружающих лекарственно-резистентными возбудителями. Чем больше число больных, выделяющих лекарственно-устойчивые МБТ, тем выше риск распространения инфекции среди здоровых лиц и появления новых случаев заболевания туберкулезом с первичной лекарственной устойчивостью. По определению экспертов ВОЗ, лекарственно-устойчивый туберкулез – это случай туберкулеза легких с выделением МБТ, устойчивых к одному и более противотуберкулезным препаратам. В последние годы в связи с ухудшением эпидемической ситуации существенно увеличилось число больных, выделяющих МБТ, устойчивые к основным противотуберкулезным препаратам. По данным ЦНИИ туберкулеза РАМН в 2008г. у 50% впервые выявленных и ранее не леченных противотуберкулезными препаратами больных в мокроте определялись лекарственно-устойчивые МБТ, из них у 27,7% имелась устойчивость к 2 основным противотуберкулезным препаратам – изониазиду и рифампицину. При хроническом фиброзно-кавернозном туберкулезе частота выявления лекарственно-устойчивых МБТ возрастает до 95,5%. Феномен лекарственной устойчивости МБТ имеет важное клиническое значение. Существует тесная взаимосвязь количественных изменений микобактериальной популяции и изменения ряда биологических свойств МБТ, одним из которых является лекарственная устойчивость. В активно размножающейся бактериальной популяции всегда имеется некоторое количество лекарственно-устойчивых мутантов, которые практического значения не имеют, но по мере сокращения бактериальной популяции под влиянием химиотерапии изменяется соотношение между количеством лекарственно-чувствительных и устойчивых МБТ. В этих условиях происходит размножение главным образом устойчивых МБТ, эта часть бактериальной популяции увеличивается. В клинической практике необходимо исследовать лекарственную чувствительность МБТ и результаты этого исследования сопоставлять с динамикой туберкулезного процесса в легких.
Механизм и динамика формирования лекарственной устойчивости .
Развитие лекарственной устойчивости у МБТ является результатом случайных генетических мутаций. В любой достаточно большой популяции МБТ существуют возникшие естественным путем микобактерии-мутанты. Подвижного фактора устойчивости, подобного плазмидам грамотрицательных палочек, в данном случае нет. Мутации не связаны между собой и происходят с низкой, но предсказуемой частотой в пределах 1-2 делений на 106- 108 МБТ. В Таблице 1 показаны коэффициенты и распространенность мутаций, обусловливающих устойчивость к четырем противотуберкулезным препаратам первого ряда.
Таблица 1. Коэффициенты и распространенность мутаций
Цель: изучить структуру, спектр первичной лекарственной устойчивости (ПЛУ) и жизнеспособность микобактерий (МБТ) у больных туберкулезом в сочетании с ВИЧ-инфекцией.
Материалы и методы. Изучены структура, спектр ПЛУ и жизнеспособность МБТ у 67 больных туберкулезом легких, сочетанным с ВИЧ-инфекцией.
Результаты. Установлено, что впервые выявленный лекарственно-устойчивый туберкулез у больных ВИЧ-инфекцией характеризуется тяжелой структурой лекарственной устойчивости с выраженным преобладанием множественной (73,1%) и широкой (16,4%) ПЛУ возбудителя, в большинстве случаев сочетающейся с устойчивостью к препаратам основного и резервного рядов. Отмечена практически тотальная ПЛУ к изониазиду, стрептомицину и рифампицину, а также высокая доля штаммов МБТ, устойчивых к противотуберкулезным препаратам резервного ряда, среди которых особенно следует отметить устойчивость к офлоксацину, имеющую место у каждого 4-го больного. Вышеуказанные особенности лекарственной устойчивости МБТ у больных туберкулезом, сочетанным с ВИЧ-инфекцией, значительно затрудняют формирование необходимого набора противотуберкулезных препаратов для проведения химиотерапии по IV и V режимам, что, несомненно, отражается на эффективности лечения и существенно увеличивает летальность пациентов данной категории.
доктор медицинских наук, профессор, заведующая кафедрой туберкулеза с курсом ПО,
660022, Красноярский край, г. Красноярск, ул. Партизана Железняка, д. 1
кандидат медицинских наук, доцент, доцент кафедры туберкулеза с курсом ПО,
660022, Красноярский край, г. Красноярск, ул. Партизана Железняка, д. 1
1. Боровицкий В. С. Туберкулез с широкой лекарственной устойчивостью микобактерий и ВИЧ-инфекция // Пульмонология. - 2013. - № 2. - С. 109-113.
3. Вишневский Б. И., Иванова Л. А., Колечко Н. Г. Клиническое значение микобактерий туберкулеза с различными биологическими свойствами // Пробл. туб. - 1991. - № 5. - С. 49-51.
4. Долгова Е. А., Альварес Фигероа М. В., Лобашева Г. П. и др. Определение лекарственной устойчивости к рифампицину у больных туберкулезом, находящихся на стадии вторичных заболеваний ВИЧ-инфекции // Туб. и болезни легких. - 2014. - № 4. - С. 129-130.
5. Зимина В. Н., Батыров Ф. А., Кравченко А. В. и др. Спектр первичной лекарственной устойчивости микобактерий у больных туберкулезом органов дыхания в сочетании с ВИЧ-инфекцией // Туб. и болезни легких. - 2011. - № 8. - С. 31-35.
6. Корецкая Н. М., Наркевич А. Н. Выявление и характеристика туберкулеза органов дыхания у больных ВИЧ-инфекцией // Академ. журнал Западной Сибири. - 2013. - Т. 9, № 1 (44). - С. 52-53.
7. Корецкая Н. М., Чушкина А. А., Наркевич А. Н. Динамика первичной лекарственной резистентности микобактерий при инфильтративном туберкулезе легких // Сиб. мед. обозрение. - 2013. - № 1 (79). - С. 66-69.
8. Кульчавеня Е. В., Краснов В. А., Мордык А. В. Альманах внелегочного туберкулеза. - Новосибирск: Сибпринт, 2015. - 247 с.
9. Мордык А. В., Иванова О. Г., Ситникова С. В. Туберкулез в сочетании с ВИЧ-инфекцией: причины неудач в лечении // Омский науч. вестник. - 2015. - № 144. - С. 23-26.
10. Нечаева О. Б., Скачкова Е. И., Кучерявая Д. А. Мониторинг туберкулеза в Российской Федерации // Туб. и болезни легких. - 2013. - № 12. - С. 40-49.
11. Панов Г. В., Скорняков С. Н., Цветков А. Н. и др. Характеристика лекарственной чувствительности микобактерий туберкулеза, выделенных от впервые выявленных больных туберкулезом, сочетанным с ВИЧ-инфекцией // Туб. и болезни легких. - 2015. - № 2. - С. 50-53.
12. Пантелеев А. М. Туберкулез с лекарственной устойчивостью МБТ у больных ВИЧ-инфекцией // Актуал. пробл. и перспективы противотуберкулезной службы в РФ: Материалы I Конгресса Национальной ассоциации фтизиатров. - СПб. - 2012. - С. 281-283.
14. Фролова О. П., Щукина И. В., Новоселова О. А. и др. Состояние контингента больных туберкулезом, сочетанным с ВИЧ-инфекцией, в Российской Федерации, межсекторальное и межведомственное взаимодействие при организации противотуберкулезной помощи больным ВИЧ-инфекцией // Туб. и болезни легких. - 2014. - № 4. - С. 26-31.
- Обратные ссылки не определены.

Контент доступен под лицензией Creative Commons Attribution 4.0 License.

Устойчивость возбудителя туберкулеза к препаратам, используемым для лечения, и особенно множественная лекарственная устойчивость (МЛУ), во многих странах стала серьезной проблемой общественного здравоохранения, препятствующей эффективной борьбе с туберкулезом [3; 4].
По оценкам Всемирной организации здравоохранения в 2012г около 3,7% впервые выявленных больных туберкулезом выделяли штаммы микобактерий с множественной лекарственной устойчивостью. Среди ранее получавших лечение больных уровни МЛУ гораздо более высокие – около 20%. В 2011 г. среди всех случаев заболевания туберкулезом было от 220 000 до 400 000 случаев заболевания туберкулезом с МЛУ. Около 60% этих случаев приходилось на страны БРИКС (Бразилию, Российскую Федерацию, Индию, Китай и Южно-Африканскую Республику) [9].
На территории Сибири и Дальнего Востока наблюдался самый высокий уровень регистрируемого числа случаев туберкулеза с множественной лекарственной устойчивостью среди впервые выявленных больных [6; 8].
Уровень первичной лекарственной устойчивости характеризует часть микобактериальной популяции, циркулирующей на территории, и этот показатель чрезвычайно важен для оценки степени напряженности эпидемической ситуации [2; 7].
Лекарственная устойчивость имеет не только клиническое значение, связанное с увеличением продолжительности лечения дорогостоящими препаратами, вызывающими серьезные побочные реакции, но и крайне важное эпидемиологическое значение. Доказано, что эпидемические очаги туберкулеза, сформированные бактериовыделителями устойчивых к противотуберкулезным препаратам микобактерий, представляют собой территории особого риска заболевания контактных лиц. Недостаточная эффективность химиопрофилактики в очагах туберкулеза с МЛУ способствует формированию очаговости с высоким уровнем заболеваемости контактных лиц [5].
В системе эпидемиологического надзора за туберкулезной инфекцией изучение характеристик циркулирующих штаммов микобактерий туберкулеза (МБТ) позволяет адекватно воздействовать на составляющие эпидемического процесса [1].
Цель исследования: качественная характеристика циркулирующих на территории Омской области штаммов M. tuberculosis, а также краткосрочное прогнозирование заболеваемости населения туберкулезом с множественной лекарственной устойчивостью.
Материалы и методы
Оценка статистической значимости различий результатов исследования в сравниваемых группах была проведена с помощью критерия Пирсона χ2 (хи-квадрат). Критический уровень значимости (p) при проверке статистических гипотез в данном исследовании принимался равным 0,05. Статистический анализ осуществлялся с использованием возможностей МS Excel, STATISTICA 7.0.
Результаты и обсуждение
На территории Омской области за исследуемый период наблюдалось некоторое улучшение ряда эпидемиологических показателей, характеризующих эпидемический процесс туберкулезной инфекции, что выражалось в наметившейся тенденции к снижению заболеваемости, распространенности и смертности населения от туберкулеза.
Вместе с тем сохранялся значительный уровень заболеваемости населения туберкулезом органов дыхания с бактериовыделением - 44,0 на 100 тысяч населения (95% ДИ 41,0÷46,9). Распространенность туберкулеза с множественной лекарственной устойчивостью (МЛУ-ТБ) возросла с 20,7 (95% ДИ 18,7÷22,6) до 40,4 на 100 тысяч населения (95% ДИ 37,6÷43,2). Хотя за указанный период смертность населения от туберкулеза снизилась (с 25,8 до 11,4 на 100 тысяч населения, T сн.=-3,47%), в структуре смертности ежегодно увеличивался удельный вес умерших, страдавших туберкулезом с МЛУ – с 10,7% (N= 468; n=50; ДИ 2,2÷19,2) в 2004г до 51,5% в 2013г.(N=227; n=117; ДИ 42,4÷60,5) (p=0,000).
Динамика заболеваемости туберкулезом органов дыхания с множественной лекарственной устойчивостью имела умеренную тенденцию к росту (Тпр. = 2,7%). Заболеваемость МЛУ-ТБ возросла практически в 2 раза с 3,5 (95% ДИ 2,7÷4,3) до 7,6 на 100 тысяч населения (95% ДИ 6,3÷8,8), причем рост заболеваемости МЛУ-ТБ происходил на фоне умеренной тенденции (Тсн.=-1,43%) к снижению общей заболеваемости населения туберкулезом (рисунок).
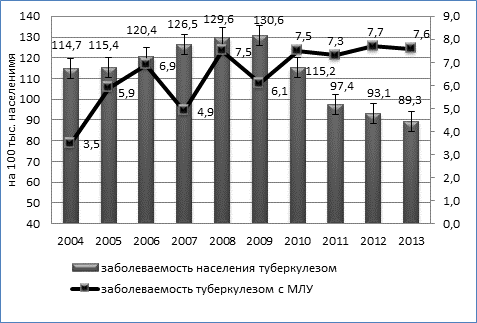
Динамика заболеваемости туберкулезом населения Омской области и заболеваемости туберкулезом с множественной лекарственной устойчивостью возбудителя (на 100 тыс. населения), 2004-2013гг.
К концу наблюдаемого периода доля больных с первичной МЛУ среди обследованных больных составляла 22,0% (N=685; n=151; ДИ 15,4÷28,6), доля приобретенной в процессе лечения множественной лекарственной устойчивости в контингенте больных - бактериовыделителей – 49,6% (N=326; n=162; ДИ 41,9÷57,3).
Нами изучена качественная характеристика бактериовыделения в контингенте впервые выявленных больных туберкулезом органов дыхания. Как показали результаты исследования, в основной группе лекарственная устойчивость к одному и более противотуберкулезных препаратов была обнаружена у 52,5% (N=122; n=64; ДИ 40,3÷64,7) впервые выявленных больных туберкулезом. В структуре лекарственной устойчивости монорезистентными (устойчивыми к одному из ПТП) были 9,4% выделенных штаммов, множественная лекарственная устойчивость определена в 59,4% случаев, полирезистентыми (устойчивыми к комбинации различных ПТП, кроме одновременной к изониазиду и рифампицину) были 31,2% штаммов (таблица).
Структура первичной лекарственной устойчивости штаммов М. tuberculosis, выделенных у впервые выявленных больных туберкулезом органов дыхания

В настоящее время одной из основных проблем фтизиатрии является множественная лекарственная устойчивость микобактерий туберкулеза (МЛУ МБТ) к противотуберкулезным препаратам (ПТП) основного ряда. В каждом регионе для организации успешной борьбы с туберкулезом, планирования и проведения мероприятий по сокращению резервуара туберкулезной инфекции необходимо иметь четкое представление о распространенности МЛУ штаммов возбудителя среди больных с бактериовыделением [1, 4, 5, 8, 13–15].
Известно, что наличие у больного туберкулезом легких лекарственной устойчивости МБТ существенно снижает эффективность лечения, приводит к формированию хронических форм, устойчивого бациллярного ядра, повышает показатель смертности [3, 4, 7, 9, 11, 12].
Неблагоприятные социальные и экономические условия жизни отдельных групп населения, а также обусловленная этими условиями социальная дезадаптация пациентов, нарушения и прерывания режима химиотерапии, отрывы от лечения и наблюдения создают благоприятные условия для формирования, размножения и распространения лекарственно-устойчивых штаммов МБТ. При наличии исходной первичной множественной устойчивости МБТ наблюдается высокая вероятность хронизации туберкулезного процесса. Накопление неэффективно пролеченных больных с МЛУ МБТ способствует дальнейшему распространению возбудителя туберкулеза среди населения, инфицированию и новым случаям заболевания [1, 5, 6, 10].
Для мониторинга лечения больных с МЛУ МБТ рекомендованные временные рамки анализа исходов химиотерапии должны отражать продолжительность соответствующих режимов, поэтому когортный анализ рекомендуют проводить через 24 мес.
Цель исследования: оценить результаты лечения и диспансерного наблюдения впервые выявленных в 2006–2010 гг. больных туберкулезом легких с МЛУ МБТ.
Материал и методы исследования
Результаты исследования и их обсуждение
За последние годы в г. Якутске наблюдается заметное повышение частоты первичной множественной лекарственной резистетности среди впервые выявленных больных туберкулезом легких с бактериовыделением: от 17,6 % за 2008 г. до 28,3 % за 2010 г., т.е. в 1,6 раза. За период исследования в годовых когортах впервые выявленных больных с МЛУ МБТ наблюдалось всего 147 чел.: в 2006 г. – 16 больных, в 2007 г. – 34, в 2008 г. – 29, в 2009 г. – 26 и в 2010 г. – 42 чел., что свидетельствует о сохраняющейся тенденции к возрастанию лекарственно-устойчивого туберкулеза легких. В исследование включены взрослые больные туберкулезом легких, все ВИЧ-отрицательные.
При изучении возрастно-половой характеристики больных установлено, что среди впервые выявленных преобладают мужчины – 53 (69,4 %) чел. В распределении больных по возрасту как среди женщин, так и у мужчин установлено превалирование лиц в возрасте от 20 до 39 лет – 63 (42,8 %) чел., что говорит о том, что большинство заболевших ‒ люди трудоспособного возраста.
При оценке семейного положения выявлено, что состояли в браке или имели гражданскую семью на момент заболевания 39 (26,5 %) чел., разведенные лица составили 14 (9,5 %) чел., все остальные считают себя одинокими – 94 (63,9 %). По этнической характеристике больных с МЛУ МБТ существенной разницы не наблюдается: коренные жители составили – 67 (45,5 %), приезжие – 80 (54,5 %) чел.
При анализе профессионального состава больных с МЛУ МБТ обращало на себя внимание то, что большая часть лиц трудоспособного возраста не имеют постоянного места работы – 50,3 % (74 чел.), рабочие составили 12,3 % (18 чел.), служащие – 18,3 % (27 чел), студенты – 9,5 % (14 чел.), пенсионеры – 2,1 % (3 чел.) и инвалиды по соматическим заболеваниям – 7,5 % (11 чел.). У 1/4 больных в анамнезе отмечено пребывание в учреждениях пенитенциарной системы.
Новые случаи туберкулеза легких выявлялись как при обращении больных в лечебно-профилактические учреждения с изменениями в самочувствии – 44,3 % (65 чел.), так и при прохождении профилактического осмотра – 41,8 % (62 чел.), кроме того, при привлечении противотуберкулезным диспансером лиц, состоящих в контакте с туберкулезным больным, выявлено 13,9 % (20 чел.).
В клинической характеристике впервые выявленного туберкулеза легких с МЛУ преобладает инфильтративная форма – 89 (60,5 %) чел., диссеминированная составила 30 (20,4 %), очаговая – 20 (13,6 %), регистрировано по три случая казеозной пневмонии (2,0 %) и фиброзно-кавернозного туберкулеза легких (2,0 %) и два случая туберкуломы (1,5 %).
У всех больных туберкулезный процесс выявлен в фазе распада, у 40 (41,6 %) деструкции имелись в обоих легких, у 36 (37,5 %) больных они имели множественный характер, т.е. более двух полостей распада, в 20 (20,8 %) случаях имелись крупные полости, т.е. более 4 см в диаметре.
Характеристика резистентности возбудителя туберкулеза к антибактериальным препаратам приведена в табл. 1.
Характеристика лекарственной устойчивости у впервые выявленных больных туберкулезом легких с МЛУ МБТ
Читайте также:


