Для этиотропного лечения чесотки применяют
Общие сведения о насекомом
Чесоточный клещ, или чесоточный зудень (Sarcoptes scabiei), представляет собой микроскопического паразита, которого практически невозможно увидеть невооруженным глазом, но который активно паразитирует в кожном роговом слое, вызывая чесотку – болезнь в форме искусственной экземы. По своей сути, это кожное заболевание можно смело отнести к инфекционной патологии с высокой степенью контагиозности (заразности).
Самка клеща имеет размеры до 0,4 мм, а самец – 0,2-0,3 мм. При таких размерах паразитов можно разглядеть только под микроскопом. Болезнь вызывает самка, а самец погибает после оплодотворения. Самка активно роет проходы в кожном слое, по пути откладывая многочисленные яйца. Жизнедеятельность паразитов связана с 2-мя кожными слоями: в зерновом слое они получают питательные вещества, а обитают и размножаются в роговой прослойке. Клещи имеют достаточно высокую скорость перемещения: на поверхности кожи – до 4 см/мин, а внутри рогового слоя – 1-3 мм/сутки. С учетом, что самка живет в среднем 1 месяц, можно представить, на какую длину она способна прорыть кожу, при этом откладывая 3-4 яйца в сутки.

Жизненный цикл паразитов проходит в следующем порядке. Из яиц появляются личинки через 4-6 суток. Дальнейшее развитие (12-13 суток) их проходит в кожном воспалительном образовании (везикулах или папулах). Созревшие личинки поднимаются на кожную поверхность, где и происходит оплодотворение и начинается новый цикл развития. Активность клеща повышается в ночное время, чем и обусловлено более явное проявление болезни в это время. Кроме того, замечено сезонное повышение активности, приходящееся на сентябрь-октябрь.
Этиология заболевания
В окружающей среде, вне организма человека, клещ может довольно продолжительное время (до 10 суток) жить только во влажной среде. При снижении влажности ниже 30% он погибает через 15-20 часов. Не может жить паразит как при низкой, так и при очень высокой (выше 65°С) температуре, а в кипятке погибает сразу. Таким образом, живучесть возбудителя вне человека достаточно низкая, что и приводит к тому, что заражение им через бытовые предметы или пищу маловероятно.
Основной путь заражения – контактный, причем при достаточно длительном контакте непосредственно с пораженным участком тела. Один из распространенных вариантов – половой контакт. Заразиться может ребенок, если будет спать рядом с инфицированными родителями. Достаточно часто возбудитель болезни передается при рукопожатии, среди детей при их совместных играх и т.д. Риск заражения значительно возрастает ночью, когда повышается активность клещевой самки.
Для того чтобы чесоточный клещ освоился в новом организме, необходимы провоцирующие причины. Клещу, попавшему на поверхность кожи человека, для внедрения внутрь нужно порядка 25-35 минут. Естественно предположить, что умывание в этот период позволяет избавиться от клещей. Провоцирующими факторами болезни становятся явная антисанитария, пренебрежение элементарными правилами личной гигиены. Заражение ускорить может сахарный диабет. Таким образом, самая надежная профилактика – прием душа после возможного контакта с инфицированным человеком.
Как развивается болезнь?
Развитие чесотки практически полностью обуславливается иммунно-аллергическим механизмом. Симптомы болезни – это реакция на жизнедеятельность чесоточного клеща после завершения сенсибилизации человеческого организма. Другими словами, первичное заражение вначале должно вызвать сенсибилизацию, и только затем возникают аллергические симптомы кожного поражения. Именно этим можно объяснить достаточно длительный бессимптомный период при первом попадании паразитов в организм. При повторном инфицировании проявление болезни происходит практически сразу, что вызвано прежней сенсибилизацией.
Большинство признаков болезни вызываются аллергической реакцией замедленного типа, а провоцирует их слюна, экскременты и яйца паразитов. К кожным патологиям аллергического характера нередко присоединяется бактериальная инфекция (стрептококки, стафилококки), чему способствует нарушение целостности кожного покрова в результате расчесывания пораженной зоны. В этом случае появляются характерные гнойники.

Проникновение клеща, как правило, происходит на участках с тонкой кожей: межпальцевые зоны на руках, подмышечная зона, сгибы на локтях, паховые складки, женские молочные железы, кожный покров живота и бедер. Наиболее распространенная локализация поражения – кисти рук. Лицо и голова у взрослых людей поражается крайне редко, чего не скажешь о детях, у которых волосяная часть головы – распространенная локализация клеща.
Симптоматические проявления
Симптомы клещевого поражения зависят от состояния человеческого иммунитета и стадии развития паразита. В среднем признаки чесотки начинают явно проявляться на 3-5 сутки после заражения. К типичным проявлениям можно отнести следующие признаки:
- кожный зуд с усилением в ночное время;
- расчесы линейной формы;
- выраженные прямые или изогнутые трассы длиной 4-6 мм белесо-серого оттенка, на концах которых заметны папулы и везикулы;
- гнойные корочки с кровянистыми следами;
- кожная сыпь в межпальцевой зоне рук, на ягодицах, животе и других участках тела.

При диагностировании жизнедеятельности чесоточного клеща упор делается на выявление следующих симптомов:
- Арди (пустулы и гнойники на локтевых сгибах);
- Горчакова (наличие в гнойных корочках кровяных включений);
- Михаэлиса (корочки и сыпь между ягодицами с распространением на крестцовую зону);
- синдром Сезари (наличие клещевых ходов, выявляемых при пальпации зоны поражения).
Чесотка может проявляться в нескольких формах. Выделяются следующие основные разновидности патологии:
- Узелковая, или нодулярная, форма проявляется кожными уплотнениями округлого вида и коричневым или синюшным оттенком. Как правило, самих клещей на этих участках обнаружить не удается, а данные симптомы становятся реакцией организма на продукты их жизнедеятельности. Наиболее распространенная локализация: ягодицы, подмышечная зона, локтевой сгиб, мошонка полового члена. Продолжительность обострения может достигать 3-6 недель, при этом обнаруживается интенсивный зуд.
- Чесотка инкогнито – обнаруживается у людей, предпочитающих частое мытье, т.е. у тех, кого трудно заподозрить в нарушении гигиенических норм. Так как большая часть паразитов постоянно смывается, симптомы заболевания проявляются неявно. Нередко болезнь обращает на себя внимание лишь при появлении осложняющих факторов: дерматита, экземы, крапивницы, которые маскируют наличие чесоточного клеща, осложняя диагностирование.
- Псевдосаркоптоз – достаточно редкий вид чесотки, причем виновником заражения становятся домашние животные, поэтому от человека к человеку не передается. Симптомы проявляются очень быстро. Наиболее характерно появление папул на открытых кожных участках, а синдром Сезари не обнаруживается.
- Норвежский тип болезни развивается при значительном ослаблении иммунной защищенности. Патология характеризуется очень большим количеством клещей, из-за чего возможно заражение даже бытовым путем через предметы общего пользования. Основные признаки: грязно-желтые корки грубого вида с размером до 2,5-4 см. Под корками обнаруживаются мокнущие эрозии. Болезнь может локализоваться помимо типичных мест еще и на ногтях и волосяных участках. Проявляются дополнительные симптомы: тусклость волос, кислый запах пота, повышение температуры.
Как обнаружить недуг?
Проблема диагностирования чесотки осложняется низкой информативностью анализа крови. По нему можно определить лишь наличие определенной сенсибилизации, но без причин, ее вызвавших. Выявить клещевое поражение можно, только обнаружив самого паразита или его личинок. Для дифференцирования патологии проводятся следующие исследования:
- микроскопия тонкого среза рогового слоя кожи при обнаружении клещевых ходов;
- микроскопия соскобов кожи при послойном отборе образцов в зоне окончания клещевого хода;
- аспирация и микроскопия после щелочной обработки кожного покрова.
При микроскопии болезни используется специальный прибор – видеодерматоскоп с 600-кратным увеличением.

Принципы лечения
Лечение от чесоточного клеща проводится путем этиотропной терапии на базе противопаразитарных препаратов и антисептических средств.
Основная форма таких лекарств – мази и аэрозоли. С учетом патогенеза болезни назначаются антигистаминные средства для устранения сенсибилизации и при необходимости кортикостероидные препараты. Лечение чесотки проводится с учетом следующих рекомендаций:
- средства наносятся не только на зоны поражения, но и на непораженные участки;
- симптоматическое лечение, в частности просто устранение зуда, проводить не рекомендуется – лечить надо основу болезни;
- терапия проводится под строгим контролем врача, во избежание побочных воздействий от назначаемых препаратов;
- профилактическое лечение необходимо назначать для всех проживающих вместе людей, независимо от проявления симптомов;
- взрослым наружные средства можно не наносить на лицо и волосы, но детям необходимо обрабатывать и их;
- наружные лекарственные средства наносятся в период наибольшей активности клещей, т.е. в ночное время, при этом мазь наносится руками;
- продолжительность курса лечения устанавливает врач, но в среднем она составляет 7-8 дней.
В качестве базовых лекарственных препаратов назначаются такие средства:
- Бензилбензоат: в форме мазей эмульсионного типа и водно-мыльных суспензий.
- Пиретроиды с активным веществом пиретрином. Наиболее распространен препарат Перметрин или его российский аналог Медифокс. Популярность приобрел французский аэрозоль Спрегаль, содержащий эсдепаллетрин и бутоксид.
- Линдан или российский Якутин имеет высокую токсичность и требует осторожного обращения.
- Кротамитон, или Юракс. При использовании следует опасаться побочных действий.
- Серная мазь – имеет очень неприятный запах, но применяется уже много лет.
- Ивермектин относится к современным препаратам комплексного воздействия. Используется и как наружное средство в виде мази, и как системный препарат для инъекций. Особо эффективен при обнаружении норвежской чесотки.
При проведении активной терапии погибает большое количество клещей, что может вызвать дополнительную аллергическую реакцию. Для устранения этого применяются антигистаминные лекарства: Супрастин, Цетиризин, Тавегил.
Чесоточный клещ имеет сильную заражающую способность. Лучшая профилактика – соблюдение правил личной гигиены и поддержание иммунитета. При появлении признаков болезни необходимо немедленно обратиться к врачу для назначения эффективного лечения.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
ММА имени И.М. Сеченова
Росту заболеваемости чесоткой способствуют такие привычные социальные явления наших дней, как миграция населения, множество беженцев, несоблюдение личной гигиены определенной частью населения, раннее начало половой жизни и другие. Социальные факторы усугубляют такие особенности чесотки, как контагиозность инкубационного периода и более частая встречаемость атипичных форм заболевания [2].
Чесотка (или, исходя из видового названия возбудителя, scabies) вызывается чесоточным клещом Sarcoptes scabiei. В ветеринарии подобные заболевания называются саркоптозом – по родовому названию возбудителя. По аналогии, патологический процесс, возникающий у человека при попадании чесоточных клещей от животных, называется псевдосаркоптозом.
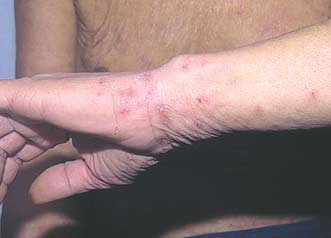
Высыпания при чесотке в области запястий

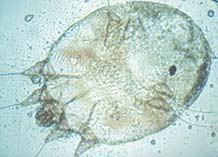
Чесоточные ходы в межпальцевом промежутке
Чесоточный зудень относится к постоянным (облигатным) паразитам, характерной чертой которых является передача только от человека к человеку. Тип паразитизма определяет особенности клиники и эпидемиологии заболевания, тактики диагностики и лечения. Большую часть жизни клещи проводят в коже хозяина и лишь во время короткого периода расселения ведут эктопаразитический образ жизни на поверхности кожи. S. scabiei паразитирует в поверхностных слоях кожи, но при осложненном течении может поражать и более глубокие ее слои [1,3].
Жизненный цикл клеща представлен двумя периодами: репродуктивным и метаморфическим. Репродуктивный цикл клеща следующий: яйцо, имеющее овальную форму, откладывается самкой в чесоточном ходе, в котором затем вылупляются личинки. Чесоточный ход может сохраняться до 1,5 месяцев и служить источником заражения. Метаморфический период определяется появлением личинки, которая через ход проникает в кожные покровы и после линьки превращается в протонимфу, затем в телеонимфу, которая, в свою очередь, становится взрослой особью в папулах, везикулах, на кожных покровах.
Инвазионными стадиями развития чесоточного клеща являются только молодые самки и личинки. Именно в этих стадиях клещ может переходить с хозяина на другого человека и некоторое время существовать во внешней среде. При этом длительность его жизни при комнатной температуре 22°С и 35% влажности составляет около 4 дней. При температуре 60°С клещи погибают в течение 1 ч, а при кипячении и температуре ниже 0°С – практически сразу. Причем домовая пыль, деревянные поверхности, а также натуральные ткани являются наиболее благоприятными средами обитания S.scabiei вне хозяина. Пары сернистого ангидрида убивают чесоточного клеща за 2–3 мин. Следует также отметить, что яйца клещей более устойчивы к различным акарицидным средствам [2,4].
Заражение чесоткой в 95% происходит при передаче клеща от больного человека здоровому (причем в половине случаев – при половом контакте) или опосредованно (через предметы, которыми пользовался больной). Достаточная редкость непрямого пути заражения объясняется довольно слабой жизнестойкостью клеща во внешней среде, чаще возбудитель передается при общем пользовании постельными принадлежностями, мочалками, игрушками, письменными принадлежностями. Заражение может также произойти в душевых, банях, гостиницах, поездах и других общественных местах при условии нарушения санитарного режима [5].
Инкубационный период при чесотке в случае заражения самками практически отсутствует, так как внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, при заражении личинками он составляет около 2 недель, что соответствует времени метаморфоза клещей [5].
Зуд, усиливающийся в вечернее время, является первым и основным субъективным симптомом болезни, а также фактором, подавляющим численность популяции и поддерживающим ее на определенном уровне без летального исхода. Его интенсивность чаще всего нарастает по мере увеличения продолжительности заболевания. Она зависит от численности паразита и индивидуальных особенностей организма. К последним относятся: состояние нервной системы (степень раздражения нервных окончаний паразитом при движении) и сенсибилизация организма к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода).
Распределение чесоточных ходов по кожному покрову не случайно и определяется скоростью регенерации эпидермиса, строением и термическим режимом кожи. Участки кожи (кисти, запястья и стопы), где располагаются чесоточные ходы, имеют пониженную температуру, минимальный или отсутствующий волосяной покров и максимальную толщину рогового слоя эпидермиса. Последний фактор позволяет вылупиться личинкам из всех яиц, а не отторгнуться вместе с роговыми чешуйками [5,6].
У школьников осложнения пиогенного характера часто маскируют чесотку под клиническую картину детской почесухи, острой экземы или пиодермии [1].
Диагностическим клиническим критерием постановки диагноза является наличие чесоточных ходов, папул, везикул. Наиболее типичные поражения в виде ходов, серозных корок, папул, везикул появляются в области кистей, локтевых суставов, животе, ягодицах, молочных железах, бедрах. Также встречаются стертые формы чесотки, которые приводят к ошибочной диагностике и часто расцениваются, как аллергодерматоз.
Клиническая картина чесотки представляет собой не только вышеописанные высыпания – возможно появление эрозий, гемморагических корок, экскориаций, эритематозно–инфильтративных пятен. При осложнении кожных изменений вторичной инфекцией возникают импетигинозные элементы, пустулы, гнойные корки. Осложнением заболевания является образование постскабиозной лимфоплазии, как реактивной гиперплазии лимфоидной ткани.
Выделяют отдельные формы чесотки: узелковую (постскабиозная лимфоплазия кожи), чесотку у детей, норвежскую, псевдочесотку [6].
Диагноз чесотки устанавливается на основании клинических проявлений, эпидемиологических данных и результатов лабораторных исследований. Известны методы извлечения клеща иглой, тонких срезов, послойного соскоба, щелочного препарирования кожи. Экспресс– диагностика чесотки проводится с применением 40% водного раствора молочной кислоты. Реже диагноз ставится на основании положительного эффекта при лечении ex juvantibus одним из противочесоточных препаратов (табл. 1) [2,3,6,7,10].
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В любом случае перед началом терапии целесообразно принять горячий душ, пользуясь мочалкой и мылом, с целью механического удаления с поверхности кожи клещей, секрета сальных желез, а также для разрыхления поверхностного слоя эпидермиса, что, в свою очередь, облегчает проникновение противоскабиозных препаратов. Однако водные процедуры противопоказаны при наличии явлений вторичной пиодермии.
Бензилбензоат, эмульсия (20% – для взрослых, 10% – для детей). Для ее приготовления в 780 мл теплой кипяченой воды растворяют 20 г зеленого мыла (при его отсутствии – хозяйственного мыла или шампуня) и добавляют 200 мл бензилбензоата. Суспензию хранят в темном месте при комнатной температуре не более 7 дней с момента приготовления. Больной или медработник, проводящий втирания, перед началом лечения моет руки теплой водой с мылом. Эмульсию перед употреблением тщательно взбалтывают, а затем втирают руками во весь кожный покров, кроме головы, лица и шеи. Начинают с одновременного втирания препарата в кожу обеих кистей, затем втирают в левую и правую верхние конечности, потом в кожу туловища (грудь, живот, спина, ягодицы, половые органы), и, наконец, в кожу нижних конечностей до пальцев стоп и подошв. Ежедневно проводят два последовательных втирания в течение 10 мин с 10–минутным перерывом (для обсыхания кожи) 2 дня подряд. После обработки меняют нательное и постельное белье. После каждого мытья руки дополнительно обрабатывают. На третий день больной должен вымыться и вновь поменять белье [8].
Для лечения детей до 3 лет применяют 10% раствор, который готовят путем разбавления 20% суспензии равным объемом кипяченой воды. Детям препарат рекомендуется слегка втирать в кожу волосистой части головы и лица, но так, чтобы он не попал в глаза, что вызывает сильное жжение (для этого можно после процедуры надеть ребенку варежки).
При распространенных или осложненных формах заболевания, когда в процессе лечения врач отмечает появление свежих высыпаний на коже, а больной жалуется на продолжающийся зуд в вечернее и ночное время, рекомендуется удлинить курс лечения до трех дней или назначить повторный двухдневный курс через три дня после окончания первого.
Бензилбензоат, входящий в состав водно–мыльной суспензии, обладает не только антипаразитарным действием, хорошо проникает в кожу, но и имеет мягкий анестезирующий эффект. Он успешно применяется для ускоренного лечения, что особенно важно при неблагоприятной эпидемической обстановке. Недостатком данного препарата является сильное местное раздражающее действие, что может вызвать болезненность при нанесении его на кожу [2,8].
Обработка по методу Демьяновича, которую проводят двумя растворами: №1 (60% раствор тиосульфата натрия) и №2 (6% раствор хлористоводородной кислоты), ранее часто применялась в дерматологической практике. Данный метод рекомендуется при нераспространенной чесотке, в других случаях его лучше комбинировать с последующим трехдневным втиранием серной мази. Метод основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии гипосульфита натрия и соляной кислоты. Среди недостатков можно отметить: трудоемкость, низкую эффективность при применении в амбулаторных условиях, а также часто возникающие медикаментозные дерматиты [2].
Мази, содержащие серу или деготь (мазь Вилькинсона, 20–30 % серная мазь), втирают в течение 10 мин в кожу всего тела, за исключением лица и волосистой части головы. Особенно энергично надо втирать мазь в местах излюбленной локализации высыпаний (кисти, запястья, локти, живот). Втирания производят пять дней подряд (лучше на ночь). Через день после последнего втирания мази моются с мылом, меняют нательное и постельное белье, верхнюю одежду. В области с более нежной кожей (половые органы, околососковая область, пахово–бедренные и другие складки) во избежание раздражения мазь втирают осторожнее. Сера, помимо противочесоточного, обладает также кератолитическим действием, что обеспечивает лучший доступ препарата к возбудителю. При осложнении пиодермией следует в первую очередь купировать эти явления с помощью антибиотиков, сульфаниламидов или дезинфицирующих мазей. В случае резко выраженной экзематизации назначают антигистаминные препараты и кортикостероиды местно. Среди недостатков данного способа лечения выделяют: длительность применения, неприятный запах, загрязнение белья, частое развитие осложнений. Эти мази обычно не назначают лицам с нежной кожей (особенно детям), а также больным с экземой [9].
Лосьон линдана 1% наносят однократно на всю поверхность кожи и оставляют на 6 часов, затем смывают. Наиболее удобен линдан в виде порошка в условиях жаркого климата (15,0–20,0 г порошка втирают в кожу 2–3 раза в день, через сутки принимают душ и меняют белье). Препарат может быть использован также в виде 1% крема, шампуня или 1–2% мази. Обычно достаточно однократной обработки человека с экспозицией в 12–24 часа для полного излечения. Линдан обладает высокой эффективностью и низкой себестоимостью, но в связи с достаточной токсичностью его применение категорически запрещено у детей (особенно до 2 лет), беременных, больных с множественными расчесами, больных, страдающих экземой, атопическим дерматитом, так как он может вызвать обострение заболеваний. Токсичность линдана связана с его способностью проникать через гематоэнцефалический барьер и накапливаться во всех жировых тканях, преимущественно в белом веществе мозга, сохраняясь там в течение 2 недель, что может служить причиной необратимых умственных расстройств, вплоть до эпилептических припадков и шизофрении. Описаны также случаи апластической анемии после лечения данным препаратом [8].
В последнее время, в связи с длительным его применением, появились случаи так называемой линдан–устойчивой чесотки, когда даже многократная обработка этим препаратом в течение продолжительного времени не приводит к выздоровлению.
Кротамион применяют в виде 10% крема, лосьона или мази. Втирают после мытья 2 раза в день с суточным интервалом или 4 раза с интервалом 12 часов в течение 2 суток. Препарат характеризуется низким уровнем скабицидной активности и, следовательно, необходимостью ежедневных обработок в течение нескольких (до пяти) дней. В литературе описаны как тяжелые побочные эффекты, так и случаи резистентности клещей к препарату.
Перметрин является эффективным и безопасным препаратом для лечения чесотки. После однократной обработки на ночь процент излечившихся составляет 89–98%. Препарат оставляют на 8–12 часов (на ночь), после чего следует вымыться с мылом и надеть чистое белье. Процедуру можно повторить в период от 7 до 10 дней, если остается живой возбудитель.
Раствор эсдепалетрина и пиперонила бутоксида наносят в вечернее время (18–19 часов) на кожные покровы пациента от шейной области до подошв (сначала на кожу туловища, затем конечностей). В первую очередь обрабатывают зараженного, а потом и других членов семьи. Аэрозоль позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы. Через 12 часов после экспозиции препарата необходимо тщательно вымыться. Препарат применяется во всех возрастных группах и не имеет противопоказаний. При необходимости возможно повторное использование препарата через 10–12 дней после первичной обработки. Эффективность данного средства составляет 80–91%, причем даже в случае излечения зуд и другие симптомы могут сохраняться еще 8–10 дней.
Перед применением препарата необходимо вылечить проявления вторичного инфицирования (импетиго) или экзематизации. При лечении детей и новорожденных во время распыления препарата необходимо закрыть им рот и нос салфеткой, а в случае смены пеленок – обработать заново всю зону ягодиц.
Ивермектин является ветеринарным препаратом, относится к группе полусинтетических макроциклических лактонов, получаемых из почвенного актиномицета Streptomyces avermiсtilis. Механизм действия основан на усилении тормозных ГАМК–ергических процессов в нервной системе паразитов, что приводит к их обездвиживанию и гибели. Как противогельминтный препарат, применяется при некоторых филяриатозах и стронгилоидозе. Кроме того, используется для лечения чесотки. Детям до 5 лет прием препарата противопоказан. Ивермектин в настоящее время в России не зарегистрирован [7,10].
Успех лечения чесотки зависит не только от грамотного применения скабицидных средств у больного и окружающих его лиц, но и от проведения санитарной обработки вещей, одежды и помещений.
Для обработки помещения, а также белья и одежды, не подлежащих кипячению, применяется высокоэффективное средство, которое представляет собой сочетание эсдепалетрина и бутоксида пиперонила в аэрозольной упаковке. Входящий в состав препарата эсдепалетрин – пиретроид, воздействует непосредственно на нервную систему насекомого. При соединении с липидным основанием мембран нервных клеток насекомых нарушается катионная проводимость. Действие пиретроидов усиливается бутоксидом пиперонила. Средство высокоэффективно при лечении различных видов педикулеза, чесотки, при заражении случайными видами паразитов (блохами, клопами).
Белье больных, подлежащее кипячению, кипятят, тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня.
Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 мес [9].
Успех лечения определяется как самим препаратом, так и его концентрацией, выбор которых зависит от возраста больного, наличия беременности, степени развития процесса, наличия осложнений и их тяжести. Важную роль играет правильное применение препарата. Втирать любое средство нужно только руками, лучше в вечернее время. Это связано с ночной активностью возбудителя и с тем, что 6–8 часов сна достаточно для гибели активных стадий чесоточного клеща. На местах с более нежной кожей следует ограничивать интенсивность втирания, а во избежание возникновения дерматита проводить их по направлению роста пушковых волос.
Для предупреждения лекарственного дерматита и фиксации зуда (по механизму условного рефлекса) рекомендуется с первых дней противочесоточного лечения назначать гипосенсибилизирующие и антигистаминные средства.
1. Иванов О.Л. Кожные и венерические болезни: Справочник.– М.: Медицина, 1997, с. 237–240.
2. Корсунская И.М., Тамразова О.Б. Современные подходы к лечению чесотки. // Сonsilium medicum. – 2003. – т.5. – №3. – с. 148–149.
3. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка. Методические рекомендации для врачей. М., 1992.
4. Скрипкин Ю.К. Кожные и венерические болезни, руководство. М., Медицина, 1995, с. 456 – 483.
5. Скрипкин Ю.К., Федоров С.М., Селисский Г.Д. // Вестн. дерматол., 1997, с. 22 – 25.
6. Павлов С.Т. Кожные и венерические болезни, справочник. Медицина, 1969, с.142 – 153.
7. Соколова Т.В., Федоровская Р.Ф., Ланге А.Б. Чесотка. М.: Медицина, 1989.
8. Соколова Т.В. Чесотка и крысиный клещевой дерматит. Новое в этиологии, эпидемиологии, клинике, диагностике и лечении // Дисс. д–ра мед. наук в форме науч. доклада. М., 1992.
9. Соколова Т.В. Чесотка. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике (лекция). // Рос. журн. кожн. и вен. болезней, N 1, 2001, с. 27–39.
10. Фицпатрик Т, Джонсон Р, Вулф М, Сюрмонд Д. Дерматология. Атлас–справочник. М.: Практика, 1999, с. 850–856.
Читайте также:


