Чесотка на сгибе колена



Генерализованный зуд как симптом общих заболеваний. Гость - доктор Александр Мясников.
Ведущие "Вестей ФМ" - Владимир Соловьёв, Анна Шафран.
Мясников: Мы оставим в стороне зуд, который связан с кожей - с атопическим дерматитом, сухой кожей, с псориазом, чесоткой и так далее, даже говорить не хочу, это, собственно, понятно. А вот зуд как симптом других заболеваний внутренних, вот это - интересная тема, потому что, во-первых, это очень часто манифест, первые проявления онкологии. Такой онкологии, как лимфома и того, что мы называем лимфогранулематоз, некоторых опухолей желудка. Вот допустим, лимфогранулематоз, или лимфома Ходжкина - в 30% случаев, за несколько лет, за 4-5 лет до ее клинических проявлений начинается зуд, начинается хронический зуд. Это не то что почесалось, как у всех, а это зуд больше 6 месяцев, который вас преследует, не четко локализованный. И это симптом. Причем я видел интересную работу: датчане перелопатили больше 30 тысяч историй болезни электронных и выявили, что если у человека был генерализованный зуд, в тот момент искали онкологию и не нашли, то прошли годы, и на самом деле у людей, у которых этот зуд был, они болеют онкологией все равно значительно чаще, чем те пациенты, у которых зуда не было.
Соловьев: А зуд где и какой?
Мясников: Зуд по всему телу, вот генерализованный зуд. Это не то что чешутся определенные участки.
Бывает, кстати, иногда и участки тела определенные, допустим, неврологический зуд. Когда? Вот у вас, наверное, у многих чешется край лопатки либо справа, либо слева. И начинает человек подходить к косяку и этот край лопатки чесать.
Соловьев: Вот-вот, для этого косяк и создан, да.
Мясников: Да. Начинает чесать. Иногда так, что даже видно по коже, потому что там кожа темнеет, потому что он непрерывно чешет. На самом деле это на уровне грудного позвонка захватывается веточка одного из нервов, которая выходит из нашего позвоночника, ну вот, когда зажимает, когда боль, когда мы говорим "грыжа". Так вот она может зажать веточку, и там будет просто чесаться, зуд. И вот он будет чесаться из месяца в месяц.
Или, допустим, есть такой вид зуда, когда чешется только верхняя половина шеи, плечи, руки. Это связано с тем, что. Но там, правда, уже не зажим нерва, а там дегенеративные изменения на уровне С34 шейного нерва. Зажимается этот нерв, начинается чесаться непрерывно рука, кисти, может быть, плечи. И кстати, солнце, загар это могут провоцировать. А лечение - чешись, не чешись - не помогает. Помогает только класть лед, пакет со льдом, вот он успокаивает этот зуд.
Вообще зуд, знаете, особенно у кого дерматиты, когда чешешься, ты расчесываешь кожу, это провоцирует. Поэтому если у вас сильный зуд, несильно почешите, но расчесывать не надо. Интересно, что ощущение зуда идет по тем же волокнам, что и боль, только они чуть-чуть отличаются. В принципе, это те же самые волокна, которые проводят боль, поэтому когда мы чешем, мы стимулируем болевые волокна, и вот это ощущение подавляет именно то, что параллельно идет ощущение зуда.
Из общих заболеваний, которые надо назвать при зуде, это заболевания щитовидной железы, очень часто бывает, особенно гиперфункция. Это может быть и проявлением такого грозного заболевания, как рассеянный склероз.
Полностью слушайте в аудиоверсии.
Популярное
Спорт во время коронавируса: в фитнес-клубах стало в разы меньше посетителей. Однако тренажерные залы и бассейны продолжают работать. Какова вероятность того, что занятия в них сейчас подорвут, а не укрепят здоровье? Как можно обезопасить себя при посещении?
Не здороваться за руку, не обниматься, не есть из общей посуды: Минздрав и Роспотребнадзор дают подробные рекомендации по профилактике и защите от коронавируса. На официальной горячей линии ведомств в круглосуточном режиме можно узнать оперативную информацию о числе заболевших и мерах предосторожности.
Как побороть “коронапсихоз”? Об этом "Вести FM" поговорили с психологом, кандидатом психологических наук Светланой Колосовой.
Чеснок, лимон и имбирь на страже здоровья: как вырастить защиту от вирусов дома
Лимоны, чеснок, имбирь этой весной резко подорожали. Страх перед вирусом заставил запасаться этими привычными плодами впрок и в больших количествах. Но не все готовы переплачивать: многие граждане намерены выращивать эти культуры у себя дома - либо на подоконнике, либо на балконе. Благо свободного времени сейчас – в достатке.
Когда закрыты все фитнес-залы, бассейны, центры йоги и пилатеса, важно не забыть о физической форме. Зарядка, упражнения со снарядами, йога – все это приветствуется в период самоизоляции. Главное, подбадривают врачи, не забывать о движении и физической активности.
Коронавирус – ещё одна вирусная болезнь
Нейродермит (атопический дерматит) — рецидивирующее аллергическое заболевание, основными симптомами которого являются воспаление кожи и сильный зуд. Это хроническая болезнь: появившись в раннем детстве, она, как правило, сопровождает человека на протяжении всей дальнейшей жизни. При этом людям с нейродермитом живется непросто, и основная задача лечения сводится к продлению периодов покоя кожи, уменьшению рецидивов и улучшению качества жизни пациентов.
Считается, что заболевание обусловлено генетической предрасположенностью, а также индивидуальными особенностями строения кожи. Также медицине известны факторы, способные спровоцировать появление болезни или ее обострение. Остановимся на этих моментах подробнее.
Характеристики и причины атопического дерматита у человека
Это важно!
Нейродермит и атопический дерматит — это синонимы. Можно встретить еще несколько определений, обозначающих это заболевание: атопическая экзема, синдром атопической экземы / дерматита, детская экзема, конституциональная экзема, а также сокращение АтД. Название может указывать на возраст пациента и подчеркивать главный фактор возникновения, но кардинального значения для выбора лечения не имеет.
Симптомы нейродермита обычно ярко выражены. Это сильный зуд, шелушение, покраснение и поражение кожи в тех места, где она наиболее тонкая: на коленных и локтевых сгибах, в кожных складках, на шее. Гнойничковые образования и сыпь могут появиться и на лице. При расчесывании повреждений появляются мокрые ранки и корки. Происходит нарушение сна и дневной активности, а в случае значительного распространения воспаления имеют место признаки общей интоксикации — повышенная температура, озноб, увеличение периферических лимфатических узлов. Часто перечисленные признаки сочетаются с аллергическим ринитом, бронхиальной астмой, поллинозом.
Что касается особенностей протекания заболевания, то у детей главным фактором, провоцирующим возникновение атопического дерматита, является аллергия — например, в случае неправильного рациона матери в период лактации или же при искусственном вскармливании. Современные исследования доказали, что толчком к развитию этого заболевания как у детей, так и у взрослых может послужить стресс или вирусная инфекция, биохимические перепады в окружающей среде, психоэмоциональное перенапряжение.
Среди факторов, которые могут послужить причиной возникновения нейродермита или повлиять на его обострение, можно отметить следующие:
- постоянный контакт с аллергенами: домашней пылью, шерстью животных, растительной пыльцой, грибковой плесенью, пищевыми аллергенами;
- сильные эмоциональные потрясения, стрессы, интеллектуальные нагрузки;
- неправильный режим сна и бодрствования;
- сбои в работе гормональной системы;
- проблемы желудочно-кишечного тракта;
- вакцинация, выполненная без учета клинико-иммунологического статуса и предшествующей профилактики;
- неправильное или бесконтрольное использование медикаментов;
- несоблюдение правил гигиены, использование некачественной бытовой химии.
Атопический дерматит связан с наследственностью: в дерматологии его принято считать результатом наследственной предрасположенности к аллергии. Согласно исследованиям, он развивается у 80% детей, у которых больны оба родителя. У 50% детей — если заболевание присутствует у матери или отца. И у 10–20% детей, родители которых здоровы.
Достаточно распространено деление нейродермита на ограниченно-локализованный, распространенный и диффузный.
В первом случае поражение сконцентрировано на ограниченном участке площадью менее 10% кожи — локтевые и/или подколенные складки, кожа кистей рук, кожа шеи и/или лица.
При распространенном нейродермите поражено 10–50% кожи, помимо локтевых и подколенных складок в процесс вовлекаются плечи, предплечья, голени, бедра.
Если очаги разбросаны по двум и более областям и занимают более 50% кожи — всего тела, в том числе и кожи волосистой части головы, — то говорят о диффузном характере болезни. Это наиболее тяжелая форма.
Дерматологи определяют три периода атопического дерматита в зависимости от возраста пациента:
- младенческий — от двух месяцев;
- детский — от двух до 13 лет;
- подростковый и взрослый — старше 13 лет.
Клиническая картина в разных возрастных группах отличается, хотя и незначительно. Пациенты испытывают состояние кожного дискомфорта, а зуд, жжение, повышенная сухость кожи, шелушение, раздражение становятся их постоянными спутниками.
Для подростковой и взрослой фаз нейродермита характерны высыпания светло-розового оттенка с уплотнением кожного покрова (лихенификацией) и узелковыми скоплениями — они расположены в основном на сгибательных поверхностях конечностей. Во взрослой стадии усиливается сухость кожи, которая может приобретать землистый оттенок.
Поражения кожи могут быть локализованными, распространенными и универсальными (эритродермия). Как правило, в осенне-зимний период происходят обострения, а летом состояние улучшается.
Обратите внимание!
При расчесывании на воспаленных участках кожи образуются мокрые ранки, в которые легко может попасть инфекция. Возникает угроза вторичного инфицирования, которое может усугубить течение болезни. Поэтому первая помощь при атопическом дерматите заключается именно в купировании кожного зуда.
Во время ремиссии симптомы уменьшаются или полностью пропадают. Длительность периода ремиссии — от нескольких недель до пяти лет и более. В тяжелых случаях эта стадия отсутствует, и рецидивирующий атопический дерматит сопровождает больного постоянно.
Клиническая картина и симптоматика заболевания позволяют пациенту предположить у себя наличие нейродермита, однако для окончательного диагноза потребуется квалифицированная диагностика. В этом случае больному необходимо обратиться к дерматологу или аллергологу-иммунологу. Для постановки диагноза в медицинской практике применяют обязательные и дополнительные критерии. Врач заподозрит нейродермит, если у пациента присутствуют как минимум три критерия из основной группы и три — из дополнительной.
- кожный зуд;
- типичная локализация и вид кожных поражений;
- наследственный фактор;
- наличие рецидивов.
- обострение болезни при стрессе и пищевой аллергии;
- первый рецидив в раннем возрасте;
- частые инфекции кожных покровов (грибок, герпес, стафилококк);
- темные круги вокруг глаз;
- сезонность обострений;
- сухость кожи;
- появление дополнительных складок на нижних веках;
- белый дермографизм — изменение цвета кожи при механическом раздражении.
Собранный анамнез и изучение клинических проявлений позволят поставить предварительный диагноз. Для его подтверждения применяют лабораторную диагностику. Больному назначают общий и биохимический анализы крови, аллергопробы, а при необходимости — ряд дополнительных анализов.
Вылечить нейродермит раз и навсегда современная медицина пока не в состоянии: природа атопического дерматита, как и причины, до конца не изучены, соответственно, нет и четкого понимания, возможно ли окончательное выздоровление. Как показывают многочисленные наблюдения, в период полового созревания атопический дерматит может отступить и в некоторых случаях больше не беспокоить больного, что связано с гормональной перестройкой организма. Но если этого не случается, то высока вероятность, что рецидивы будут периодически повторяться на протяжении всей жизни уже взрослого человека в легкой, среднетяжелой или тяжелой форме.
Впрочем, единого мнения по этому поводу нет. На данный момент врачи прибегают к ступенчатому подходу в лечении нейродермита, который состоит в поочередном назначении различных методов в зависимости от степени тяжести — например, при присоединении вторичной инфекции в схему лечения добавляют антисептические и противомикробные средства, а при сенсибилизации к аллергенам проводится аллерген-специфическая иммунотерапия [1] .
Лечение комплексное ― от улучшения санитарно-бытовых условий до применения антигистаминных и гормональных препаратов. Оно направлено на устранение/уменьшение воспаления и кожного зуда, предупреждение вторичного инфицирования, увлажнение и смягчение кожи, восстановление гидролипидного барьера.
Учитывая, что дерматит почти всегда носит аллергический характер, необходимо максимально исключить контакт больного с потенциальными аллергенами.
- Рекомендована строгая диета без копченых и острых продуктов, цитрусовых, шоколада, яиц, цельного молока, какао и других продуктов, которые могут вызывать аллергическую реакцию.
- Обязательна ежедневная влажная уборка.
- Следует убрать из комнаты больного ковры, мягкие игрушки и перьевые подушки, исключить контакт с домашними животными.
- Уменьшить количество провоцирующих факторов — стресс, потливость, интеллектуальное напряжение, резкие колебания температуры окружающей среды, грубая одежда и так далее.
Для того чтобы снизить риск повторного инфицирования, важно провести санацию очагов хронического воспаления (гастрит, отит, тонзиллит и другие).
Наружная противовоспалительная терапия
Наружные средства для лечения атопического дерматита можно разделить на две группы: топические глюкокортикостероиды (ТГКС) и топические ингибиторы кальциневрина (ТИК). Также для местного лечение АтД целесообразно использовать эмолиенты (увлажняющие средства) [2] .
ТГКС, или гормональные средства, назначают, как правило, при хроническом, часто рецидивирующем течении атопического дерматита. К средствам на основе ТГКС относятся кремы и мази со следующими веществами в составе: метилпреднизолона ацепонат, мометазона фуроат, алклометазон, бетаметазон, флуметазон и другие. Многие из них показаны пациентам начиная с шестимесячного возраста уже при легком течении заболевания. Однако использовать их нужно крайне осторожно и только по рекомендации и под контролем врача — даже при местном применении ТГКС имеют ряд серьезных противопоказаний и ограничений.
- ТГКС не рекомендуется использовать дольше четырех недель. А после достижения лечебного действия следует снизить частоту использования до одного–двух раз в неделю, так как длительное применение может нарушить естественные обменные процессы в коже и сделать ее уязвимой для проникновения вторичных инфекций.
- Нельзя использовать ТГКС под повязки, кроме тяжелых случаев АтД, при которых допускается применение влажных окклюзионных повязок с ТГКС в малых дозах в течение трех дней.
- ТГКС также нельзя наносить на чувствительные участки — лицо и шею — и большую поверхность поражения кожи. Следует чередовать участки воздействия, чтобы избежать системных побочных эффектов.
Другой современной разработкой в области наружных противовоспалительных препаратов стали топические ингибиторы кальциневрина, например такролимус и пимекролимус. Они предназначаются для купирования обострения АтД и для профилактики рецидивов, обладают локальной иммунотропной активностью и не приводят к нежелательным эффектам, характерным для ТГКС. Выбор препарата осуществляется лечащим врачом [3] .
Перед выбором любой терапии, вне зависимости от того, связана она с приемом гормональных средств или основана исключительно на народных рецептах, лучше предварительно проконсультироваться с врачом.
Местное лечение также подразумевает использование увлажняющих и смягчающих средств, которые наносят непосредственно на пораженный участок (мази, кремы, гели). К таковым относятся эмолиенты — жироподобные (они от 3% до 25% состоят из животных жиров) увлажняющие вещества, которые позволяют организовать рациональный уход за кожей на всех стадиях заболевания.
Именно эта группа веществ способна принести выраженное облегчение симптоматики атопического дерматита, уменьшить психоэмоциональный дискомфорт за счет снятия косметических дефектов. Эмолиенты уменьшают сухость кожи, увлажняют и смягчают эпидермис, восстанавливают функции эпидермального барьера. Они предотвращают потерю воды, блокируют прохождение жидкости через ороговевший слой кожи за счет скрепления роговых чешуек между собой. Перечень эмолиентов разнообразен: вазелин, парафин, воск, ланолин, а также глицерин, сорбит, гиалуроновая кислота, гель алоэ, гидроксилированные органические кислоты.
Это важно!
Кремы с эмолиентами наносятся на кожу за 15 минут до нанесения лекарственных средств, чтобы обеспечить необходимую подготовку для действия препарата.
Системная фармакотерапия
Системную фармакотерапию, или лечение фармакологическими агентами, проводят вместе с элиминационными мероприятиями и наружной терапией. На этом этапе применяют ряд лекарственных веществ: глюкокортикоиды (ГКС), антибактериальные и противогрибковые препараты системного действия, седативные и другие психотропные средства, а также иммунотропные препараты. Если заболевание затронуло функции других органов, то врачи дополнительно назначают лекарства для нормализации их деятельности.
При неэффективности наружной терапии в случае длительного обострения заболевания врачи используют глюкокортикоиды, которые обладают теми же свойствами, что и гормоны коры надпочечников. Если замечено распространение бактериальной либо грибковой инфекции, прибегают к антибактериальным и противогрибковым препаратам. А иммунотропные лекарственные средства актуальны при неэффективности других видов терапии во время тяжелого упорного течении нейродермита.
Физиотерапевтические методы лечения
Физиотерапевтические методы лечения назначают пациентам старше 12 лет в комплексе с наружной терапией и фармакотерапией. Основное внимание уделяют ультрафиолетовому облучению в искусственной или природной среде, а также узкополосной фототерапии.
Во время реабилитации пациенты проходят санаторно-курортное лечение в санаториях дерматологического профиля [4] .
Мероприятия по профилактике нейродермита (атопического дерматита) необходимо проводить еще до рождения ребенка. Особенно при наличии наследственности по части аллергии. Беременная женщина должна полностью исключить контакты с пищевыми, профессиональными, бытовыми аллергенами. Также критически важно не злоупотреблять медикаментозным лечением.
В постнатальном периоде следует максимально продлить грудное вскармливание для поддержания естественного иммунитета новорожденного. При этом матери показана строгая диета.
В случае если атопический дерматит уже выявлен, следует максимально ограничить больного от различных раздражающих средств: бытовой химии, лаков, синтетической одежды, пищевых красителей. Чем выше риск развития атопического дерматита или тяжелее течение рецидивов, тем более жесткие превентивные меры необходимы.
Одним из основных действующих компонентов этого крема являются керамиды, или церамиды (Ceramide NP, Ceramid AP, Ceramid EOP), — липиды кожи, обеспечивающие ее естественную защиту и поддерживающие обновление, а также образующие барьер против потери влаги. Не менее важным компонентом крема выступает холестерол (Cholesterol), эмолиент, участвующий в создании гидролипидной пленки, которая препятствует сухости, вялости и тусклости кожи. Содержание в формуле крема CERAFAVIT витамина F (комбинация полиненасыщенных жирных кислот: линоленовая, линолевая и арахидоновая) повышает защитные свойства кожного барьера, смягчает и увлажняет кожу.
Увлажняющий эффект поддерживается комплексным воздействием других компонентов крема, например, аллантоином (Allantoin) и гидроксиэтилмочевиной (Hydroxyethyl Urea). Аллантоин — это местный анестетик, вяжущее и противовоспалительное вещество, которое способствует отделению старых клеток и регенерации тканей, успокаивает и смягчает раздраженную кожу. Гидроксиэтилмочевина — одно из веществ-эмолиентов, рекомендованных к применению при атопическом дерматите, фаворит по степени поверхностного увлажнения кожи [5] .
Чесоточные клещи поджидают вас дома, на работе и в общественных местах.
Что такое чесотка
Чесотка — это заразное кожное заболевание What Are Scabies? How Do You Know If You Have Them? , виновник которого — чесоточный клещ. Микроскопический паразит зарывается в верхний слой кожи и откладывает яйца. Организм реагирует на это аллергией — сыпью и зудом.
Когда отложенные яйца созревают, из них вылупляются новые клещи. Они распространяются по всему телу заболевшего, а также передаются другим людям.
В среднем клещи живут на коже пару месяцев. За это время больной успевает заразить тех, кто каждый день контактирует с ним: семью, друзей, одноклассников, коллег.
Какими бывают симптомы чесотки
Чаще всего чесотка поражает Scabies область между пальцами, сгибы коленей и локтей, запястья с внутренней стороны, подмышки, ступни, грудь, ягодицы, талию, лобок. У младенцев также могут быть затронуты Scabies in babies кожа под волосами на голове, шея, плечи и ладони.
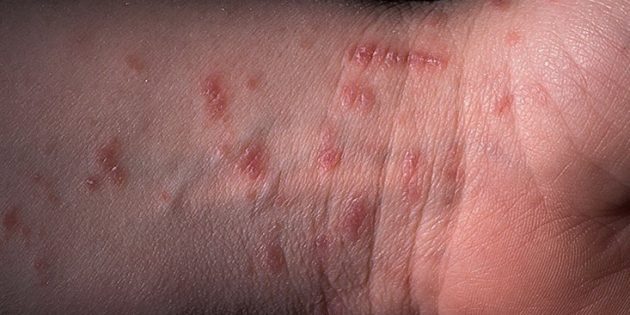
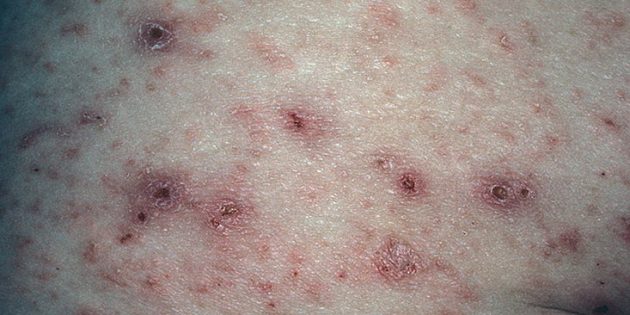
Симптомы чесотки доставляют много неудобств, их трудно не заметить:
- Зуд. Он обнаруживается Scabies в первую очередь и по ночам усиливается до такой степени, что мешает заснуть.
- Сыпь. Крошечные шишечки напоминают прыщи или укусы. Они образуются, когда клещ ныряет под кожу.
- Язвы. Из-за сильного зуда человек чешется и оставляет ранки на теле. Язвы опасны тем, что при попадании в них грязи и микробов может развиться инфекция.
- Корки. Это уже признак тяжёлой чесотки — норвежской, впервые описанной What Is “Norwegian Scabies”? в Норвегии в середине XIX века. При обычной чесотке на теле больного находится What does scabies look like? в среднем 15–20 клещей, при норвежской их число увеличивается до нескольких сотен или даже тысяч. И они повреждают кожу так, что образуются корки.
Как передаётся чесотка
Очень просто и быстро. Заражение происходит в основном при физическом контакте: во время объятий, поцелуев, секса, рукопожатий и даже мимолётных случайных прикосновений в общественном транспорте.
Однако клещ может находиться и на одежде или других вещах больного. Без питания, которым его обеспечивает носитель, паразит живёт Everything You Need to Know About Scabies 48–72 часа.
Кто может заразиться чесоткой
- Школьники и детсадовцы: за день они контактируют с большим количеством людей.
- Их родители и остальные члены семьи.
- Люди, которые часто меняют половых партнёров.
- Работники и посетители общественных учреждений — школ и детских садов, вузов, домов престарелых, спортивных раздевалок, реабилитационных центров, больниц и тюрем.
- Люди с ослабленной иммунной системой, в том числе больные ВИЧ или СПИДом и те, кто проходит химиотерапию.
- Пожилые люди: их иммунитет хуже сопротивляется болезням.
Если вы не относитесь ни к одному пункту из списка, это ещё не значит, что вы не заразитесь. По данным ВОЗ Scabies , чесотка — одно из самых распространённых кожных заболеваний. В любой момент времени ею болеют около 130 миллионов человек.
Ситуацию осложняет и то, что у чесотки длительный инкубационный период. После заражения Scabies человек целых два месяца может не подозревать о болезни и при этом быть её переносчиком.
Как не заразиться чесоткой
Самый верный способ — не прикасаться к больным и не трогать их вещи. Но это невозможно, если заразившийся живёт вместе с вами или вы просто не знаете, что у человека чесотка.
Сыпь неизвестного происхождения может оказаться чесоткой. Поэтому, как только заметите её у близкого человека, немедленно отправляйте его к врачу, чтобы узнать диагноз и начать лечение.
Если это чесотка, постарайтесь обезопасить себя:
- Регулярно стирайте вещи и постельное бельё больного. Желательно делать это каждый день. Температура воды должна Scabies Frequently Asked Questions (FAQs) быть не менее 50 °C. В воду добавляйте порошок или отбеливатель, только тщательно полоскайте после этого вещи, чтобы не вызвать раздражения. Дайте вещам высохнуть естественным путём или при самом тёплом режиме сушки в стиральной машине. В завершение тщательно прогладьте всё утюгом.
- Пропылесосьте и вымойте пол в доме. Мешок пылесоса, в котором осталась пыль, выбросьте. Это нужно сделать Scabies в начале лечения и в конце.
- Обработайте дезинфицирующим спреем с перметрином всё, что можете. Пол, ковры, мебель, технику, гаджеты, украшения. Сделайте это в начале лечения, а затем, когда доктор подтвердит, что больной выздоровел. Это поможет избежать повторного заражения.
- Уберите в герметичный мешок всё, что нельзя постирать или обработать спреем. Например, бижутерию, книги и игрушки придётся отправить Scabies management в мешок на неделю. За это время клещи умрут без пищи и вещами снова можно будет пользоваться.
- Выделите больному отдельное полотенце. Никто, кроме него, не должен им вытираться.
- Мойте руки с мылом после каждого контакта с больным. Особенно тщательно промывайте область между пальцами и не забывайте о ногтях — это места, где может притаиться клещ.
Если выполнять эти правила и предписания врача, болезнь не распространится на всю семью.
Эти простые рекомендации помогут снизить риск заражения чесоткой:
- Мойте руки после улицы. Даже если вы ненадолго выходили из дома и кажется, что они чистые. Вы как минимум касались дверной ручки, кнопки домофона или лифта. Перед вами кто угодно мог дотрагиваться до них.
- Регулярно проводите влажную уборку в доме. Дезинфицируйте пол и мебель хотя бы раз в неделю горячей водой с хлоросодержащим средством.
- Не давайте никому личные вещи. Расчёска, одежда, полотенце, зубная щётка должны быть вашими личными.
- Не вытирайте руки многоразовым полотенцем в общественных местах. Клещи очень часто передаются через полотенца.
- Минимизируйте количество сексуальных партнёров. Из-за длительного контакта с чужой кожей вероятность заразиться очень высока.
Как лечить чесотку
Если вы заметили симптомы чесотки у себя или человека, с которым контактировали, срочно обращайтесь к врачу.
Для лечения чесотки медики чаще всего назначают Scabies мази и лосьоны, которые содержат перметрин, линдан, бензилбензоат, кротамитон или серу. Эти химические вещества убивают чесоточных клещей.
Кроме того, чтобы уменьшить зуд можно Scabies :
- Искупаться в прохладной воде или наложить холодный компресс на поражённые участки тела.
- Нанести успокаивающий лосьон для тела, который продаётся без рецепта. Например, с алоэ вера, маслом чайного дерева или каламином.
- Принять антигистаминные препараты. Узнавать названия и дозировку нужно у лечащего врача.
Не занимайтесь самолечением. Иначе вы рискуете заработать осложнение — вторичную инфекцию кожи, от чего придётся избавляться антибиотиками.

Врачи столь легкомысленного отношения к кожному зуду не разделяют. Этот симптом может быть проявлением достаточно серьёзных проблем со здоровьем.

Слово — нашему эксперту, врачу-неврологу, автору книг по здоровому образу жизни, доктору медицинских наук, профессору Евгению Широкову.
Для врачей общей практики и узких специалистов кожный зуд — симптом говорящий. Подчас так проявляют себя различные заболевания, о наличии которых человек может и не подозревать. Если речь не идёт о кожных заболеваниях, зачесаться можно при следующих проблемах:
Заболевания желчевыводящих путей и печени
Почему чешется. К такому развитию событий приводит накопление в крови билирубина, представляющего собой токсичное и нерастворимое в воде соединение, которое образуется в процессе переработки гемоглобина из разрушающихся красных кровяных клеток и желчных кислот. Эти продукты обмена веществ выводятся в кишечник. При заболеваниях печени и желчевыводящих путей этот процесс может быть нарушен.
Где чешется. В этих случаях зуд, как правило, локализуется в области живота, груди, спины, конечностей.
Сопутствующие симптомы:
- тошнота, отсутствие аппетита;
- тяжесть или боль в правом подреберье;
- повышенная утомляемость;
- изменение цвета мочи (её потемнение);
- пожелтение белков глаз и кожи.
Что делать. Сдать биохимический анализ крови с определением билирубина, печёночных ферментов — АСТ и АЛТ. Если они повышены, проконсультируйтесь с врачом-гастроэнтерологом, который может назначить УЗИ печени и желчного пузыря, а также ряд других исследований.
Сахарный диабет
Почему чешется. Кожный зуд может быть первым признаком повышения уровня глюкозы в крови, который до поры до времени может больше ничем себя не проявлять.
Где чешется. В области промежности и гениталий.
Сопутствующие симптомы:
- повышенная жажда;
- частое и/или обильное мочеиспускание;
- чувство голода;
- долго не заживающие раны.
Что делать. Сдать анализ на сахар в крови.
Почечная недостаточность
Почему чешется. Зуд у таких больных бывает из-за высокого уровня креатинина (конечного продукта обмена мышечных белков) и мочевины в крови, что бывает при хронических болезнях почек (гломерулонефрит, пиелонефрит, мочекаменная болезнь), которые долгое время могут протекать бессимптомно.
Где чешется. В разных частях тела.
Сопутствующие симптомы:
- учащённое мочеиспускание (в том числе в ночное время);
- отёки (на ногах, лице);
- болевые ощущения (в пояснице, промежности, внизу живота).
Что делать. При наличии какого-либо из этих симптомов нужно сдать биохимический анализ крови с определением уровня креатинина и мочевой кислоты в крови, а также сдать анализ мочи и пройти дополнительное обследование, включающее УЗИ почек.
Аллергия
Почему чешется. При повторной встрече с аллергеном (чаще всего кожный зуд бывает при аллергии на лекарства или пищевые продукты) в организме увеличивается количество так называемых тучных клеток, которые активно продуцируют большое количество гистамина и других биологически активных веществ.
Где чешется. Чаще всего в области внутренней поверхности предплечий, низа живота, внутренней поверхности бёдер.
Сопутствующие симптомы:
- затруднение дыхания, приступы удушья;
- сухой кашель;
- одышка;
- крапивница (плоские волдыри на коже, напоминающие сыпь после контакта кожи с крапивой).
Что делать. Сделать кожные пробы или специальный анализ крови.
Нейродермит
Почему чешется. Эта болезнь многофакторная. В её основе может лежать наследственная слабость эндокринной, нервной или иммунной системы. Толчком к обострению может быть всё что угодно: стресс, эмоциональные перегрузки, приём антибиотиков, нарушение режима питания.
Где чешется. В области шеи и локтевых сгибов рук, кожи вокруг глаз, рта, в области мочки ушей, подколенных ямок.
Сопутствующие симптомы:
- раздражение (образование мокнущих корок) и воспаление в месте расчёсов;
- приступы удушья;
- расстройства стула (чаще понос).
Что делать. Выявить истину помогает специфическое аллергологическое обследование, исследование иммунного статуса, анализ кала на дисбактериоз.
Читайте также:


