Чесотка и сыпь от загара
Чесотка – это заразное заболевание, которое является одним из наиболее распространенных заболеваний в дерматологии.
Чесотка – это паразитарное инфекционное заболевание, которое возникает вследствие внедрения в кожу чесоточных клещей, невидимых невооруженным глазом.

Чесоточный клещ Sarcoptes scabiei – не насекомое, а представитель арахнид. Длина самки чесоточного клеща составляет около 0,5 мм. Живет она около месяца. Самки проделывают ходы под роговым слоем кожи, откладывая там ежедневно по 2–3 яйца, из которых вылупляются личинки, которые в свою очередь проходят несколько стадий развития и превращаются во взрослые особи. И все это происходит в коже пациента. Там же они оставляют продукты своей жизнедеятельности. Затем они поднимаются на поверхность кожи и спариваются. Самцы, оплодотворив самку, вскоре погибают. А оплодотворенная самка внедряется в кожу прежнего или нового хозяина.
Покинув хозяина, чесоточный клещ при комнатной температуре способен прожить 2–3 суток, но при кипячении или на морозе они гибнут почти сразу.
Заражаются чесоткой обычно при тесном контакте с больным человеком (например, лежа в постели), или через какие-либо общие с ним предметы, например, одежду или постельное белье, а также в раздевалках бань или при половом контакте.
Заболевание может развиваться бессимптомно на протяжении нескольких недель. Однако уже вскоре появляется первый и главный симптомом – сильный зуд пораженных участков кожи, который усиливается ночью, когда паразиты активизируются.
Вызывает зуд присутствие клеща в коже и его жизнедеятельность, что является своеобразной аллергией на клеща. Поэтому при первом заражении зуд и появляется только через несколько недель (пока не сформируется аллергический ответ), но при повторном заражении – человек начинает чесаться уже в первые сутки. Кстати, потому заболевание так и называется – чесотка, так как при ней все чешутся.
В итоге больной расчесывает кожу, что часто приводит к проникновению в организм других инфекций, обычно стафилококков и стрептококков. На коже обнаруживаются высыпания, в виде мелких узелков с пузырьками (сыпь), а также могут наблюдаться серые извилистые полоски на коже – чесоточные ходы.
Чаще всего зонами поражения становятся складки кожи между пальцами, области предплечья, живота, ягодиц, бедер, внутренняя сторона запястий. Кожа лица и волосистой части головы поражается сравнительно редко, в основном, у детей.
Присоединение вторичной инфекции может приводить к образованию гнойников. Возможны осложнения основного заболевания в виде дерматита, гнойного поражения кожи, лимфаденита, возникновения фурункулов и абсцессов.
Демодекс — железничный клещ (лат. Demodex folliculorum), который паразитирует в сальных железах и железах хрящей век, а также в волосяных фолликулах человека и млекопитающих.
Клещ обитает в устьях волосяных фолликулов, особенно в устьях волосяных фолликулов ресниц и бровей, в протоках сальных желез кожи лица. Однако может существовать и вне этой среды.
Демодекс считается условно-патогенным микроорганизмом, так как в небольшом количестве он обитает и на здоровой коже лица, особенно если кожа жирная (его обнаруживают примерно у 96-98% людей). Активизирование деятельности клещей и увеличение их количества происходит под влиянием некоторых факторов (ослабленный иммунитет, хронические заболевания желудочно-кишечного тракта, заболевания эндокринной системы, стрессовое состояние), что и становится причиной развития демодекоза.

Патологическое увеличение количества микроорганизмов приводит к появлению клинических симптомом демодекоза: на коже лица возникают угри и высыпания, схожие с проявлениями розацеа и розовых угрей. Чаще всего они локализуются на носу, лбу, подбородке, щеках, иногда – на веках. Субъективно больной может ощущать зуд кожи. Если демодекс поражает кожу век, появляется сильный зуд, происходит покраснение глаз, может начаться выпадение ресниц.Педикулезом называется, как известно, банальное наличие вшей. Это название происходит от латинского имени этого насекомого — Pediculus. Есть три вида вшей, способных жить на теле человека: волосяная, лобковая и платяная. Первая любит жить в волосах головы, вторая — преимущественно на волосяном покрове половых органов, третья — в одежде. Первая и вторая встречаются чаще. Раньше педикулезу придавалось такое колоссальное значение только потому, что вошь является биологическим переносчиком возбудителя сыпного тифа. Сейчас опасность этой инфекции в развитых странах ничтожна. Однако жить в соседстве с этими насекомыми никто не хочет по понятным причинам.Вошь— довольно живучее насекомое, поэтому простое 
мытье головы не способно уничтожить ни ее, ни откладываемые ею яйца. То же относится и к обычной стирке белья в теплой воде. Стиральный порошок не уничтожает этих маленьких бестий. Только высокая температура (кипячение или обработка паром).Проявления педикулеза — кожный зуд в области волос на голове и в других местах. При внимательном изучении можно обнаружить как самих насекомых, имеющих размер около 1 миллиметра, так и яйца, которые они откладывают.Лишай – это термин, объединяющий ряд заболеваний кожи, для которых характерны нарушение ее пигментации (потемнение или осветление, изменение цвета), зуд и шелушение. Лишай вызывается грибками или вирусами. Некоторые виды заболевания могут передаваться от человека к человеку. Другими разновидностями лишая можно заразиться при контакте с больными животными.
Течение заболевания зависит от того, какой микроорганизм является его возбудителем. Обычно лишай проявляется в виде высыпаний на коже красноватого или розового цвета с неровными краями. Чаще всего, лишай поражает людей со слабой иммунной системой, организм которых не может противостоять вирусной или грибковой инфекции. Это дети, а также взрослые, перенесшие тяжелую болезнь, испытавшие сильный стресс или переохлаждение.

* — Здравствуйте, Андрей Петрович! Звонит Оксана из Белой Церкви, 30 лет. Меня беспокоят прыщи на лице, которые никак не проходят. Почему?
— Кожа — это зеркало внутренних органов, в котором отражаются неправильное питание с обилием жирной и острой пищи, злоупотребление алкоголем, недосыпание, стрессы. Думаю, вам для начала нужно обследоваться — сдать общие анализы крови и мочи, биохимический анализ крови (печеночные пробы), сделать УЗИ внутренних органов. Также врач подробно расспросит вас, чем болели в детстве, какие заболевания были у родственников, ведь многие недуги передаются по наследству.
Пока можно заподозрить, что высыпания появились из-за демодекоза — поражения кожи микроскопическим клещом. Продукты его жизнедеятельности вызывают аллергическую реакцию — раздражение и покраснение кожи, сыпь, зуд. Паразита, обитающего на коже лица и веках, нельзя увидеть невооруженным глазом, поэтому для уточнения диагноза нужно делать соскоб. Перед этим пациент три дня не должен умываться, а также пользоваться кремами, чтобы не снять с кожи любимую еду клеща — кожное сало. Вечером накануне анализа полезно съесть кусочек сала или шоколада: кожа начнет вырабатывать больше кожного сала, клещи будут лучше выходить из пор, и врачу проще взять материал для анализа.
Заразиться демодекозом можно при прямом контакте, реже — через одежду или постельное белье. Многие ученые и врачи считают, что клещ есть практически у каждого из нас, просто пребывает в угнетенном состоянии и не размножается. При определенных обстоятельствах, допустим, человек перенервничал или нарушилась работа печени, паразит активизируется. Пациента беспокоят покраснение глаз, ощущение песка и воспаление век, конъюнктивит. В области лба, щек и носа появляются характерные высыпания — красные или розовые прыщи.
— Как лечится демодекоз?
— Болезнь иногда возникает на фоне заражения простейшими (лямблиями) или глистами, застоя желчи, печеночных нарушений, поэтому необходима комплексная терапия. Если не лечить проблемы внутренних органов, то местное лечение (обычно назначаем болтушку) будет эффективно только во время применения. Пройдет неделя-две, и все может вернуться на круги своя. Поэтому дерматологу желательно работать вместе с гастроэнтерологом, который назначит грамотное лечение внутренних органов, разработает диету. Чтобы уменьшить отделение кожного сала, рекомендуем исключить алкоголь, сладкую, жирную, острую, соленую пищу.
Также во время лечения под запретом любые тепловые процедуры: сауна, баня, паровые маски. Нужно ежедневно менять наволочки и постельное белье, полотенца, которые желательно кипятить и проглаживать утюгом.
— Кроме нейродермита, спровоцированного стрессом, можно заподозрить атопический дерматит — аллергическую реакцию на какое-то вещество. Но меня настораживает, что назначенное антигистаминное лечение не помогло. Поэтому могу предположить, что у вашей бабушки чесотка (ее вызывает клещ — чесоточный зудень). Многие люди считают, что это заболевание — удел бедняков и грязнуль. Однако чесоткой может заболеть как бомж, так и президент компании, пообщавшись с больным человеком или вступив с ним в половой контакт.
А дома, чтобы заразиться, достаточно вытереться полотенцем, которым пользовался больной. Поэтому всем членам семьи нужно быть очень осторожными — вероятность заражения чесоткой очень высока. Конечно, человек, который не пренебрегает гигиеной, вначале просто смывает клещей. Однако наступает момент, когда заболевание бурно развивается: самец и самка клеща встречаются на коже, размножаются, роют чесоточные ходы. Да, вероятность встречи паразитов уменьшается, если мыться часто — три раза в день, но ночью клещи все равно оживляются, и возникает так называемая чесотка чистоплотных.
Из-за того, что паразиты наиболее активны ночью, зуд усиливается к вечеру, вынуждая человека расчесывать кожу и переносить клеща под ногтями на другие участки тела.
Можете обратиться на консультацию в наш филиал № 1 Консультативно-диагностического центра Шевченковского района г. Киева. Он находится по адресу: улица Богдана Хмельницкого, 37. Предварительно перезвоните по телефону 0 (44) 228−84−86, чтобы уточнить время консультации.
* — Татьяна из Чернигова. Я работаю кассиром, и между пальцами на руках начала чесаться кожа, появилась сыпь. Теперь беспокоит зуд в области живота и груди. Врач сказал, что это чесотка и назначил лечение. Неужели я заразилась на работе?
— Вполне возможно. Деньги часто являются разносчиками инфекций. Чесотка начинается из-за того, что в организм попадает взрослый чесоточный зудень или его яйца. В вашем случае из кожи ладоней паразит, видимо, переполз дальше — на локтевые сгибы, живот, грудь. Но примечательно, что зуда практически не бывает между лопатками: человек не может перенести туда клеща, потому что просто не дотягивается.
— Как уберечь от заражения мужа и ребенка?
— Лечить от чесотки нужно всю семью. Больного, по приказу Минздрава Украины — в стационаре. Родственников лечат дома профилактически, даже если у них нет сыпи и зуда. В течение четырех-пяти дней следует обрабатывать тело от шеи до пят два раза в день средствами, которые назначит врач, и раствор не смывать. На коже должна быть пленка: когда клещ выползет наружу, то задохнется. Если надо помыть руки, например, перед едой, то потом их нужно снова обработать. Все постельное белье требует кипячения. Нижнее белье следует стирать и гладить каждый день.
Иногда у переболевших чесоткой людей возникает паника, будто они не долечились, потому что вдруг снова начинают чесаться. Важно знать, что таким образом организм может отреагировать на препарат, которым обрабатывали практически все тело. Это средство для клеща — яд, но оно воздействует и на кожу человека, раздражая ее, и возникает контактный медикаментозный аллергический дерматит.
* — Прямая линия? Это Марина из Могилева-Подольского. Летом заметила, что ноготь на безымянном пальце ноги потемнел. Подруга говорит, что это грибок, но у меня ступня не чешется, не шелушится. Так бывает?
— Да, иногда человек не замечает, что у него есть микоз стоп. Пораженный ноготь — это следующая стадия развития грибковой инфекции. Если взять анализ (соскоб) со всех остальных ногтей, то в 99 процентах случаев там тоже будет грибок, хотя его не видно. Как правило, первыми поражаются ногти, которые часто травмируются, например, большой палец стопы. Наверняка каждый человек хотя бы раз в жизни ударялся большим пальцем о ступеньки или камни.
У женщин часто страдает мизинец, который упирается и подгибается в обуви, особенно в моделях с узким носком и высокими каблуками. Местный иммунитет снижается, и грибок легко проникает в организм. Часто микозом стоп страдают пожилые люди, у которых из-за возраста недостаточная микроциркуляция крови, есть венозная недостаточность, тромбофлебит, проблемы с артериями ног. Все это снижает защитные силы организма.
По данным исследований, на земном шаре около 83 процентов людей после 20—25 лет заражены грибковой инфекцией. Чем старше человек, тем выше процент распространенности микоза в его возрастной группе. Если после 50 лет взять соскоб, то грибок можно обнаружить практически у каждого.
* — Звонит Ольга из города Бучач Тернопольской области. Моей маме (ей 74 года) назначили лечение грибка ногтей с помощью специального набора. Врач говорит, что из-за возраста пить таблетки ей вредно. Это правильно?
* — Вас беспокоит Любовь Григорьевна, 50 лет. Живу в Черкасской области. Несколько лет назад у меня на лице появились странные высыпания. Врач определил плоские бородавки, которые удалось вывести с помощью жидкого азота. Но потом у меня был контакт с ядовитым веществом, и высыпания появились снова. Уже другой доктор сказал, что это аллергический дерматит, назначил лечение, которое помогло — сыпь исчезла. Может ли болезнь снова повториться?
— Да, если вы будете нервничать, в организме может произойти сбой, на который отреагирует кожа. Стресс часто бывает толчком к развитию любого, а не только кожного заболевания. Вы, наверное, слышали утверждение, что все болезни от нервов? Наш организм можно сравнить с крепостью. Если в ней появилась пробоина, например, начался грипп, все защитные силы бросились туда. А у ворот и окон затаились другие инфекции, с которыми в обычное время организм борется и не пускает внутрь. Но охрана убежала к пробоине, и враги пробираются в крепость.
* — Виктория из города Васильков, 49 лет. Муж занимается ремонтами квартир, и пару месяцев назад у него на руках начали появляться странные высыпания, которых становится все больше. Они вызывают зуд, сливаются в пятна. Что это может быть?
— Думаю, аллергический дерматит. Он часто возникает, когда человеку приходится работать с различными материалами для строительства и ремонта, например, красками и лаками. Случай вашего мужа напомнил мне историю одного моего пациента. Мужчина с молодости красил и белил, но потом, как рассказал, что-то случилось: открывает банку с краской — на руках возникают высыпания и зуд. Я ему объяснил, что рано или поздно это должно было случиться: в организме постепенно накапливались аллергены, пока не возникла аллергическая реакция замедленного типа. К сожалению, в таких случаях приходится менять работу.
— Но муж больше ничего не умеет делать.
— Иного выхода нет. Нужно выбирать: работать по-прежнему и жить с аллергией, зная, что состояние будет усугубляться, или менять профессию. Когда говоришь пациенту, который страдает аллергическим дерматитом, что главное — устранить контакт с аллергеном, он обижается и просит назначить таблетки и мази. Но препараты помогают временно, и принимать их круглый год, за исключением отпуска, нельзя. Конечно, менять профессию, а фактически — жизнь, из-за аллергии обидно. Люди ищут разные пути лечения, ездят к знахарям и бабкам, пробуют альтернативные методы, но это, как показывает опыт, малоэффективно.

Солнечные лучи не только согревают нас своим теплом в весенне-летний период и радуют зимой, но ещё и помогают укрепить иммунитет. Но, к сожалению, у некоторых людей пребывание на открытом солнце может вызвать аллергическую реакцию.
Аллергия на солнце, фотодерматит (фотодерматоз) — это заболевания, обусловленные повышенной чувствительностью кожи к солнечным лучам. Это совсем не редкое явление. Статистика показывает, что около 20% людей по всему миру сталкиваются с этим заболеванием.
Под аллергией на солнце на самом деле подразумевается фотодерматит или фотодерматоз. Токсическое или аллергическое действие солнца проявляется при взаимодействии солнечных (ультрафиолетовых) лучей с каким либо веществом, находящимся на коже (экзогенный фотодерматит) или в коже (эндогенный фотодерматит).
Аллергия на солнце в виде экзогенного фотодерматита
В качестве наиболее яркого примера экзогенного фотодерматита можно привести так называемый луговой дерматит. Летом, в период цветения, многие луговые растения выделяют особые вещества — фурокумарины, которые оседают на коже при нахождении человека в этих местах. При одновременном воздействии ультрафиолета у некоторых чувствительных к нему людей может возникать покраснение кожи и пузырьки (эритема, везикулы, буллы). Высыпания сопровождаются сильным зудом. В дальнейшем на пораженных участках кожи остается длительная пигментация.
Аллергия на солнце или фотодерматит может также возникнуть, если перед выходом на солнце чувствительный к нему человек помазался кремом или мазью, или воспользовался духами и дезодорантом. Вещества, входящие в состав различных косметических или парфюмерных средств, могут вступать в реакцию с ультрафиолетовыми лучами и вызывать аллергическую реакцию. Такими свойствами обладают, к примеру, эозин, который может содержаться в губной помаде, и парааминобензойная кислота (ПАВА), входящая в состав некоторых солнцезащитных кремов. Кроме того, подобным действием обладают полиненасыщенные жирные кислоты, ретиноиды, масло бергамота, зверобоя, розы, мускуса, сандала, сок укропа, петрушки, борная, салициловая кислоты, фенол, ртутные препараты.
Чаще других аллергией на солнце страдают люди со светлой кожей и маленькие дети, чьи механизмы защитной реакции кожи значительно слабее.
Фотодерматит часто вызывают многие лекарственные средства. Таким эффектом обладают, в частности, сульфаниламиды, барбитураты, аминазин, некоторые антибиотики (доксициклин, тетрациклин), антигистаминные препараты, некоторые сердечно-сосудистые средства (амиодарон, тразикор), цитостатики, некоторые нестероидные противовоспалительные препараты (ибупрофен, аспирин), оральные контрацептивы.
Аллергия на солнце в виде эндогенного фотодерматита
К этой группе фотодерматитов относятся достаточно редкие заболевания, в развитии которых важную роль играют нарушения в работе иммунной системы организма, а также различные метаболические нарушения (нарушения в обмене веществ). К эндогенным фотодерматитам относятся, в частности, порфирия, пигментная ксеродерма, солнечная экзема, солнечная почесуха, Hydroa vacciniformia, полиморфный фотодерматоз.
Как правило, эти реакции могут протекать по двум механизмам: 1) фототоксическая реакция и 2) фотоаллергическая реакция. Фототоксические реакции встречаются гораздо чаще, чем фотоаллергические.
Как обычно проявляется аллергия на солнце или фотодерматит?
Основные симптомы фотодерматоза:
- покраснение и воспаление кожи,
- шелушения кожи,
- часто сопровождающиеся интенсивным зудом и жжением,
- высыпания могут быть в виде фолликулитов (гнойничков) или папул.
Часто такое состояние развивается не сразу. В отличие от ожога оно может возникнуть спустя несколько часов после того, как вы ушли с пляжа, а в некоторых случаях и вовсе после возвращения с курорта. Фототоксическая реакция может произойти через несколько часов после воздействия солнца, в то время, как фотоаллергическая может проявиться даже через несколько дней после контакта с солнцем.
Повышенный риск развития аллергии на солнце:
- у людей со светлой от природы кожей;
- у беременных женщин;
- у маленьких детей;
- ряд лекарств могут сделать ожог кожи быстрее - это в том числе антибиотики тетрациклинового ряда, сульфаниламидные препараты, обезболивающие средства и др.;
- у кого есть родственники с солнечной аллергией. Есть большая вероятность иметь аллергию на солнце, если у вас есть брат, сестра или родитель с аллергией на солнце;
- также наличие атопического дерматита или другого типа дерматита увеличивает риск развития аллергии на солнце;
- некоторые симптомы аллергии на коже срабатывают, когда ваша кожа подвергается воздействию определенного вещества, а затем солнечного света. Некоторые обычные веществ, ответственных за этот тип реакции, включают ароматизаторы, дезинфицирующие средства, хлорка и даже некоторые химические вещества, используемые в солнцезащитных средствах;
- те, кто злоупотребляет соляриями;
- кроме этого, аллергическая реакция от пребывания на солнце может развиться и у тех, кто накануне совершал косметические процедуры с применением солей кадмия (татуаж, химический пилинг).
Фотосенсибилизаторы - причина аллергии на солнце
Некоторые овощи и растения могут вызвать чувствительность к солнцу, когда они вступают в контакт с кожей. Манго кожуры, сок лайма, пастернак, сельдерей могут привести к временному изменению цвета (потемнению) площади кожи, контактировавшей с солнцем. Основные фототоксические фрукты и овощи: сельдерей, морковь, рис, петрушка, пастернак, а также все виды цитрусовых. Поэтому перед походом на пляж не стоит употреблять апельсины, мандарины или грейпфруты. Могу возникнуть отеки, покраснение и зуд на поверхности кожи, где остались капли сока от этих фруктов. И чем солнце активнее, тем острее будет реакция организма.
Профилактика аллергии на солнце (фотодерматита и фотодерматоза)
К сожалению методов профилактики такой аллергии не так много.
Если у вас очень чувствительная кожа, возьмите за правило загорать под тентом или зонтом. Избегайте пребывания на солнце в часы его наибольшей активности (с 11:00 до 16:00). Защищайтесь с помощью головного убора и свободной одежды из натуральных тканей: льна, хлопка. У детей очень слабая защитная реакция кожи, поэтому малышам до трех лет вообще категорически не рекомендуется находиться под прямыми солнечными лучами.
Используйте солнцезащитные средства с высокой фотозащитой известных брендов, причем с регулярностью не реже, чем каждые два часа. Обратите внимание, чтобы крем содержал защиту от UVB лучей (SPF) и UVA лучей (PPD)— именно они влияют на возникновение фотодерматоза.
Следует отметить, что большую роль играет длина волны. Старайтесь не ездить на курорты, где солнце особенно активное.
Рекомендации по профилактике фотоаллергии на пляже:
- Перед выходом на пляж не стоит пользоваться одеколоном, духами и обычными увлажняющими кремами. В них содержится спирт, который на солнце может спровоцировать ожог.
- Солнцезащитным кремом вашем случае нужно пользоваться как можно чаще. Только обратите внимание на его состав. Средство на жировой основе может спровоцировать аллергию. Лучше выберите гипоаллергенный спрей с защитным SPF-фактором.
- Лучше не использовать водостойкий солнцезащитный крем – он забивает поры, в результате чего на коже могут появиться гнойники. Для похода на пляж стоит сделать выбор в пользу средства на водорастворимой основе.
Если нет возможности обратиться к врачу, как снять острые проявления аллергии на солнце?
Аллергены кремов для загара.
Ни для кого уже не новость, что загорая на пляже или на курорте, необходимо использовать защитный крем SPF. А что на счёт загара в солярии и необходимости использования кремов там? Что же делать, если обнаружена особая чувствительность кожи в отношении того или иного компонента? Ответы прямо в этой статье, где мы поговорим о возможных аллергических реакциях на косметику для загара.
Коже необходим ежедневный уход
Кожа – самый большой орган в нашем организме, активная ткань которого, взаимодействуя с окружающей средой, является защитным барьером, который, в свою очередь, защищает наш организм от влияния внешних факторов и регулирует внутренний баланс. При старении кожи активность сальных и потовых желёз падает, что изменяет баланс составляющих кожи. Также причиной сухости кожи может стать атопический дерматит, другие кожные заболевания, недостаток микроэлементов и важных для жизни насыщенных кислот в организме, использование определённых лекарств. Поэтому правильный уход за кожей, это гораздо больше чем просто косметический уход. Правильно подобранный уход сохраняет здоровье кожи, поддерживает способность самовосстановления кожи и обеспечивает красоту и молодость.
Кремы для загара в солярии не содержат защитный фактор, а создают правильный уход за кожей.
С давних времён распространилось ошибочное мнение, что для загара в солярии, также как и для загара на солнце, необходим крем с защитным фактором SPF. Но на самом деле, в отличие от защитных кремов SPF, для загара в солярии необходимы кремы с глубоко увлажняющей функцией. Содержащиеся в профессиональных кремах увлажняющие компоненты образуют на поверхности кожи временный барьер, что даёт повреждённой коже время на восстановление. Они улучшают защитный механизм кожи, уменьшают потерю влаги через повреждённые участки кожи, восстанавливают межклеточные липиды, которые сохраняют и распределяют влагу в эпидермисе, тем самым делая кожу более гладкой, мягкой и здоровой. Большинство кремов, доступных в салонах, содержат воду и масла, а также другие вещества, которые помогают улучшить увлажняющие свойства крема и ускоряют процесс восстановления кожи, и, безусловно, обеспечивают равномерный, красивый и тёмный результат загара.. Выбор очень большой, в том числе есть специальные кремы для людей с аллергией.
Что такое аллергия?
Аллергия – состояние тревоги организма, при котором само по себе безобидное вещество (аллерген) вызывает выработку специфичных антител иммунной системой. Это ни что иное, как чувствительность иммунной системы в отношении определённых групп веществ, которая вызывает различные симптомы (например, покраснение, зуд и шелушение кожи).
Как избежать аллергической реакции?
Для начала нужно научиться различать раздражение и аллергию. Если при нанесении крема сразу возникает реакция (лёгкое покраснение, сыпь, зуд, стягивание), то часто дело в раздражении. Сама аллергическая реакция (сильный зуд, серьёзное покраснение, шелушение, отёчность, трещинки, корки) проявляется зачастую не сразу, например, в течение недели или даже годами. Тем, кто знает о возможной аллергической реакции, советуем перед покупкой большого крема – попробовать его образец. Покраснение не всегда может возникнуть сразу, даже может себя проявить только на третий-четвертый раз. Лучше всего попробовать крем на самом чувствительном участке кожи – на внутренней стороне руки или около ушей.
Аллергены кремов для загара и альтернативы им.
Профессиональная косметика для загара, предлагаемая в салонах, в общем случае не вызывает аллергических реакций, но у очень чувствительной и склонной к раздражениям коже может пойти раздражение от ароматических веществ, от масла ореха, от масла семян конопли и/или от глютена. В то же время, даже избегая этих компонентов можно столкнуться с аллергической реакцией. С другой стороны, у вышеназванных компонентов очень много и хороших свойств. Например, из ореховых масел активно используются в изготовлении кремов для загара масла миндаля, кукуйи и макадамии. Поскольку орехи являются природным источником витаминов, крема с такими компонентами глубоко увлажняют и помогают в борьбе с признаками старения. Масло из семян конопли тоже очень популярный компонент в производстве косметики, поскольку улучшает, лечит, смягчает кожу, удерживает влагу и даёт бой процессу старения. Глютен содержится в некоторых природных компонентах, используемых в кремах для загара, но при взаимодействии с кожей не вызывает аллергию. Однако, при попадании в рот и при проглатывании может вызывать опасную аллергическую реакцию.
Если, Вы знаете, что у Вас аллергия на орехи, на масло из семян конопли или на глютен, то стоит предпочитать кремы без этих веществ в составе или гипоаллергенные кремы:
Australian Gold Beachin
AG Totally Beachin™
Australian Gold Superior™ Intensifier
Australian Gold Superior™ DHA Bronzer™
Kardashian Glow Naturally Dark Bronzer
Kardashian Glow Platinum Bronzer
В этом разделе приводится информация о чесотке, в том числе разъясняется что она из себя представляет, как распространяется и как лечится.
О чесотке
Чесотка - это заболевание кожи, вызванное маленькими клещами. Чесоточные клещи зарываются в верхний слой кожи, живут там и откладывают яйца. Чесотка вызывает зуд кожи и может сопровождаться кожными высыпаниями в виде бугорков или пузырьков.
Крустозная чесотка (также называемая “норвежской чесоткой”) является редкой, но очень серьёзной формой этого заболевания. Крустозная чесотка развивается, когда организм не справляется с клещами, поэтому их становится все больше и больше. Вероятность развития крустозной чесотки выше у людей со слабой иммунной системой, у пожилых людей и людей с такими заболеваниями, как синдром Дауна.
Признаки и симптомы чесотки
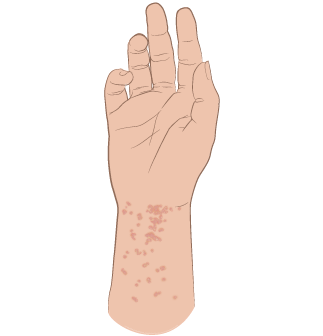
Рисунок 1. Чесоточная сыпь и ходы
Наиболее распространённые признаки чесотки перечислены ниже.
- Повышенный зуд, особенно по ночам.
- Сыпь в виде красных пятен, небольшие волдыри, отслаивание кожи или все 3 признака (см. рисунок 1). Сыпь может выглядеть как прыщи или быть почти незаметной.
- Ходы (небольшие туннели в коже, через которые проходят клещи).
Зуд и сыпь могут появляться в любой области тела, но наиболее часто они встречаются на следующих местах:
- пальцы, особенно пространство между ними;
- внутренняя сторона запястий;
- локти;
- подмышки;
- складки кожи;
- область вокруг сосков (особенно у женщин);
- половой член;
- поясница и окружность живота;
- ягодицы;
- область под коленями.
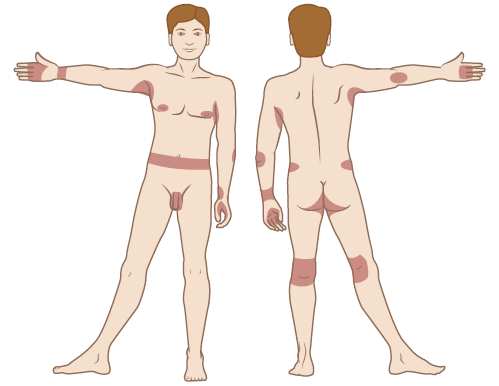
Рисунок 2. Распространённые места появления чесоточной сыпи
При крустозной чесотке в одном или нескольких из этих мест на коже могут появляться плотные сероватые коросты.
При появлении чесотки у ребёнка в возрасте до 3 лет, сыпь может обнаруживаться на голове, лице, шее, ладонях или ступнях. У взрослых и детей постарше сыпь в этих местах обычно не появляется.
Зуд может продолжаться в течение нескольких недель и после успешного лечения чесотки. Старайтесь не чесать эти места. Расчёсывание может привести к появлению на коже язв и к инфекции.
Диагностика чесотки
Выявить чесотку может врач или медсестра. Вас спросят о симптомах, а также осмотрят кожу на наличие сыпи и ходов. С кожи также могут взять соскоб, чтобы найти чесоточных клещей под микроскопом.
Лечение чесотки
Уменьшить зуд могут пероральные антигистаминные средства (которые глотают, например Benadryl ® ). Антигистаминные средства можно купить без рецепта в любой аптеке. Необходимая дозировка указана в инструкции по применению, приложенной к упаковке этого лекарства. Чтобы определить дозировку для уменьшения зуда у болеющего чесоткой ребёнка, необходимо обратиться к врачу.
При необходимости врач может назначить противозудный крем. Не рекомендуется использовать крем Benadryl.
Врач или медсестра могут назначить лекарство для уничтожения чесоточных клещей. Это может быть лекарство для местного применения (который наносится на кожу в виде лосьона или крема), пероральное средство (которое нужно проглатывать) или оба вида лекарств.
- Взрослые и дети постарше должны наносить крем или лосьон начиная с пальцев ног и до самой шеи, чтобы слой препарата покрывал всю кожу.
- Младенцам и детям до 3 лет препарат наносится на все тело, включая голову и шею. Препарат местного применения является безопасным для детей в возрасте от 2 месяцев. Если ребёнку еще нет 2 месяцев, обратитесь к врачу ребенка.
Наносите препарат на холодную и сухую кожу. Не наносите препарат сразу после принятия ванны или душа. Нанесите его на кожу тонким слоем и оставьте на 8-14 часов. После 8-14 часов смойте средство, приняв душ или ванну. Не пользуйтесь махровой салфеткой.
Чтобы уничтожить всех клещей, большинству людей потребуется наносить средство 2 или более раз с интервалом в 1 неделю.
Зуд вызывается реакцией тела на клещей и их отходы, поэтому даже после уничтожения всех клещей и их яиц зуд может продолжаться еще в течение нескольких недель.
Если зуд не прекратился в течение 2-4 недель после лечения или была замечена новая сыпь или ходы, то обратитесь к врачу или медсестре/медбрату. Вам может потребоваться повторное лечение или принятие перорального препарата.
Перед возвращением на работу или на учебу также следует обратиться к врачу.
Люди, находящиеся в тесном контакте с вами (члены семьи, соседи по комнате или сексуальные партнёры), должны проходить лечение от чесотки вместе с вами. Даже если у них нет симптомов, на их коже все равно могут находиться чесоточные клещи. Особенно важно обеспечить лечение людей, с которыми вы имеете телесный контакт.
Также очень важно постирать все вещи в доме, на которых могут быть чесоточные клещи. Дополнительную информацию можно найти в разделе “Как избавиться от чесоточных клещей в доме”.
Как распространяется чесотка
Чесотка обычно передаётся при непосредственном телесном контакте с больным чесоткой человеком. Чесотка наиболее быстро передаётся между сексуальными партнёрами и живущими вместе людьми. Чесотка обычно не передаётся через быстрое рукопожатие или объятия. Чесоточный клещ может жить на человеке от 1 до 2 месяцев и передаваться другому человеку в любой момент в этот период.
Без человека, чесоточные клещи выживают до 2-3 дней. Это значит, что чесотка может передаваться непрямым путём, через совместное использование одежды, полотенец или постельного белья с больным чесоткой человеком. Дополнительную информацию по стерилизации этих вещей можно найти в разделе “Как избавиться от чесоточных клещей в доме”. Непрямое заражение обычно происходит при крустозной чесотке. Чесотка обычно не передаётся через воду в плавательном бассейне.
Появляющаяся у человека чесотка не передается через животных. У домашних животных могут заводиться другие виды чесоточных клещей, которые не живут на людях.
Если после появления признаков чесотки вы записались к врачу, то предупредите об этом персонал. Они проведут вас прямо в кабинет для осмотра. Старайтесь не оставаться в залах ожидания, буфетах и других общественных местах. Сопровождающие вас в больницу члены семьи или друзья должны помыть руки с мылом или обработать их средством на спиртовой основе.
Как избавиться от чесоточных клещей в доме
Чесоточные клещи погибают при воздействии высоких температур. Для уничтожения чесоточных клещей на постельном белье, одежде и полотенцах:
- постирайте вещи в стиральной машине с горячей водой и просушите их в сушилке на горячем цикле в течение не менее 20 минут;
- если вещи не подлежат стирке, то упакуйте их в герметичный пластиковый пакет. Держите пакет закрытым в течение 5-7 дней.
Если живущий с вами человек заболел чесоткой, то постирайте все вещи, которые кто-либо в доме носил за последние 4-5 дней. Это поможет вам и живущим с вами людям не заразиться чесоткой от грязной одежды.
Люди с крустозной чесоткой очень заразны. Очень важно тщательно пропылесосить мебель и ковры в комнате, где находился заражённый человек. При этом в дезинфекции жилых помещений окуриванием необходимости нет.
Читайте также:


