Стрептококки в желчном пузыре
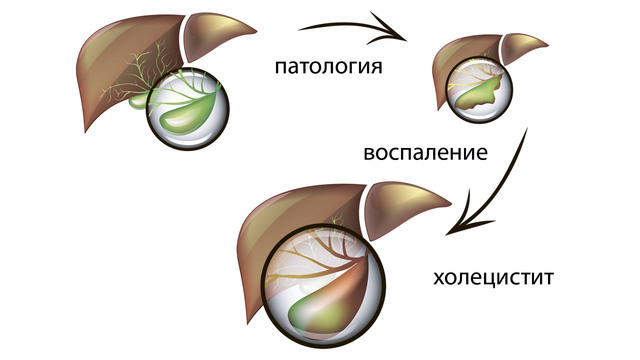
Холецистит — это воспаление желчного пузыря, которое характеризуется преимущественно бактериальным происхождением.
Причины холецистита
Одно из самых частых осложнений камней в желчном — это холецистит. Что делать, если нарушена работа по аккумулированию желчи, вырабатываемой печенью? О признаках острого холецистита и других его разновидностей мы расскажем ниже.
По желчевыводящим путям желчь выводится в двенадцатиперстную кишку из печени и способствует перевариванию пищи. Передвижению желчного вещества способствуют сфинктеры и общая налаженная работа парасимпатической нервной системы. Если мышцы-сфинктеры и протоки взаимодействуют несинхронно, то желчь может подолгу не выходить из пузырного мешка и вызывать в нем болевые ощущения; а также образование камней.
Главной причиной возникновения заболевания считается условно патогенная флора организма — наличие в пищеварительном тракте таких бактерий, как стрептококк, стафилококк, синегнойная палочка, эшерихия коли и других. Микроорганизмы проникают в желчный пузырь из кишечника контактным способом, вместе с кровотоком и поступлением лимфы из любого хронического очага воспаления.
Факт. По сведениям ВОЗ, холециститом в хронической форме страдают около 20% людей среднего и старшего возраста: чаще встречается у женщин после 40 лет (женские гормоны способствуют концентрации холестерина и образованию каменных отложений).
Факторы риска холецистита
- нарушения в функционировании мышцы-сфинктера Одди 12-перстной кишки и несогласованность в сокращениях желчного пузыря; также частые застои желчи;
- ряд паразитарных болезней (по типу аскаридоза и лямблиоза);
- вялая двигательная активность в сочетании с нерегулярным питанием (злоупотребление жирными и жареными блюдами, газированными напитками, алкоголем) и психоэмоциональная нестабильность;
- генетическая предрасположенность.
Симптоматика холецистита
Воспалительный процесс затрагивает подслизистый и мышечный слои. В зоне патологии появляются разрастания соединительной ткани и возникают особого рода уплотнения, искажающие поверхность желчного пузыря.
При этом кислотно-щелочной баланс желчи изменяется, желчь становится более густой, есть риск образования камней (форма острого калькулезного холецистита).
- если тонус мускулатуры желчного пузыря повышен, боль дает о себе знать в виде приступов (спазмирование мышц пузыря), она появляется время от времени, достаточно резкая, похожа на желчную колику при желчнокаменной болезни;
- горечь во рту, рвота желчью;
- диарея или, наоборот, запоры;
- вздутие живота;
- на этапе обострения — повышение температуры до 38 градусов;
- зуд кожи;
- быстрое чувство утомляемости;
- общее ослабление организма;
- снижение аппетита и частая раздражительность;
- иногда аллергические реакции на определенную пищу.

Хирурги Андрей Фомин и Давид Махатадзе
Острый холецистит способен принять форму хронического в случае:
- психоэмоционального стресса;
- при общем снижении иммунитета;
- если он сопровождается постоянной болью (при низком тонусе мускулатуры желчного пузыря боль становится регулярной, ноющей, но не интенсивной) и не покидающим ощущением тяжести в правом подреберье;
Иногда хронический холецистит протекает бессимптомно.
Бескаменный холецистит может принимать и острую, и хроническую формы (встречается по большей части в юном возрасте и является преддверием калькулезного холецистита). Его характеристики:
- схватки тупой боли в зоне правого подреберья, в основном, спустя около часа после приема еды — особенно жареной и жирной;
- спазмы во время подъема груза или же стрессов;
- изжога, чувство тошноты, рвота.
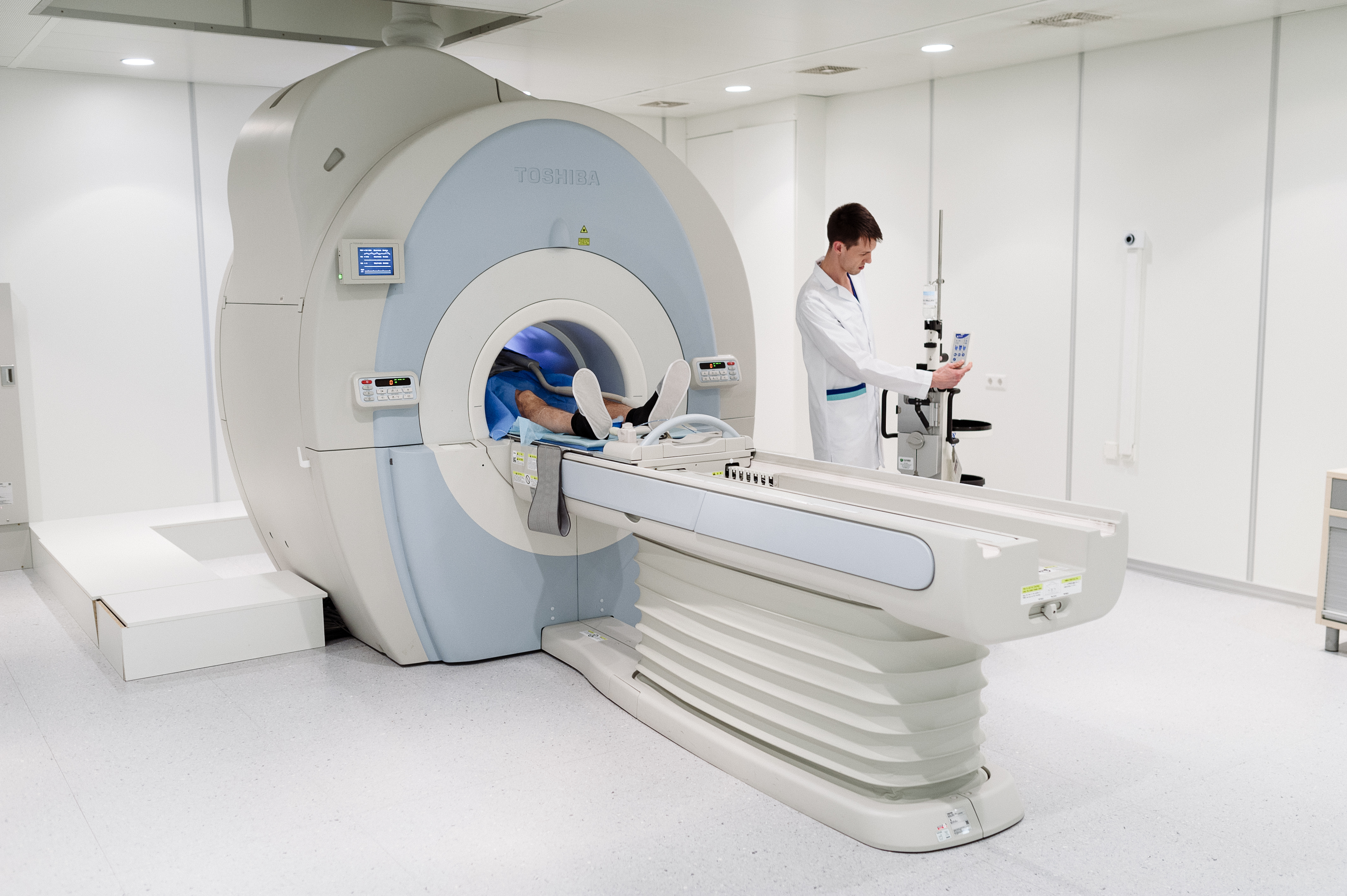
Диагностика
Диагностика представляет собой рентген-эндоскопическое исследование желчных протоков и главного протока поджелудочной железы с введением контрастных веществ (ЭРХПГ).
Для выяснения, есть ли конкременты (камни) в желчном пузыре, необходимо провести УЗИ желчного пузыря. Также врач может назначить УЗИ органов брюшной полости и магнитно-резонансную томографию (МРТ-холангиографию).
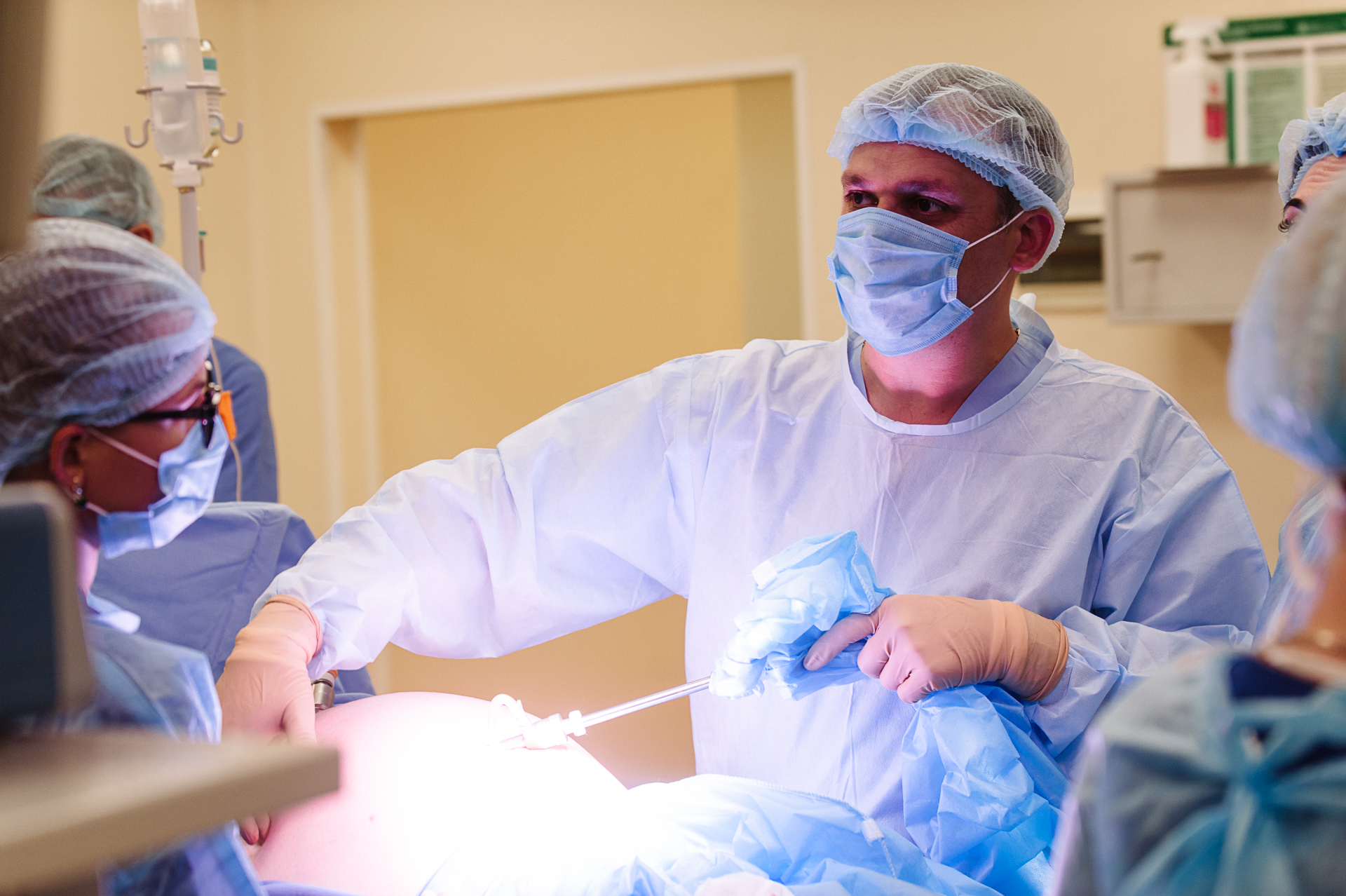
Лечение холецистита
Основой терапии является консервативный подход — желчегонные лекарства; стимуляторы секреции и оттока желчи; антибиотики — чтобы снять воспаление; при ярко проявленном болевом синдроме — спазмолитики; для синхронизации сокращений желчного пузыря и протоков — прокинетики; седативные (успокоительные) препараты — в случае сбоев в работе вегетативной нервной системы.
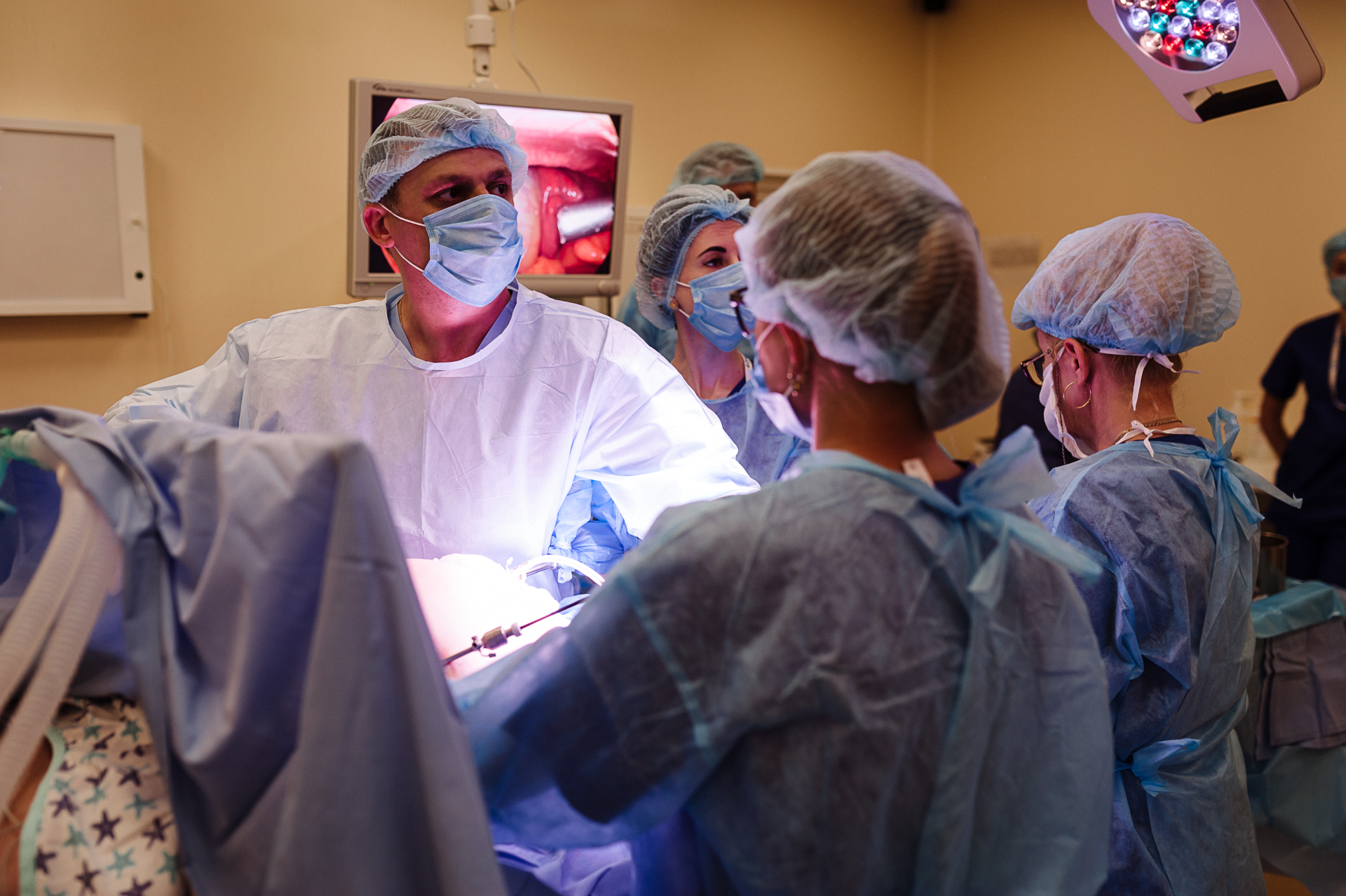
Если лечение не приносит результатов, назначают операцию — холецистэктомию. Показаниями к операции служит также обнаружение язв и полипов. Большинство операций наши хирурги выполняют лапароскопически. Малоинвазивные технологии позволяют провести все этапы операции очень точно и безопасно, исключить другие заболевания брюшной полости. А опыт хирургов позволяет провести операцию эффективно и безопасно.
Есть ли заболевания, которые обычно сопровождают хронический холецистит?
Можно ли облегчить судороги при холецистите тепловым воздействием?
Почему назначают операцию при хроническом, но бескаменном холецистите?

Хронический холецистит — воспаление желчного пузыря, развивающееся медленно и постепенно.
Наиболее часто холецистит возникает у женщин старше 40 лет.
Причины
Воспаление желчного пузыря не происходит беспричинно.
В большинстве случаев холецистит развивается на фоне желчнокаменной болезни. Камни в желчном пузыре приводят к повреждению его стенки и/или к затруднению оттока желчи. Более чем у 60% больных холециститом в желчи находят инфекцию, например, кишечную палочку, стрептококков, сальмонелл и др. В желчный пузырь болезнетворные микроорганизмы могут попадать с током крови или лимфы, а также пробираться из 12-перстной кишки.
Кроме того, холецистит могут вызывать паразиты : глисты (острицы или аскариды), кошачья двуустка и дизентерийная амеба.
К воспалению также может приводить затекание ферментов поджелудочной железы в желчный пузырь. Зачастую такая ситуация является спутником воспаления поджелудочной железы (панкреатита).
Развитию воспаления желчного пузыря способствуют:
- его врожденная деформация;
- дискинезия желчных путей;
- травмы желчного пузыря;
- опухоли в брюшной полости;
- нарушение обмена веществ (сахарный диабет, атеросклероз);
- нарушение режима питания (большие перерывы между приемами пищи, еда всухомятку);
- запоры, малоподвижный образ жизни
- беременность;
- аллергические реакции;
- возрастное нарушение кровоснабжения желчного пузыря.
Что происходит?
В желчном пузыре в результате повреждения его стенки и (или) нарушения оттока желчи начинается воспалительный процесс. Со временем (через месяцы и годы) стенки пузыря утолщаются, становятся менее подвижными, слизистая (внутренняя) его оболочка изъязвляется и покрывается рубцами. Это в свою очередь способствует дальнейшему ухудшению оттока желчи и формированию новых камней. Развивается хронический холецистит.
При хроническом холецистите человек периодически ощущает:
- тупые боли в правом подреберье;
- вздутие живота;
- тошноту, рвоту;
- нарушение переваривания жирной пищи (поносы после еды).
Обострение хронического холецистита чаще всего возникает спустя 2-4 часа после употребления жирной, копченой, жареной пищи. Также приступ может спровоцировать тряска (например, езда в трамвае или на велосипеде), переохлаждение, стрессы и длительные физические нагрузки.
Диагностика
Если возникли проблемы с желчным пузырем, ни в коем случае не откладывайте визит к гастроэнтерологу. Для уточнения диагноза вам будет назначен общий и биохимический анализ крови, УЗИ органов брюшной полости. Если процесс находится не в стадии обострения, может понадобиться рентгенологическое обследование желчных путей и желчного пузыря — холецистохолангиография. При этом контраст вводится непосредственно через рот или внутривенно.
В некоторых случаях применяют эндоскопическую ретроградную холангиопанкреатографию или ЭРХПГ). При этом контрастное вещество вводят непосредственно в желчные протоки с помощью эндоскопа.
Лечение
При хроническом холецистите обязательно назначается диета. Из питания исключаются копчености, острые и жареные блюда, консервы, колбасные изделия, острый сыр, какао, шоколад, алкоголь, газированные напитки. Полезны молочные, вегетарианские и фруктовые супы, из вторых блюд — отварные овощи, каши, пудинги, отварные рыба и мясо. Из напитков разрешают чай, компот, кисель, соки, молоко и кисломолочные продукты, минеральные воды.
- желчегонные препараты (холосас, холензим, холагол, лиобил и др.);
- отвары желчегонных трав (кукурузные рыльца, цветки бессмертника и др);
- спазмолитики (в частности, но-шпа, баралгин) – при болях;
- в ряде случаев – антибиотики и противовоспалительные средства.
Количество процедур назначает врач. Проводить беззондовый тюбаж рекомендуется не реже 1 раза в неделю, продолжительность курса не менее 2-3 мес. Тюбажи противопоказаны при обострениях холецистита, язвенной болезни желудка и двенадцатиперстной кишки.
Если холецистит вызван желчнокаменной болезнью, то проводят ее лечение, в том числе хирургическими методами.
Вне обострения пациентам с холециститом полезно физиотерапевтическое лечение и отдых на курортах Ессентуки, Боржоми, Железноводск, Трускавец, Моршин, Дорохово и др.
Камни желчного пузыря
Общие сведения
Желчный пузырь – мешкообразный орган, расположенный впереди печени, является резервуаром для жидкой желчи, которая вырабатывается в печени и участвует в переваривании жиров. Камни в желчном пузыре формируются из кристаллов холестерина или, реже – из желчных солей. Камни могут быть маленькими, или крупными, размером с грецкий орех.
Холецистит, или желчная колика, наблюдается, когда камень, находящийся в желчном пузыре, закупоривает желчный проток, по которому желчь поступает из желчного пузыря в тонкий кишечник.
Желчнокаменная болезнь — это заболевание печеночно-желчевыделительной системы, которое характеризуется образованием камней (конкрементов) в желчном пузыре и в желчных протоках. Есть мнение, что у 10—15% взрослого населения имеются камни в желчном пузыре, даже если других проявлений болезни нет.
Причины
Считается, что камни формируются вследствие нарушения баланса веществ, из которых образуется желчь.
Поскольку желчь содержит большое количество холестерина, при ее застаивании и сгущении, а также при повышении содержания холестерина в желчи начинается выпадение в осадок его кристаллов. Объединяясь, такие кристаллы образуют камни, состоящие из холестерина и желчных солей.
Возбудителями заболевания в большинстве случаев являются микробы (кишечная палочка, стрептококки, энтерококки, стафилококки), которые попадают в желчный пузырь из кишечника по желчевыводящим протокам. Возникновению и развитию заболевания способствуют: гастрит (снижается секреторная активность желудка).
Течение заболевания может быть острым и хроническим.
Основные признаки острого холецистита: приступообразные боли в правой половине живота, отдающие в правое плечо, лопатку; тошнота и рвота; озноб и повышение температуры тела; возможны желтуха и зуд кожных покровов. Осложнения встречаются в 15-20% случаев острого холецистита. К ним относятся гнойный воспалительный процесс вокруг желчного пузыря (абсцесс), гангрена, прободение желчного пузыря с развитием воспаления в животе и сепсиса, желчные свищи, сообщающие желчный пузырь с кишечником, желудком и даже почкой, острый панкреатит, механическая желтуха. Опасное осложнение острого холецистита — перитонит.
Виды желчных камней
Существует два основных типа желчных камней: холестериновые и пигментные, различные по составу и патогенезу. Первые встречаются наиболее часто, соотношение их к пигментным во многом зависит от региона и популяции. Клинические синдромы, вызываемые камнями в желчном пузыре, не зависят от типа камня. Схематическое расположение камней в желчевыводящих путях показано на рис.

Рис. Схематическое изображение возможных мест локализации желчных камней
1 - желчный пузырь, шейка желчного пузыря, пузырный поток
2 - общий печеночный поток
3 - различные отделы общего желчного потока
4 - ампула Фатерова соска
5 - внутрипеченочные желчные протоки
Холестериновые камни. Состоят главным образом из холестерина (доля которого обычно >60%), муцина, билирубината, фосфата, карбоната и пальмитата кальция, а также небольших количеств других субстанций. “Чистые” (100%) холестериновые камни составляют примерно 10-15% всех холестериновых камней.
Некоторые камни содержат меньше, чем 60% холестерина, но имеют морфологические и микроструктурные признаки типичных холестериновых камней, их называют смешанными камнями.
Установлено, что перечисленные ниже факторы ассоциированы с высоким риском формирования холестериновых камней:
- пожилой возраст,
- женский пол,
- ожирение,
- беременность,
- быстрая потеря веса,
- неправильное питание
Пигментные камни. Состоят в основном из билирубина и солей кальция. Существует два типа пигментных камней: черные и коричневые.
Å Черные пигментные камни. Состоят из билирубината кальция и других соединений билирубина, муцина, кальциевых солей фосфата и карбоната и небольших количеств других субстанций. Обнаруживаются почти исключительно в желчном пузыре и, редко, в желчных протоках.
Состояния, связанные с риском развития этого типа камней, включают:
- пожилой возраст,
- цирроз печени,
- длительное полное парентеральное питание
Å Коричневые пигментные камни. Состоят из билирубината кальция, холестерина, пальмитата кальция и других субстанций. Обнаруживаются, главным образом, в желчных протоках. Большинство пациентов с коричневыми камнями в желчных протоках характеризуются наличием стаза и/или инфекции, как предрасполагающих состояний. Этот тип камней может быть обнаружен у пациентов через много лет после холецистэктомии.
Естественное течение ЖКБ
Желчнокаменная болезнь (ЖКБ) распространена во всем мире. Она может протекать бессимптомно или приводить к широкому спектру клинических проявлений.
Бессимптомные желчные камни. У большинства людей с наличием желчных камней клиническая симптоматика отсутствует на протяжении многих лет. Ежегодно только у 1-2% из них появляется билиарная боль, при этом риск осложнений остается очень низким, поэтому таким персонам профилактическая холецистэктомия не показана.
Наиболее часто боль локализуется в эпигастрии. Она может иррадиировать в область правой лопатки или в правое плечо. Боль может быть разной степени выраженности и характера. Описывается как давящая, колющая, схваткообразная или как чувство тяжести. Пациенты, ощущая боль, не могут найти удобного положения для ее уменьшения, и могут все время двигаться. У некоторых на фоне приступа появляется тошнота, рвота - явление достаточно редкое.
Боль имеет внезапное начало и длится обычно от 15-30 минут до 3-4 часов (иногда до 6-8 часов). После того, как болевой приступ проходит, у пациента в течение некоторого времени остается неприятное ощущение в области живота.
Периодичность. Болевые приступы могут развиваться ежедневно, один раз в неделю, месяц, год или реже. В очень редких случаях бывает всего один приступ. У отдельных пациентов интервал между эпизодами имеет тенденцию оставаться одним и тем же в течение длительного периода времени.
Однако это может быть.
Часто могут определяться лишь слабо выраженные абдоминальные симптомы или нерезкие боли в нижней части грудной клетки или правом верхнем квадранте живота. Следует проводить дифференциальный диагноз со следующими заболеваниями:
- язвенная болезнь,
- панкреатит,
- гастроэзофагеальная рефлюксная болезнь (ГЭРБ),
- стенокардия,
- кишечная непроходимость,
- заболевания печени,
- синдром раздраженной кишки (СРК),
- нефролитиаз.
Термин “хронический холецистит” в клинической практике применяется, чтобы описать повторные приступы билиарной боли.
Ультразвуковое исследование (УЗИ) служит методом диагностики камней желчного пузыря При УЗИ, которое имеет достоверность 98%, можно также визуализировать желчные протоки, печень и поджелудочную железу и, таким образом, получить необходимую дополнительную информацию.
Диагноз холецистита подтверждается при ультразвуковом исследовании, Другие методы исследования (например, эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ), чрескожная чреспеченочная холангиография (ЧЧХГ) или интраоперационная холангиография во время холецистэктомии) теперь назначаются крайне редко.
Около 15% камней желчного пузыря можно выявить на обзорной рентгенограмме органов брюшной полости.
Компьютерная томография (КТ) дает более обширную информацию, нежели обзорный снимок, но ее чувствительность в обнаружении желчных камней значительно ниже по сравнению с УЗИ.
Пероральная холецистография используется не часто, но может дать информацию о состоянии проходимости пузырного протока и о составе камней, что учитывается при определении показаний к медикаментозной литолитической терапии.
В последние годы все шире применяется магнитно-резонансная холангиография (МРХ) как метод исследования анатомии желчных протоков и выявления камней.
Лапароскопическая холецистэктомия делается через проколы брюшной стенки. Операция делается под наркозом, то есть пациент не ощущает боли.
Лапароскопическая холецистэктомия служит операцией выбора при лечении симптоматических желчных камней. В действительности, по инициативе многих пациентов хирургическое вмешательство откладывают на месяцы или даже годы.
В 5% случаев вместо планируемой лапароскопической холецистэктомии, обычно из-за плотных спаек или других анатомических особенностей, по решению хирурга, проводят открытую холецистэктомию, после предыдущих операций.
Другие методы лечения. д ля лечения ЖКБ используется экстракорпоральная ударно-волновая литотрипсия. После литотрипсии, фрагменты камней растворяются посредством пероральной литолитической терапии.
Метод чрескожного удаления камней желчного пузыря под контролем рентгеноскопии используется редко.
Диета назначается при желчнокаменной болезни.
Во время обострения заболевания диета создает покой поврежденному органу, а в состоянии ремиссии, при снижении функции желчного пузыря, способствует усилению его сократительной функции и усиливает выход желчи.
Правильное питание может обеспечить длительную ремиссию (спокойный период), как правило, и наоборот: нарушение режима питания, злоупотребление жирной и острой пищей, алкоголем, холодными блюдами, газированными напитками вызывает обострение заболевания.
Пищу принимают 5-6 раз в день. При холецистите одним из главных условий в организации питания является соблюдение ритма приема пищи. Питание должно быть частым и дробным.
Наиболее сильным желчегонным средством является само принятие пищи. Частый прием небольшого количества еды в одни и те же часы способствует лучшему оттоку желчи: она не задерживается в желчном пузыре. Но если съесть много за один прием, желчный пузырь может интенсивно сократиться, что вызовет появление болей и других тяжелых расстройств.
При желчнокаменной болезни разрешаются:
нежирное мясо, нежирная рыба, молоко, творог, сыр. Последние содержат к тому же много кальция, который необходим при данном заболевании;
при переносимости яйца — 3-4 шт. в неделю, при непереносимости - белковые омлеты;
крупы, особенно овсяная, гречневая;
овощи (морковь, тыква, кабачки, цветная капуста), фрукты и ягоды (виноград арбуз, клубника, яблоки, чернослив), соки из них, зелень.
Овощи, фрукты и ягоды способствуют выделению желчи, устраняют запоры, уменьшают способность желчи образовывать камни. Если болезнь протекает с поносами, овощи, ягоды, фрукты получают в виде разбавленных соков или протертыми;
соки из черники, гранатов, черемухи и т.д.
При желчнокаменной болезни исключаются:
сало, жирные сорта мяса, птицы, рыбы, жирные консервы, мясо внутренних органов (почки, печень, легкие, мозги) и т.д.
овощи, богатые эфирными маслами (редис, редька, репа, лук, чеснок) и щавелевой кислотой (шпинат, щавель). Они обычно переносятся плохо и могут вызвать обострение заболевания.
при избыточном весе ограничивают употребление хлеба, круп, макаронных, мучных и сладких изделий.
Медицинская фирма SIA “Dziedniecība”, входящая в Медицинскую группу МФД, начала свою историю более 50 лет назад в качестве медицинского амбулаторного учреждения. В настоящее время МФД, являясь одним из самых больших широкопрофильных медицинских учреждений, оказывает широкий спектр медицинских услуг более чем 400 000 пациентов в разных районах города Риги и Латвии. Используя новейшие технологии и опыт врачей, основной целью МФД является забота о здоровье пациентов, обеспечивая своевременную профилактику, эффективную диагностику и лечение.








Информируем о том, что домашняя страница Медицинской группы МФД находится в стадии разработки и информация может быть неполной.
С вопросами о более подробной информации просьба обращаться в регистратуру соответствующего филиала Медицинской группы МФД - см. контакты.
Штаммы болезнетворных стрептококков различают на основании их биологических, биохимических и других свойств. Каждый имеет тенденцию вызывать определенные формы инфекций и симптомы.
- Стрептококки группы А – наиболее вирулентная разновидность для людей, которые являются их естественными хозяевами. Эти стрептококки могут вызывать стрептококковую ангину, тонзиллит, инфекции ран и кожи, инфекции крови (сепсис), скарлатину, пневмонию, ревматизм, хорею Сиденгама (пляска св. Витта) и воспаление почек (гломерулонефрит).
- Стрептококки группы В вызывают опасные инфекции у новорожденных (сепсис новорожденных), а также инфекции в суставах (септический артрит) и сердце (эндокардит).
- Стрептококки групп C и G находят не только у животных, но и у людей – в горле, кишечнике, влагалище и на коже. Они вызывают стрептококковую ангину, пневмонию, инфекции кожи и ран, послеродовой сепсис и сепсис новорожденных, эндокардит и септический артрит. После инфицирования одним из этих видов бактерий может развиваться воспалительный процесс в почках.
- Стрептококки группы D и энтерококки в норме присутствуют в нижних отделах пищеварительного тракта, во влагалище и коже. Они могут также вызывать инфекции в ранах и клапанах сердца, мочевом пузыре, брюшной полости и крови.
Некоторые разновидности стрептококков могут вызывать аутоиммунную реакцию, при которой иммунная система атакует собственные ткани. Такие реакции развиваются, например после стрептококковой ангины и приводят к заболеванию ревматизмом, хореей и повреждению почек (гломерулонефриту).
Самая распространенная разновидность стрептококковой инфекции – ангина. Как правило, симптомы появляются внезапно и включают боль в горле, общее недомогание, озноб, повышение температуры тела, головную боль, тошноту, рвоту и учащение сердечных сокращений. Горло ярко-красное, миндалины распухшие, лимфатические узлы шеи увеличены и болезненны. У детей возможны судороги. В возрасте младше 4 лет единственным симптомом заболевания может быть насморк. Кашель, воспаление гортани (ларингит) и заложенность носа при стрептококковых инфекциях редки; эти симптомы характерны для заболеваний, имеющих другую причину (острые респираторные заболевания или аллергические состояния).
Скарлатина вызывается стрептококковыми токсинами, под действием которых образуется распространенная розово-красная сыпь, как правило, на животе, на боковой поверхности грудной клетки и в кожных складках. Отмечаются и другие симптомы, в частности отсутствие сыпи вокруг рта, красное лицо, воспаленный и красный язык, в кожных складках – темно-красные полосы. После нормализации температуры тела кожа на месте сыпи шелушится и часто слущивается.
Стрептококки также вызывают несколько форм инфекций кожи, но абсцессы возникают в редких случаях. Кроме того, инфекция может распространяться под кожей, вызывая панникулит, или в коже, приводя к рожистому воспалению (роже). Стрептококки, сами по себе или вместе со стафилококками, могут распространяться по наружным слоям кожи, что сопровождается появлением зудящей сыпи и корочек (импетиго).
Некоторые штаммы стрептококков могут вызывать быстро распространяющиеся деструктивные поражения под кожей (некротический фасциит). По неизвестным причинам в последнее время вспышки этой инфекции участились.
Стрептококки – грамположительные кокки, обитающие в дыхательных путях и пищеварительном тракте человека.
К заболеваниям, вызываемым стрептококками, относятся:
- Рожистое воспаление
- Скарлатина
- Гломерулонефрит
- Ревматизм
- Ангина
- Фарингит
- Стрептодермия
- Пародонтит
- Абсцесс
- Бронхит
- Пневмония
- Эндокардит
- Лимфаденит
Чтобы диагностировать стрептококковую ангину, стерильным тампоном берут мазок с миндалин и с задней стенки глотки. Затем материал помещают в чашку Петри и выдерживают в термостате в течение ночи. Стрептококки группы А могут быть обнаружены с помощью специальных быстрых анализов (экспресс-анализов), которые дают результаты в течение нескольких часов. Если результат экспресс-анализа положителен, посев, который занимает больше времени, не требуется. Поскольку оба метода могут обнаружить стрептококки у людей, которые не нуждаются в лечении, необходимо тщательное врачебное обследование больного.
Другие стрептококковые инфекции, например панникулит, некротический фасциит и эндокардит, очень опасны и требуют внутривенного введения пенициллина, иногда в сочетании с другими антибиотиками. К пенициллину чувствительны стрептококки группы А. Некоторые стрептококки группы D, и особенно энтерококки, устойчивы к пенициллину и, как правило, к другим антибиотикам; для лечения многих штаммов энтерококков не существует надежных антибиотиков.
Такие симптомы, как высокая температура тела, головная боль и боль в горле, устраняют лекарствами, которые уменьшают боль (анальгезирующие средства) и снижают температуру тела (жаропонижающие средства), например, парацетамолом. Ни постельный режим, ни изоляция не требуются. У членов семьи или друзей, которые имеют сходные симптомы или ранее имели осложнения стрептококковой инфекции, риск ее развития повышен.
Когда обратиться к врачу:
- При повышении температуры тела, боли в горле.
- При воспалении суставов, образовании пузырьков под кожей.
- При возникновении розово-красной сыпи на животе, груди.
- При возникновении на коже зудящих пузырьков, корочек.
Когда вызвать скорую:
- При сильном кашле, высокой температуре, одышке, цианозе.
- При спутанности сознания.
- При болях в грудной клетке.
Читайте также:





