Стрептококки при эрозии шейки матки
Причины появления эрозии шейки матки имеют различный характер. Одним из основных факторов, влияющих на развитие этого заболевания, является воспаление половых органов (например, вагинит).
В список источников, которые провоцируют появление эрозии, относятся половые инфекции: микоплазмоз, хламидиоз; повреждения шейки матки в результате хирургических операций, родов и т.д. Также доказано, что существует связь между эрозией шейки матки и гормональными нарушениями в женском организме.
Данное заболевание характеризуется образованием небольших ран на поверхности шейки матки. Если долгое время не принимать мер по устранению эрозии, она может привести к инфицированию половых органов и даже стать причиной бесплодия.
Почему возникает эрозия?
Эрозия шейки матки – заболевание, которое развивается под воздействием различных факторов. Среди них:Причины развития псевдоэрозии
Причины эктопии (псевдоэрозии) могут иметь различное происхождение, и чтобы назначить эффективное лечение, врачу необходимо определить главный источник проблемы. Данное заболевание развивается при воздействии таких факторов:
- Воспалительный процесс, который был вызван стрептококками, хламидиями, вирусом папилломы и другими микроорганизмами.
- Повреждение шейки матки в процессе грубого сексуального акта, ранних либо поздних родов.
- Нарушения в эндокринной системе.
- Нерегулярная половая жизнь, частая смена сексуальных партнеров.
- Воспаление слизистой влагалища, эндоцервицит, эндометрит.
- Нарушение функции яичников, гормональный дисбаланс, сбой менструального цикла.
- Нарушения в работе иммунной системы.
Врожденная эрозия – в чем причины недуга?
Как известно, эрозия бывает не только приобретенной, но и врожденной. Врожденная эрозия – это нарушение строения слизистой во время внутриутробного развития. Диагностируется данное состояние в детском или в подростковом возрасте и требует динамического наблюдения.
чем причины появления врожденной эрозии?
На развитие данного состояния влияет наследственность, а также гормональный дисбаланс. Основной источник проблемы – в особенностях строения органов половой системы. При нормальном внутриутробном развитии внутренний эпителий смещается с внешней стороны внутрь. Но в некоторых случаях этот процесс нарушается, и возникает врожденная эрозия.
Состояние это не относится к патологическим, но всегда существует опасность развития осложнений. Наиболее популярными методами лечения врожденной эрозии являются:
- Электрокоагуляция.
- Криотерапия.
- Лазерная терапия.
- Прием антибактериальных, противовоспалительных препаратов.
- Радиоволновая терапия.
Причины развития эктропиона
Эктропион – тяжелая форма эктопии, которая характеризуется выворотом слизистой цервикального канала. Основная причина развития данной патологии – травмы, повреждения шейки матки. Факторы, которые влияют на появление эктропиона шейки матки:
- Не правильно наложенные послеродовые швы.
- Осложнения при родах.
- Потеря эластичности шейки матки.
- Двусторонние разрывы шейки во время родов.
- Искусственное расширение шейки матки.
- Гормональный дисбаланс .
- Прерывание беременности на поздних сроках.
Развитие эрозии – психологический фактор
Доказано, что на развитие определенных заболеваний влияет психологическое состояние женщины. Бесплодие , сбой менструального цикла, нарушение сексуальной функции, эрозия –недуги, которые могут возникать на почве психоэмоциональных проблем.
Многочисленные исследования показали, что эрозия шейки матки развивается у женщин, страдающих от сознательной (либо подсознательной) обиды, злости, агрессии на мужчин; а также у женщин, которые подавляют свою сексуальность, женственность.
Для ликвидации заболевания в таких случаях необходимо устранить фактор, провоцирующий психологические проблемы. Кроме этого нужно снизить уровень стресса, улучшить ежедневный рацион, исключить употребление алкоголя. Позитивное влияние на психоэмоциональное состояние оказывают спортивные упражнения, небольшие физические нагрузки, массаж.
Повторная эрозия – в чем причина?
Эрозия относится к самым распространенным гинекологическим заболеваниям. Чаще всего после применения комплекса медицинских процедур недуг отступает, но в некоторых случаях происходит рецидив, и эрозия развивается повторно.
Причины появления эрозии шейки матки в таких случаях:
- Воспалительный процесс.
- Инфекции.
- Нарушение микрофлоры влагалища.
- Нарушение гормонального фона.
Одной из причин повторного развития эрозии является неправильно установленный источник заболевания либо незаконченный курс лечения.
Рецидив чаще всего случается при инфекционной природе эрозии. Чтобы предотвратить повторное развитие недуга, необходимо провести лечение обоих партнеров.
Все заболевания шейки матки можно разделить на фоновые, предраковые (дисплазия) и рак шейки матки.
Фоновые процессы: псевдоэрозия ( эктопия , именно то, что чаще всего называют эрозией шейки матки), лейкоплакия без атипии, полипы, кондиломы.
Предраковый процесс (дисплазия): легкая, умеренная, тяжелая.
Эрозия шейки матки
Шейка матки - это нижняя часть матки, которая соединяет ее тело с влагалищем. Термин "эрозия" в гинекологии понятие собирательное, обозначающее участок ярко-красного цвета, расположенный на шейке матки и видимый невооруженным глазом при осмотре. Внутри шейки матки проходит канал, соединяющий ее с полостью матки. Стенки этого канала выстланы так называемым цилиндрическим эпителием. Влагалищная часть шейки матки покрыта многослойным плоским эпителием. Этот же тип эпителия выстилает стенки влагалища. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название переходной зоны. Иногда зона перехода между двумя типами эпителия может смещаться, и при этом цилиндрический эпителий цервикального канала покрывает небольшой участок влагалищной части шейки матки. В таких случаях говорят о так называемых псевдоэрозиях (многослойный плоский эпителий, покрывающий в норме влагалищную часть шейки матки, имеет розовато-серый цвет, а цилиндрический эпителий цервикального канала - красный; отсюда и термин эрозия или псевдоэрозия).
Причина частых заболеваний шейки матки связана с ее анатомическим расположением - она выступает во влагалище, поэтому при любой инфекции воспаление переходит на нее. Даже при излечении инфекции влагалища (кольпит, вагинит) внутри канала шейки матки возбудители могут оставаться. Эрозия шейки матки, состоящая целиком из цилиндрического эпителия, поддерживает воспаление, поэтому при ее наличии часто бывает недостаточно ограничиться приемом антибиотиков, необходимо убрать сам очаг инфекции. Во время полового акта шейка матки травмируется, и повышается риск передачи инфекции. Большинство инфекций, возбудители которых поражают шейку матки, передаются именно половым путем.
Причины возникновения псевдоэрозии
Во-вторых, это раннее начало половой жизни. Слизистая оболочка женских половых органов окончательно созревает к 20-23 годам. Если в этот тонкий процесс вмешивается инфекция, псевдоэрозии практически не миновать.
В-третьих, это травмы шейки матки. Основной причиной таких травм, конечно, являются роды и операции.
Еще одна причина - нарушения менструального цикла вследствие нарушений гормонального фона.
Дисплазия шейки матки
Эктопия или дисплазия шейки матки, симптомы которой чаще носят скрытый характер, проявляется тем, что в толще покровного эпителия шейки матки образуются клетки с различной степенью атипии (нарушение дифференцировки клеток). Их появление приводит к последующим изменениям слоистости эпителия. Дисплазию еще называют цервикальной интраэпителиальной неоплазией (СIN).
Такая патология как эрозия шейки матки может существовать у женщины долгие годы. Легкая степень дисплазий может поддаваться обратному развитию. Умеренная и тяжелая дисплазия чаще переходит в рак. Дисплазия – это атипия эпителия шейки матки с нарушением слоистости, но без вовлечения в процесс поверхностного слоя и стромы. Дисплазия шейки матки относится к предраковым заболеваниям, то есть заболеваниям, которые в отсутствие лечения могут перейти в рак. Поэтому, если у вас диагностирована эрозия шейки матки, на вопрос, лечить ее или нет, любой врач ответит – лечить.
Одной из основных причин дисплазии шейки матки в настоящее время считается инфицирование вирусом папилломы человека (ВПЧ). ДНК вируса ВПЧ обнаруживается у более чем 90% больных. У людей, инфицированных ВПЧ дисплазия возникает в 10 раз чаще, чем у неинфицированных. Известно более 20 типов вируса, которые поражают половые органы, однако, только некоторые их них вызывают дисплазию.
К факторам риска дисплазии шейки матки относят:
- инфицирование ВПЧ;
- неоднократные беременности и/или роды, особенно в возрасте до 20 лет;
- беспорядочные половые связи;
- хронический цервицит;
- заболевания, передаваемые половым путём.
Часто дисплазия шейки матки протекает без каких-либо проявлений. При наличии инфекции ВПЧ могут выявлять остроконечные кондиломы вульвы, влагалища или заднего прохода.
Как определить дисплазию шейки матки?
Диагностика заболеваний шейки матки производится гинекологом и включает:
- осмотр с помощью гинекологических зеркал;
- мазок со слизистой оболочки шейки матки с последующим цитологическим исследованием;
- кольпоскопию (осмотр шейки матки в специальный микроскоп и окраска различными химическими агентами);
- мазок со слизистой оболочки для проведения ПЦР на вирус папилломы человека, типирование вирусной ДНК;
- обследование на наличие других урогенитальной инфекции (вирус простого герпеса, хламидии и др.);
- биопсию и выскабливание цервикального канала по показаниям.
Только профессиональная диагностика эрозии шейки матки позволяет определить степень и форму заболевания.
Всем женщинам хорошо известно, что посещать гинеколога необходимо хотя бы раз в год для профилактики, даже если ничего не болит. Вот только поступают так немногие, уж очень малоприятная это процедура — гинекологический осмотр. Оказывается, регулярный поход к гинекологу не блажь, а насущная необходимость. Некоторые женские болезни протекают незаметно: без боли, неприятных выделений и нарушений менструального цикла, выявить их может только специалист. К таким скрытым болезням относится и эрозия шейки матки. Собственно говоря, эрозия — не одно заболевание, а целая группа. На сегодняшний день любое повреждение поверхности шейки матки гинекологи называют эрозией. В последние годы увеличивается количество женщин, страдающих эрозией шейки матки: эрозия встречается у 40% женского населения, из них у 55% у молодых женщин до 25 лет .
Что же такое эрозия шейки матки, отчего возникает и как ее лечить?
По сути, эрозия - это дефект слизистой оболочки наружной части шейки матки. Пусковым механизмом в развитии эрозии шейки матки чаще всего является инфекция. Стафилококки, стрептококки, кишечная палочка, энтерококк, а также и возбудители, которых относят к разряду "скрытых инфекций", передающихся половым путем: микоплазма, уреаплазма гарднерелла, хламидии .
Инфицированию шейки и развитию эрозии способствуют 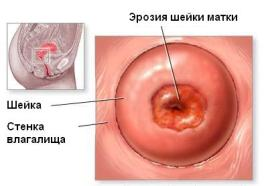
различные микротравмы, разрывы шейки матки во время родов, травма шейки во время медицинского аборта, а также воспалительные заболевания влагалища и придатков матки. Местный воспалительный процесс слизистой оболочки сопровождается повышенной секрецией, то есть образованием белей (выделений). Это приводит к дополнительному раздражению и нарушению нормальной структуры слизистой оболочки шейки матки. Эпителий исчезает, поверхность слизистой оболочки оголяется - возникает эрозия. Она легко кровоточит и "воспринимает" инфекцию. При этом повреждаются кровеносные сосуды, женщина может жаловаться даже на кровянистые выделения после полового акта.
Так возникает истинная эрозия. Она имеет неправильную форму, ярко-красный цвет и кровоточит при дотрагивании. Через 1-2 недели после возникновения истинная эрозия либо исчезает, либо переходит в "псевдоэрозию шейки матки" и дефект многослойного плоского эпителия замещается цилиндрическим эпителием канала шейки матки.
Когда женщине гинеколог говорит, что у нее эрозия шейки матки, обычно речь идет не об истинной эрозии, поскольку существует истинная эрозия непродолжительное время (1-3 недели) и момент ее появления уловить практически невозможно, а об эктопии или псевдоэрозии. Псевдоэрозией называют патологическое поражение слизистой шейки, при котором обычный плоский многослойный эпителий наружной части шейки матки замещается цилиндрическими клетками из шеечного (цервикального) канала. Никакого дефекта эпителия при этом заболевании не возникает. Однослойный эпителий из канала шейки матки выходит на наружную часть шейки матки и попадает совершенно в другую "среду обитания". Под воздействием кислой среды влагалища и ниже перечисленных моментов клетки эпителия начинают более или менее активно разрастаться. Таким образом и происходит прогрессирование очага эрозии шейки матки.
Причины возникновения эрозии шейки матки:
- Половые инфекции, дисбактериоз влагалища и воспалительные заболевания женской половой сферы. Заболевания, передающиеся половым путём - трихомониаз, хламидиоз, вирус простого герпеса и др.
- Раннее начало половой жизни. Слизистая оболочка женских половых органов окончательно созревает к 20-23 годам. Если в этот тонкий процесс вмешивается инфекция, псевдоэрозии не миновать.
- Травмы шейки матки. Основной причиной таких травм, конечно, являются роды и аборты. Ведь шейка матки должна пропустить голову ребенка. Нередко она разрывается.
- Проблемы в гормональном фоне.
- Снижение защитных функций.
Таким образом, большинство лежащих вокруг наружного маточного зева зон красного цвета, объединенных под общим названием "эрозия", являются доброкачественными изменениями. Поэтому врачи - гинекологи часто называют эрозию иначе – эктопия или псевдоэрозия. Локализация эктопии может быть самой разнообразной. Иногда эрозия почти полностью покрывает шейку, а чаще эрозия наблюдается в виде зоны вокруг наружного зева шейки матки, либо видны лишь отдельные островки цилиндрического эпителия на фоне многослойного. Псевдоэрозия является одним из состояний, объединенных термином "фоновая патология шейки матки". Сами по себе такие заболевания не приводят к развитию рака, однако на их фоне риск возникновения злокачественных новообразований повышается.
ДРУГИЕ ФОНОВЫЕ ЗАБОЛЕВАНИЯ ШЕЙКИ МАТКИ
Эктропион очень похож на эрозию, однако имеет несколько иную причину возникновения. Он появляется вследствие выворачивания шейки матки в просвет влагалища, чаще после родов.
Лейкоплакия представляет собой участок ороговения. В результате вирусного поражения (вирус простого герпеса, ВПЧ) или хронического воспаления клетки начинают интенсивно делиться, на поверхности слизистой оболочки возникает "корочка".
Полипы представляют собой выросты слизистой оболочки. Они могут располагаться как на наружной поверхности шейки матки, так и внутри шеечного канала. Возникновение полипов чаще всего связано с хроническим воспалением или вирусной инфекцией (папилломовирусная инфекция, герпес, ЦМВИ). Полипы подлежат обязательному удалению.
ЭРОЗИИ могут возникать в любом возрасте, они не жалеют даже самых юных девочек, не живущих половой жизнью. О том, что у женщины есть это заболевание, она может не подозревать месяцами и даже годами и узнать только после посещения гинеколога. Наиболее частая жалоба - выделения (это слизь, которую вырабатывает железистый эпителий). Они могут быть светлые, творожистые, при инфекции - зеленоватые или желтоватые. Иногда это вынуждает женщину постоянно пользоваться прокладками. Вторая жалоба - розоватые или кровяные выделения во время близости с мужчиной. Это достаточно серьёзный симптом, который может говорить о развитии злокачественной опухоли. Как правило, при неосложнённой эрозии женщины не испытывают никаких болей. Они возникают в случае инфекционного воспаления во влагалище.
Поставить правильный диагноз может только врач-гинеколог.
Увидеть эрозию можно при обычном гинекологическом осмотре, введя зеркало во влагалище. Доктор знает, что поврежденный участок шейки матки имеет красноватый цвет и при легком надавливании кровоточит, а участок с перерожденными клетками на вид бледноватый (или бархатистый).
Более точный метод исследования — кольпоскопия — изучение шейки матки под микроскопом. Если врач даже после него сомневается в диагнозе, он обязательно проведет расширенную кольпоскопию — точно такое же исследование, но с применением специальных красящих растворов.
Цитологическое исследование и биопсию при эрозии тоже делают в обязательном порядке. Для первого — соскабливают клетки с сомнительного участка шейки матки шпателем и рассматривают этот мазок под большим увеличением, для второго — отщипывают кусочек подозрительной ткани и тоже изучают под микроскопом. Биопсия — самый точный метод, позволяющий выявить не только эрозию, но и рак.
После того, как эрозия обнаружена, от нее необходимо срочно избавиться. Лечение рекомендуют проводить комплексно, с учетом причины возникновения эрозии. Сначала необходимо ликвидировать воспалительный процесс. Для этого используются спринцевания и мази с противовоспалительными компонентами. При выявлении инфекции назначают антибактериальную терапию. Затем измененные участки слизистой шейки матки удаляют. Для этого существуют несколько методов.
Лечение псевдоэрозии шейки матки должно проводиться обязательно, равно как и остальных фоновых заболеваний. Лечение эрозии проводят комплексно, с учетом причины возникновения.
Рекомендованный перечень анализов перед лечением:
- Мазок на флору
- ДНК (ПЦР) анализы на хламидии, мико- и уреаплазмы, гарднерелу, трихомонаду, вирусы папиломы человека, герпес
- Бактериологический посев микрофлоры влагалища на дисбактериоз
- Цитологическое исследование
- Анализ крови на сифилис, ВИЧ, гепатит В, С
- Биопсия (по показаниям)
Если эрозия возникает у молодых женщин (при отсутствии осложнений), возможно обойтись без операции. В этом случае применяют гомеопатические препараты, ванночки из настоя лекарственных трав, антибиотики. После этого патологически измененные участки ткани удаляют, для чего используются следующие методы:
Химическая коагуляция - обработка шейки матки специальными препаратами, которые губят неправильный цилиндрический эпителий. При этом плоский эпителий не страдает и быстро закрывает участок эрозии. Это наиболее щадящее лечение. Недостатком является нецелесообразность применения при эрозиях, занимающих большие площади.
Криодеструкция - участок эрозии замораживают жидким азотом. Во время процедуры здоровые ткани практически не повреждаются.
Лазерокоагуляция - участок эрозии подвергается воздействию прицельно действующего лазерного луча низкой интенсивности.
Диатермокоагуляция - действующим началом является электрический ток, который, соприкасаясь с тканями, приводит к возникновению ожога. Этот метод все еще применяется, но лучше его избегать. Из-за глубокого поражения тканей шейки матки и ее деформации в будущем возможны проблемы с вынашиванием беременности. Преимуществ у диатермокоагуляции два: дешевизна и простота использования.
Диатермоконизация - также предполагает использование электрического тока, однако объем вмешательства не ограничивается "ожогом": удаляется и измененная ткань. Метод обычно используется при обширных поражениях, при некоторых фоновых заболеваниях.
РАНЬШЕ считалось, что молодым нерожавшим женщинам до родов никаких мер по устранению эрозии предпринимать не нужно. В лучшем случае назначались тампоны. Однако нелечение опасно тем, что это может стать причиной развития опухоли. Кроме того, оголённые участки, слизистой легко подхватывают инфекцию. А местные воспалительные процессы в свою очередь могут привести к бесплодию. Доказано, что каждая четвёртая женщина, не способная зачать ребёнка, после излечения шейки беременеет и рожает. Примерно в 70% случаев обширные эрозии с воспалением становятся причиной неразвивающихся и внематочных беременностей. Дело в том, что при заболевании шейки в сочетании с инфекцией меняется кислотность во влагалище, нарушается скорость продвижения сперматозоидов к яйцеклетке. Поэтому, если женщина планирует родить ребёнка, надо обязательно сначала решить проблемы с эрозией. Во время беременности и первых месяцев грудного вскармливания лечить шейку маткинерекомендуется.
- Не существует эрозии шейки матки - есть патология шейки матки. Для ее расшифровки нужно пройти обследование и только потом лечить. Любая патология шейки матки может быть началом опухолевого процесса и при длительном существовании превратиться в рак шейки матки.
- Патология шейки матки может никак себя не проявлять. Если беспокоят выделения, особенно кровянистые, особенно усиливающиеся или появляющиеся после полового акта, - это сигнал для похода к врачу. Но если ничего не беспокоит, гинеколога необходимо посещать ежегодно, а лучше каждые полгода, и при каждом обращении проводить кольпоскопию и цитологическое исследование. Не нужно доводить болезнь до тяжелых стадий развития. Все лечится, если обнаружено рано.
- При обнаружении патологии шейки матки сначала лечат воспаление. Это может привести к исчезновению эктопии, а главное - без этого нельзя правильно интерпретировать результаты цитологии и биопсии и делать операцию.
- При подтвержденной патологии шейки матки ее удаляют независимо от возраста женщины и наличии родов в ее жизни. Современные методы лечения позволяют делать это без последствий для будущих родов. Удаление любым методом делают в начале менструального цикла, сразу после менструации, чтобы ранка успела зажить до начала следующей менструации.
- Удаление патологии шейки матки - безболезненная процедура. Ощущения напоминают таковые в первый день менструации. Неприятно, но терпимо по сравнению с другими операциями.
- Обследоваться и лечиться необходимо у квалифицированного специалиста по патологии шейки матки - гинеколога, а при наличии дисплазии 3 степени - лучше у онколога.
Зав. консультативно-диагностического отделения (Городского центра планирования семьи) Жанна Викторовна Романчук 553-88-53
Больше половины женщин обращаются к гинекологам с симптомами воспалений органов малого таза. Из них в 60-70% случаев ставят диагноз -цервицит. Эта болезнь часто протекает бессимптомно, многие женщины не отмечают у себя никаких патологических изменений. Но при этом, затяжные воспалительные процессы, могут стать основой множества проблем и осложнений. Поэтому здоровый образ жизни, регулярные осмотры, своевременное обнаружение и лечение проблемы являются основой женского здоровья.
Что такое цервицит
Воспаление цервикса (шейки матки) инфекционного или неинфекционного происхождения. Клинически воспаление может располагаться на влагалищной части цервикса – экзоцервицит, или на слизистой цервикального канала – эндоцервицит.
Встречается у женщин разного возраста, живущих регулярной и нерегулярной половой жизнью. Надо понимать, что влагалище, вульва и цервикс составляют целостную структуру, поэтому воспаление часто протекает в совокупности с вульвитом или вагинитом.
- По течению заболевания выделяют:
- острый
- хронический процессы;
- По распространенности воспалительной реакции:
- очаговый
- диффузный цервициты.
- По этиологическому фактору:
- специфический (инфекционный)
- неспецифический, обусловленный условно-патогенной флорой влагалища и гормональными сбоями в организме.
Среди последних особое внимание уделяется использованию противозачаточных средств местно и спринцеванию влагалищными растворами с целью предохранения от беременности.
Основная причина перехода от острого цервицита к хроническому – некачественно пролеченный или упущенный из виду острый процесс. Жалобы и симптомы практически отсутствуют, поэтому диагноз цервицит устанавливают на плановом приеме у гинеколога.
Возникает из-за грубого вмешательства в процесс родов, как следствие надрыва цервикса при сухости родовых путей. Цервицит активно развивается одновременно с эндометритом и вагинитом. При осмотре влагалища в зеркалах обнаруживают кровоизлияния и раны.
Причины возникновения
В норме во влагалище присутствует нормальная микрофлора с преобладанием анаэробных бактерий над аэробными, что обуславливает защиту тканей от воздействия патогенных факторов. Также в защите организма участвует цервикальная слизь с высокой концентрацией бактерицидных веществ, препятствующих проникновению воспалительных агентов в матку. Нарушения возникают из-за деструкции анатомо-физиологических защитных механизмов.
- Вирусы. В 75% случаев деятельность вируса папилломы человека (ВПЧ) способствует цервициту. Возбудителя сложно выявить из-за латентной формы течения вирусного заболевания, однако современные ПЦР анализы упростили эту задачу. Кроме ВПЧ выделяют цитомегаловирус, вирус герпеса и аденовирус.
- Хламидиоз. У 37% женщин хламидии, ассоциированные с облигатной (постоянной) флорой влагалища, вызывают цервицит.
- Трихомониаз. Выявляется в 20% случаев из всех женщин, болеющих цервицитом. Протекает в хронической форме, часто без особых жалоб и симптомов.
- Грибковая инфекция. Candida albicans, реже другие ее формы, являются причиной цервицита. Возникает в результате дисбаланса микрофлоры на фоне употребления антибиотиков, гормональных нарушений и скрытых хронических заболеваний.
- Условно-патогенная микрофлора. Это группа бактерии, населяющих влагалище и не вызывающих воспаления в норме. Могут провоцировать цервицит в случаях неосторожного применения местных контрацептивов, лекарственных препаратов, на фоне общего снижения иммунитета, нарушения баланса микрофлоры. Чаще всего при цервиците определяется грамотрицательная флора: кишечная палочка, стафилококки, стрептококки.
- Местные контрацептиве ( точнее, некорректное их использование) . Неправильная постановка шеечных и внутришеечных контрацептивов, использование химических спермецидов и спринцевание химическими растворами в качестве контрацепции.
- Возрастные изменения. В перименопаузальном возрасте воспаление шейки матки на фоне кольпита при сниженном синтезе эстрогенов.
- Индивидуальная непереносимость (латекса) может провоцировать цервицит.
- Гинекологические процедуры, грубые вмешательства в роды, травматические роды с разрывами, аборты, хирургические и диагностические манипуляции с расширением цервикального канала.
- Опущении органов малого таза.
- Иммунодефицитные состояния, снижающих способность организма противостоять инфекциям.
Симптомы и признаки цервицита
В соответствии этиологическим факторам симптоматика цервицита сильно разнится.
- При остром течении или обострении процесса появляются зловонные гнойные выделения, жалобы на жжение и постоянный зуд в интимном месте, неприятные ощущения при мочеиспускании, болезненность во время коитуса. Тянущие и ноющие боли над лобком встречаются реже, однако возможны.
- При хроническом цервиците клиническая картина смазана или отсутствует вовсе. Обостряется ситуация в период менструации, после переохлаждения, при смене полового партнера. Характерный диагностический симптом - кровоточивость после коитуса или при осмотре гинекологом.
- Гонорейный цервицит проявляется обильным выделением слизи и гноя, дизурические расстройства (нарушение мочеиспускания). Для хламидиоза характерна быстрая смена острой фазы - хронической бессимптомной формой. Трихомониальный цервицит отличается выделениями зеленоватого оттенка и неприятным запахом.
При беременности цервикс играет роль барьера, защищающего полость матки и плод от экзогенных факторов. В период воспаления, инфекция попадает, восходящим путем, через цервикальный канал к эмбриону.
При наличии хронического цервицита существует большая вероятность самопроизвольного аборта, преждевременных родов и тяжелого послеродового периода.
В первом триместре инфекция провоцирует внутриутробные пороки развития и первичную плацентарную недостаточность, что почти всегда заканчивается выкидышем, замершей беременностью или задержкой развития плода.
Во втором и третьем триместре из-за цервицита происходит аномальное развитие уже развившегося органа и псевдоуродства (гидроцефалия гидронефроз).
При инфицировании околоплодных вод (инфекция проникает в амниотическую жидкость), рассредотачиваясь в хориоамниальном пространстве при этом организм женщины - реагирует лейкоцитарной инфильтрацией, формирует очаг и, как следствие, происходит гибель плода.
Диагностика заболевания
Часто цервицит протекает бессимптомно и выявляется при плановом визите к доктору. Для уточнения диагноза используют несколько методов исследования. Все они делятся на субъективные и объективные.
- К субъективным методам диагностики цервицита относят жалобы и сбор анамнеза пациента. В ходе беседы гинеколог делает первые выводы о возможном диагнозе.
- Основной ,объективный метод исследования цервицита – гинекологический осмотр. Гиперемия в области шейки матки, петехии, небольшая кровоточивость после прикосновения тампоном – основные визуальные симптомы, при остром течении процесса. Также определяется характер выделений. Они могут быть слизистыми и гнойными.
- Мазок – качественное и количественное изучение микрофлоры влагалища. В воспалительном мазке количество лактобактерий снижено, обнаруживаются кокки, гонококки, трихомонады, лейкоцитоз.
- Для детального исследования тканей цервикса применяют PAP-тест. В мазке ищут дискератоз, который исчезает сразу после лечения. При выявлении дискератоза обязательно проводят биопсию с целью диагностики.
- Биопсия – изучение тканей цервикса гистологически. Под местной анестезией у пациента берут небольшой фрагмент эпителия для дальнейшего его изучения в лаборатории. При остром цервиците биопсия не проводится.
- Для окончательного подтверждения диагноза проводят кольпоскопию: слизистую шейки матки обрабатывают уксусной кислотой или водным раствором йода. В первом случае пораженный эпителий белеет, во втором случае слизистая не прокрашивается р-р йода, что тоже свидетельствует о воспалении.
- Если возбудителя установить не удается, используют ПЦР-диагностику – определение ДНК вирусов-возбудителей цервицита. Так же, это обследования проводят при не выраженной клинике. С помощью ПЦР-анализа находят ВПЧ – вирус папилломы человека.
Методы лечения цервицита
Основа любой терапии – купирование воспалительной фазы при помощи медикаментов или манипуляций. При цервиците проводится и местное, и системное лечение, а после контрольных анализов восстановление микрофлоры влагалища.
- При кандидозном цервиците медикаменты назначают местно и системно. Локально назначают суппозитории или крема с клотримазолом, нистатином или бутоконазолом, системно используют препараты флуконазола. Если кандидоз возвращается чаще одного раза в квартал, назначают противорецидивное лечение.
- При хламидиозе лечение местно практически не имеет смысла. Обязательно назначаются антибактериальные препараты: азитромицин, макролиды или тетрациклины. После курса медикаментов проводится контрольное лабораторное исследование.
- При трихомониазе назначают метронидазол. При неудачном лечении заменяют действующее вещество на тинидазол.
- Антибиотики широкого спектра действия назначают при инфекции, вызванной гонококком. Цефалоспорины в комбинации с азитромицином дают хорошие результаты. Проводится одновременная терапия двух половых партнеров.
- Пранобекс назначается пациенткам с ВПЧ, помимо лечения назначают свечи с интерфероном для коррекции иммунитета. Однако на сегодняшний день нет утвержденной схемы лечения.
- При герпетической инфекции используют препараты ацикловира и фамцикловира. Основной диагностический признак цервицита герпетической этиологии – это наличие везикул с жидкостью внутри.
- Часто при хронических цервицитах неспецифическая флора и грибки ассоциируются друг с другом. В таких случаях доктор назначает комбинации антибиотиков широкого спектра действия и антимикотиков – противогрибковых препаратов.
- Физиотерапия. Иногда при лечении цервицита используют диадинамические токи, магнитотерапию и лекарственный электрофорез.
- После консервативного лечения необходимо восстановить микрофлору препаратами содержащими лактобактерии. Гинекологи советуют изменить стиль жизни, заняться спортом и правильно питаться.
Применяются, если воспаление отягощено сопутствующей патологией в области шейки матки. При папилломатозе, лейкоплакие, истинной эрозии, у женщин, только планирующих первую беременность, применяются щадящие деструктивные методы терапии. При недостаточной эффективности подход кардинально меняется.
- Прижигание растворами уксусной, азотной, щавелевой кислот. Лекарства вводятся на тампоне в зону воспаления. Рубцевания не происходит.
- Прижигание жидким азотом или углеродом - криодеструкция. Особенность метода в том, что патологический очаг должен совпадать с размером прижигающего инструмента, поэтому при диффузной форме цервицита - это противопоказано. Метод базируется на замораживании воспаленных тканей, после заживления, эпителий не рубцуется, не деформируется.
- Лазерная вапоризация. Удаление лазером, разогревающим и убивающими патологические клетки. Метод широко применяется у девушек, только планирующих беременность.
- Радиоволны. Абсолютно безболезненная процедура аппаратом Сургитрон. На месте измененных тканей образуются новые эпителиальные клетки, не влияющие на здоровые клетки.
- Аргоноплазменная абляция. Бесконтактный метод с использованием радиоволны, усиленной влиянием газа аргона. Подходит пациенткам всех возрастов. Грубые рубцы не формируются.
- Хирургическое лечение. Используется при одновременном диагностировании цервицита и дисплазии, полипов цервикса или папилломатоза. Основное показание – рубцовая деформация шейки матки. Операция проводится исключительно в стационаре.
- Петлевая электрохирургическая эксцизия. Этот способ лечения цервицита доступен пациенткам с хроническим течением болезни. Электропетлей иссекается видоизмененный фрагмент эпителия, одномоментно прижигаются мелкие сосуды, а полученный материал исследуется в лаборатории.
Осложнения цервицита
- Затяжное течение болезни. Длительное изъязвления слизистой цервикса в дальнейшим приводит к образованию рубца. Шейка деформируется, развивается стеноз цервикального канала, провоцирующий осложнения в виде разрывов во время родов.
- Нарушения менструального цикла. Возможное бесплодие. Вследствии восходящего инфицирования эндометрия и придатков, возникновения воспаление органов малого таза.
- Появлению дисплазии – предрака. При диагностики хронических цервицитов, находят атипичные клетки - тревожный сигнал! Часто цервицита сочетается с ВПЧ , что является риском онкогенизации.
Профилактика цервицита
Чтобы предотвратить появление недуга, необходимо следовать нескольким пунктам:
- Ежегодные профилактические осмотры у гинеколога. У большинства женщин цервицит выявляется на простом осмотре.
- Осторожное и грамотное использование оральных и местных контрацептивов. Все препараты должны быть подобраны гинекологом после назначения анализов и осмотра.
- Планирование беременности.
- Постоянный половой партнер. Исключение беспорядочных половые связи, использование барьерных методов контрацепции во избежание инфицирования.
Цервицит – это тихая, часто бессимптомная болезнь, возникающая в жизни многих женщин. Важно своевременно выявить болезнь, для исключения возможных осложнений со стороны мочеполовой системы. Правильно и вовремя подобранное лечение может навсегда избавить от цервицита.
Читайте также:


