Стрептококк пневмонии у новорожденного
Одним из наиболее опасных заболеваний у малолетних детей является пневмония (воспаление легких). Она опасна прежде всего серьезными осложнениями, приводящими нередко к инвалидности и даже смерти ребенка.
Ежегодно в мире регистрируется около 155 миллионов случаев заболевания пневмонией у детей, и она уносит жизни примерно 1,8 миллионов детей в возрасте до пяти лет, что составляет 20% всех случаев детской смертности.
Что представляет собой пневмония? Причины и факторы риска ее возникновения

Пневмония – это острое инфекционно-воспалительное заболевание с пора-жением доли легкого, ее сегмента или группы альвеол, а также межальвеоляр-ного пространства.
В большинстве случаев у детей пневмония развивается на фоне вирусной инфекции (чаще гриппа, аденовирусной или респираторной инфекции) при присоединении бактериальной флоры. Среди бактерий наиболее частыми возбудителями пневмонии у детей являются стрептококк пневмонии, стафилококки, гемофильная палочка.
Вирусы и бактерии, которые обычно присутствуют в носе или горле ребенка, могут инфицировать легкие при их вдыхании. Они могут также распространяться воздушно-капельным путем при кашле или чихании.
На развитие и течение болезни оказывают многие факторы, а именно:
- инфекционные заболевания матери во время беременности и родов;
- гипоксия плода и афиксия в родах;
- аспирация (попадание рвотных масс в дыхательные пути);
- у детей грудного и раннего возраста повторные ОРЗ;
- повторные гнойные отиты;
- врожденные пороки развития, особенно сердца и легких;
- онкогематологические заболевания;
- первичные и вторичные иммунодефициты и другие.
Факторами риска, способствующими возникновению пневмонии у детей могут быть:
- Ослабление иммунной системы ребенка может быть вызвано недостаточным или неправильным питанием. Это касается особенно детей грудного возраста, не получающих молоко матери в виде основного вида вскармливания.
- Предшествующие заболевания, такие как: частые ОРИ, бронхиты, отиты.
- Отрицательное воздействие следующих экологических факторов: проживание в перенаселенных жилищах; загрязнение воздуха внутри помещений, вызванное приготовлением пищи и использованием биотоплива (например, дерево или навоз) для отопления; курение родителей и др.
Симптомы, позволяющие заподозрить пневмонию у ребенка, разнообразны.
При наличии острых респираторных заболеванийследует обращать внима-ние на появление следующих симптомов:
- высокая температура тела (более 38оС свыше 3 дней);
- кряхтящее дыхание;
- кашель;
- одышка (частота дыхания в минуту у детей до 2 месяцев более 60, у детей от 2 до 12 месяцев - более 50, у детей от года до 3 лет - более 40);
- озноб;
- втяжение межреберных промежутков;
- цианоз (посинение губ, кожи);
- отказ от еды, питья;
- беспокойство или сонливость.
Диагностика и лечение болезни
Диагностировать пневмонии у маленьких детей непросто. госпитализируются
Не каждый педиатр при выслушивании ребенка может сразу обнаружить хрипы и изменения над поверхностью легких.
Диагностика основывается на данных анамнеза (совокупности сведений о развитии болезни), клинических проявлениях, результатах рентгенологического и лабораторных исследований.
Наиболее достоверным методом диагностики пневмонии является рентгенологический. При подтверждении диагноза пневмонии только врач назначает соответствующее лечение.
Лечение пневмонии может быть эффективным и успешным лишь при раннем его начале. Как правило, оно проводится в стационаре: лечение детей на дому допустимо при соблюдении всех правил стационарного режима и терапии.
Для лечения пневмонии применяют антибиотики. Выбор медикамента зависит от вида микроорганизма, вызвавшего заболевание.
Очень важно проследить за действиями антибиотиков в первые 1-2 дня их применения и, в случае отсутствия эффекта, врач сможет решить вопрос о замене антибактериального препарата на другой. При лечении на дому нужно обеспечить достаточный питьевой режим, обычное питание. В комнате должно быть чисто и свежо, надо чаще проветривать, это способствует углублению дыхания. Горчичники и банки при пневмонии не рекомендуются, они не способствуют выздоровлению. Отхаркивающие препараты нужны при трудно отделяемой мокроте. Рассасывание пневмонии ускоряет дыхательная гимнастика и массаж грудной клетки, но они показаны только при нормализации температуры.
Критериями выздоровления являются: нормализация температуры тела, улучшение самочувствия и состояния больного, исчезновение клинических, лабораторных и рентгенологических признаков воспалительного процесса.
Полное восстановление кровотока в легких происходит через 1-2 месяца от начала болезни. Поэтому в этот период нужно отказаться от физических перегрузок и контактов с больными ОРИ. Нельзя совсем изолировать ребенка, но стоит разумно ограничить число его контактов с больными.
Меры профилактики и защиты от пневмонии
Предупреждение пневмонии у детей с самого раннего возраста – одно из основных условий сокращения детской инвалидности и смертности.
В профилактике пневмоний у детей большое значение имеет:
Родителям необходимо всегда помнить: воспаление легких можно избежать, если следовать изложенным рекомендациям, внимательно и заботливо относиться к своим детям.
, MD, University of Rochester School of Medicine and Dentistry
Last full review/revision July 2018 by Brenda L. Tesini, MD
(См. также Обзор пневмонии [Overview of Pneumonia] у взрослых и Обзор неонатальных инфекций [Overview of Neonatal Infections]).
Пневмония является наиболее распространенной инвазивной бактериальной инфекцией после первичного сепсиса. Рано развивающаяся пневмония является частью генерализованного сепсиса, и первые проявления возникают при рождении или в течение нескольких часов после ( Неонатальный сепсис). При позднем начале пневмония обычно развивается в возрасте старше 7 дней, наиболее часто в отделениях интенсивной терапии новорожденных среди детей, которым требуется длительная интубация трахеи из-за заболевания легких (называется ИВЛ-ассоциированная пневмония).
Этиология
Контакт с возбудителями происходит трансплацентарно или как следствие внутрибольничной инфекции. Эти организмы включают грамположительные кокки (например, стрептококки группы А и В, метициллин-чувствительные и метициллин-резистентные штаммы Staphylococcus aureus) и грамотрицательные бациллы (например, Escherichia coli, Klebsiella, Proteus). У детей, получивших антибиотики широкого спектра действия, могут быть обнаружены многие другие возбудители, в том числе Pseudomonas, Citrobacter, Bacillus, и Serratia. Некоторые случаи пневмонии вызваны вирусной и грибковой инфекцией.
Клинические проявления
При позднем начале внутрибольничная пневмония проявляется необъяснимым ухудшением дыхательного статуса пациента и повышением количества и изменением качества выделений из дыхательных путей (например, густые и коричневые). У младенцев может развиться острое заболевание с нестабильной температурой и нейтропенией.
Диагностика
Рентгенография грудной клетки
Обследование включает рентгенографию грудной клетки, пульсоксиметрию, культуральное исследование крови и окрашивание по Граму и культуральное исследование аспирата из трахеи.
Новые стойкие инфильтраты должны визуализироваться при рентгенографии грудной клетки, однако их бывает трудно распознать, если ребенок имеет тяжелую бронхолегочную дисплазию.
Если окрашивание по Граму демонстрирует значительное количество полиморфноядерных лейкоцитов и единственного возбудителя, который соответствует тому, что растет из культуры аспирата из трахеи, то повышается вероятность, что этот возбудитель является причиной пневмонии. Поскольку бактериальная пневмония у новорожденных может диссеминировать, нужно провести полную оценку на наличие сепсиса, включая ЛП. Тем не менее, посевы крови являются положительными только в 2–5% случаев внутрибольничой пневмонии.
Лечение
Обычно применяют ванкомицин и бета-лактамные антибиотики широкого спектра
Антимикробная терапия пневмонии с ранним началом такая же, как и при неонатальном сепсисе. В большинстве случаев внутрибольничной пневмонии начальной терапией выбора являются ванкомицин (см. Таблица дозирования ванкомицина для новорожденных [Table Vancomycin Dosage for Neonates]) и широкого спектра действия бета-лактамы, такие как меропенем, пиперациллин/тазобактам, или цефепим ( Рекомендованные дозировки некоторых парентеральных антибиотиков для новорожденных). Этот режим эффективен в лечение сепсиса, а также пневмонии, вызванной типичными внутрибольничными возбудителями, включая P. aeruginosa. При эмпирическом выборе антимикробных средств всегда необходимо учитывать эндемичные виды инфекции и бактериальную резистентность. Более специфичные антибиотики назначают после получения результатов антибиотикочувствительности. Общее лечение такое же, как и при неонатальном сепсисе.
Хламидийная пневмония
Воздействие хламидий во время родов может привести к развитию хламидийной пневмонии через 2–18 нед. У младенцев развивается тахипноэ, но обычно не до критической стадии, в анамнезе могут быть конъюнктивиты, вызванные этим возбудителем. Может присутствовать эозинофилия, а при рентгенографии выявляются двусторонние интерстициальные инфильтраты с гиперинфляцией.
Эритромицин или азитромицин
Пневмония обычно лечится приемом эритромицина 12,5 мг/кг перорально каждые 6 часов в течение 14 дней или азитромицином 20 мг/кг перорально в/в один раз в день в течение 3 дней. Иногда, однако, может быть необходим второй курс ( Рекомендованные дозировки некокторых пероральных антибиотиков для новорожденных *). Вследствие того, что эритромицины у новорожденных могут вызватьгипертрофический пилорический стеноз (ГПС), всех новорожденных, получавших эритромицин или азитромицин, необходимо проверить на наличие симптомов и признаков ГПС, а также их родители должны быть проконсультированы относительно потенциальных рисков.
Диагноз пневмонии, вызванной Chlamydia trachomatis, должен натолкнуть на обследование матери и ее партнера, потому что нелеченная материнская хламидийная инфекция может иметь такие осложнения, как воспаление тазовых органов и бесплодие.
Врожденное воспаление легких возникает на фоне внутриутробного поражения плода бактериями либо поражает организм в период рождения малыша. Еще буквально 10 лет назад эта патология вызывала высокую смертность среди младенцев, но с каждым годом фармацевтическая промышленность идет вперед и разрабатывает все более эффективные лекарства для борьбы с заболеванием.
Современные лекарственные препараты способны за короткий промежуток времени устранить возбудителя пневмонии. Врожденная пневмония встречается в 15% случаев, зачастую болезнь развивается у недоношенных детей или при внутриутробном отставании развития плода.
Прогноз жизни зависит от тактики лечения и своевременности диагностирования патологии. Наша статья позволит читателям ознакомиться с причинами развития врожденной пневмонии и с ее клиническими проявлениями.
Самой основной проблемой новорожденного является несовершенство иммунной системы, которая неспособна самостоятельно справиться с любой поражающей инфекцией, а что уж говорить про пневмонию.
Степень тяжести патологии определяется промежутком времени, который прошел с момента инфицирования плода и до момента появления его на свет. Чем длительнее этот период, тем опаснее и тяжелее заболевание.
Риски у недоношенных детей
К развитию врожденной пневмонии причастны патогенные микроорганизмы. Это:
Инфицирование малыша происходит одним из двух путей:
- Транспланцетарный (гематогенный).
- Интранатальный (бронхогенный).
Таблица №1. Пути заражения недоношенных детей:
Пути передачиОписание инфицирования
Заражение плода происходит еще внутриутробно, путь передачи инфекции – кровь матери. Причина инфицирования – респираторные заболевания в период беременности.
Эти вирусы способны вызвать не только врожденную пневмонию. Но также являются причиной инфекционного поражения других органов и систем, например, почек, печени, сердца, нервной системы.
Заражение ребенка происходит непосредственно при родах через дыхательные пути.
воспаление мочеполовых органов матери (эндометрит, цистит, вульвовагинит);
продолжительное нахождение плода без внутриутробных вод.
Возбудителями болезни при родах выступают такие бактерии:
Важно. Интранатальный путь заражения опасен не только для недоношенных детей, при своевременном родовом процессе любой ребенок подвергается риску инфицирования, если для этого имеются предрасполагающие факторы.
Возникновение врожденной пневмонии зависит от многих факторов, но особо беззащитны перед инфицированием глубоко недоношенные дети. Их иммунитет настолько слаб, что малейший раздражитель может стоить ребенку жизни. Также в группу риска попадают новорожденные при родах заглотившие навколоплодные воды или меконий (аспирационный синдром), в том числе перенесшие внутриутробную асфиксию.
Установление точной причины развития врожденной пневмонии дает возможность врачам спрогнозировать возможные последствия и назначить соответствующую тактику лечения патологии.
Риски после кесарева сечения
При рождении ребенка путем проведения кесарева сечения пневмония развивается на фоне инфицирования такими микроорганизмами:
вирус герпеса, краснухи, кори, листериоза, токсоплазмоза;
бактерии стрептококка, стафилококка, хламидии, микоплазмы;
грибки рода Кандида.
Если врожденное воспаление легких взяло свое начало еще в утробе матери, то шанса выжить у малыша практически нет. Если воспаление возникло уже после проведения операции, то возбудителем в частых случаях выступает стрептококковая инфекция, которая развивает в легких гнойные очаги и сепсис. Стрептококк размножается достаточно активно даже под воздействием особой группы антибиотиков.
Воспаление легких, возникшее постнатально, то есть в лечебном учреждении или в домашних условиях, появляется на фоне поражения организма аденовирусами или респираторными инфекциями.
Интересно. По статистическим данным у доношенных детей врожденная пневмония встречается в 2% случаев, а у недоношенных этот показатель увеличивается до 15%. Не так давно медицина была не в силах бороться с патологией, поэтому инфицированных детей зачастую ожидал летальный исход. Но идущие вперед фармацевтические разработки дали шанс родителям побороться за жизнь и здоровье малыша.
Симптоматика при врожденном воспалении легких зависит от причины инфицирования и того, каким путем произошло заражение.
Признаки внутриутробного инфицирования
Бессимптомного течения болезни не существует, например, при внутриутробном инфицировании у малыша сразу можно диагностировать некоторые признаки, указывающие на пневмонию.
Таблица №2. Признаки внутриутробного инфицирования:
В медицинской практике асфиксия (по-простому удушье) новорожденного это далеко не редкость, каждый четвертый случай характеризуется появлением подобного симптома. Но при развитии пневмонии еще в утробе (что часто случается у недоношенных детей) асфиксия отмечается в каждом случае. Для того, чтобы вывести ребенка из такого состояния врачи реаниматологи прибегают к незамедлительным реанимационным действиям.
Каждый малыш, когда рождается, заявляет о себе громким криком, что свидетельствует об открытии легочных путей. Но у детей с пневмонией этот признак отсутствует. Дыхание малыша слабое, жесткое и поверхностное. При аускультации прослушиваются влажные хрипы.
Нестабильность температурного режима характерно для каждого новорожденного малыша, но у детей с врожденной патологией отметка на градуснике может достигать даже 40. Если малыш был рожден недоношенным с врожденной пневмонией отметка, наоборот, падает до 35 градусов. И в первом и во втором случае этот симптом свидетельствует о большой опасности для жизни.
Воспаление легких ухудшает общее самочувствие даже взрослого человека, а о таких малышах и вовсе говорить не стоит. Одним из самых тяжелых признаков патологического состояния является отсутствие врожденных рефлексов, таких как сосать и дышать. Таким малышам требуется искусственная вентиляция легких. Кормление проводится при помощи специального зонда.
Пневмония у новорожденных не всегда протекает в тяжелых формах, зачастую ребенок способен самостоятельно дышать и сосать грудь. Но вот работа пищеварительной системы практически всегда бывает нарушена. Желудок не способен переварить поступившую пищу и поэтому ребенок начинает срыгивать, а то и вовсе появляется рвотный рефлекс. К сожалению, это обстоятельство становится причиной резкой потери веса, в некоторых ситуациях до критических отметок.
Все внутренние органы и системы тесно связаны между собой, поэтому неудивительно, что патология легких негативно отражается на работе сердечно-сосудистой системы. Определить это можно по состоянию кожных покровов ребенка и его слизистым оболочкам, они приобретают бледность, а в тяжелых ситуациях – синюшность. Отмечается отек ножек, который заметен при внешнем осмотре. Нарушается сердечный ритм, появляется аритмия.
По мере того, как проходит лечение, все сопровождающиеся симптомы ослабевают, а при полном выздоровлении от не остается и следа.
Признаки интранатального инфицирования
При инфицировании ребенка в момент родовой деятельности признаки пневмонии будут немного иные. Клинические проявления в этом случае наступают только спустя 2 или 3 суток. Степень выраженности зависит от тяжести течения болезни и типа возбудителя.
Таблица №3. Признаки интранатального инфицирования:
В первые дни заболевания кожа младенца приобретает землянисто-серый оттенок, а по мере развития патологии она становится бледной. В тяжелых случаях отмечается посинение кожи и стремительное нарастание цианоза (посинение кожи в области носогубного треугольника).
Каждый случай врожденной пневмонии сопровождается симптомами со стороны центральной нервной системы. Так, например, младенец может быть чрезмерно возбужден, или напротив, слишком вялый и апатичный, что встречается намного чаще.
Через некоторое время после инфицирования у малыша пропадает аппетит, это один из основных признаков врожденной пневмонии, поэтому на него следует обратить особое внимание. При кормлении у ребенка появляется рвотный рефлекс, он постоянно срыгивает, но возможно появление сильной рвоты. Зачастую появляется дополнительный симптом в виде жидкого стула.
По мере того, как развивается пневмония, у ребенка отмечается затрудненное дыхание, которое с каждым днем становится все тяжелее и тяжелее. Если внимательно присмотреться, то можно увидеть значительное раздувание крыльев носа.
Если ребенок родился недоношенным, его дыхание становится учащенным и хриплым. А вот в ситуации, когда малыш был рожден в срок, напротив, частота ритма дыхания ослабевает.
Повышение температуры тела отмечается не сразу. Только по мере развития болезни, если лечение не дает эффективности у малыша поднимается температура, иногда до весьма значительных отметок (до 40 градусов).
В первые дни после родов состояние ребенка не вызывает опасений, но уже через несколько дней начинает нарастать симптоматика. Соответственно из-за отсутствия первых опасений лечение малыша наступает не сразу, поэтому пневмония протекает достаточно тяжело с повышением температуры до высоких отметок, сухим кашлем и дыхательной недостаточностью.
Особого внимания медиков требует ритм дыхания, так как в тяжелых ситуациях у новорожденного может случиться удушье. Таких детей помещают на искусственную вентиляцию легких.
Внимание. В медицинской практике случаются ситуации, когда недостаточно опытный врач по наличию характерных симптомов в виде рвоты и диареи ставит диагноз кишечная инфекция, тем самым усугубляя сложившееся положение. Лечение направляется на устранение поставленного диагноза, а врожденная пневмония остается без медикаментозной терапии. Поэтому при диагностике учитываются все имеющиеся признаки и результаты проведенных исследований. Только после этого может быть назначено медикаментозное лечение.
Признаки постнатального инфицирования
В медицинской практике существует еще один тип патологического состояния, которое возникает не внутриутробно и не при родах, но также требует отдельного внимания. Заражение малыша происходит через несколько суток после рождения в лечебном учреждении или уже дома. Течение заболевания проходит иначе, чем первые два вида врожденной пневмонии.
На начальной стадии болезни появляются такие симптомы:
Как видите, эти симптомы указывают на респираторную инфекцию, и лечить ребенка начинают именно в этом направлении. Но при этом состояние малыша с каждым днем ухудшается, он становится раздражительным, плаксивым, беспокойным, нарушается сон, пропадает аппетит.
В этом случае родители обязаны насторожиться и запаниковать, так как появление этих признаков не может свидетельствовать о респираторной инфекции, а назначенное лечение не даст положительного результата.
Спустя еще один день у новорожденного начинают пропадать врожденные рефлексы, повышается до высоких отметок температура, вместе с этим у ребенка развивается дыхательная недостаточность и нарушается сердечный ритм.
Важно. Факт недоношенности малыша при развитии пневмонии играет не последнюю роль. Так у доношенных детей болезнь развивается в течение 7 дней, а у недоношенных – 2-3 суток, что усложняет лечение.
При наличии некоторых тяжелых симптомов могут развиться различного рода осложнения.
К таким признакам, формирующим негативный прогноз, относятся:
нарушение глубины дыхания, сбой ритма;
гипоксия головного мозга;
нарушение сокращения сердечной мышцы;
интоксикация крови и появление сопутствующих изменений в организме.
При наличии хотя бы одного из тяжелых симптомов ребенка следует поместить в реанимационное отделение. Пневмония у новорожденных детей, рожденных ранее положенного срока, имеет отличительные особенности.
- Развитие острой дыхательной недостаточности, сопровождающееся накоплением большого количества углекислого газа, что приводит к отеку периорбитальных тканей. Как следствие нарушается функция центральной нервной системы.
- Преобладание высокой температуры тела.
- Легочные осложнения, провоцирующие возникновения пневмоторакса, плеврита, ателектазы.
- Патологии других органов и систем: воспаление уха, надпочечная недостаточность, парез кишечника, тромбоз.
- Патологические изменения тканей легкого.
- Образование сепсиса, синдрома дессиминированной свертываемости крови.
- Неустойчивая клиническая картина. Результаты лабораторных анализов дают регулярно новые показатели.
Как уже отмечалось, тяжесть течения болезни и развитие осложнений зависят от типа возбудителя и развитости иммунной системы малыша. Например, если причиной появления врожденного воспаления легких стала бактерия пневмококка, то вероятность появления тяжелых осложнений увеличивается, и даже грозит летальным исходом. В данном случае очаги воспаления стремительно проникают из одного легкого в другое, тем самым осложняя ситуацию.
Внимание. Список возможных осложнений, появляющихся на фоне врожденной пневмонии достаточно широк. Но без адекватного комплексного лечения самое страшное, что может произойти - это смерть младенца.
Диагноз ребенку ставит врач-неонатолог, он проводит осмотр малыша, аускультацию легких, назначает лабораторные анализы.
Важно. В большинстве случаев картина заболевания при аускультации отмечается только на 4-5 сутки от развития пневмонии. Поэтому, если при аускультации не были определены влажные мелкопузырчатые хрипы, это не исключает наличия врожденной пневмонии.
Диагностические мероприятия включают в себя:
- Общий анализ крови. Результаты анализа показывают повышение или снижение уровня лейкоцитов.
- Общий анализ мочи. Определяет кетоацидоз, почечную недостаточность.
- Рентгенография. Определяется усиление легочного рисунка, инфильтраты воспаления, расширение прикорневого участка.
- Серологические и бактериологические исследования крови. Определяется тип возбудителя и чувствительность к антибиотикам.
Инструкция по оказанию медицинской помощи состоит из нескольких этапов:
- Устранение возбудителя. Назначается особая группа антибиотиков, соответствующая типу возбудителя. Чаще всего это инъекции. Но, если причиной развития пневмонии стали вирусы или грибки, то лечение проводится противогрибковыми или противовирусными препаратами. В основном цена таких лекарств высока, но учитывая сложность заболевания и все возможные последствия, отказ от них может стоить жизни младенца.
- Восстановление оксигенации (повышение уровня кислорода в органах и тканях). Назначаются кислородные ингаляции, инъекции на основе ККС (Кокарбоксилазы) или АТФ (Аденозинтрифосфата).
- Витаминотерапия. В виде того, что организм новорожденного не в силах побороть самостоятельно болезнь, он требует внешней помощи, для этого назначается комплекс витамин.
- Нормализация микрофлоры. Под действием антибиотиков и других лекарственных препаратов флора кишечника подвергается различным расстройствам. Для нормализации функции назначаются бифидо- и лактобактерии.
- Снятие интоксикации. Проводятся внутривенные вливания 5% раствора Глюкозы и солевого раствора.
- Терапия сопутствующих патологических процессов.
После того, как состояние малыша будет улучшаться, назначается местная рефлексотерапия. Ее цель – стимулировать выведение скопившейся в бронхах мокроты и предупреждение других застойных явлений.
Внимание. Благоприятный прогноз при врожденной пневмонии возможен только в случае соблюдения всех рекомендаций и предписаний врача. Категорически запрещается прибегать к помощи народной медицины.
Дополнительной помощью в лечении станет соблюдение рекомендаций по уходу за новорожденным:
нельзя больному ребенку давать продолжительное время сосать грудь, рекомендуется прикладывать его к груди на короткое время, н чаще;
тугое пеленание может привести к сдавливанию грудной клетки, тем самым усугубить и без того тяжелое дыхание;
во избежание застоя слизи малыша следует каждые полчаса переворачивать с одного бочка на другой.
Важно. Чтобы предупредить возможную пневмонию при рождении малыша следует позаботиться о его здоровье еще в утробе матери. Перед планированием беременности обоим родителям стоит пройти полное обследование, при наличии каких-либо отклонений пройти комплексное лечение.
В период беременности будущая мама должна быть предельно внимательна к своему здоровью, ведь любое инфицирование влечет за собой большой риск для малыша.
Стандарт медицинской помощи больным с врожденной пневмонией предполагает только стационарное лечение, без применения каких-либо средств нетрадиционной медицины. Стационарное лечение проводится с учетом всех предписаний и рекомендаций данного стандарта. Видео в этой статье расскажет, какие осложнения могут ожидать младенца при развитии врожденной пневмонии.
Что такое пневмония? Это то же самое, что бронхит и ОРВИ, или нет?
Пневмония – это острое инфекционное воспаление нижних дыхательных путей, которое характеризуется инфильтрацией легких (точнее — нижних дыхательных путей) воспалительной жидкостью и признаками воспаления. Что это значит? Прежде всего, это значит, что развитие пневмонии связано с наличием в дыхательных путях инфекционных агентов – бактерий, иногда вирусов или грибков, простейших.
Что такое нижние дыхательные пути? Это альвеолы (микроскопические мешочки, в которых происходит газообмен) и мелкие бронхи. Обязательным критерием пневмонии будет поражение альвеол, если у больного поражены только бронхи, то тогда это не пневмония, а бронхит или бронхиолит. Однако, наличие бронхита, трахеита или ларингита (воспаление бронхов, трахеи или гортани) не исключает поражение альвеол и соответственно наличие пневмонии.
Инфильтрация — это наличие воспалительной жидкости, которая состоит из продуктов крови, белков, клеток организма и бактерий, в просвете альвеол. Данная инфильтрация хорошо видна при проведении рентгенологического исследования и слышна врачу в виде специфических хрипов при выслушивании легких. Также пневмония сопровождается признаками воспаления, в том числе интоксикацией и повышением температуры, кашлем с возможным отхождением мокроты и другими симптомами.
Таким образом, пневмония — это не бронхит, и не ОРВИ, а самостоятельное инфекционное заболевание, у которого есть четкое определение и критерии для постановки диагноза.

Можно ли заразиться пневмонией, если вокруг все кашляют и чихают? Что надо делать, если в семье кто-нибудь болеет пневмонией?
Несмотря на инфекционный характер заболевания, заразиться пневмонией очень сложно, требуется не только попадание микроорганизма в дыхательные пути, но и наличие факторов риска, таких как возраст и сопутствующие заболевания. Однако, в осенне-весенний период, когда распространены вирусные заболевания, существует более высокий риск заболеть пневмонией как осложнением ОРВИ или как одним из вариантов течения вирусной инфекции. Существуют эпидемиологические формы пневмонии, которые часто встречаются в организованных коллективах – это микоплазменная и хламидийная пневмония, кроме того, существует форма легионеллезной пневмонии, которая может распространяться через системы вентиляции и кондиционирования воздуха.
Когда в семье кто-то заболел, прежде всего следует создать так называемый лечебно-охранительный режим: у пациента должна быть своя кровать, своя посуда, которую следует обрабатывать с обычным моющим средством в горячей воде, по рекомендации врача, может потребоваться обработка специальным дезинфицирующими средствами.
Если у больного отходит мокрота, лучше всего собирать ее в специальную емкость (можно купить в аптеке баночку для анализов), которую потом надо будет выбросить или продезинфицировать. Каждый день в комнате пациента надо проводить легкую влажную уборку, особенно внимательно следует протирать вертикальные поверхности, на которых скапливается пыль.
Раз в неделю и после окончания болезни комнату следует хорошенько убрать с использованием качественных средств для уборки, все белье (постельное и нательное) после болезни обязательно надо простирать с высокой температурой (60 или 90 градусов). Каждый день, даже зимой, комнату нужно проветривать, не менее 1 часа в сутки. Все, кто входят и покидают комнату пациента, должны мыть руки с мылом или специальным дезсредствами. Если есть подозрение на заразный характер инфекции (вирусная инфекция, подозрение на туберкулез), пациент должен носить хлопчатобумажную маску, которую должен менять каждый день.

Какие факторы риска пневмонии есть? Что надо делать, чтобы не заболеть пневмонией?
Описаны следующие факторы риска пневмонии: младший и пожилой возраст, курение и алкоголизм, обездвиживание и прикованность к постели, нарушение иммунитета, нарушение глотательного или кашлевого рефлексов, наличие хронических заболеваний внутренних органов, в том числе легких, плохие социальные условия жизни, голодание, гиповитаминоз, депрессия. Соответственно, чтобы не заболеть, прежде всего, следует отказаться от вредных привычек, следить за диетой, избегать стрессов, переохлаждений, физических и эмоциональных перегрузок. Если есть сопутствующие заболевания, следует принимать все назначенные врачом препараты и ни в коем случаем не заниматься самолечением. Всем пациентам с наличием нескольких перечисленных факторов риска требуется проведение вакцинации от пневмонии.
Какие микроорганизмы обычно вызывают пневмонию?
Самый частый возбудитель пневмонии – это стрептококк. С ним связана классическая тяжелая пневмония, с высокой температурой и сильной слабостью. Стрептококк встречается и у молодых и у пожилых пациентов, у курящих и некурящих людей. Практически так же часто встречается микоплазменная пневмония. Особенно часто она встречается у детей школьного и дошкольного возраста, молодых людей, которые учатся в институте или уже работают. Особенностей этой пневмонии является неявные симптомы и распространение среди людей, посещающих одно учреждение.
Реже пневмония связана с хламидийной инфекцией. У курильщиков часто встречается пневмония, вызванная гемофильной палочкой или бактерией вида моракселла. Стафиликокк часто встречается у наркоманов или при наличии очагов гнойной инфекции (например, пролежни). У лиц, употребляющих алкоголь, а также среди больных диабетом может встречаться клебсиелла.
У пациентов с тяжелой хронической обструктивной болезнью легких, а также с бронхоэктазами может встречаться инфекция синегнойной палочкой. У лежачих больных, за которыми требуетcя постоянный уход, у которых стоит мочевой катетер, может встречаться инфекция кишечной палочкой или энтеробактерией. При иммунодефиците, в частности при СПИДе, повышается риск пневмоцистной пневмонии, грибковой пневмонии и туберкулеза. Знание особенностей формирования пневмонии позволяет врачу быстрее поставить правильный диагноз и вовремя начать лечение.
Что такое госпитальная пневмония, это другая болезнь или нет?
Госпитальная пневмония – это вариант пневмонии, которая развивается после 48 часов нахождения в стационаре. Это особый вид пневмонии, который характеризуется наличием так называемой внутрибольничной микрофлоры, которая отличается от классической микрофлоры, в том числе наличием резистентности к некоторым, а иногда и ко всем антибиотикам. Наличие такой пневмонии предполагает альтернативную терапию антибиотиками резерва, и, к сожалению, более высоким риском летального исхода.
Как понять, что у меня пневмония, каковы ее симптомы?
Прежде всего, диагноз пневмонии устанавливается по результатам обследования, которое назначает и проводит лечащий врач. Подозрение на пневмонию должно возникнуть у пациента с длительным повышением температуры, кашлем с отхождением кровавой или ржавой мокротой, болью в грудной клетке, сильной слабостью и одышкой. Единственным видом обследования, после проведения которого можно говорить об определенном диагнозе пневмония – это рентгенография или КТ легких.
Можно ли заболеть пневмонией, если не лечить ОРВИ?
Хороший вопрос, на которой нет однозначного ответа. Прежде всего, следует сказать, что ОРВИ не поддается терапии, так как не существует препаратов, способных ускорить выздоровление от ОРВИ, за исключением гриппа и использования препаратов таких как Озельтамивир и Занамивир. Скорее всего, если при гриппе, в первые 24 часа от появления симптомов, принимать вышеуказанные препараты, то это может снизить риск развития пневмонии, как осложнения гриппа. Такие исследования проводились, однако результаты критикуются организацией FDA (Food and Drug Administration) за возможную манипуляцию данными. В целом, поскольку лечения ОРВИ не существует, то и не существует медикаментозного способа профилактики пневмонии с помощью лечения ОРВИ. Очевидно, что при вирусной респираторной инфекции следует избегать переохлаждений, чрезмерных перегрузок в разгар заболевания.
Когда надо обратиться к врачу?
Обратиться к врачу следует, если кашель или температура держатся уже больше 1 недели или присутствует что-либо из ниже перечисленного: кровохарканье, ржавая или кровавая мокрота, боль в грудной клетке, усиливающаяся при дыхании, сильная слабость, одышка, цианоз, повторное ухудшение после начавшегося выздоровления от ОРВИ. Личная обеспокоенность необычным течением заболевания, появлением странных симптомов тоже может быть поводом для обращения к врачу, пусть лучше он скажет, что все в порядке и нет повода для беспокойств, чем пропустить пневмонию.
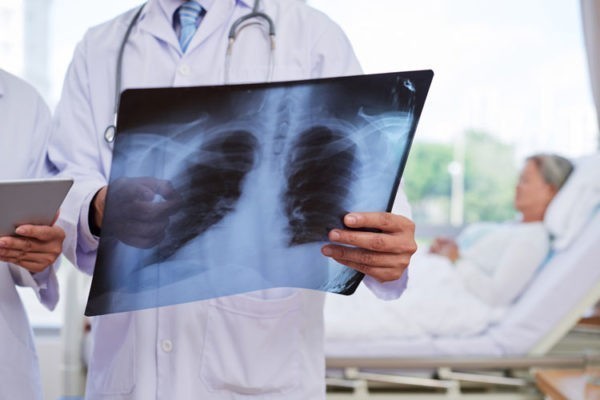
Какие анализы и исследования будет делать врач?
При подозрении на пневмонию, скорее всего, врач назначит проведение рентгенологического исследования легких, клинический анализ крови, возможно врач попросит вас сдать мокроту на анализ, и назначит биохимические исследования, в том числе на показатели воспаления – С-реактивный белок или прокальцитонин. В сложных случаях, может потребоваться проведение компьютерной томографии легких, и бронхоскопии.
Если я болею пневмонией уже больше месяца, такое бывает? Сохраняется кашель, одышка, плохие анализы и изменения на рентгенограмме.
Чаще всего клинические и рентгенологические проявления заболевания исчезают через месяц от начала терапии. Пневмония, при которой не наступает положительной динамики за 2 недели, называется не разрешающейся. Однако клинические проявления и рентгенологическое уплотнение могут сохраняться в течение месяца. Если после месяца болезни сохраняется клиническая или рентгенологическая картина заболевания, как минимум следует посетить пульмонолога, так как, может быть, потребуется альтернативная терапия заболевания или исключения других легочных заболеваний, которые могут протекать под маской пневмонии.

Как долго протекает пневмония, сколько занимает лечение, сколько реабилитация?
Клинические проявления пневмонии и изменения на рентгенограмме могут сохраняться в течение месяца. При неосложненном течении, на фоне терапии антибиотиками, улучшение самочувствия будет уже в первый день. Обычно, лечение назначается на 7-10 дней, иногда, антибиотики приходится принимать 3-4 недели. Через 1 неделю к пациенту вернутся силы и хорошее самочувствие. Однако, полное выздоровление наступает через месяц от начала болезни, до этого времени, пациент может ощущать слабость, покашливание, периодически может подниматься температура. Если в течение первого месяца пневмонии сделать рентген легких, то, скорее всего, будут выявлены изменения, которые могут трактоваться как пневмония. Однако, это не всегда значит, что лечение не помогает или пневмония не проходит, изменения на рентгенограмме могут сохраняться в течение месяца от начала терапии.
Слышал про прививки от пневмонии, как они работают, насколько они эффективны и безопасны?
Действительно, существует вакцина от пневмонии. Она представлена многими серотипами стрептококка. Использование такой вакцины дает защиту от стрептококковой пневмонии – самого частого варианта пневмонии. Использование данной вакцины особенно актуально у пожилых и самых юных пациентов, у которых наблюдается самый высокий риск неблагоприятных осложнений. Кроме того, такая вакцина показана всем пациентам с хронической легочной патологией (например, с астмой или ХОБЛ) для снижения риска тяжелых обострений. Использование такой вакцины безопасно, и сейчас пневмококковая вакцина включена в Российский и международный календарь вакцинации.
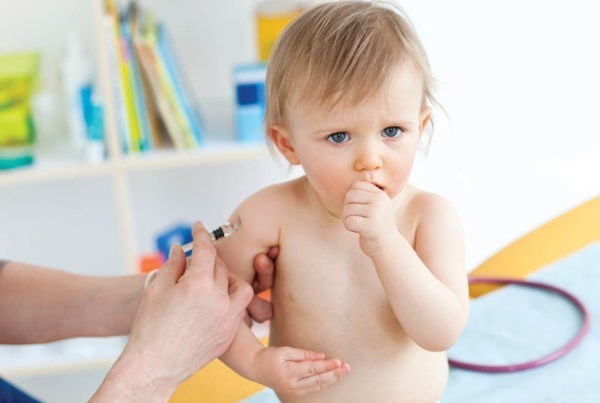
Может быть, надо пропить курс антибиотиков для профилактики пневмонии?
Скорее всего, на этот вопрос стоит ответить отрицательно – использование антибиотиков без показаний лишь увеличит риск появления резистентных штаммов микроорганизмов, но не снизит риск пневмонии. Однако в некоторых случаях пульмонолог может выписать длительный курс антибиотиков пациенту вне обострения. Показания к этому курсу очень узкие и специфические, и на них не стоит сейчас останавливаться, так как большинству здоровых людей такой режим приема препаратов не подойдет.
Читайте также:


